Objetivos. Se ha comprobado la eficacia y adecuación de los programas de orientación cognitivo-conductual para el tratamiento de problemas con el consumo de alcohol. Y es escasa la bibliografía relacionada con el manejo de contingencias y problemas de este tipo de consumo. Tal es así que son considerados tratamientos experimentales y se apunta la necesidad de comprobar empíricamente la validez en terapias para algunas drogas.
Material y métodos. Se expone el caso de un paciente de 49 años con dependencia crónica alcohólica, retraso mental leve y un progresivo deterioro neurológico y psicosocial. Se describe la historia clínica del problema. Se analiza y selecciona la aplicación del tratamiento más adecuado para el caso.
Resultados. Se aplica un programa de manejo de contingencias en tratamiento ambulatorio para conseguir la abstinencia en el consumo de alcohol y mejorar su calidad de vida.
Conclusiones. El programa de manejo de contingencias ha resultado eficaz en el caso de un paciente con retraso mental leve, déficits neurológicos y dependencia alcohólica. El cuestionario SF-36 ha mostrado ser un instrumento a tener en cuenta en este tipo de casos y sensible a la hora de medir los cambios en cada una de las dimensiones de salud.
Objectives. It’s verified the effectiveness and adjustment of cognitive¿conductual programs and adjustment of cognitive-conductual programs for the treatment of alcohol problems. There is a few bibliography related to the handling of contingencies and problems of this type of consumption. So it is so treatments are considered experimental and the necessity scores to empirically verify the validity in therapies for some drugs.
Material and methods. It’s exposes a case of a patient of 49 years with alcoholic chronic dependence, mental, neurological and psycho-social deterioration. The clinical history of the problem is described. It’s analyzed and selected the best treatment for the case.
Results. It’s applied a contingency management programme to obtain abstinence in the alcohol consumption and to improve its quality of life in outpatient service
Conclusions. The contingency management programme has been effective in the case of a mentally retarded patient, neurological deficits and alcoholic dependence. Questionnaire SF-36, has shown to be an instrument to consider in this sensible type of cases and at the time of measuring changes in each one of the dimensions of health.
La economía de fichas es un procedimiento de manejo de contingencias dirigido a establecer un control estricto sobre un determinado ambiente para así controlar la conducta de una persona o un grupo1.
El origen de los programas de manejo de contingencias se sitúa a mediados y finales de los años 60 en centros institucionalizados para la intervención en pacientes crónicos con alteraciones conductuales. El gran impulso para el desarrollo de estos programas fue el trabajo pionero de Ayllon y Azrin 2, quienes desarrollaron y evaluaron un programa para pacientes psiquiátricos crónicos. A partir de entonces se ampliaron las intervenciones con población con discapacidad mental, escolar y penitenciaria, entre otras3. A principio de los años 70, la expansión de la mejora de los programas para el manejo de contingencias aumentó enormemente. Así, por ejemplo, dentro del ámbito psiquiátrico se extendió de los pacientes crónicos 4 a pacientes con trastornos agudos5, síndromes orgánicos cerebrales o trastornos psicosomáticos. También se amplió a nuevas áreas de investigación como la medicina comportamental, la ecología del comportamiento, la psicología comunitaria y la psicología geriátrica2.
En cuanto a la aplicación de estos programas en el ámbito de las drogodependencias, es destacable el soporte empírico con el que cuenta el programa de reforzamiento comunitario (RC)6. A pesar de que originalmente fue desarrollado como un tratamiento efectivo para el alcoholismo, este programa ha tenido mayor expansión en otras drogas de abuso. Así, es destacable el modo en que se ha extendido al tratamiento de sustancias como la nicotina, el cannabis y los opiáceos. Y, sobre todo, hay que señalar el fuerte impulso que ha tenido en los últimos años para el tratamiento de la adicción en la cocaína, que ha posibilitado demostrar su alta eficacia avalado por el NIDA (National Institute on Drug Abuse)7.
Existe escasa bibliografía relacionada con el manejo de contingencias y los problemas de consumo de alcohol, salvo alguna referencia que sugiere la necesidad de búsqueda metodológica en este campo 8.
Según Secades y Fernández los programas de manejo de contingencias en población alcohólica merecen ser catalogados como tratamientos en fase experimental9. Asimismo, indican que esta consideración no es estática, y que evolucionará en consonancia con las investigaciones que se vayan produciendo. No por ello existe razón para aplicar a los pacientes un tratamiento del que, en el mejor de los casos, desconocemos sus resultados.
Estos autores sugieren que incluso los tratamientos que se ofrecen deben ser matizados por futuras aportaciones, sobre todo en lo relativo a la eficacia a largo plazo (más de un año de seguimiento) de los tratamientos en adicciones, ya que las tasas de recaídas siguen siendo altas.
Además, apuntan la necesidad de comprobar empíricamente la validez de determinadas terapias en el tratamiento de algunas drogas, como por ejemplo: el manejo de contingencias y la exposición a pistas en la adicción al alcohol.
Sin embargo, la puesta en marcha de estos programas de manejo directo de contingencias en el problema del alcoholismo ha vuelto a recibir más atención recientemente. Los resultados en este ámbito son prometedores, incluso a largo plazo 9. Sin embargo, aún hoy en día, su utilización es escasa 10 y, en consecuencia, la cantidad de publicaciones al respecto. Esta escasez de publicaciones justifica nuestro esfuerzo por compartir la experiencia realizada por el equipo de profesionales del Centro de Día ALDATU en un caso de alcoholismo.
Ahora bien, al valorar la técnica más adecuada para el tratamiento del caso que se presenta a continuación, se han tenido en cuenta los resultados sobre la eficacia de los tratamientos en la adicción alcohólica9, en los que se constata la eficacia y adecuación de los programas de orientación cognitivo-conductual para el tratamiento de los problemas de consumo de alcohol, así como el justo equilibrio entre el coste-beneficio que proporcionan los programas de economía de fichas 11.
Caso clínicoSe trata de un hombre de 49 años (A.J.), soltero y con residencia en un piso funcional gestionado por los Servicios Sociales de Navarra desde julio de 2005. Desde el año 2002 tiene concedida una invalidez del 69 % por retraso mental ligero, alteración de la conducta por dependencia de sustancias psicoactivas de etiología tóxica y discapacidad expresiva. Mantiene un trabajo protegido desde mediados del año 2002.
Análisis del motivo de consultaAcude a tratamiento al servicio Centro de Día ALDATU -Proyecto Hombre Navarra-, por un problema de dependencia crónica al alcohol (CIE-10: F10.2), derivado por la trabajadora social de su Centro de Salud Mental. Viene acompañado de su hermana. Es destacable la falta de conciencia de problema de consumo de alcohol, por lo que gran parte de los datos fueron facilitados por la familia. Hay que señalar la desesperanza expresada por la familia ante la tórpida evolución de A.J. en los diferentes tratamientos recibidos en diversos recursos sanitarios. Refieren preocupación por el progresivo deterioro del paciente, del beber compulsivo que presenta y de las complicaciones médicas.
Historia clínicaA.J. se inició en el consumo abusivo de alcohol a los 14 años de edad, y a los 26 años presentó un episodio de delirium tremens. Desde este episodio hasta agosto del año 2000 no hubo contacto con los servicios sanitarios de salud mental. Es entonces cuando, como consecuencia de una ingesta de alcohol, sufre dos crisis convulsivas generalizadas que fueron determinantes para el inicio de un tratamiento en el Centro de día Zuria (Navarra). Estuvo en tratamiento durante dos meses. En ese momento, su deterioro físico era importante, y fue necesaria una revisión de su estado por los servicios de neurología. En los informes de este servicio se destaca la presencia de hepatopatía alcohólica crónica, atrofia cerebral generalizada córtico-subcortical, así como atrofia del vermis cerebeloso. Además, manifiesta alteración del equilibrio y del habla (desde la infancia presentaba cierta disartria y tartamudeo).
Desde el punto de vista psicopatológico presenta una disminución de la memoria de fijación y tiene un diagnóstico de retraso mental leve: CI menor de 69 (CIE 10: F70).
Entre los años 2001 y 2005 requirió 6 ingresos para realizar desintoxicaciones etílicas en la Unidad de Hospitalización Psiquiátrica del Hospital de Navarra. (UHP II) y en la Clínica Psiquiátrica Padre Menni. A los pocos días de ser dado de alta tras las desintoxicaciones volvía a consumir, llegando a presentar incluso dos comas etílicos, y consumiendo alcohol aun habiendo tomado disulfiram (Antabús).
En el 2003 es derivado de la UHP II, ingresando en la Unidad de Media Estancia de la Clínica Psiquiátrica Padre Menni (Navarra), donde permanece 2 meses.
También ha acudido a Alcohólicos Anónimos en dos ocasiones entre los años 2003-2005.
Análisis y descripción de las conductas problemaCuando A.J. acude al servicio, además de la ingesta de alcohol (5 UBE [unidades de bebida estándar] al día) se detectan otras alteraciones de conducta, siendo algunas de ellas secundarias al consumo:
Debido a las disfunciones cognitivas que presenta el caso fue necesaria la colaboración de su hermana para el planteamiento de objetivos. Una vez definidos se le plantearon al paciente, y este los aceptó en los siguientes términos:
El nivel de interés para conseguir cada uno de estos objetivos era diferente para A.J., siendo el más motivador el lograr disminuir las consecuencias negativas en la salud física. Más concretamente, aquellas relacionadas con el control de los esfínteres y la dificultad en la deambulación (requería de la ayuda de un bastón).
Selección y adecuación del tratamiento“En la actualidad cuentan con mayor soporte empírico la aproximación de reforzamiento comunitario (CRA), el manejo de contingencias, la terapia de exposición a pistas, la terapia cognitivo conductual y la terapia conductual familiar y de pareja.” Pero teniendo en cuenta que el paciente presenta un retraso mental leve, alteraciones neuropsicológicas, con anteriores fracasos con tratamiento con disulfiram, se valoró la terapia conductual como la más adecuada y se optó por un programa de manejo de contingencias.
Ya que se ha constatado que los resultados de las terapias conductuales en alcoholismo se mantienen a largo plazo y ofrecen una buena relación coste/beneficio12.
En el tratamiento se realizaron etilometrías diarias mediante etilómetro digital, con el fin de supervisar la abstinencia y la buena evolución del caso.
También debemos mencionar que los procedimientos utilizados en dicho paciente han sido realizados tras la obtención del consentimiento propio y de sus familiares.
Instrumentos de evaluación Evaluación de resultadosLa mayor parte de la información recogida se realizó conjuntamente con el paciente, su hermana, la trabajadora social y los educadores del piso protegido en donde vivía, a través de entrevistas no estructuradas.
Para evaluar las variables de consumo y la gravedad del mismo se utilizó una entrevista semiestructurada (perfil de bebida) elaborada ad hoc en el servicio.
Además, con el fin de valorar los resultados relativos a la calidad vida, se empleó el cuestionario de calidad de vida SF-36 versión española 1.4 al inicio y finalización del tratamiento. Este cuestionario de salud fue desarrollado para su uso en el Estudio de Resultados Médicos (Medical Outcome Study [MOS]) a partir de una amplia batería de cuestionarios que incluían 40 conceptos relacionados con la salud. Se empleó la adaptación española13.
Se trata de un cuestionario autoadministrado, aunque también se ha utilizado mediante un entrevistador en una entrevista personal, telefónica o mediante soporte informático. El tiempo de cumplimentación es de 5 a 10 minutos.
Dimensiones e ítemsConsta de 36 ítems que detectan tanto estados positivos como negativos de salud, que conforman 8 dimensiones: Función física (FF-10), función social (FS-2), rol físico (RF-4), rol emocional (RE-3), salud mental (SM-5), vitalidad (V-4), dolor corporal/intensidad del dolor y su efecto en el trabajo habitual (D-2), salud general (SG-6).
Además de estas 8 escalas de salud, se incluye un ítem que evalúa el concepto general de cambios en la percepción del estado de salud actual respecto a cómo era un año antes (CS-1).
Las opciones de respuesta forman escalas de tipo Likert que evalúan intensidad o frecuencia. El número de opciones de respuesta oscila entre 3 y 6, dependiendo del ítem.
Cálculo de las puntuacionesEn cada una de las 8 dimensiones del cuestionario de calidad de vida SF-36 (versión española 1.4), los ítems se codifican, agregan y transforman en una escala que tiene un recorrido de 0 (el peor estado de salud para esa dimensión) a 100 (el mejor estado de salud). El cuestionario no ha sido diseñado para generar un índice global. Sin embargo, permite el cálculo de dos puntuaciones resumen mediante la combinación de las puntuaciones de cada dimensión: medida sumario física y mental 14.
Para la corrección del cuestionario hemos tenido en cuenta el manual, así como la hora de la interpretación, donde se obtienen también puntuaciones estandarizadas con los valores de las normas poblacionales, de forma que 50 (desviación estándar de 10) es la media de la población general. Los valores superiores o inferiores a 50 deben interpretarse como mejores o peores, respectivamente, que la población de referencia.
Se recomienda que tanto la recodificación de ítems como la puntuación de las escalas se haga en un ordenador, utilizando los algoritmos de puntuación documentados o el software disponible (mediante el paquete estadístico SPSS v 11.5).
Evaluación de procesoSe realizó mediante registros conductuales, así como registros de los resultados de etiliometrías diarias; además de la historia clínica, donde se anotaban los avances subjetivos de los participantes en el programa.
Aplicación del tratamientoLa implantación del programa de manejo de contingencias se realizó en tres fases: a) fase de muestreo de la ficha; b) fase de establecimiento y ejecución del programa y c) fase de desvanecimiento del programa.
En la primera fase se dedicaron dos sesiones para motivar a A.J. e informar y aceptar las condiciones para iniciar el programa.
Se crearon unos reforzadores inmediatos atractivos para A.J. (fichas) y a cada ficha se le asignó un valor de 1, 25 ó 50. Así mismo, se determinaron los reforzadores por los que podían ser intercambiados y la lista de precios de dichos reforzadores (tabla 1).
Tabla 1. Lista de precios de los reforzadores
En segundo lugar se mantuvo una reunión con A.J, su familia y los responsables del piso para:
- Las fichas las entregaron diariamente los monitores del piso en el momento en que se producía la conducta.
- El terapeuta de referencia del Centro de Día ALDATU supervisaría el cambio de las fichas por premios semanalmente en consulta. Para ello se elaboró un sistema de registro que permitió conocer la tasa de emisión de las conductas deseadas y la cantidad de fichas ganadas y gastadas (hoja de registro de cambio de fichas por premios).
- Los fines de semana la hermana hizo el registro de las conductas durante esos días (hoja de registro conductual). Y el domingo, al llegar al piso, los monitores entregaron o retiraron las fichas a A.J. según el registro conductual.
En tercer lugar, durante todo el desarrollo del programa se reforzó socialmente. Una vez instaurado el protocolo se disminuyó la frecuencia en el cambio de fichas por premios. De esta manera, las alabanzas sociales fueron sustituyendo a las recompensas materiales. Al mismo tiempo, la familia asumió la responsabilidad del intercambio de fichas por premios (semanalmente). Transcurridos 9 meses, a la familia se le otorgó la responsabilidad del control etilométrico diario, siendo esta una variable de refuerzo natural que motivó mucho al paciente. Paulatinamente, se responsabilizó a los monitores del piso para que sustituyeran los puntos por reforzadores naturales. Finalizando el desvanecimiento del programa a los 6 meses tras conseguir el alta terapéutica.
Tabla 2. Puntos ganados y restados para cada conducta
Teniendo en cuenta que el programa de manejo de contingencias comenzó a finales de junio del año 2006, y siguiendo los objetivos planteados con el caso al inicio, hemos obtenido los siguientes resultados:
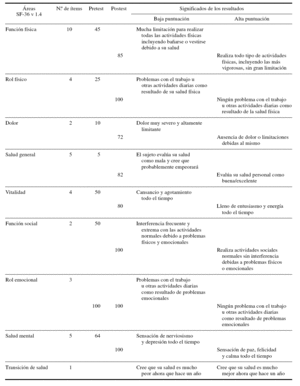
En todas las áreas valoradas por el cuestionario hay una mejoría clara al finalizar el tratamiento, salvo en el área de rol emocional (tabla 3).
En cuanto al ítem de transición de salud (CS) respecto al año anterior, refleja cuando se pasó el cuestionario al inicio del tratamiento (pretest) que se encontraba “más o menos igual” y en postest refiere que se encontraba “mejor que hace un año”. Evidencia una clara mejoría en la percepción de su evolución de la salud.
Cualitativamente se puede observar que el cambio más importante se ha producido en el aspecto físico, constatándose el control de los esfínteres y la mejora en la higiene (ducha y afeitado diario, cambio de ropa, cuidado en el peinado, limpieza bucal, se ha graduado la vista y se ha comprado gafas nuevas). A nivel motor se observa mayor autonomía (es capaz de realizar esfuerzos moderados, no necesita de bastón como ayuda en la deambulación, puede subir varios pisos, tiene mayor resistencia física, se baña y se viste solo). También ha disminuido el dolor corporal como interferencia en su vida cotidiana. En cuanto a su salud mental, A.J. percibe una mejoría de su memoria en general.
Tabla 3. Interpretación de las puntuaciones del SF-36
El consumo activo de alcohol le proporcionaba una percepción subjetiva euforizante y de bienestar emocional que no empeora tras el cese del consumo. Posee puntuaciones de 100 en el pretest y postest. No ocurre lo mismo con lo relacionado con el área física, social o mental.
ConclusionesCorrespondencia:
J.M. TERRADILLOS HERNÁNDEZ
Fundación Proyecto Hombre.
Avda. Zaragoza 23.
31005 Pamplona. Navarra.
Correo electrónico: centrodedia@proyectohombrenavarra.org
Recibido: 09-03-2009
Aceptado para su publicación: 04-06-2009