Pagina nueva 2
Redacción
K.-J. Prommersberger, Bad Neustadt/Saale
Ilustraciones
R. Himmelhan, Heidelberg
Introducción
La deformidad en cuello de cisne se caracteriza por hiperextensión de la articulación interfalángica proximal (IFP) media y flexión de la articulación interfalángica distal (IFD). En los pacientes con artritis reumatoidea puede provocar importantes limitaciones de la función de la mano. Especialmente la forma rígida de la deformidad, con hiperextensión fija de la articulación IFP, y la semirígida, en la que la hiperextensión de la articulación IFP se puede superar de forma pasiva, pero no de forma activa a través de la flexión del dedo, y la flexión permanece incompleta, limitan la función normal de prensión. No obstante, incluso en los casos en que es posible superar activamente la hiperextensión de la articulación IFP durante la flexión del dedo, se produce generalmente un chasquido molesto que limita la función de prensión -el «chasquido en cuello de cisne»- cuando los tractos laterales se desplazan de forma súbita de su posición subluxada dorsal del eje articular IFP hacia palmar.
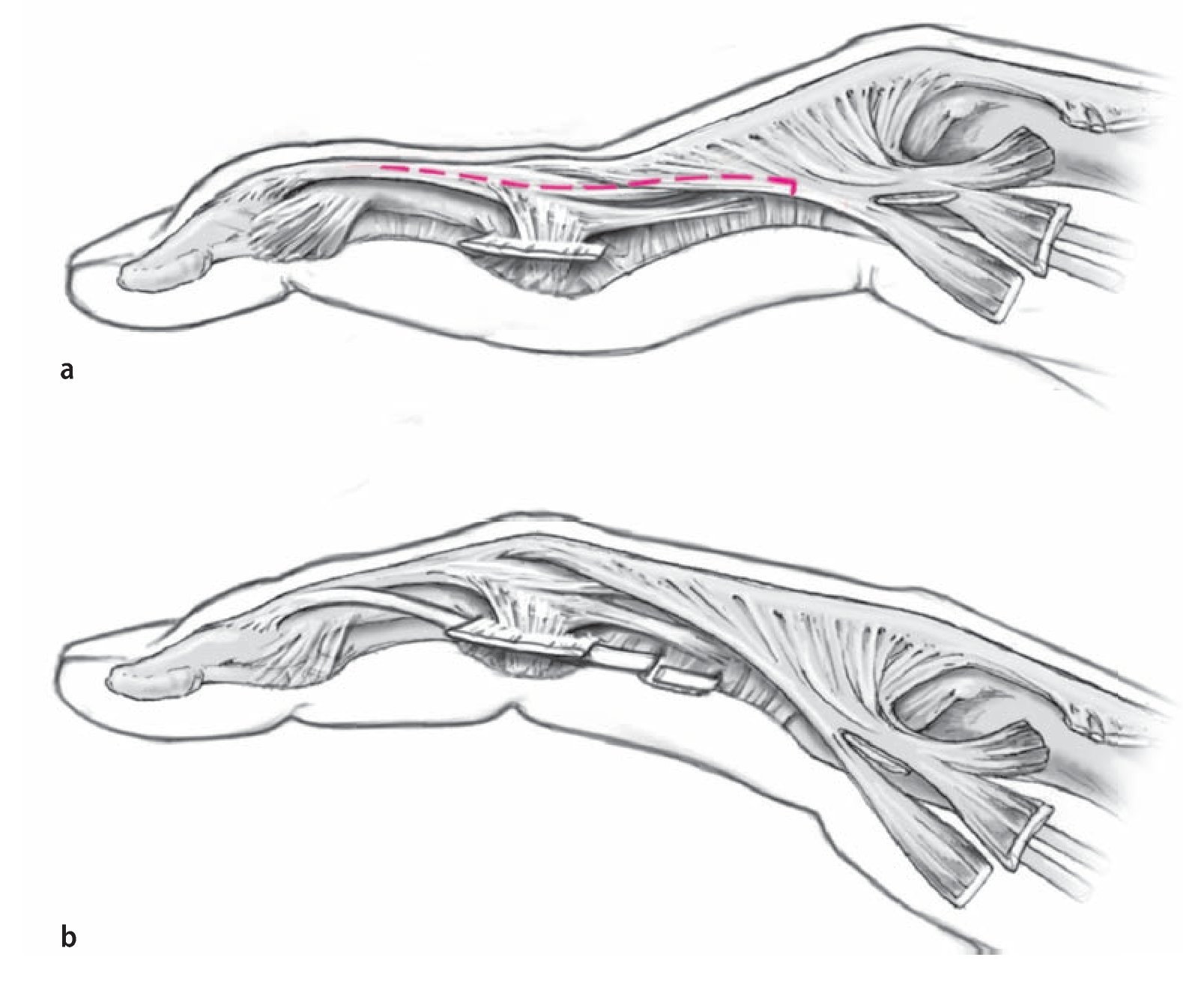
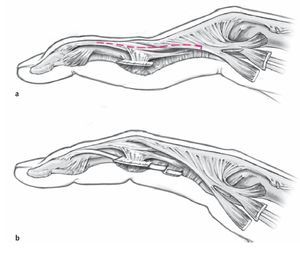
La causa de la deformidad en cuello de cisne puede ser extrínseca, intrínseca o articular5. Con frecuencia, como causa se hallan implicadas varias articulaciones al mismo tiempo9,15,20. En la artritis reumatoidea, entre las causas extrínsecas figuran la subluxación palmar de la articulación de la mano y/o la pérdida de altura del carpo17 o la subluxación típica palmar y cubital típica de las articulaciones MCF10,16. Como causa intrínseca, se considera la contractura intrínseca debida a una luxación de la articulación MCF14. El acortamiento de la musculatura intrínseca agrava la luxación dorsal del tracto lateral, así como el acortamiento de los ligamentos de Landsmeer (Lig. Retinaculare obliquum), presentes ya en la articulación IFP por una sinovitis existente. A la altura de la articulación IFP se encuentra la causa descrita como articular de la deformidad en cuello de cisne. La sinovitis crónica en la articulación IFP provoca el aflojamiento de la placa palmar y, como consecuencia, una hiperextensión de la articulación. A causa de ello, los tractos laterales se desplazan más hacia dorsal del eje de la articulación IFP, aumentan todavía más la hiperextensión (fig. 1a) y producen una extensión insuficiente de la articulación IFD10. Debido al desplazamiento simultáneo de los ligamentos de Landsmeer, éstos pierden su función de soporte durante la flexión de la IFP y la extensión de la IFD y se vuelven rígidos en su excursión. El tono muscular del músculo flexor profundo (FDP) prevalece y las características de la deformidad en cuello de cisne se mantienen. Otra causa a nivel articular es la insuficiencia del músculo flexor digital superficial (FDS) provocada por una sinovitis de los tendones flexores, que favorece la hiperextensión de la articulación IFP.
Las diferentes posibilidades para la corrección quirúrgica de la deformidad en cuello de cisne están estrechamente relacionadas con los nombres de Littler y Zancolli. En el año 1967 Littler ya describió su método para la reconstrucción del ligamento retinacular oblicuo mediante el desplazamiento palmar de un tracto lateral distal pediculado13. Con la «oblique retinacular ligament reconstruction» (ORL/Littler II) hace pasar el tracto lateral palmar del ligamento de Cleland y lo sutura al borde proximal de la polea A2 (fig. 1b). Mediante la correcta tensión de la tenodesis se consigue una flexión en la articulación IFP y al mismo tiempo una extensión de la articulación IFD. Mediante la «spiral oblique retinacular ligament reconstruction» (SORL/Littler III), que describiremos más adelante, se transpone el tracto lateral hacia el lado opuesto para un desplazamiento palmar seguro de la articulación IFP y se realiza una fijación mediante sutura transósea a la falange proximal. Littler también realizó la propuesta de practicar una tenodesis con el tendón del músculo flexor digital superficial (tenodesis FDS, Littler I), una bandeleta del cual se fija en la polea A2. Zancolli describió en 1987 un método mediante el cual el tracto lateral proximal no se desplaza hacia proximal, sino hacia palmar, donde atraviesa un canal formado entre el borde lateral del tendón FDS y la placa palmar21. Sirotakowa y colaboradores han propuesto recientemente una combinación de los procedimientos de Littler y Zancolli, según la cual el tracto lateral no se transpone proximalmente, sino que se desplaza como describe Zancolli y luego se fija mediante sutura transósea en la falange proximal18. Nalebuff ha complementado la clasificación por él propuesta sobre el espectro de posibilidades de tratamiento con la artrodesis de la articulación distal, la movilización de la articulación IFP única con reposición del tracto lateral y la transfijación temporal de la IFP, así como el «intrinsic release»15,14.
Fig. 1 Situación patológica del aparato extensor del tendón con una deformidad en cuello de cisne (a, la línea punteada representa la separación de la bandeleta del tracto lateral) y principio de la tenodesis de Littler II (ORL, b).
El mecanismo de acción4 de la tenodesis de Littler II (ORL), con la que se corrige tanto la malformación en la articulación IFP como en la IFD, como en ninguna otra forma de reconstrucción, es la razón por la que nosotros preferimos este método2.
Principio y objetivo de la intervención
Desplazamiento de un tracto lateral de su posición de subluxación dorsal del eje de la articulación IFP hacia palmar. El tracto lateral cubital se elige fundamentalmente para no dañar más las estructuras radiales del aparato extensor, a menudo debilitadas por la artritis reumatoidea. Se separa el tracto lateral y se transpone proximalmente, justo en la zona distal de la inserción del tendón con el músculo, se aísla hacia distal y queda pediculado en la inserción.
A continuación, se pasa desde distal hacia proximal en palmar del ligamento de Cleland y se sutura en el borde proximal de la polea A2. Mediante una correcta tensión de la tenodesis se consigue la flexión en la articulación IFP, así como la flexión simultánea de la articulación IFD y, de este modo, se corrigen los dos componentes de la deformidad en cuello de cisne.
Ventajas
- Tratamiento de todos los componentes de la deformidad en cuello de cisne, de la hiperextensión en la articulación IFP y de la flexión en la articulación IFD.
- Posibilidad de tratamiento de deformidades en cuello de cisne rígidas y semirígidas.
- Posibilidad de un cambio de procedimiento ante insuficiencia del ligamento de Cleland o de la polea A2.
Desventajas
- Técnica quirúrgica compleja.
- Dificultad en la estimación de la tensión de la tenodesis.
- Control riguroso del tratamiento de fisioterapia postoperatoria con férula.
Indicaciones
- Deformación en cuello de cisne de causa articular (chasquido doloroso o indoloro durante el paso de extensión a flexión del dedo con limitaciones en la prensión).
- Limitaciones de la función de la mano por la deformidad en cuello de cisne rígida o semirígida con pérdida de la flexión de la articulación IFP.
Contraindicaciones
- Cambios radiológicos de estadios avanzados de la articulación IFP (Larsen > 3).
- Causa extrínseca o intrínseca de la deformidad en cuello de cisne. En este caso, las medidas quirúrgicas en la articulación de la muñeca y en la articulación metacarpofalángica se deberían realizar con anterioridad a la de los dedos o, en caso necesario, estas se deberían combinar.
- Sinovialitis no tratada de los tendones flexores del dedo en su excursión, que se debería eliminar previamente.
Información para el paciente
- Información sobre todos los riesgos quirúrgicos, especialmente sobre la lesión del paquete vasculonervioso del dedo.
- Información sobre el principio quirúrgico, inclusive el tratamiento postoperatorio, y en caso necesario, sobre la fijación temporal de la articulación IFP y la extracción necesaria del alambre.
- Aclaración sobre la posible necesidad de prolongar el tiempo de la intervención quirúrgica debido a una sinovectomía de la articulación IFP con y sin separación de ligamentos laterales o sobre un posible cambio de procedimiento.
- Aclaración sobre la modificación en el sector de movimiento de la articulación IFP y sobre la posibilidad de tener que asumir una ligera rigidez en la flexión de la articulación IFP.
- Información sobre posibles limitaciones de movilidad de las articulaciones IFP e IFD.
Preparación de la intervención
- Radiografías del dedo en proyección posteroanterior y lateral.
Instrumental
- Instrumental para cirugía de la mano.
- En caso necesario, taladro de mano y alambres de Kirschner de espesor 1,0.
Anestesia y posición del paciente
- Anestesia regional; en caso excepcional, anestesia general.
- Posición de decúbito supino y apoyo del brazo sobre un apoyabrazos en pronación.
- Isquemia del brazo.
Técnicas quirúrgicas
(Figs. 2-7)
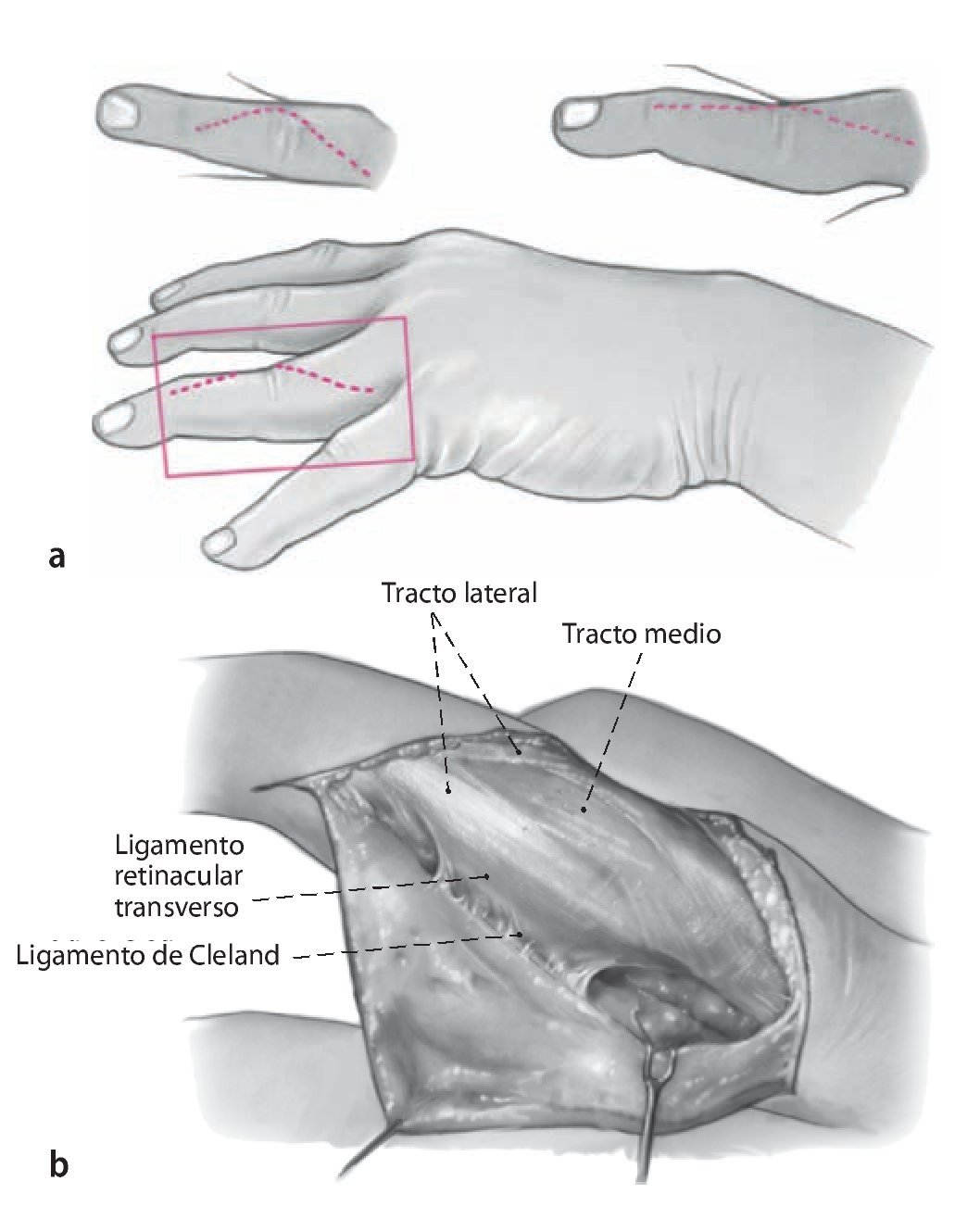
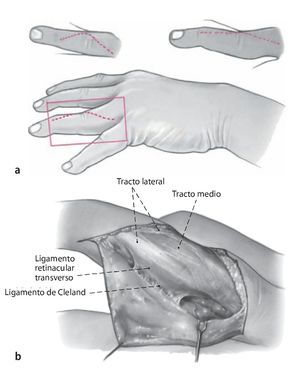
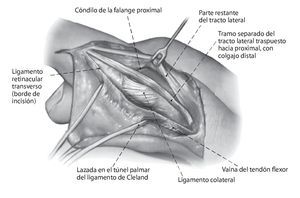
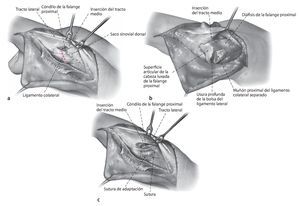
Fig. 2 a Incisión en forma de arco (línea punteada) en el lado extensor de la articulación media, en proximal hasta la comisura. La incisión debe finalizar en la zona cubital proximal para una mejor vía de abordaje de la polea A2 con el fin de facilitar la separación del tracto lateral. b Exposición de la posición del tendón extensor y del ligamento de Cleland cubital. Durante la exposición de la posición se evitará realizar una liberación lateral demasiado hacia palmar, para no dañar el ligamento de Cleland.
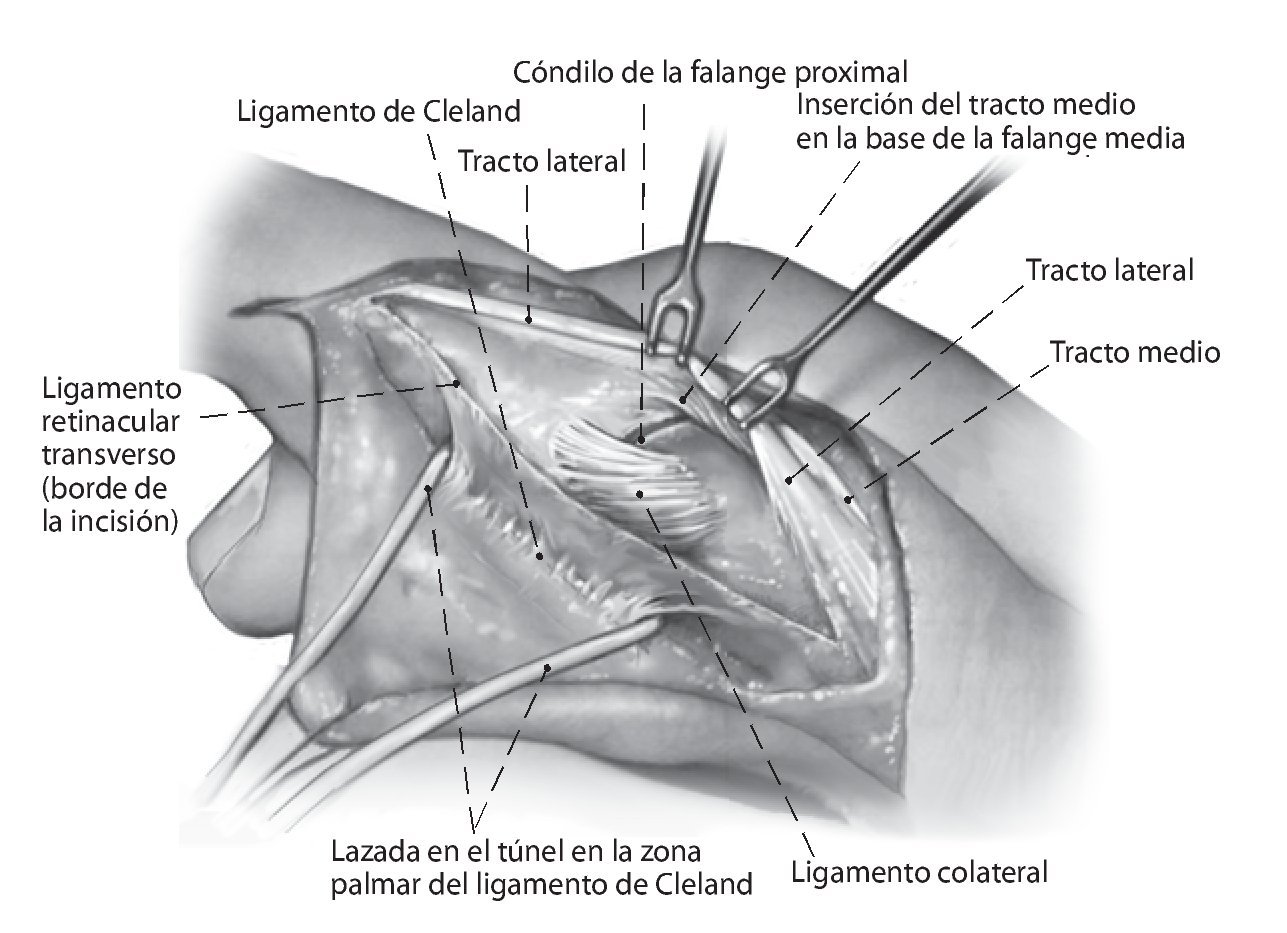
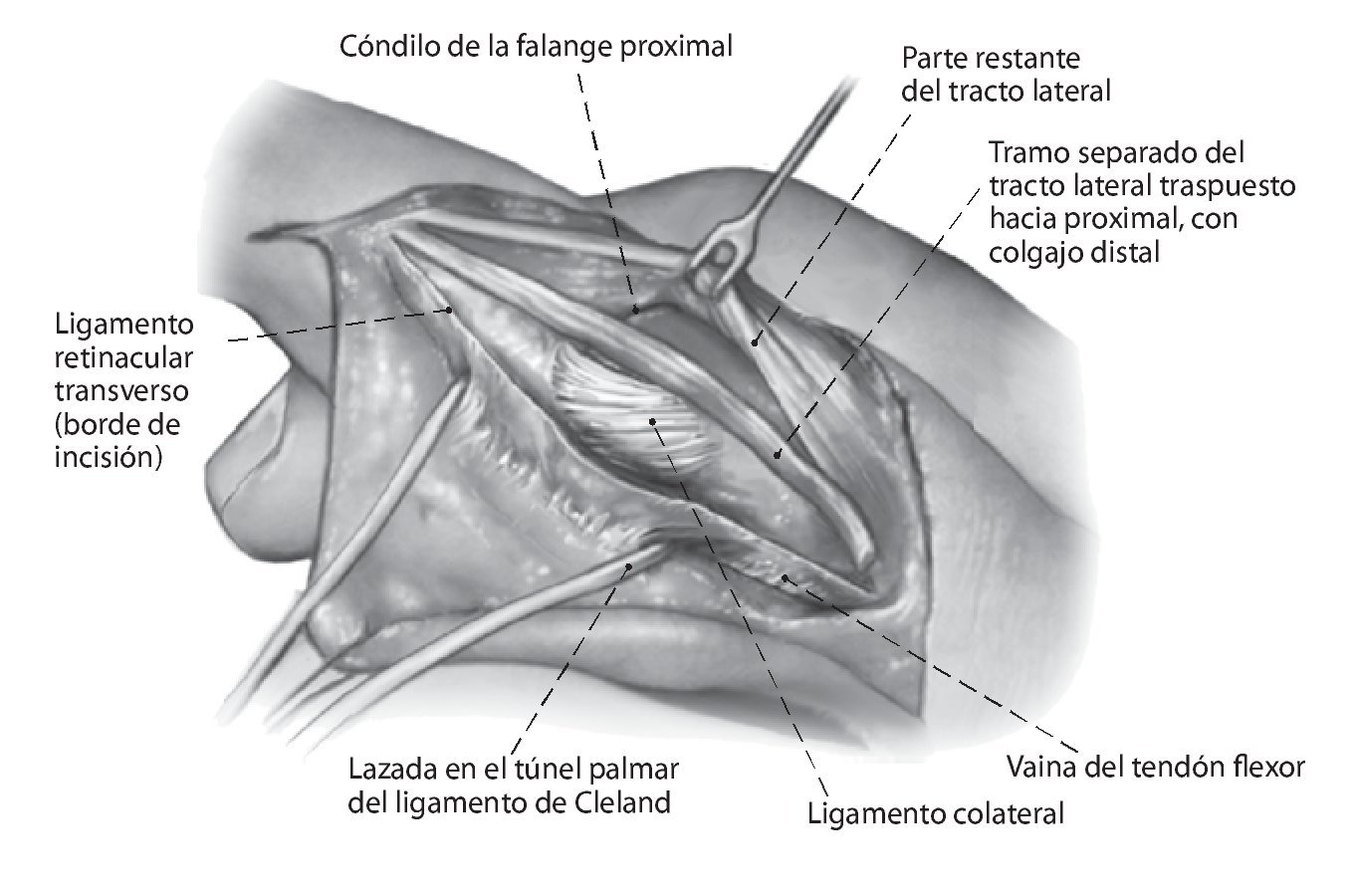
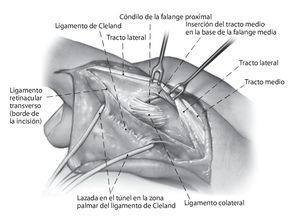
Fig. 3 Incisión longitudinal entre el borde palmar del tracto lateral y el ligamento de Landsmeer transversal (ligamento retinacular transverso). Se pasa una banda de goma alrededor del ligamento de Cleland. Colocación de ganchos en el borde palmar del tracto lateral.
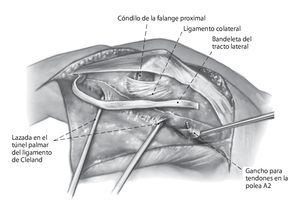
Fig. 4 Transposición proximal del tracto lateral a la altura de la inserción del tendón con su músculo. Aislar el tracto lateral, que se prepara ya sea completamente o bien en 2/3 del ancho hasta el tercio distal de la falange media. Por regla general, se elige el tracto lateral cubital para no perjudicar más las estructuras radiales del aparato extensor, a menudo debilitadas por la artritis reumatoidea. Colocación de ganchos en el borde de la parte restante del tracto lateral.
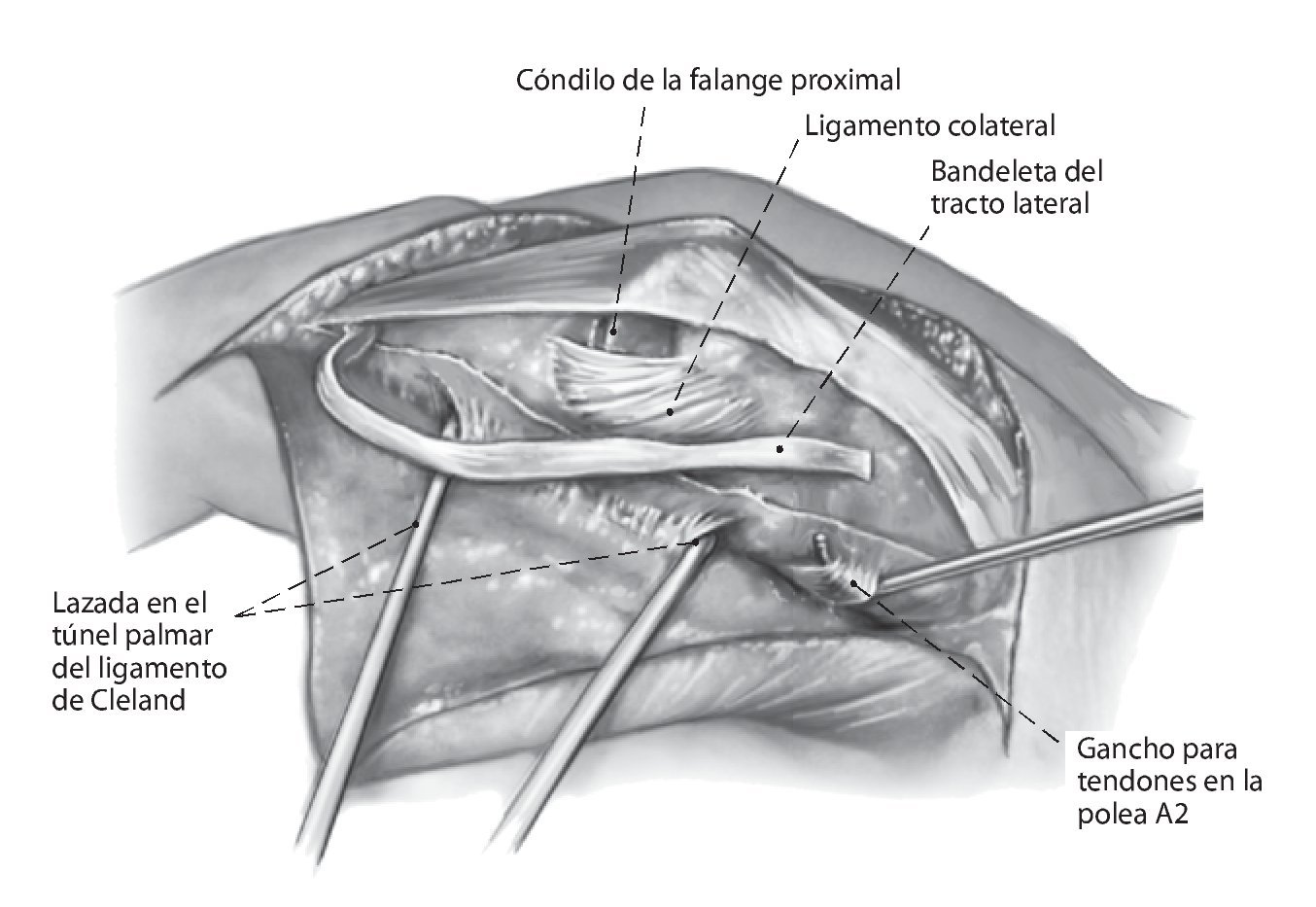
Fig. 5 Exposición de la polea A2 y transfijación de la articulación IFP a 30º de flexión con un alambre de Kirschner de 1,0, en caso necesario. La exposición de la polea A2 desde dorsal es difícil. Incisión transversal de la polea A2 a 5 mm proximal del borde distal. Introducción de un gancho para tendones con el fin de verificar la estabilidad de la polea para anclar con seguridad la banda del tracto.
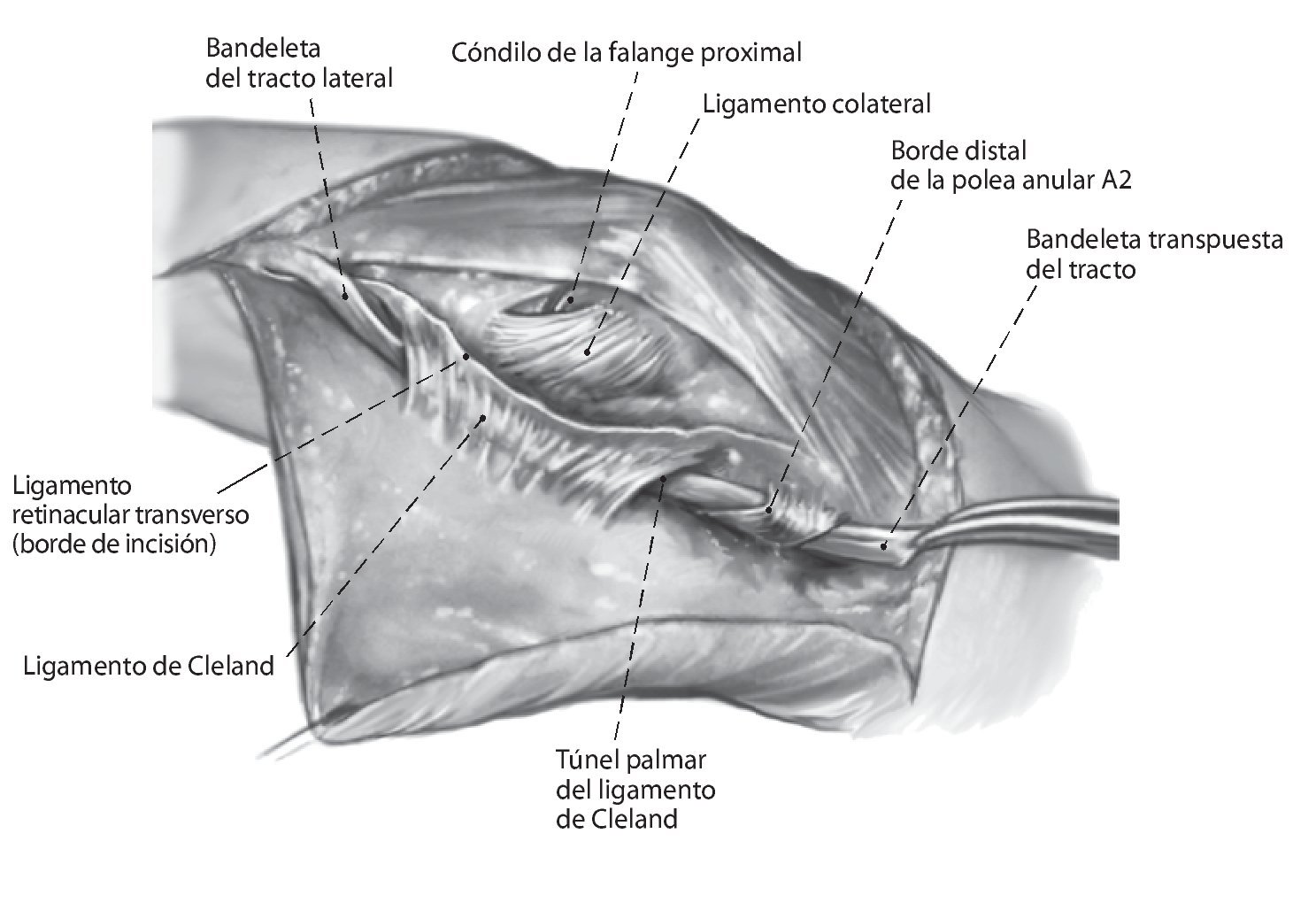
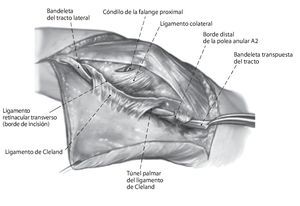
Fig. 6 Pasar la bandeleta lateral por debajo del ligamento de Cleland hacia proximal y a través del borde distal de la polea A2. Durante el proceso de hacer pasar la bandeleta por debajo del ligamento de Cleland, se pondrá atención de no dañar el paquete vasculonervioso y de no ensanchar el ligamento de Cleland. El túnel tiene que estar situado entre el ligamento y el paquete vasculonervioso. Suturar la bandeleta lateral bajo tensión (IFP en flexión de 30º e IFD en posición neutra) consigo misma y con la polea con hilo monofilamentar reabsorbible de 5,0 de espesor. La tensión de la tenodesis se elegirá algo mayor.
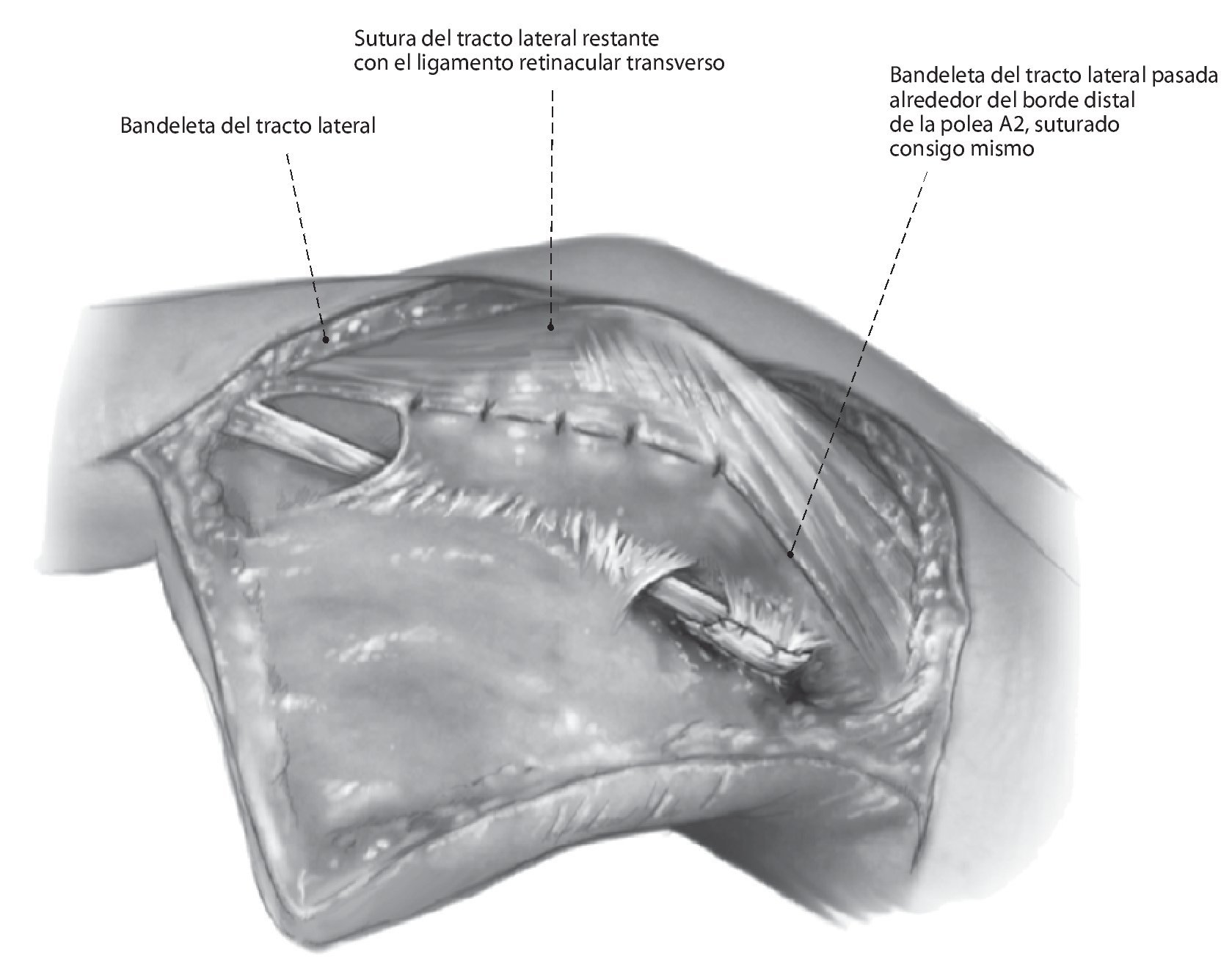
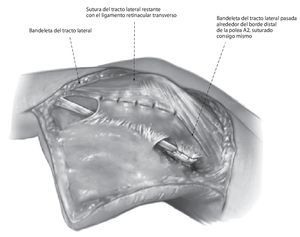
Fig. 7 Sutura de la parte restante de la bandeleta lateral cubital con el ligamento retinacular transverso con un hilo monofilamentar reabsorbible de 6,0. Sutura cutánea después de la inserción de un pequeño drenaje de Penrose con hilo monofilamentar no reabsorbible de 6,0.
Particularidades
(Fig. 8)
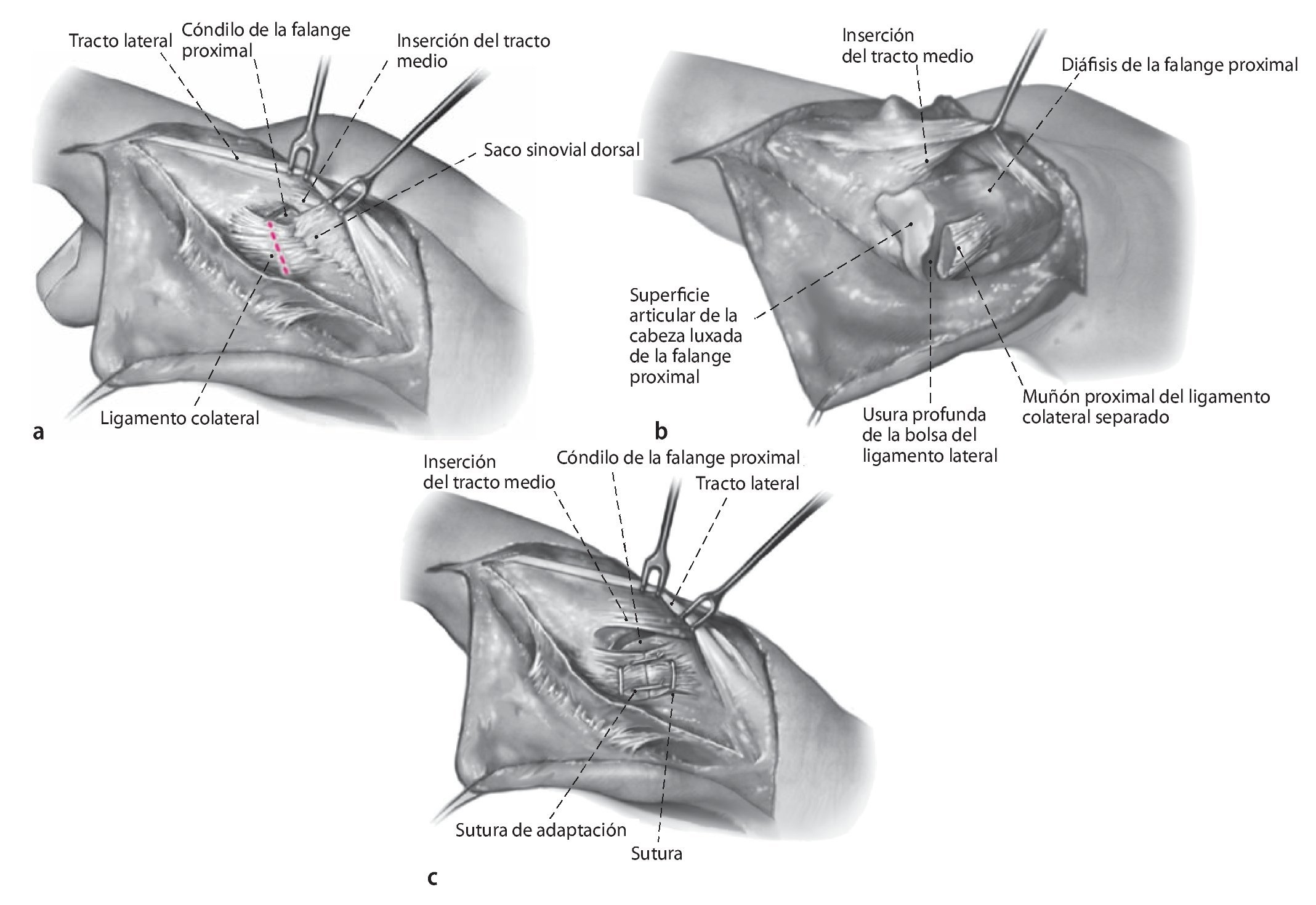
Fig. 8 a En caso de sinovialitis de la articulación IFP, se deberá realizar una sinovectomía de la misma. Para ello, la incisión se realizará también en el lado radial del dedo entre el borde palmar de la bandeleta lateral y del ligamento de Landsmeer transversal. Se pondrá especial cuidado de no dañar la inserción del tracto medio. b Para un buen abordaje del receso palmar, se seccionará el ligamento cubital por la mitad en sentido transversal, de modo que se pueda luxar la articulación. De este modo se podrá completar la sinovectomía del receso palmar. La sinovectomía se realizará con especial rigor en las uniones entre hueso y cartílago, así como en las bolsas del ligamento lateral, ya que a menudo existen usuras o desgastes profundos. c El ligamento lateral se cose con una sutura en U subcutánea con hilo monofilamentar reabsorbible de 4,0 de espesor y se adapta con dos suturas de punto simple de 5,0 del mismo material.
Tratamiento postoperatorio
- En la sala de operaciones aplicación de una férula de yeso de miembro superior dorsal extraíble.
- Primer cambio de vendaje al primer o segundo día postoperatorio e inicio de la movilización de las articulaciones proximales del dedo. Si no se ha practicado la transfijación de la articulación IFP, inicio de la flexión activa en dicha articulación. Se deberá poner especial cuidado de no sobrepasar la flexión de 30º en la articulación IFP en sentido extensión.
- Una vez ha desparecido el edema postoperatorio, aplicación de una férula con anillos en forma de ocho, que permite la libre flexión de la articulación IFP, pero que evita una extensión superior a 20-30º. El paciente deberá usar el anillo hasta el final de la semana 12 postoperatoria. En las articulaciones IFP sometidas a transfijación, se aplicará un protector de dedos estático en la posición determinada de la articulación IFP dejando libre la IFD.
- En caso de transfijación de la articulación IFP, esta se extraerá después de 4-6 semanas en función del estado
de la articulación IFP. En el caso de superficies articulares ya afectadas, se debería elegir el periodo de duración más corto de la transfijación. Inicio de la fisioterapia y aplicación de una férula con anillos en forma de ocho también hasta finales de la semana 12 postoperatoria. Extensión activa y pasiva de la IFP por encima de los 20º en flexión a partir de la semana 12 postoperatoria.
Errores, riesgos y complicaciones
- Insuficiencia del ligamento de Cleland con desplazamiento palmar insuficiente o inestable del tracto lateral: cambio de procedimiento a una «spiral oblique retinacular ligament reconstruction» (tenodesis Littler III). En este caso, el tracto lateral se desplazará a la altura de la articulación IFP en el lado palmar de la vaina sinovial del tendón flexor hacia radial y en este punto se fijará de forma transósea a la falange proximal. En este procedimiento se deberá prestar atención a la preparación que se realizará cerca de la vaina tendinosa, para evitar que el paquete vasculonervioso se cruce y quede enrollado o bien que se produzca una lesión del paquete vasculonervioso.
- Insuficiencia de la polea A2 con fijación inestable del tracto lateral: fijación transósea en el mismo lado o en el lado opuesto (como en la «spiral oblique retinacular ligament reconstruction»).
- Lesión del ligamento de Cleland: se evitará realizando con cuidado una preparación no demasiado hacia palmar durante la exposición de la posición del tendón extensor. Fijación del tracto lateral como se ha descrito anteriormente.
- Lesión del paquete neurovascular: se evitará realizando con precaución la exposición del ligamento de Cleland por el túnel.
- Lesión del paquete neurovascular: sutura microquirúrgica inmediata de la arteria o del nervio digital.
- Aflojamiento del alambre de Kirschner transfijado, eventualmente con infección: extracción inmediata del alambre y aplicación de una férula; en caso necesario, saneamiento de la infección.
- Un ajuste demasiado rígido de la tenodesis provoca una contractura por flexión de la articulación IFP y rigidez en extensión de la articulación IFD. Con todo, el ajuste se debe realizar más bien de un modo rígido. Durante el ajuste hay que provocar una ligera contractura en flexión de la articulación IFP y se producirá un posible bloqueo de la flexión límite de la articulación IFD durante el cierre de la mano en puño, pero hay que evitar por todos los medios que se produzca una recidiva de la deformidad en cuello de cisne. Se debe explicar detalladamente la situación al paciente antes de la intervención. En caso de contractura marcada, se prescriben ejercicios de estiramiento pasivo.
- Síndrome de dolor regional complejo (SDRC): en pacientes con artritis reumatoidea, este síndrome aparece en raras ocasiones. En caso de aparecer un SDRC, hay que aplicar una terapia de dolor adecuada, que, en caso necesario, se realizará invasiva y oral de forma combinada, terapia de la mano intensiva y medidas físicas.
Resultados
En el periodo comprendido entre enero de 2004 y febrero de 2007 fueron tratados mediante intervención quirúrgica treinta articulaciones IFP de veinte pacientes con artritis reumatoidea por una deformidad en cuello de cisne. Se pudo realizar un seguimiento postoperatorio a diecisiete pacientes con 26 articulaciones IFP operadas. De estos pacientes, quince eran mujeres y dos hombres. El periodo de control posterior fue de 21,6 meses de media. La edad en el momento de la intervención era de 50,5 años de media y la duración de la artritis reumatoidea de 15,2 años de promedio. En tres pacientes se había realizado una sinovectomía en las articulaciones afectadas en un total de ocho articulaciones en un periodo medio de 13,4 años antes de practicarles la tenodesis. La deformidad era parcialmente rígida en doce articulaciones IFP y rígida en dos articulaciones. En todos los casos se practicó el método original descrito por Littler de la reconstrucción del ligamento retinacular oblicuo (ORL/ Littler II) y siempre se desplazó el tracto lateral cubital, para no debilitar las estructuras radiales. En ningún caso fue necesario realizar un cambio de procedimiento intraoperatorio debido a una insuficiencia del ligamento de Cleland o de la polea A2. En diez articulaciones se tuvo que realizar además una artrólisis dorsal y en un caso una prolongación de la bandeleta media. Se realizó la transfijación temporal de la articulación IFP con un alambre Kirschner en una flexión media de 30º.
En un seguimiento retrospectivo se midió el rango de movilidad pre y postoperatorio de la articulación IFP mediante un goniómetro para articulaciones pequeñas. Dado que en la fase preoperatoria no se había efectuado un seguimiento de los rangos de movimiento de las articulaciones IFD, se midió la posición de la articulación IFD sobre las radiografías pre y postoperatorias del dedo. La clasificación de los resultados radiológicos se realizó pre y postoperatoriamente según Larsen11. Se preguntó a los pacientes si sentían dolor en reposo o bajo carga, así como sobre su grado de satisfacción en relación a la función del dedo operado.
El rango de movimiento ROM medio de las articulaciones IFP fue de 48º antes de la intervención y de 51º después. En la fase preoperatoria existía una media de hiperextensión de 21º (60-0º), que se corrigió en la fase postoperatoria a una contractura en flexión de 24º (0-45º) de media. La capacidad de flexión en la fase preoperatoria fue de solo 27º (-30-100º) de media, debida a la cantidad de deformidades rígidas y semirrígidas. La capacidad de flexión en la fase postoperatoria fue de 75º (0-100º) de media. Así pues, el rango de movimiento en si no aumentó, pero sí se desplazó el sector de movimiento de la articulación IFP, del segmento extensor hacia el flexor. Las mediciones radiológicas indicaron que la flexión de las articulaciones IFD en la fase preoperatoria era de 23,5º (0-60º) de media, y en la postoperatoria, de 10,7º (-10-40º). En todos los casos se pudo compensar la deformidad en cuello de cisne con respecto a la malformación de la articulación proximal y también distal. No hemos observado ninguna hiperextensión en recidiva de la articulación IFP ni tampoco ninguna complicación. Antes de la intervención, los pacientes refirieron sentir dolor debido al movimiento en quince dedos. En estos casos se trataba de deformidades en cuello de cisne no rígidas. No se registraron dolores en reposo en la fase preoperatoria y en la fase postoperatoria solo un paciente indicó tener dolor en función del movimiento. El resto de pacientes no registraron dolor alguno. En base a la clasificación según Larsen, en la fase preoperatoria fueron asignadas dos articulaciones IFP al tipo I, dieciocho al tipo II y seis al tipo III. Solo dos articulaciones empeoraron postoperatoriamente y pasaron del tipo II al III. Dos pacientes no mostraron estar demasiado satisfechos con los resultados de la intervención, aunque la función del dedo había mejorado en comparación al estado anterior a la intervención. La insatisfacción en un paciente se debía más bien al progreso de la enfermedad de base. Otra paciente manifestó su insatisfacción por dolores residuales y por falta de fuerza de prensión en la mano. Ésta era debida a una hiperextensión postoperativa de 10º en la articulación IFD con limitaciones de la capacidad de flexión a 10º en un dedo índice. En este caso, la tenodesis se había ajustado claramente muy rígida.
En la literatura se muestra preferencia por métodos quirúrgicos diferentes para el tratamiento de la deformidad en cuello de cisne. Llama la atención que ninguno de los autores aplique con regularidad la tenodesis de Littler II ante una deformidad en cuello de cisne, por lo que no nos resulta posible realizar una comparación directa de nuestros resultados con los resultados extraídos de la literatura.
El presente trabajo muestra que la tenodesis de Littler II no solo se puede aplicar con éxito en los tipos I y II según Nabeluff, sino también en el tipo III ante una deformación en cuello de cisne semirígida e incluso rígida. En cambio, la mayoría de autores, igual que Nalebuff, cuando se hallan ante un tipo III prefieren realizar la movilización del tracto lateral con una transfijación temporal de la articulación IFP1,3,7,11. Solo Horner et al.10 consideran la indicación para la tenodesis de Littler II en cualquier grado de deformidad en cuello de cisne; sin embargo, en caso de que ésta sea de origen articular, entonces prefieren aplicar la tenodesis superficial con artrodesis IFD. Diversos autores6,8,19 refieren resultados muy buenos con la tenodesis de Littler II y III, aunque exclusivamente en casos de deformación en cuello de cisne postraumáticos y de dedo en martillo.
Por regla general, se pone en duda que los ligamentos de Cleland sean siempre lo suficientemente fuertes para sostener las bandeletas laterales en posición palmar a la articulación IFP. Ello fue también para Sirotakowa y colaboradores motivo para modificar la tenodesis de Littler, de modo que, si bien separaban la bandeleta lateral en proximal, luego la desplazaban como Zancolli y a continuación la fijaban de forma transósea en la falange distal18. Sin embargo, obtuvieron solo buenos resultados entre sus propios pacientes, muy numerosos y muy bien documentados únicamente en el tipo I. En el presente trabajo en ningún caso se ha reflejado una insuficiencia intraoperatoria de los ligamentos de Cleland.
Conflicto de intereses. El autor manifiesta que no existe ningún conflicto de intereses.
Correspondencia
PD Dr. N. Borisch
Abteilung für Handchirurgie,
Plastische und Wiederherstellungschirurgie, DRK-Klinik Baden-Baden
Lilienmattstr. 5, 76530 Baden-Baden (Alemania)
nicola.borisch@drk-klinikbb.de