Las diferencias étnicas han sido estudiadas tanto en esquizofrenia como en los primeros episodios psicóticos (PEP).??En estudios realizados en los Países Bajos se ha descrito que en los varones de origen marroquí es más frecuente un episodio psicótico y presentar mayor severidad en la sintomatología. Sin embargo, no existen estudios en España en PEP en población marroquí comparada con autóctona.
ObjetivosExplorar las diferencias clínicas entre la población inmigrante de origen marroquí y la población autóctona, en una muestra de PEP recogida en una unidad de hospitalización de agudos.
Material y métodosSe evaluó la sintomatología y el funcionamiento al ingreso y al alta, así como el consumo de cannabis y la dosis de tratamiento antipsicótico y el perfil de efectos adversos en una muestra de 83 pacientes con PEP. Se compararon los pacientes de origen marroquí con los de la población autóctona mediante análisis univariantes y la independencia de las asociaciones fue evaluada mediante análisis de regresión logística.
ResultadosEl 28,9% de la muestra era de origen marroquí. No se encontraron diferencias en cuanto a la sintomatología al ingreso y al alta. Comparados con los autóctonos, los de origen marroquí eran mayoritariamente hombres, tenían menos años de educación, presentaban peor funcionamiento, menor uso de cannabis, mejor perfil de efectos secundarios y una tendencia al mayor uso de LAI.
Tras el análisis multivariante, solo un peor funcionamiento (OR 0,93; IC 95%: 0,88-0,99; p = 0,02) y menos años de educación (OR 0,75; IC 95%: 0,56-1,01; p = 0,05) permanecieron significativamente asociados a ser de origen marroquí.
ConclusionesExisten diferencias sociodemográficas y clínicas entre personas con PEP de origen marroquí y población autóctona. Nuestros resultados señalan que debería contemplarse la trascendencia de la competencia cultural en la evaluación y tratamiento de los PEP.
Ethnic differences have been studied previously in schizophrenia and first episodes of psychosis (FEP). Previous studies in Netherlands have reported a higher incidence of psychosis in male Moroccan immigrants and more clinical severity. However there is lack of studies in Spain with morocco population and FEP.
ObjectivesThis study aims to determine the clinical differences in a sample of FEP between Morocco and Spanish population, recruited in a hospitalisation unit.
Material and methodsDescriptive and cross-sectional study of 83 inpatients (FEP). Functionality and symptomatology were evaluated at entry and discharge, the pattern of use of cannabis was evaluated at entry, the dose of antipsychotic and the pattern of side-effects at discharge. Comparisons between native-born population and Morocco population was made with univariate analysis and logistic regression was made for evaluating the independence of the associations.
ResultsThe 28.9% of the sample was Morocco group. No significance differences were found in clinical characteristics between groups at entry or at discharge. Compared with native-born, the Morocco group were more male, with less years of education, worse functionality, reported less use of cannabis, a better pattern of side effects and a tendency of more prescription of LAis.
After the multivariate analysis, just remains a lower functionality (OR 0.93; IC 95%: 0.88-0.99, P=0.02) and lower years of education (OR 0.75; IC 95%: 0.56-1.01, P=0.05), remain significative with being related with Morocco origin.
ConclusionsOur study provides evidence for ethnic differences in Morocco population with FEP. Patients with Morocco ethnicity have more probability of being males, less years of educations. Have lower functionality and a better profile of side effects.
Alrededor del 3% de la población general sufre un episodio psicótico a lo largo de su vida1. El primer episodio de psicosis (PEP) suele ocurrir entre los 15 y los 30 años, con diferencias clínicas relevantes en función de la etnia2-4. La evolución clínica después de un PEP es que puede convertirse en una enfermedad crónica y hasta el 80% presentar una recaída durante los 5 años siguientes5.
El estudio de las diferencias culturales o étnicas y el posible desarrollo de enfermedad psiquiátrica ha sido foco de interés desde hace años. En un primer estudio sobre migración y esquizofrenia se encontró un mayor riesgo para este trastorno psicótico entre inmigrantes6. En el Reino Unido varios autores han descrito un mayor riesgo de desarrollar una psicosis si el origen es negro caribeño. También en los Países Bajos se ha observado mayor riesgo en los inmigrantes de origen marroquí7,8. Durante la última década, el estudio de las diferencias étnicas en los casos de PEP ha mostrado características diferenciales tanto en Europa como en el resto del mundo2,4,9,10. Sin embargo, se han descrito algunas inconsistencias, lo que indica una disminución de estos porcentajes de riesgo al haber mejorado los instrumentos de detección y los entrenamientos para la evaluación en diferencias culturales11-13.
Por otra parte, los factores sociales han sido evaluados como claves en el inicio de la psicosis y Morgan et al.14 describieron la teoría del sociodesarrollo, considerando el origen de la psicosis como una acumulación de acontecimientos vitales estresantes14-16.
Las indicaciones de protocolos y guías respecto a dosis y criterios de tratamiento farmacológico son las mismas en todas las poblaciones, sin tener en cuenta las diferencias étnicas. Sin embargo, los estudios previos indican que pertenecer a una etnia minoritaria aumenta la prescripción de inyectables de larga duración (LAI) y disminuye la prescripción de clozapina17. En cuanto al patrón de consumo de sustancias, se ha descrito en varias ocasiones que los pacientes nativos suelen tener tasas más elevadas de consumo18,19.
No obstante, en muchos estudios la variable etnia se ha señalado como «minoritaria», mezclando en ella todo tipo de orígenes y considerando en cada estudio una proporción diferente de etnias. La escasez de estudios epidemiológicos actualizados y bien diseñados en los países de origen complica un análisis correcto del antes y el después de la migración, lo que probablemente ha llevado a resultados inconsistentes o contradictorios9,20. Parecería más lógico realizar los estudios en cada país concreto y con cada origen inmigrante por separado, para apoyar mejor en programas de detección y ayuda11, de forma similar al Programa ENRICH de Birminghman21.
En relación con la población marroquí, en Europa se han realizado estudios que determinan las diferencias culturales. Concretamente, en Holanda existe cierta evidencia sobre las diferencias clínicas en PEP en población marroquí: los hallazgos más frecuentes son el aumento del riesgo de desarrollar una psicosis, sobre todo en varones, y la mayor severidad en la sintomatología22,23.
Una serie de estudios han analizado las diferencias culturales en España en salud mental19,24-26, pero en nuestro país no hay estudios que determinen las diferencias entre población marroquí y española en cuanto a PEP.
ObjetivoExplorar las diferencias de presentación clínica y tratamiento farmacológico entre población marroquí y población autóctona en una muestra de personas tras un PEP que ingresaron en una Unidad de Agudos.
MétodoSujetos: 83 pacientes incluidos consecutivamente tras ser ingresados en la Unidad de Agudos del Hospital Universitario Pere Mata de Reus durante el año 2017.
Criterios de inclusión: edad entre 18 y 35 años, afectados de sintomatología psicótica con conocimiento suficiente del idioma para resolver los cuestionarios. Criterios de exclusión: presentar una enfermedad médica o neurológica que justificara la psicosis, o un trastorno por uso de sustancias (diferente de tabaco o cannabis).
El estudio fue aprobado por el Comité Ético de Investigación con medicamentos del Instituto de Investigación Sanitaria Pere Virgili. Todos los participantes firmaron el consentimiento informado, después de la descripción del estudio.
Instrumentos: Se realizó diagnóstico psiquiátrico mediante OPCRIT checklist v.4.0 (disponible en http://sgdp.iop.kcl.ac.uk/opcrit/).
La clasificación de la etnia se hizo preguntando al paciente por el país de origen, siguiendo el modelo de estudios previos, pero sin tener en cuenta segundas generaciones27. Conforme a estudios previos realizados en Holanda y en España, utilizamos la siguiente nomenclatura para diferenciar los 2grupos: «población inmigrante de origen marroquí» y «población autóctona»19,28.
Al ingreso y al alta, los síntomas psicóticos se evaluaron usando la Positive and Negative Syndrome Scale (PANSS) validada al español29 y los síntomas depresivos mediante la Escala de Calgary para Depresión (CDS) en esquizofrenia en su versión en español30. El funcionamiento al ingreso se evaluó utilizando la prueba breve de evaluación del funcionamiento (FAST) —en su versión española31— y al alta mediante la Global Assessment Functioning Scale (GAF). La puntuación de la FAST es inversamente proporcional al nivel de funcionamiento.
La DUP, tiempo de psicosis sin tratar, se obtuvo de la historia clínica de los pacientes. La información sobre la medicación se obtuvo del informe de alta y se usaron las dosis al alta, como en un estudio previo32. La dosis de antipsicótico se convirtió a equivalentes de clorpromazina (en mg/día)33 y las dosis de antipsicóticos inyectables fueron convertidas usando el método de la dosis mínima efectiva34. Evaluamos la presencia de efectos secundarios mediante la UKU35.
Los acontecimientos vitales estresantes durante los últimos 6meses se evaluaron mediante la Holmes-Rahe Social Readjustment Scale (HR)36, que está validada para el español37. La HR es una escala que en un inicio se desarrolló para explorar la relación entre el ajuste social, el estrés y la susceptibilidad de desarrollar una enfermedad e incorpora 43 acontecimientos vitales. De esta escala se obtuvo la variable número de acontecimientos vitales.
El consumo de sustancias se evaluó mediante una analítica de orina en el momento del ingreso. Para evaluar la frecuencia del consumo de cannabis se preguntó al respecto en una detallada entrevista sobre los últimos 6meses. Se definió uso de cannabis como «el consumo de ocasional hasta 5porros semanales» y el uso regular de cannabis como «más de 5 porros semanales», ya que está descrita la importancia del consumo elevado en el inicio de la psicosis38,39.
Análisis estadísticoInicialmente se compararon las características de los 2grupos mediante t de Student o U de Mann-Whitney para las variables continuas y mediante χ2 con corrección de Yates o test de Fisher para las categóricas. Posteriormente se realizó un análisis de regresión logística binaria para testar la magnitud de las asociaciones encontradas en el análisis univariante. Se incluyó, por tanto, como variable dependiente el grupo (0 = origen autóctono, 1 = origen marroquí) y como variables independientes todas aquellas con un nivel de significación p < 0,10 en el análisis univariante. Se testaron las interacciones de las variables incluidas con el sexo y uso de cannabis, incluyendo aquellas que fueran significativas. Para evitar problemas de intercorrelación se realizaron análisis de correlación entre las variables continuas, considerándose alto un coeficiente de correlación >0,70. La significación se fijó en p < 0,05 y se calcularon las odds ratio (OR) e intervalos de confianza (IC) para determinar la contribución de cada variable.
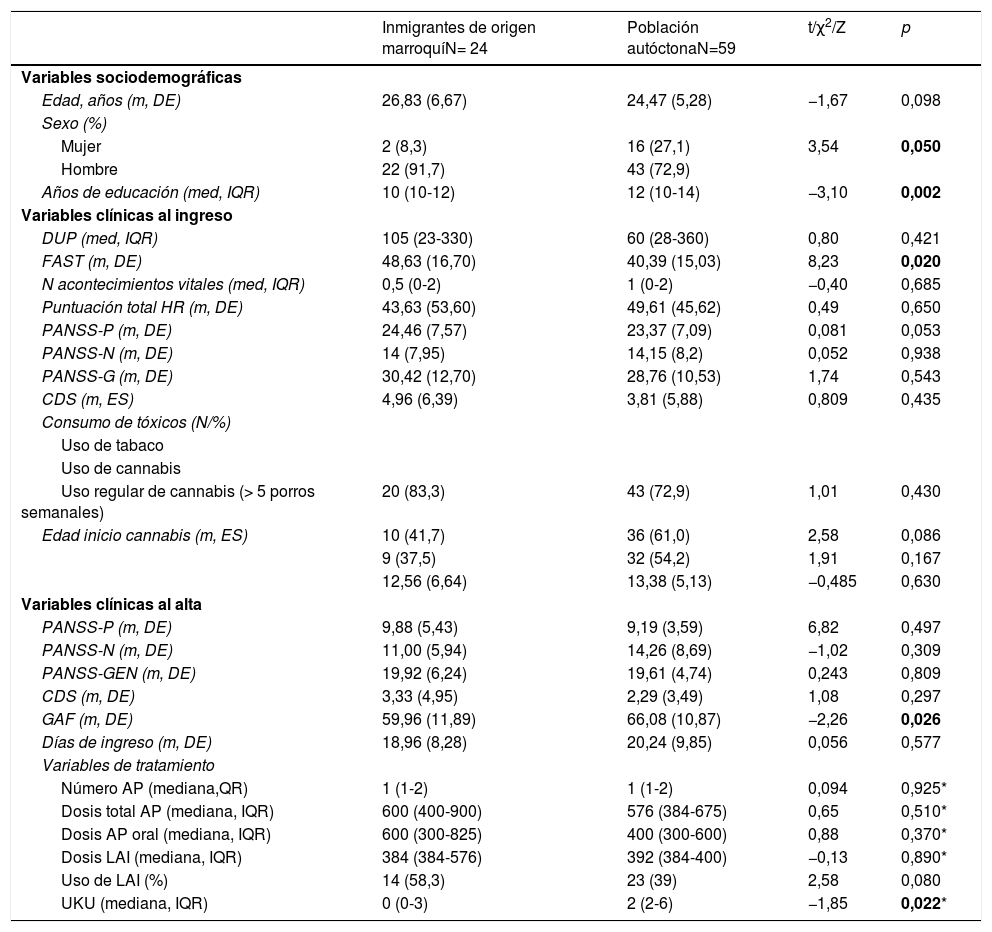
ResultadosEL 28,9% de la muestra era inmigrante de origen marroquí. En la tabla 1 presentamos la comparación entre los pacientes que son inmigrantes de origen marroquí y los de población autóctona. En la población de origen marroquí había una menor proporción de sexo femenino (χ2 = 3,54; p = 0,05) y menos años de educación (Z = −3,10; p = 0,002). Encontramos un menor uso de cannabis (41,7% frente al 61% de la población autóctona), que no llega a ser significativo, pero sí aparece una tendencia (χ2 = 2,58; p = 0,86). No se describen diferencias respecto a la severidad de las variables clínicas. En cuanto a la funcionalidad, los de origen marroquí presentaban mayores puntuaciones en la FAST al ingreso (t = 8,23; p = 0,02) y menor GAF al alta (t = −2,26; p = 0,02). No encontramos diferencias en cuanto a la dosis total de tratamiento, sin embargo, había una tendencia en la prescripción de LAI en los marroquíes (χ2 = 2,58; p = 0,80) y menores puntuaciones en la UKU (Z = −1,85; p = 0,02).
Comparación de las características sociodemográficas y clínicas de los pacientes de origen marroquí con población autóctona
| Inmigrantes de origen marroquíN= 24 | Población autóctonaN=59 | t/χ2/Z | p | |
|---|---|---|---|---|
| Variables sociodemográficas | ||||
| Edad, años (m, DE) | 26,83 (6,67) | 24,47 (5,28) | −1,67 | 0,098 |
| Sexo (%) | ||||
| Mujer | 2 (8,3) | 16 (27,1) | 3,54 | 0,050 |
| Hombre | 22 (91,7) | 43 (72,9) | ||
| Años de educación (med, IQR) | 10 (10-12) | 12 (10-14) | −3,10 | 0,002 |
| Variables clínicas al ingreso | ||||
| DUP (med, IQR) | 105 (23-330) | 60 (28-360) | 0,80 | 0,421 |
| FAST (m, DE) | 48,63 (16,70) | 40,39 (15,03) | 8,23 | 0,020 |
| N acontecimientos vitales (med, IQR) | 0,5 (0-2) | 1 (0-2) | −0,40 | 0,685 |
| Puntuación total HR (m, DE) | 43,63 (53,60) | 49,61 (45,62) | 0,49 | 0,650 |
| PANSS-P (m, DE) | 24,46 (7,57) | 23,37 (7,09) | 0,081 | 0,053 |
| PANSS-N (m, DE) | 14 (7,95) | 14,15 (8,2) | 0,052 | 0,938 |
| PANSS-G (m, DE) | 30,42 (12,70) | 28,76 (10,53) | 1,74 | 0,543 |
| CDS (m, ES) | 4,96 (6,39) | 3,81 (5,88) | 0,809 | 0,435 |
| Consumo de tóxicos (N/%) | ||||
| Uso de tabaco | ||||
| Uso de cannabis | ||||
| Uso regular de cannabis (> 5 porros semanales) | 20 (83,3) | 43 (72,9) | 1,01 | 0,430 |
| Edad inicio cannabis (m, ES) | 10 (41,7) | 36 (61,0) | 2,58 | 0,086 |
| 9 (37,5) | 32 (54,2) | 1,91 | 0,167 | |
| 12,56 (6,64) | 13,38 (5,13) | −0,485 | 0,630 | |
| Variables clínicas al alta | ||||
| PANSS-P (m, DE) | 9,88 (5,43) | 9,19 (3,59) | 6,82 | 0,497 |
| PANSS-N (m, DE) | 11,00 (5,94) | 14,26 (8,69) | −1,02 | 0,309 |
| PANSS-GEN (m, DE) | 19,92 (6,24) | 19,61 (4,74) | 0,243 | 0,809 |
| CDS (m, DE) | 3,33 (4,95) | 2,29 (3,49) | 1,08 | 0,297 |
| GAF (m, DE) | 59,96 (11,89) | 66,08 (10,87) | −2,26 | 0,026 |
| Días de ingreso (m, DE) | 18,96 (8,28) | 20,24 (9,85) | 0,056 | 0,577 |
| Variables de tratamiento | ||||
| Número AP (mediana,QR) | 1 (1-2) | 1 (1-2) | 0,094 | 0,925* |
| Dosis total AP (mediana, IQR) | 600 (400-900) | 576 (384-675) | 0,65 | 0,510* |
| Dosis AP oral (mediana, IQR) | 600 (300-825) | 400 (300-600) | 0,88 | 0,370* |
| Dosis LAI (mediana, IQR) | 384 (384-576) | 392 (384-400) | −0,13 | 0,890* |
| Uso de LAI (%) | 14 (58,3) | 23 (39) | 2,58 | 0,080 |
| UKU (mediana, IQR) | 0 (0-3) | 2 (2-6) | −1,85 | 0,022* |
CDS: Escala Calgary de Depresión; DE: desviación estándar; Dosis AP oral: dosis total de antipsicóticos equivalente a clorpomazina; DUP: duración de la psicosis sin tratar; FAST: prueba breve de funcionamiento; GAF: Escala de funcionamiento global; HR: Holmes Rahe; IQR: rango intercuartil; LAI: long acting injectable; PANSS: Positive and Negative Syndrome Scale; UKU: escala de efectos secundarios de los antipsicóticos.
En negrita si el nivel de significación es <0,05.
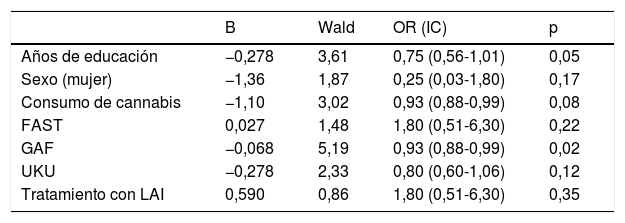
En la tabla 2 se muestran los resultados tras el análisis multivariante. Como variables independientes se incluyeron el sexo, consumo de cannabis, tratamiento con LAI, años de educación, FAST, UKU y GAF. No encontramos correlaciones >0,70 entre las variables continuas, por lo que se incluyeron todas en el análisis. Se testaron interacciones entre las distintas variables, sin encontrar ninguna interacción estadísticamente significativa. Por último, los resultados que se mantuvieron significativamente asociados a ser de origen marroquí fueron: menos años de educación (OR 0,75; IC 95%: 0,56-1,01; p = 0,05), menor GAF (OR 0,93; IC 95%: 0,88-0,99; p = 0,02) y una tendencia respecto al menor consumo de cannabis (OR 0,93; IC 95: 0,88-0,99; p = 0,08).
Modelo de regresión logística
| B | Wald | OR (IC) | p | |
|---|---|---|---|---|
| Años de educación | −0,278 | 3,61 | 0,75 (0,56-1,01) | 0,05 |
| Sexo (mujer) | −1,36 | 1,87 | 0,25 (0,03-1,80) | 0,17 |
| Consumo de cannabis | −1,10 | 3,02 | 0,93 (0,88-0,99) | 0,08 |
| FAST | 0,027 | 1,48 | 1,80 (0,51-6,30) | 0,22 |
| GAF | −0,068 | 5,19 | 0,93 (0,88-0,99) | 0,02 |
| UKU | −0,278 | 2,33 | 0,80 (0,60-1,06) | 0,12 |
| Tratamiento con LAI | 0,590 | 0,86 | 1,80 (0,51-6,30) | 0,35 |
Variable dependiente, ser inmigrante de origen marroquí.
FAST: prueba breve de funcionamiento; GAF: Escala de funcionamiento global; IC: intervalo de confianza; LAI: long acting injectable; OR: odds ratio; UKU: escala de efectos secundarios de los antipsicóticos.
Los principales hallazgos de nuestro estudio son una mayor prevalencia de hombres y menos años de educación en el grupo de inmigrantes de origen marroquí comparado con la población autóctona. No hay diferencias en cuanto a la intensidad de la sintomatología, pero sí un funcionamiento peor en el grupo de origen marroquí y una tendencia a un menor uso de cannabis en esta población. A su vez, encontramos una tendencia a un mayor uso de LAI, pero con un perfil menor de efectos secundarios en población marroquí. Hasta ahora, este es el primer estudio que se centra en las diferencias étnicas en pacientes con PEP en nuestro país.
La distribución de etnias en nuestra región es parecida a la representada por estudios en Países Bajos, donde la principal etnia inmigrante es la marroquí23,40. Las diferencias de género que se describen en etnia marroquí (8,3% mujeres; p < 0,05) también se han descrito en estudios previos, que señalan que el riesgo de padecer un episodio psicótico es mayor en varones41.
Hemos encontrado menos años de educación en la población marroquí, cifra que debe tomarse con cautela, ya que los sistemas de estudios cambian en cada país, como describe un reciente trabajo realizado en Noruega sobre población inmigrante y probabilidad de ingreso en el hospital general42.
Respecto de las diferencias clínicas, no encontramos diferencias ni en la DUP ni en la sintomatología psicótica ni depresiva entre los 2grupos. En contraste, había sido descrita anteriormente una DUP más larga en pacientes inmigrantes de diversos orígenes20,22, si bien se señaló la necesidad de abordar más estudios para replicar estos resultados.
La prevalencia de uso de cannabis de la muestra es elevada (53%), pero similar a la encontrada en estudios con muestras de PEP43,44. Sin embargo, en coincidencia con estudios previos, encontramos una menor prevalencia de consumo de cannabis en población inmigrante. Este concepto está claramente estigmatizado por nuestra sociedad, que considera erróneamente a la población marroquí como principal consumidora19,28.
En el número de acontecimientos vitales, no encontramos diferencias significativas, lo que discrepa de estudios previos3. Una posible explicación a nuestro hallazgo sería que la HR evalúa únicamente los acontecimientos vitales de los últimos 6meses. El proceso migratorio y la pertenencia a una cultura diferente dificultan aún más la comparación entre grupos, lo que ejercería un estrés que favorecería el inicio de la psicosis o de otra psicopatología13.
En cuanto al funcionamiento del paciente, encontramos un peor funcionamiento en la población marroquí, tanto previo al ingreso como al alta. El género femenino ya ha sido descrito como un predictor de buen funcionamiento tanto premórbido como en la evolución del trastorno45, aunque nuestra muestra marroquí carecía de mujeres. Sin embargo, en el modelo de regresión logística controlando por género, se mantiene el GAF más bajo como una variable significativa en población de origen marroquí.
No se encuentran diferencias en las dosis totales de antipsicóticos, pero sí una tendencia a una mayor prescripción de LAI en población marroquí. En relación con las dosis totales de antipsicóticos, en nuestro país en un estudio previo25 se describía una exposición menor en población inmigrante, especialmente en las mujeres marroquíes. Nuestros resultados coinciden con los últimos estudios que han comparado dosis de antipsicóticos en poblaciones inmigrantes46,47. En el estudio de Connoly y Taylor46, realizado en el Reino Unido, se diferencia entre pacientes de raza negra y de raza blanca. Mientras que en el de Hassan et al.47, diferencian entre europeos de raza blanca y no europeos. La variación de la agrupación de orígenes es extensa, si bien se precisa una mayor investigación en dosis farmacológicas13. En cuanto al uso de LAI, se muestra una tendencia a una mayor utilización en etnia marroquí, coincidiendo con Das-Munshi et al.17 en un estudio realizado en el Reino Unido en el que describen una mayor prescripción de inyectables en pacientes de etnia minoritaria. En ocasiones, los LAI pueden considerarse como un tratamiento impuesto, en el que de forma periódica se administra el tratamiento, sin tener tan en cuenta la voluntad del paciente. Ya se ha descrito en otros estudios previos que el pertenecer a una etnia minoritaria aumenta el riesgo de tener un tratamiento comunitario obligatorio9,48.
Por otra parte, el perfil de efectos secundarios medido con la UKU es peor en población española. No se han descrito evidencias sobre efectos secundarios en población marroquí, pero en un reciente trabajo sobre efectos adversos se describe un perfil de efectos secundarios más elevado en mujeres, y en nuestra muestra apenas disponemos de mujeres49.
Limitaciones y puntos fuertes del estudioComo principal limitación encontramos la dificultad de que se trate de un diseño transversal que no permite establecer causalidad. Además, el relativo pequeño tamaño muestral, con pocas mujeres, no permite hacer subgrupos, por lo que son precisos estudios con muestras mayores para confirmar estas diferencias. Por otra parte, la muestra está recogida en una unidad de hospitalización, por tanto, sin contar con los pacientes que nunca han ingresado y entre los que, probablemente, se visitan más mujeres. Tampoco se pudo recoger el nivel socioeconómico de los grupos ni valorar esta diferencia.
Respecto a la PANSS, no hemos podido realizar un subanálisis de los ítems, ya que el tamaño pequeño de la muestra limitaba este aspecto, por lo que no hemos podido diferenciar si algún síntoma pudiera ser más prevalente en algún grupo50. Otra limitación de nuestro estudio es la falta de mediadores culturales en las entrevistas con población marroquí, para disminuir la barrera idiomática y mejorar la recogida clínica.
A pesar del pequeño tamaño muestral, el estudio se realizó de forma sistemática y los pacientes están perfectamente fenotipados con los instrumentos adecuados. Además, a diferencia de otros trabajos anteriores con un enfoque multiétnico, hemos empleado únicamente la población inmigrante de origen marroquí para compararla con la población autóctona.
ConclusionesCasi un 30% de nuestra muestra era de origen marroquí, con diferencias sociodemográficas y de funcionamiento entre la población marroquí y población española.
En la actualidad en España, donde hay una evolución hacia una sociedad cada vez más multicultural, debería contemplarse la trascendencia de la competencia cultural para realizar intervenciones que nos ayuden a paliar las dificultades que encontramos ante las diferencias culturales o étnicas. Y teniendo en cuenta nuestros resultados, deberían diseñarse medidas sociales de ayuda a la inmigración en los programas de intervención precoz en psicosis tempranas, como ya se hace en el Reino Unido.
FinanciaciónLa presente investigación no ha recibido ninguna beca específica de agencias de los sectores público, comercial o sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.