El objetivo de este estudio fue identificar las barreras para lograr una recuperación completa en pacientes con depresión mayor.
MétodosUn total de 461 psiquiatras participaron en un estudio cualitativo, no randomizado, transversal y multicéntrico basado en una encuesta. El cuestionario incluía 42 ítems relacionados con el tratamiento, prevalencia, perfil del paciente, impacto de los síntomas residuales, barreras y estrategias para aumentar la recuperación completa.
ResultadosUn 86% de participantes definieron recuperación completa como la remisión completa de síntomas más recuperación funcional. Un 83,4% consideraron que las bajas laborales se suelen prolongar más de 4 meses. Un 75% que los síntomas residuales eran el principal motivo de esta prolongación de las bajas, y un 62% que un 26-50% de pacientes tenían síntomas residuales. La falta de adherencia al tratamiento fue la barrera más importante para la recuperación completa, seguida de falta de colaboración del paciente, inicio tardío del tratamiento, respuesta parcial y bajas dosis de antidepresivos. En caso de respuesta parcial, el 71,8% de los participantes aumentaría la dosis del tratamiento actual, y en caso de falta de respuesta, el 72,7% cambiaría a otro antidepresivo. Un 22,8% usaría la combinación de dos antidepresivos, en cuyo caso el 85,2% elegiría fármacos con mecanismos de acción complementarios. Un 49% recomendaría la psicoterapia cognitivo-conductual en pacientes sin respuesta completa.
ConclusionesEn un 50% de los pacientes no se logra la recuperación completa, con frecuencia por la presencia de síntomas residuales. Lograr la recuperación completa debe ser un objetivo imprescindible.
To identify barriers to complete recovery in patients suffering from major depressive disorder.
MethodsA total of 461 psychiatrists participated in a cross-sectional, non-randomised, qualitative and multi-centre study based on a survey. The study questionnaire included 42 ítems related to management, prevalence, patient profile, impact of residual symptoms, barriers to full recovery, and strategies to increase complete recovery.
ResultsComplete recovery was defined by 86% of participants as complete remission of symptoms plus functional recovery. A total of 83.4% of participants considered that sick leave usually lasted more than 4 months. Seventy-five percent stated that residual symptoms were the main reason for prolongation of sick leave, and 62% that between 26%-50% of patients complained of residual symptoms. Poor compliance with treatment was the most important barrier to complete recovery, followed by a lack of patient cooperation, late beginning of treatment, partial response to antidepressants, and low doses of antidepressant medication. In the case of partial response, 71.8% of participants chose to increase the dose of current treatment, and in the case of lack of response, 72.7% would switch to another antidepressant, and 22.8% would use the combination of two antidepressants, in which case 85.2% would choose agents with complementary mechanisms of action. Forty-nine percent of participants would recommend standard cognitive-behavioural psychotherapy for patients without complete response.
ConclusionsSome 50% of patients did not achieve complete remission, frequently related to persistence of residual symptoms. Achievement of complete recovery should be an essential objective.
El trastorno depresivo mayor es una enfermedad psiquiátrica frecuente y tratable. Sin embargo, se asocia con un mayor deterioro funcional que en muchas otras enfermedades crónicas, como la diabetes mellitus y la artritis1, supone una carga elevada para los sistemas de salud y altos costes para la sociedad2. En un estudio reciente efectuado en EE. UU., basado en una serie de entrevistas a 36.309 adultos que participaron en una encuesta epidemiológica nacional sobre alcohol y enfermedades relacionadas en 2012-2013, la prevalencia a lo largo de la vida del trastorno depresivo mayor DSM-5 era del 20,6% y la prevalencia en los últimos 12 meses, del 10,4%3. Se ha estimado que alrededor de un 10% de los pacientes adultos visitados en Atención Primaria presentan síntomas depresivos clínicamente significativos4,5, aumentando al 30-50% en pacientes atendidos en servicios de salud mental6–8.
Por otra parte, aproximadamente un 50% de los pacientes con trastorno depresivo responden al tratamiento antidepresivo inicial, pero solamente un 12-18% pueden mejorar en tal medida como para ser clasificados con recuperación completa, libres de síntomas residuales y alteración funcional9,10. Con frecuencia, la recuperación completa de un trastorno depresivo mayor es un proceso largo durante el cual los síntomas residuales pueden persistir durante meses. Los pacientes con síntomas residuales tienen un riesgo significativamente mayor de recaída, en comparación con aquellos sin síntomas residuales11. Además, la presencia de síntomas residuales es el factor que predice con mayor exactitud el riesgo de recaída, independientemente de si el paciente ha sido tratado con intervenciones farmacológicas o psicoterapéuticas12. Asimismo, cuantos más escalones terapéuticos se precisan, mayores son las tasas de recidiva que se pueden esperar durante el seguimiento13. Los pacientes con síntomas residuales tienen más probabilidades de experimentar un curso crónico de enfermedad, mala calidad de vida, disminución de la probabilidad de recuperación a lo largo del tiempo y un aumento de la afectación psicosocial y socioeconómica14,15. A medida que aumenta el número de recidivas, hay una tendencia a que los episodios depresivos aumenten en frecuencia y sean más resistentes al tratamiento16–18.
Además de los síntomas residuales físicos y emocionales, los déficits cognitivos pueden persistir en pacientes que parecen haber alcanzado la remisión. La disfunción cognitiva, incluso en periodos de remisión de síntomas, puede explicar deficiencias psicológicas y funcionales persistentes, dificultades en la adherencia a la medicación y a una complejidad añadida en el manejo de la enfermedad para lograr mejorar los resultados en pacientes con depresión mayor19. Por ello, se ha reconocido cada vez más que la remisión sintomática es una meta insuficiente en el tratamiento del trastorno depresivo mayor y que el retorno al funcionamiento psicosocial premórbido debe ser considerado el objetivo diana20. El reconocimiento de los obstáculos que se interponen para lograr la recuperación completa es un paso necesario para evaluar y priorizar los objetivos terapéuticos en los pacientes con trastorno depresivo mayor. El objetivo del estudio fue identificar, en el marco de la consulta de psiquiatría, las principales barreras consideradas por los psiquiatras que en su opinión impiden que los pacientes con depresión mayor alcancen la recuperación completa, al tiempo que dimensionar el problema.
MétodosDiseño del estudioSe llevó a cabo un estudio cualitativo, no randomizado, transversal y basado en una encuesta (Estudio REcuperación COmpleta en depresión: un objetivo impRescinDible [RECORD]) en el marco de las consultas de psiquiatría de los servicios de salud mental españoles. El objetivo principal del estudio era identificar las principales barreras que en opinión de los psiquiatras impiden que los pacientes con depresión mayor alcancen la recuperación completa y dimensionar dicho problema. Los objetivos secundarios consistieron en establecer en qué medida los psiquiatras entrevistados consideran: a) que están presentes los síntomas residuales, b) cuáles son las características del perfil de los pacientes con depresión mayor que no alcanzan la recuperación completa y c) cómo evalúan el impacto en la funcionalidad de los pacientes con depresión mayor que no logran la recuperación completa. El protocolo del estudio fue aprobado por el Comité de Ética del Hospital Clínico San Carlos de Madrid, España.
Participantes y procedimientosPara llevar a cabo el estudio se estableció un comité científico formado por tres psiquiatras con dilatada experiencia en psiquiatría clínica. Todos ellos eran autores de publicaciones de investigación relevantes y profesionales de reconocido prestigio en el diagnóstico y tratamiento de pacientes con enfermedades psiquiátricas, especialmente con trastorno depresivo mayor. Los miembros del comité científico fueron los encargados de elaborar el cuestionario. Asimismo, coordinaron y supervisaron el funcionamiento y progreso del estudio, incluyendo los resultados del análisis de datos.
El cuestionario final consensuado incluía 42 ítems y estaba dividido en seis secciones: la sección 1 (manejo de la depresión) incluyó 10 ítems con preguntas sobre los objetivos del tratamiento, intervenciones farmacológicas y psicoterapéuticas, eventos adversos y factores relacionados con la recuperación completa; la sección 2 (prevalencia) incluyó 6 ítems; la sección 3 (perfil del paciente) incluyó 6 ítems relacionados con los síntomas y las comorbilidades; la sección 4 (impacto) incluyó 7 ítems relacionados con el impacto de los síntomas residuales; la sección 5 (barreras) incluyó 7 ítems referentes a los factores que impiden alcanzar la recuperación completa; y la sección 6 (estrategias) incluyó 6 ítems relacionados con las estrategias terapéuticas para aumentar las tasas de recuperación completa. El cuestionario se describe en el material suplementario disponible en internet. Asimismo, se recogían datos del investigador, respecto a las características sociodemográficas, años de ejercicio, tipo de centro, participación en proyectos de investigación o sociedades a las que pertenece.
Los candidatos a participar en el estudio eran especialistas en psiquiatría que atendían a pacientes diagnosticados de depresión mayor y que trabajaban en las consultas de los servicios de salud mental públicos y privados en toda España. El trabajo de campo se realizó del 31 de octubre al 30 de noviembre de 2017. Los participantes fueron reclutados mediante la entrega de un díptico de invitación a especialistas en psiquiatría clínica registrados en la base de datos Medynet, el primer nodo de Internet dedicado exclusivamente al sector de la salud en España, que actualmente incluye datos de aproximadamente 190.000 usuarios. Se utilizó una selección no aleatorizada y estratificada (los estratos representan el número de psiquiatras en cada comunidad autónoma), no proporcional al universo de psiquiatras españoles. La participación en el estudio fue anónima y voluntaria. El cuestionario del estudio se alojaba en una plataforma de Internet a la cual los participantes accedían a través de un enlace web incluido en el díptico de invitación. A los psiquiatras que aceptaron participar en el estudio se les proporcionó la URL de la plataforma y la contraseña de usuario.
Análisis estadísticoPara determinar el tamaño muestral, se utilizó el cálculo probabilístico basado en la distribución binomial adaptada a las recomendaciones de FarmaIndustria (www.codigofarmaindustria.org/servlet/sarfi/docs/PRODF117805.pdf) para este tipo de estudios, de modo que con un margen de error del 5%, nivel de confianza del 95% y heterogeneidad del 50%, se obtenía un tamaño muestral de 450 participantes. El análisis descriptivo de los datos incluía la descripción de frecuencias y porcentajes para las variables categóricas y la media y desviación estándar (DE) para las variables cuantitativas. Los datos se analizaron con el programa estadístico SAS (Statistical Analysis Systems, SAS Institute, Cary, NC, EE. UU.) versión 9.1.3 para Windows.
ResultadosParticiparon en el estudio un total de 461 psiquiatras, 249 varones y 212 mujeres, con una edad media (DE) de 48,7 (9,8) años. La media de años de experiencia era de 20,5 (9,5) años. El 96,3% de los participantes eran españoles. Un 26% había participado en algún programa de formación sobre depresión mayor en los últimos 12 meses y el 13% participaba o había participado en proyectos de investigación sobre depresión mayor. Asimismo, un 54,9% de los encuestados era miembro de alguna sociedad médica, siendo la Sociedad Española de Psiquiatría la más frecuente (24,7% de los casos). No se excluyó ningún cuestionario por cumplimentación incompleta.
Manejo de la depresiónA más de un 75% de los participantes le preocupaba bastante todos los problemas citados referentes al manejo de la depresión, siendo los más frecuentes la respuesta parcial sin remisión y la persistencia de síntomas residuales (material suplementario, tabla 1). El 86% de los encuestados entendían por recuperación completa de la depresión la remisión total de los síntomas y además la recuperación funcional, y un 50,5% se marcaba siempre la recuperación completa como objetivo final del tratamiento. No obstante, un 48,8% indicaba que algunos pacientes presentaban una serie de características que hacían que, ya desde el inicio, no se pudiera esperar la recuperación completa. «Volver al funcionamiento normal en el trabajo, en casa o en la escuela», «recuperar la ilusión y los proyectos de futuro» y «disfrutar con las actividades habituales» fueron los ítems de la encuesta seleccionados por un 76,4%, 39,7% y 38,8% de los participantes, respectivamente, como indicadores de la recuperación completa. Respecto a la evaluación de la respuesta al tratamiento, solo un 16,3% utilizaba escalas, siendo la Hamilton Anxiety Rating Scale, el Beck Depression Inventory y la Montgomery Asberg Depression Rating Scale las más utilizadas. El 40% de los participantes señalaba que entre un 26% y un 50% de sus pacientes con depresión llegaban a sus consultas con tratamiento farmacológico antidepresivo y un 70%, que menos del 25% de los pacientes con depresión recibían una psicoterapia adecuada. Los efectos secundarios del tratamiento eran evaluados sistemáticamente por un 72% de los encuestados en más del 75% de los pacientes, principalmente mediante preguntas específicas sistemáticas. Por otra parte, el 90% de los participantes manifestaba que algunas veces le resultaba complejo distinguir los efectos secundarios del tratamiento, de los síntomas residuales.
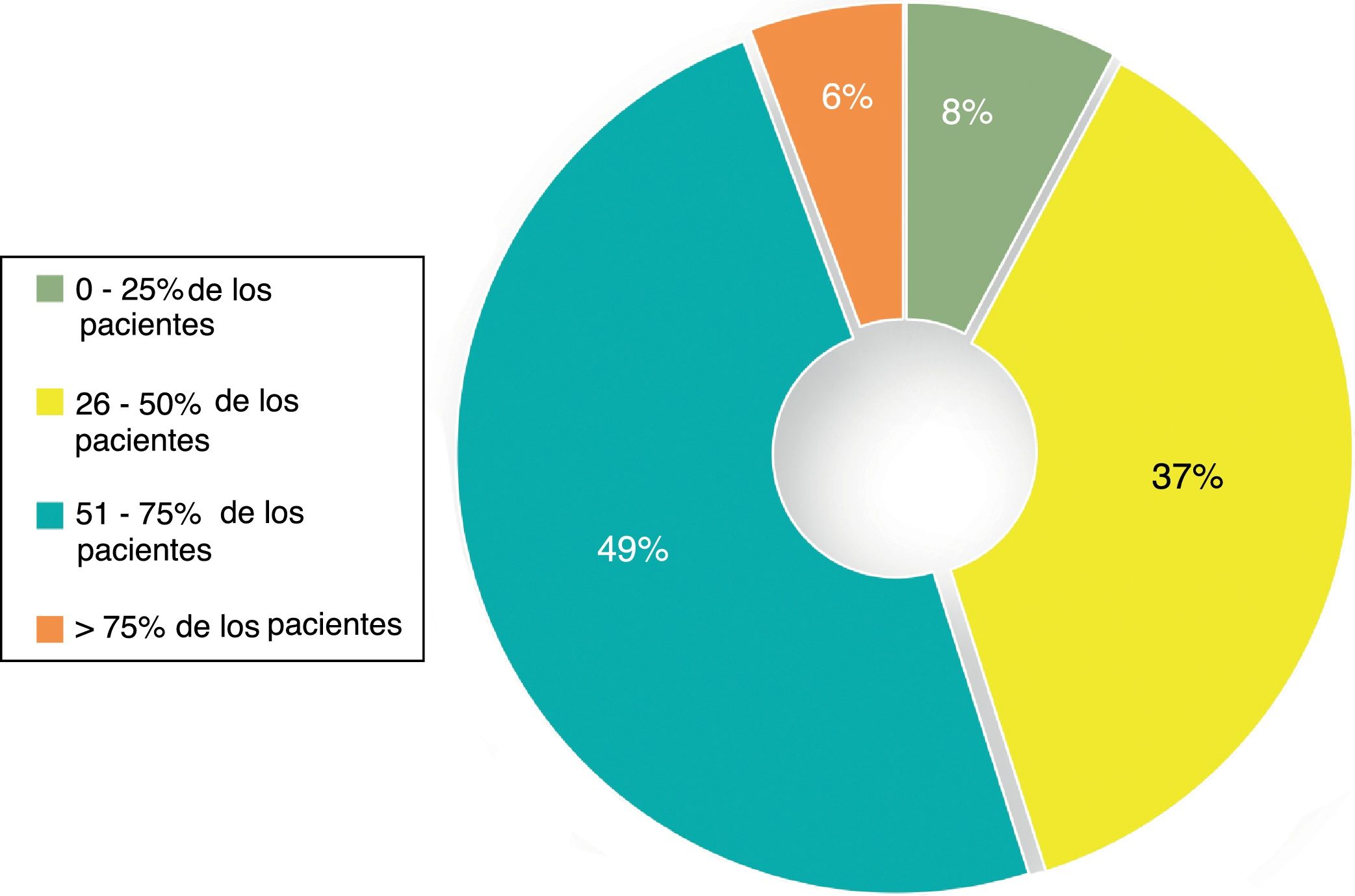
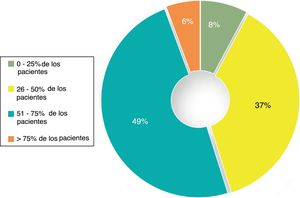
PrevalenciaEl 50% de los participantes opinaba que la depresión estaba presente en el 26-50% de los pacientes atendidos en la última semana. Además, el 62% de los participantes consideró que los síntomas residuales estaban presentes en el 26-50% de los casos. Los síntomas residuales mencionados con mayor frecuencia fueron dificultades de concentración, astenia/fatiga y anhedonia. Solamente un 7,8% de los participantes señalaba el ánimo triste como síntoma residual. Según un 60% de los encuestados, entre el 21% y el 40% de sus pacientes con depresión evoluciona hacia la cronicidad. Asimismo, un 45% de los participantes consideraba que menos del 50% de los pacientes logran la recuperación completa. La figura 1 recoge la opinión de los psiquiatras respecto a los porcentajes aproximados de pacientes que alcanzan la recuperación completa tras finalizar el tratamiento antidepresivo.
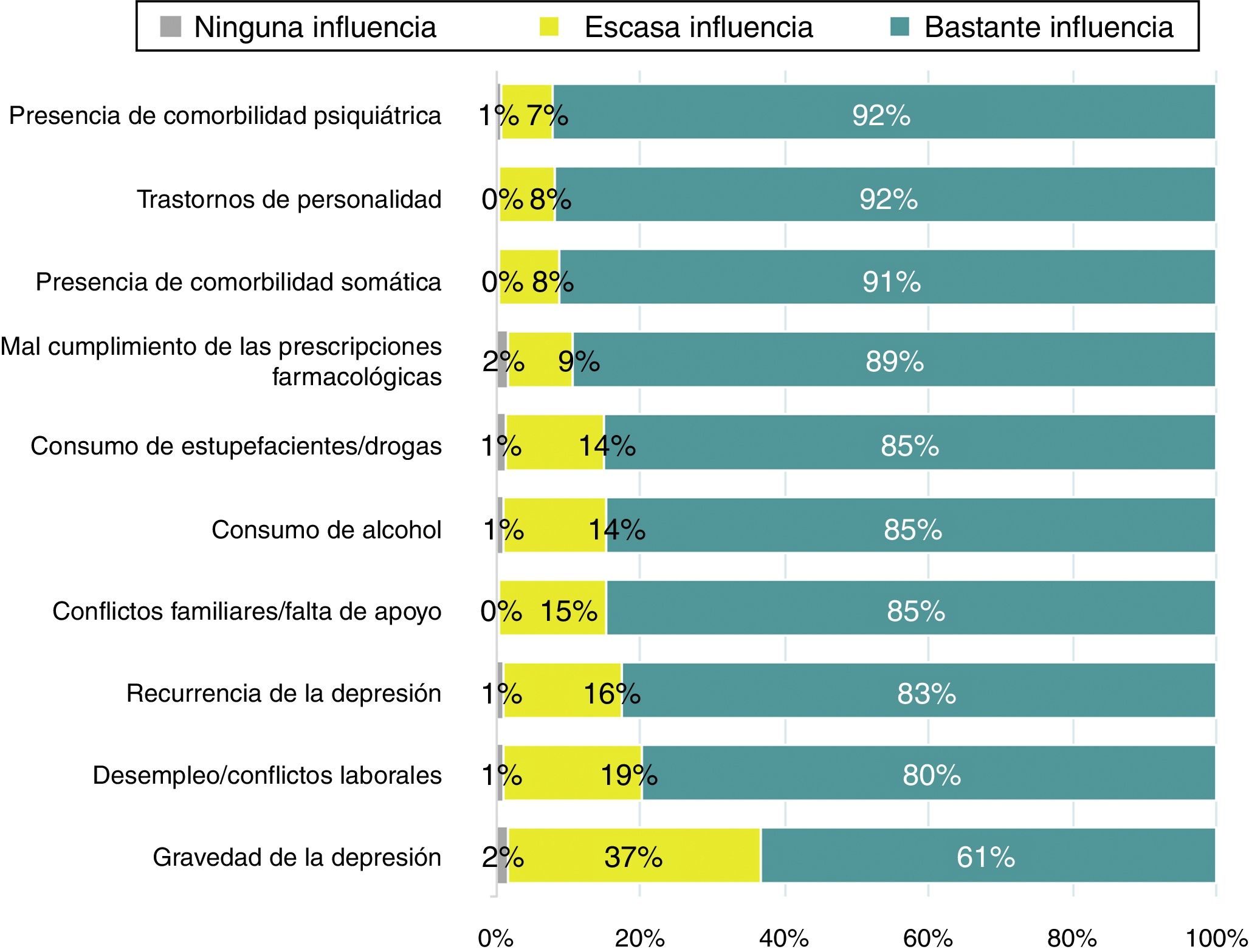
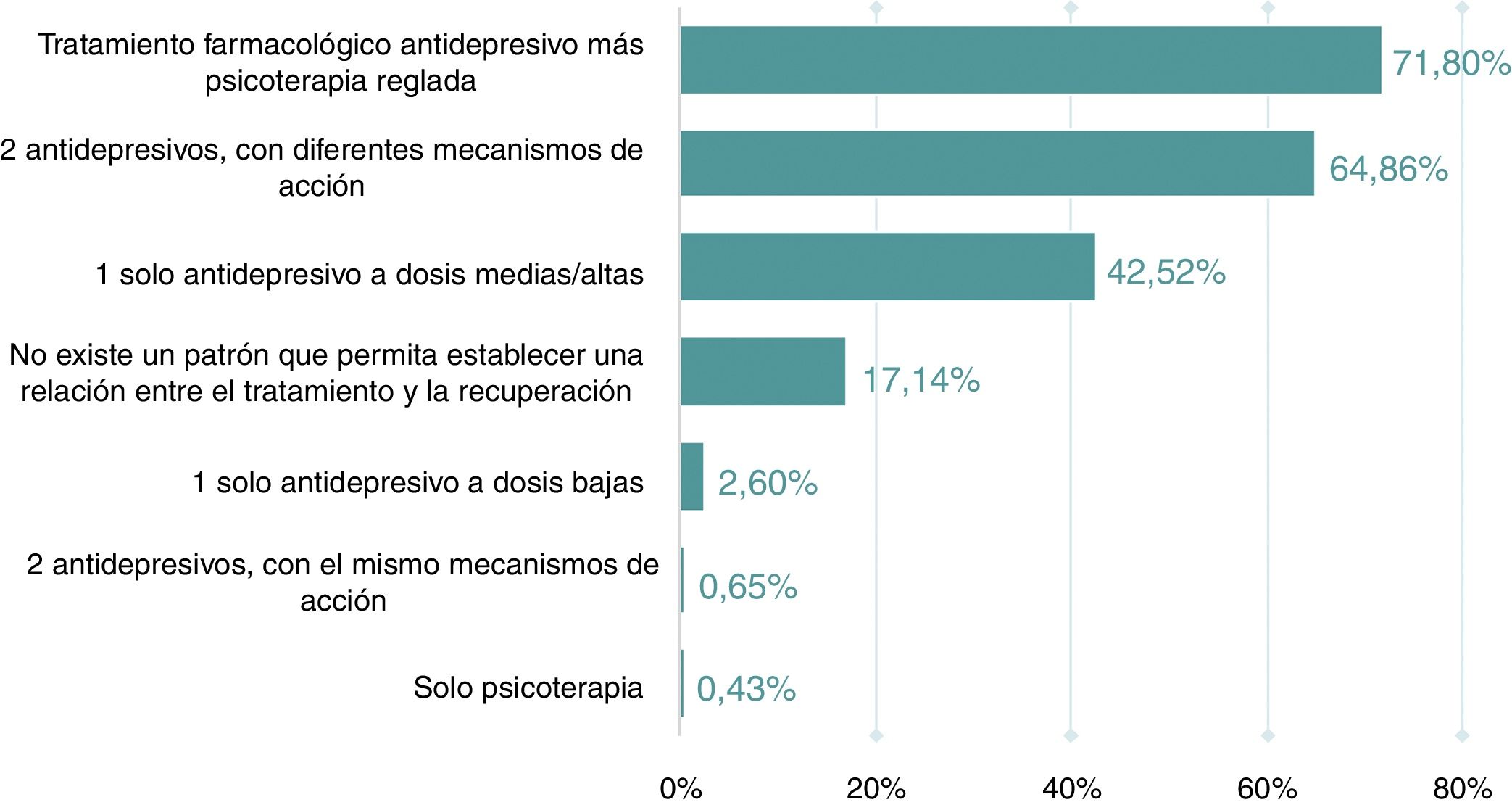
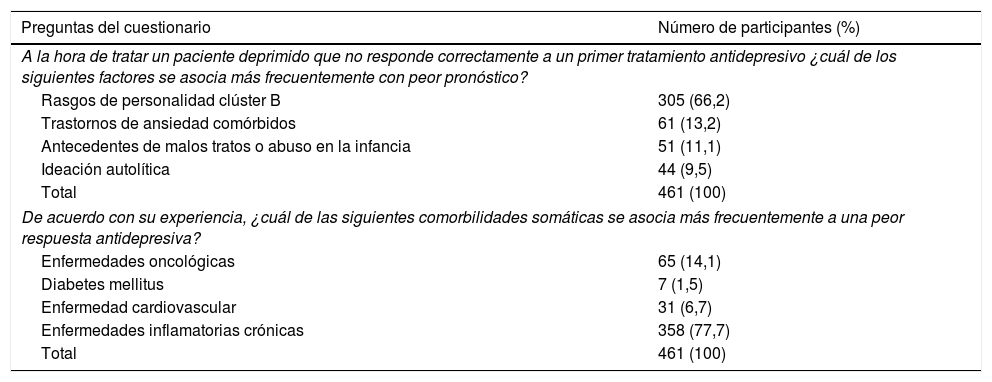
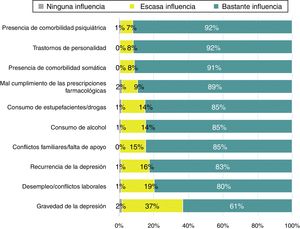
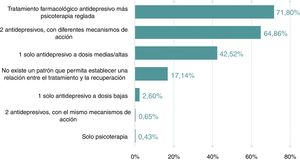
Perfil del pacienteLa mayoría de los participantes consideró que todos los factores mencionados en el cuestionario tenían bastante influencia en no lograr la recuperación completa, en particular la comorbilidad psiquiátrica y somática y los trastornos de la personalidad (fig. 2). Asimismo, un 66,2% de los participantes indicó que los rasgos de personalidad clúster B son los factores que se asocian frecuentemente con un peor pronóstico y un 78%, que las enfermedades inflamatorias crónicas eran la patología más frecuente asociada a una peor respuesta a la medicación antidepresiva. Los factores asociados más frecuentemente con un peor pronóstico y las comorbilidades somáticas relacionadas con una peor respuesta se detallan en la tabla 1. El 91% de los participantes estaba totalmente o bastante de acuerdo en que los síntomas de ansiedad y el insomnio son más frecuentes en los pacientes que presentan síntomas residuales. Según el 72% de los psiquiatras, la mayoría de los pacientes que alcanzan la recuperación completa solían estar tratados con tratamiento farmacológico antidepresivo y psicoterapia reglada o con dos antidepresivos, con diferentes mecanismos de acción. Las respuestas obtenidas respecto a las estrategias terapéuticas en función del tratamiento recibido por los pacientes que alcanzaban la recuperación completa se muestran en la figura 3.
Factores asociados con un peor pronóstico y comorbilidades somáticas asociadas a una peor respuesta a los antidepresivos
| Preguntas del cuestionario | Número de participantes (%) |
|---|---|
| A la hora de tratar un paciente deprimido que no responde correctamente a un primer tratamiento antidepresivo ¿cuál de los siguientes factores se asocia más frecuentemente con peor pronóstico? | |
| Rasgos de personalidad clúster B | 305 (66,2) |
| Trastornos de ansiedad comórbidos | 61 (13,2) |
| Antecedentes de malos tratos o abuso en la infancia | 51 (11,1) |
| Ideación autolítica | 44 (9,5) |
| Total | 461 (100) |
| De acuerdo con su experiencia, ¿cuál de las siguientes comorbilidades somáticas se asocia más frecuentemente a una peor respuesta antidepresiva? | |
| Enfermedades oncológicas | 65 (14,1) |
| Diabetes mellitus | 7 (1,5) |
| Enfermedad cardiovascular | 31 (6,7) |
| Enfermedades inflamatorias crónicas | 358 (77,7) |
| Total | 461 (100) |
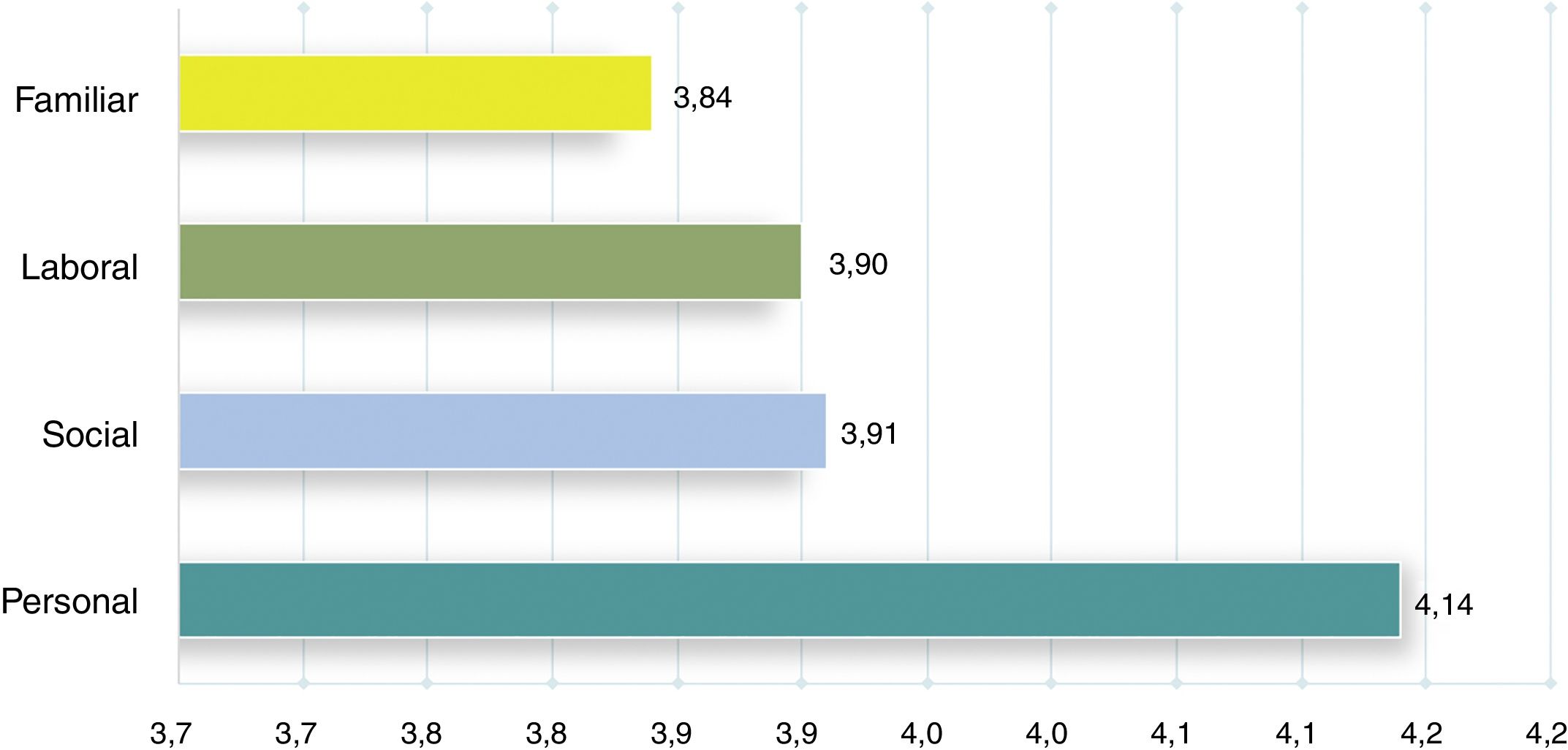
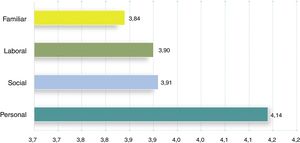
Según la opinión del 82% de los participantes, la dimensión personal era la más frecuentemente afectada por los síntomas residuales, aunque dichos síntomas también afectaban a los ámbitos, laboral, social y familiar de los pacientes. Cuando los encuestados puntuaban la intensidad del impacto de los síntomas residuales, el área personal obtenía una media de 4,1 (DE 0,8), seguido del ámbito social, laboral y familiar (fig. 4).
Por otra parte, el 50,5% de los psiquiatras consideraba que el 51-75% de los pacientes con síntomas residuales presentan disfunción social y/o problemas de relación y el 45,8% que el rendimiento laboral estaba afectado en un 51-75% de los pacientes. Respecto a la duración de la baja laboral por depresión, un 2,4% de los encuestados refirieron 1 o 2 meses, un 13,2% de 2 a 3 meses, un 45,8% de 4 a 6 meses y un 38,6% más de 6 meses (material suplementario, figura 1). En total, un 84,4% de los participantes opinaba que la baja por depresión solía durar más de 4 meses y un 75% que la persistencia de síntomas residuales era el factor más importante que favorecía la prolongación de la baja durante más de 4 a 6 meses. Los factores que según el criterio de los encuestados favorecen la prolongación de la baja se muestran en la figura 2 del material suplementario.
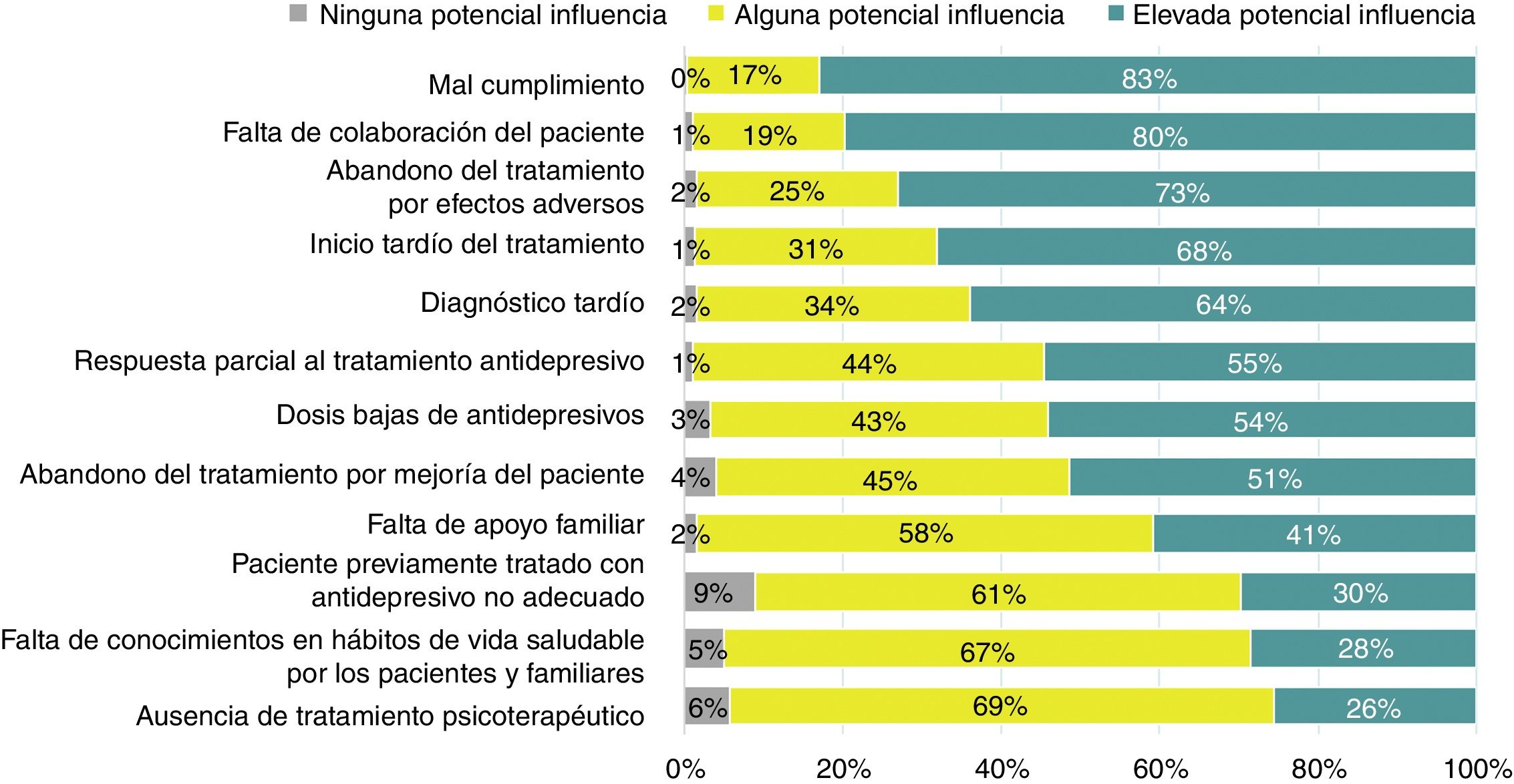
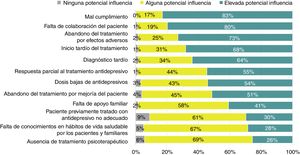
Barreras para la recuperación completaLas barreras para la recuperación completa mencionadas por los participantes se muestran en la figura 5. El 82,9% de los participantes declaró que la mala adherencia al tratamiento antidepresivo era la barrera más importante para lograr la recuperación completa, seguida por la falta de colaboración del paciente, el inicio tardío del tratamiento, la respuesta parcial a los antidepresivos y las dosis bajas de medicación antidepresiva. Según el 45% de los participantes, el 50-74% de los pacientes con depresión habían sido diagnosticados correctamente, aunque el 46% consideró que solamente un 25-49% de los pacientes había recibido un tratamiento correcto. En la opinión del 49% de los psiquiatras, el tratamiento no fue adecuado porque los pacientes deberían haber sido tratados con dosis más altas. La resistencia al tratamiento farmacológico fue señalada por el 61% de los participantes en el 25-50% de los pacientes. El 47,7% de los participantes recomendaría la psicoterapia en más del 75% de los pacientes con resistencia al tratamiento farmacológico. Respecto al riesgo de cronicidad, la duración del episodio depresivo actual, el cumplimiento del tratamiento y el número de intentos terapéuticos fueron los tres factores más frecuentemente seleccionados por los psiquiatras encuestados.
Estrategias terapéuticas para aumentar las tasas de recuperación completaRespecto a qué información le daba más importancia para decidir el tratamiento de un paciente que había sido tratado a dosis y tiempo correcto sin respuesta terapéutica suficiente, un 55,3% de los participantes consideraba la sintomatología del paciente como el aspecto más relevante. En caso de respuesta parcial, el 71,8% de los participantes optaría por subir la dosis del tratamiento actual y en caso de ausencia total de respuesta, un 72,7% cambiaría a otro antidepresivo y un 22,8% recomendaría la combinación de dos antidepresivos, en cuyo caso un 85,2% escogería fármacos con mecanismos de acción complementarios. Según los encuestados, la psicoterapia cognitivo-conductual se recomendaría de media en el 49% de los pacientes cuando no se ha obtenido respuesta al tratamiento. Si se considerase que la psicoterapia reglada fuera necesaria, el 84,6% de los participantes seleccionó la respuesta de derivar al paciente a otro profesional. El 60,9% de los encuestados opinaba que quienes deben aplicar la psicoterapia reglada son los psiquiatras o los psicólogos clínicos.
DiscusiónLa depresión es la principal causa de discapacidad y contribuye de forma sustancial a la carga mundial de morbilidad global por enfermedad. En términos de carga económica, uno de los componentes de mayor peso se deriva de la pérdida de productividad laboral20,21. A pesar de que un tratamiento antidepresivo adecuado determina la mejoría de los síntomas depresivos y puede lograr la recuperación completa del paciente, existe una infrautilización generalizada y un uso deficiente de las medicaciones antidepresivas que, por otra parte, son eficaces y presentan un buen perfil de tolerabilidad22. En este estudio, un 40% de los psiquiatras encuestados manifestaron que un 26-50% de sus pacientes atendidos inicialmente estaban bajo tratamiento antidepresivo, aunque dicho tratamiento era adecuado en menos del 25% de los casos. Se ha demostrado que, frecuentemente, el tratamiento antidepresivo de pacientes con síntomas de depresión es incorrecto, incluso en sujetos con intentos de suicidio23. Por otra parte, el tratamiento inadecuado también se relaciona con fallos para establecer un diagnóstico preciso de trastorno depresivo mayor, especialmente a nivel de las consultas de Atención Primaria24.
Un resultado interesante del estudio ha sido que el 62% de los participantes considerara que los síntomas residuales estaban presentes entre un 26% y un 50% de sus pacientes; pero a pesar de esta alta frecuencia, el estado de ánimo triste como síntoma residual característico, solamente fue mencionado por un 7,8% de los encuestados. El insomnio, el estado de ánimo triste y las dificultades de concentración son manifestaciones clínicas repetidamente descritas como síntomas individuales comunes en pacientes con respuesta, pero sin remisión completa, al tratamiento antidepresivo25. Los problemas relacionados con la concentración y los trastornos del sueño fueron seleccionados como síntomas residuales más frecuentes por un 58,8% y 34,7% de los participantes, respectivamente. Entre un 34% y un 47% de los encuestados también escogieron la astenia/fatiga, apatía y anhedonia como síntomas residuales frecuentes. Por otro lado, un 75% de los participantes consideraban que la presencia de síntomas residuales era la causa más frecuente de la prolongación de las bajas laborales durante más de 4 meses, cuando la baja laboral por depresión está establecida en el manual de tiempos óptimos de incapacidad temporal del INSS en aproximadamente 2 meses. Asimismo, la relación de la baja por enfermedad con problemas laborales previos era un factor que, en opinión del 72% de los participantes, favorecía el aumento de la duración de la baja. En otros estudios, los antecedentes de bajas laborales eran un factor predictor de bajas por enfermedad repetidas en pacientes con enfermedades mentales, incluyendo el trastorno depresivo mayor26.
Un 45% de los participantes declaraba que hasta en un 50% de los pacientes no se alcanzaba la recuperación completa al finalizar el tratamiento antidepresivo. Las barreras existentes para la recuperación completa se relacionaban con el propio tratamiento, el mal cumplimiento de las prescripciones farmacológicas y situaciones del entorno, tales como falta de apoyo familiar o de conocimiento de hábitos de vida saludables. El inicio tardío del mismo, el diagnóstico tardío, la respuesta parcial a la medicación antidepresiva y las dosis bajas de antidepresivos eran las barreras más frecuentes relacionadas con el tratamiento. Los aspectos relacionados con el cumplimiento incluían falta de adherencia al tratamiento antidepresivo prescrito, abandono del tratamiento por efectos adversos o suspensión de la medicación por mejoría del paciente. Se ha descrito que la falta de cumplimiento terapéutico se relaciona con diversas razones, entre ellas, la interrupción del tratamiento por la percepción del paciente de que la medicación no es necesaria, los temores relativos a los efectos adversos de la medicación, así como el efecto tardío de la medicación antidepresiva, falta de instrucciones claras sobre la posología por parte del clínico, falta de seguimiento, presencia de comorbilidades (p. ej. trastorno por abuso de sustancias) o baja motivación del paciente27. En una revisión sistemática sobre la efectividad de las intervenciones dirigidas a mejorar la adherencia a la medicación antidepresiva, las intervenciones educacionales para aumentar el cumplimiento no han demostrado un claro beneficio, en tanto que las intervenciones basadas en el cuidado colaborativo del paciente puestas en práctica a nivel de Atención Primaria, demostraron aumentos significativos de la adherencia durante las fases agudas y de continuación del tratamiento, especialmente en pacientes con trastorno depresivo mayor a los que se habían prescrito dosis adecuadas de medicación antidepresiva28.
Por otra parte, casi la mitad de los participantes (49%) consideraban que los pacientes debían haber recibido dosis más altas de antidepresivos. En este sentido, un porcentaje muy reducido de participantes creyeron que la monitorización de los niveles plasmáticos de antidepresivos como forma de optimización del tratamiento debería efectuarse con más frecuencia para mejorar la eficacia y evitar los efectos adversos, en especial para individualizar e identificar a los pacientes con respuestas inadecuadas a los antidepresivos29. Un 61% de los participantes consideraba la resistencia al tratamiento farmacológico como una barrera para lograr la recuperación completa en un 25-50% de los pacientes. El criterio actual de depresión resistente al tratamiento incluye la falta de respuesta a dos o más tratamientos adecuados (en términos de dosis y duración) con fármacos antidepresivos de diferentes clases30. Los mecanismos de resistencia al tratamiento no se han establecido con claridad y la eficacia de las diferentes estrategias terapéuticas, incluyendo pautas de aumento de la dosis o terapias combinadas, tampoco se han comparado en poblaciones de subgrupos homogéneos de pacientes31. En nuestro estudio, aproximadamente un 50% de los participantes recomendaron el uso de psicoterapia en pacientes con resistencia al tratamiento farmacológico. Diferentes ensayos clínicos han demostrado la eficacia de varias modalidades psicoterapéuticas32,33, pero la evidencia no es homogénea34.
Respecto a la cronicidad, más de una tercera parte de los encuestados citaron la adherencia al tratamiento farmacológico, la duración del episodio actual y el número de intentos terapéuticos previos como los tres factores con mayor influencia para el curso crónico de la enfermedad. En una revisión sistemática de 25 estudios primarios relevantes con un total de 5.192 pacientes, los factores de riesgo para la presencia de una depresión crónica eran el inicio a una edad temprana, la larga duración del episodio depresivo actual y una historia familiar de trastornos afectivos35. Además, la comorbilidad psicológica, un bajo nivel de integración social e interacción social negativa y la gravedad de los síntomas depresivos fueron factores concomitantes de cronicidad de la depresión.
Dada la carga del trastorno depresivo mayor y el hecho de que únicamente alrededor de una tercera parte de los pacientes responden al tratamiento antidepresivo inicial, la necesidad de implementar estrategias para mejorar el nivel subóptimo de los resultados se hace cada vez más imperiosa. Igualmente, el objetivo final del tratamiento ha pasado de una mera respuesta al tratamiento al logro de la recuperación completa, especialmente dadas las implicaciones negativas de la presencia de síntomas residuales no tratados. Las estrategias referidas por los participantes, incluyendo aumento de dosis de los antidepresivos, cambio de clases de fármacos y combinación de agentes con mecanismos de acción complementarios, así como tratamiento combinado de antidepresivos y psicoterapia, han sido ampliamente recomendadas para mejorar y mantener las tasas de remisión en pacientes con trastorno depresivo mayor36. Por otra parte, es necesario diseñar estrategias multidimensionales y efectivas para crear entornos laborales en los que la depresión pueda ser diagnosticada precozmente y manejada de manera apropiada37.
Los resultados del presente estudio deben interpretarse teniendo en cuenta algunas limitaciones, especialmente en el hecho de que la selección de los participantes no fue aleatoria ni con afijación proporcional, de modo que el número de participantes seleccionado de cada estrato (comunidad autónoma) no era directamente proporcional al tamaño de cada estrato, es decir, al número total de psiquiatras en cada comunidad autónoma involucrados en el manejo de pacientes con trastorno depresivo mayor. Por ello, no es posible establecer el grado de representatividad de los participantes en el estudio. El cuestionario estaba redactado en español (el 96% de los participantes eran españoles) y se distribuyó en todo el territorio nacional, lo que elimina el factor de confusión por barreras idiomáticas y diferencias en la atención sanitaria relacionadas con la diversidad de los sistemas de salud. Por otra parte, aunque en la encuesta constaba una sección bajo el epígrafe «Prevalencia», las estimaciones referentes a este punto están basadas en la percepción de los psiquiatras respecto a la frecuencia de los pacientes con depresión mayor atendidos en sus consultas con síntomas residuales, evolución hacia la cronicidad y recuperación completa. El objetivo de la encuesta era proporcionar información sobre las barreras que impiden que los pacientes con trastorno depresivo mayor atendidos en las consultas de psiquiatría, en la práctica habitual logren la recuperación completa. A pesar de las limitaciones inherentes a información basada en la opinión de los psiquiatras encuestados, disponer de dicha información es importante para diseñar estrategias eficaces, en beneficio de la mejoría a largo plazo de los resultados obtenidos en estos pacientes.
ConclusionesEste estudio basado en una encuesta realizada a psiquiatras sobre diferentes aspectos relevantes a la clínica, el tratamiento y el impacto de la depresión mayor aporta una visión transversal sobre la percepción de un conjunto significativo de profesionales de nuestro entorno sobre una de las patologías de salud mental más prevalentes y asociadas con mayor carga. Cabe destacar que los encuestados opinaban que menos de un 50% de los pacientes alcanzan la recuperación completa que, en muchos casos, es debido a la persistencia de síntomas residuales, tales como trastornos cognitivos con dificultades de concentración, apatía, fatiga y anhedonia que afectan notablemente a la calidad de vida de los pacientes. El mal cumplimiento terapéutico, la comorbilidad somática u otros trastornos mentales concomitantes, así como un tratamiento inadecuado en las formas resistentes de depresión son algunas de las causas frecuentemente mencionadas por los participantes asociadas a un peor pronóstico. Siempre que no haya una respuesta completa, los psiquiatras opinaban que combinar el antidepresivo con psicoterapia reglada o asociar dos antidepresivos con mecanismos de acción complementarios sería la estrategia más eficaz.
FinanciaciónLos fondos necesarios para la realización del estudio han sido aportados por el promotor, Laboratorios Servier. El promotor no ha participado en la recogida de datos, ni en su análisis o interpretación. Los autores declaran que son los responsables de la decisión de publicar el manuscrito y que han contribuido en su redacción de forma igualitaria.
Conflicto de interesesJulio Bobes ha recibido becas de investigación, ha sido consultor, asesor o ponente en los últimos cinco años, de: AB-Biotics, Acadia Pharmaceuticals, Angelini, Casen Recordati, D&A Pharma, Exeltis, Gilead, GSK, Ferrer, Indivior, Janssen-Cilag, Lundbeck, Mundipharma, Otsuka, Pfizer, Reckitt-Benckiser, Roche, Servier, Shire y Schwabe Farma Ibérica; ha obtenido financiación para investigación por parte del Ministerio de Economía y Competitividad –Centro de Investigación Biomédica en Red de Salud Mental (CIBERSAM) e Instituto de Salud Carlos III–, Ministerio de Sanidad, Servicios Sociales e Igualdad Español - Plan Nacional sobre Drogas y del 7.° Programa Marco de la Unión Europea.
Jerónimo Saiz en los últimos cinco años ha participado como conferenciante o experto para Adamed, Lundbeck, Servier, Neurofarmagen, Schwabe y Janssen; ha recibido ayudas para investigación de Agencias Públicas (CIBERSAM; FIS; CAM; Universidad de Alcalá), Fundación Canis Majoris, Lundbeck, Janssen, Medtronic y Ferrer.
Víctor Pérez ha recibido becas de investigación, ha sido consultor, asesor o ponente en los últimos cinco años, de: AB-Biotics, Exeltis, Ferrer, Indivior, Janssen-Cilag, Lundbeck, Otsuka, Pfizer y Servier; ha obtenido financiación para investigación por parte del Ministerio de Economía y Competitividad –Centro de Investigación Biomédica en Red de Salud Mental (CIBERSAM) e Instituto de Salud Carlos III–, Ministerio de Sanidad, Servicios Sociales e Igualdad Español y del H2020 de la Unión Europea.
Los autores agradecen a Servier el patrocinio del proyecto; a Grupo Saned, S.L. el apoyo logístico en el desarrollo del estudio y a la Dra. Marta Pulido, su colaboración en la redacción del manuscrito.