Conocer los resultados del tratamiento quirúrgico de las fracturas de extremidad inferior en los pacientes con lesiones medulares crónicas.
Material y métodoEntre el 2003-2012 se trataron 37 fracturas de extremidad inferior, divididas en 2 grupos según su tratamiento, 25 en el grupo quirúrgico y 12 en el grupo conservador.
ResultadosEl grupo quirúrgico presentó mejores resultados en cuanto a balance articular, consolidación ósea, alineación radiológica y menor número de úlceras por presión. No se detectaron diferencias entre grupos en cuanto a estancia hospitalaria, número de complicaciones médicas y control del dolor.
DiscusiónActualmente no hay consenso respecto al manejo de las fracturas de extremidad inferior en lesionados medulares crónicos, pero la tendencia ha sido el tratamiento conservador escudándose en la alta tasa de complicaciones del tratamiento quirúrgico.
ConclusionesEn fracturas de extremidad inferior en lesionados medulares crónicos, la estabilización quirúrgica presenta mejores resultados de consolidación ósea, un balance articular prácticamente libre, una baja tasa de complicaciones cutáneas y dolor asociado a la fractura. Todo ello permite un rápido retorno al nivel previo de la lesión, por lo que se debe tener en cuenta como alternativa al tratamiento conservador.
To report the outcomes of surgical treatment of lower limb fractures in patients with chronic spinal cord injuries.
Material and methodA total of 37 lower limb fractures were treated from 2003 to 2010, of which 25 fractures were treated surgically and 12 orthopaedically.
ResultsPatients of the surgical group had better clinical results, range of motion, bone consolidation, and less pressure ulcers and radiological misalignment. No differences were detected between groups in terms of pain, hospital stay, and medical complications.
DiscussionThere is no currently consensus regarding the management of lower limb fractures in patients with chronic spinal cord injuries, but the trend has been conservative treatment due to the high rate of complications in surgical treatment.
ConclusionsChronic spinal cord injuries patients with lower limb fractures who are treated surgically achieved a more reliable consolidation, practically a free range of motion, low rate of cutaneous complications, and pain associated with the fracture. This allows a quick return to the previous standard of living, and should be considered as an alternative to orthopaedic treatment in these patients.
En los pacientes con lesiones medulares crónicas (LMC) la densidad mineral ósea disminuye debido a la ausencia de estímulos neurológicos y de carga1–4. No obstante, dicha observación está aún por cuantificar en pacientes parapléjicos y tetrapléjicos que presentan fracturas asociadas5. Actualmente, no existe un consenso sobre la mejor estrategia terapéutica a seguir en este tipo de fracturas6–14. En las fracturas de extremidades inferiores (FEI) que suceden simultáneamente a una lesión medular aguda, se prefiere la fijación interna12,15–20. Y al contrario, en los casos de FEI en paraplejía o tetraplejía crónicas se prefiere tratamiento conservador7,8,11,17. Pero esta tendencia ha entrado en debate en los últimos años19–24.
En nuestra unidad, centro de referencia en España en el tratamiento de las lesiones medulares, la decisión terapéutica se ha visto dificultada por la falta de evidencia científica y se ha basado en la experiencia de nuestro equipo quirúrgico. Este artículo tiene como objetivo conocer los resultados del tratamiento quirúrgico de las fracturas de extremidad inferior en LMC. Se establece como hipótesis operativa: el tratamiento quirúrgico de las LMC es superior al no quirúrgico, y como hipótesis nula que ambos tratamientos obtienen resultados similares.
Material y métodoAnálisis retrospectivo entre 2003-2012, en el que se registraron 37 FEI en 25 pacientes con LMC (6 tetraplejías y 19 paraplejías). Las fracturas incluidas, ocurrieron como mínimo a los dos años de evolución de la lesión medular, basándose en la definición de LMC descrita por De Bruin et al.25. Se excluyeron las fracturas acetabulares, de cabeza/cuello femoral y del tarso, descartando fracturas que mayoritariamente se tratan de forma conservadora en nuestro centro, o fracturas que implican tratamientos mediante artroplastias, homogeneizando así los grupos a analizar. El seguimiento mínimo fue de 36 meses.
Las fracturas fueron clasificadas por el mecanismo lesional según el sistema de McMaster y Staufer17, y por su localización, trazo y conminución de acuerdo con el sistema de la AO/ASIF26.
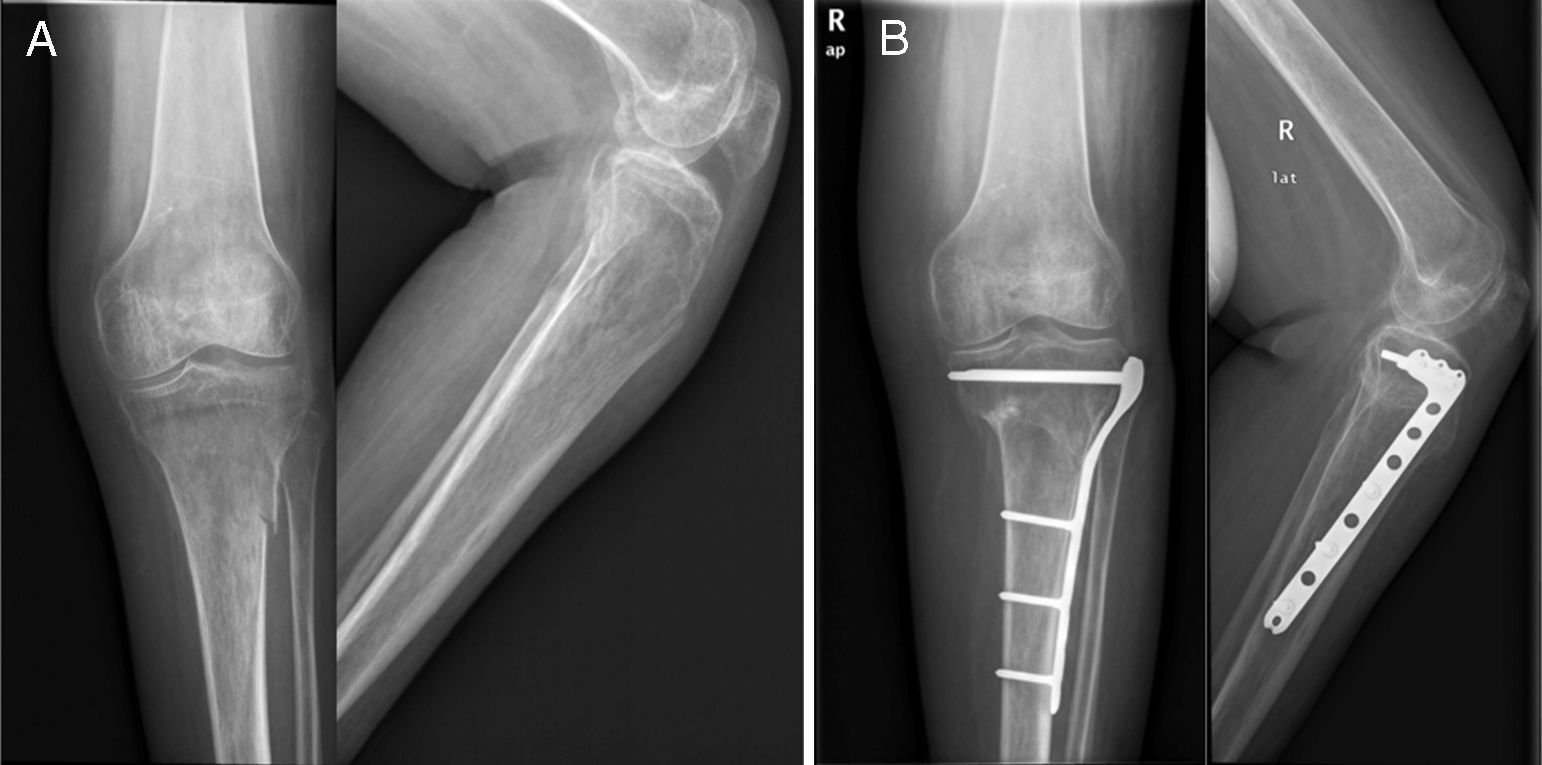
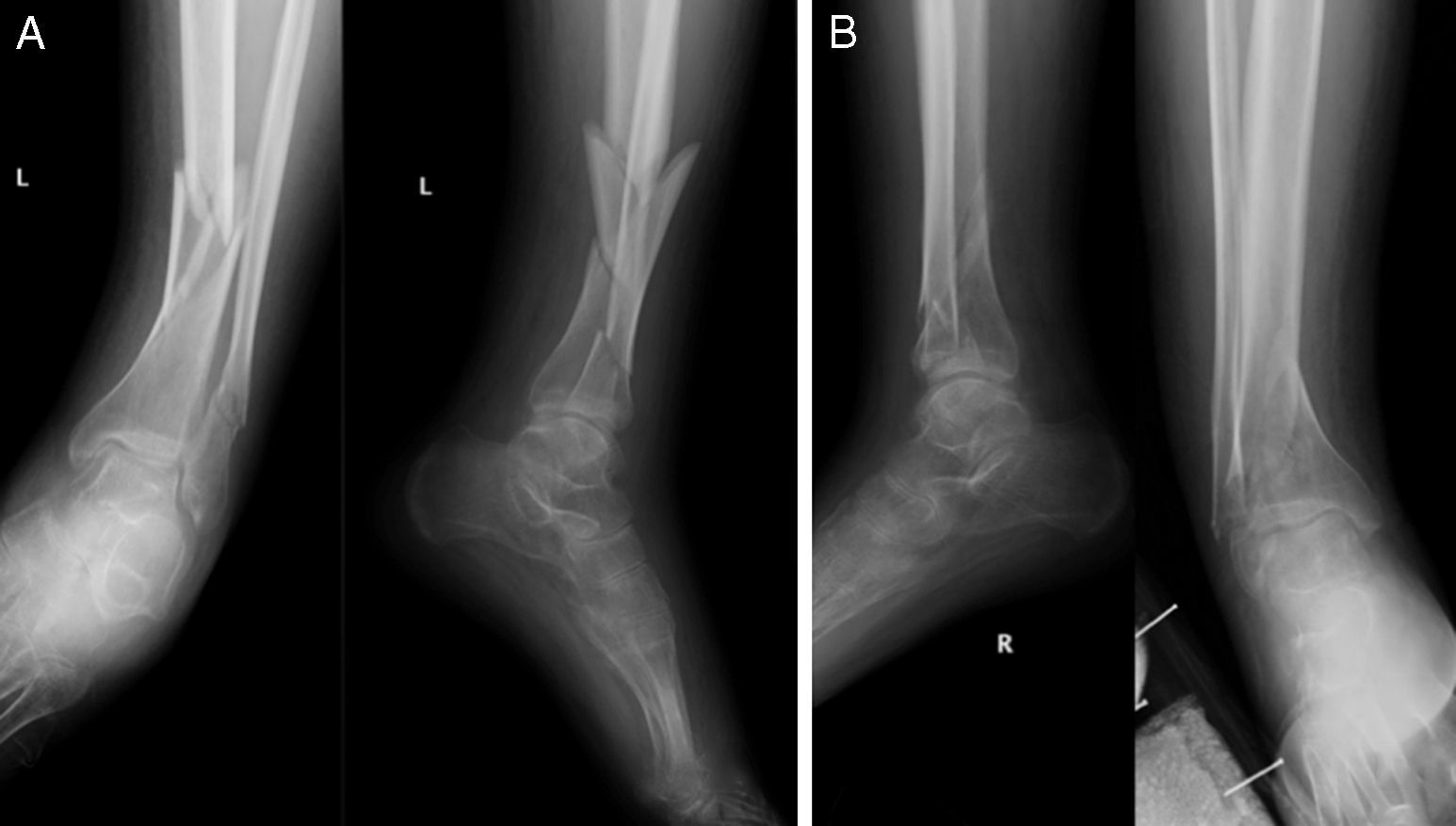
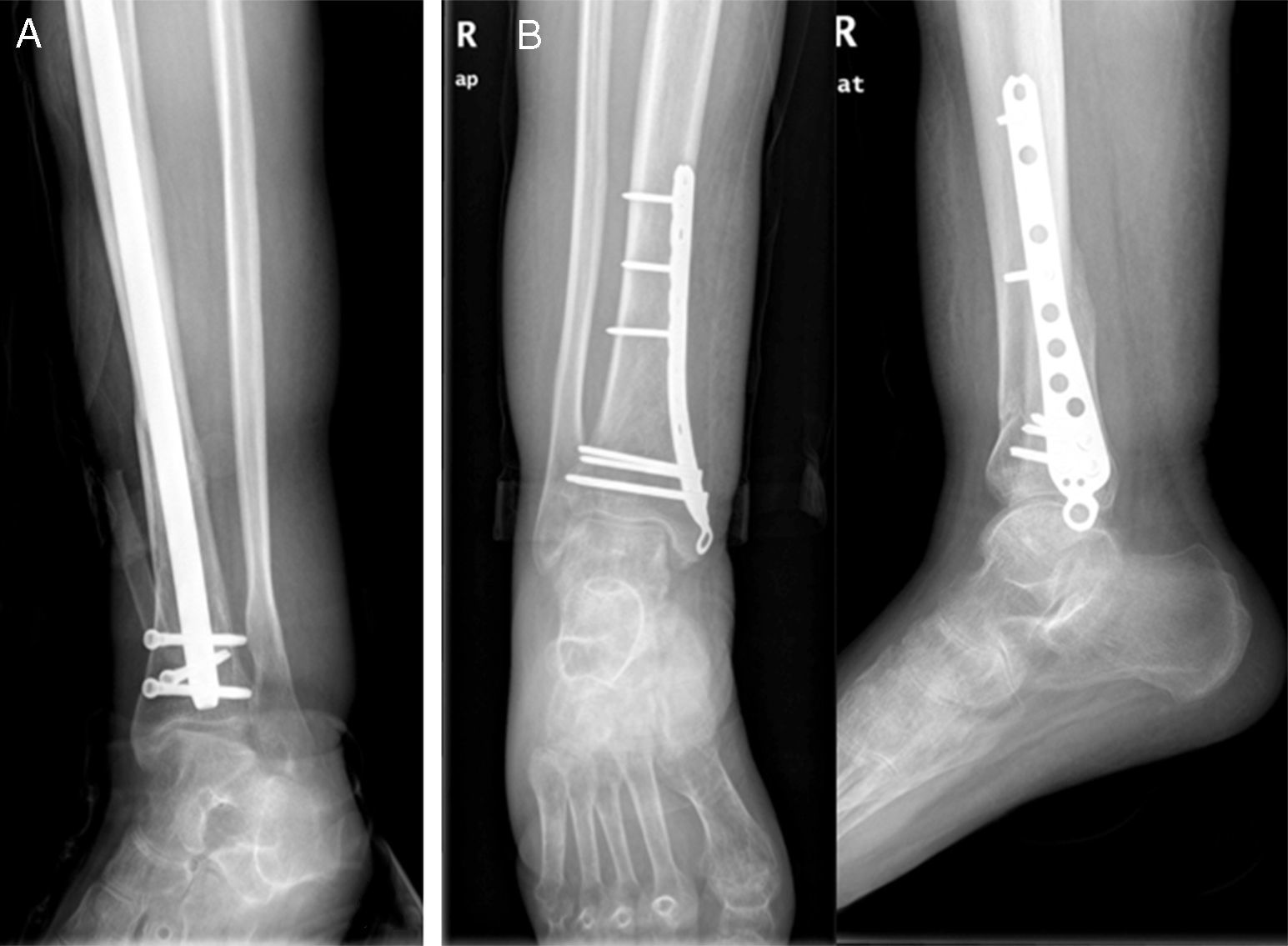
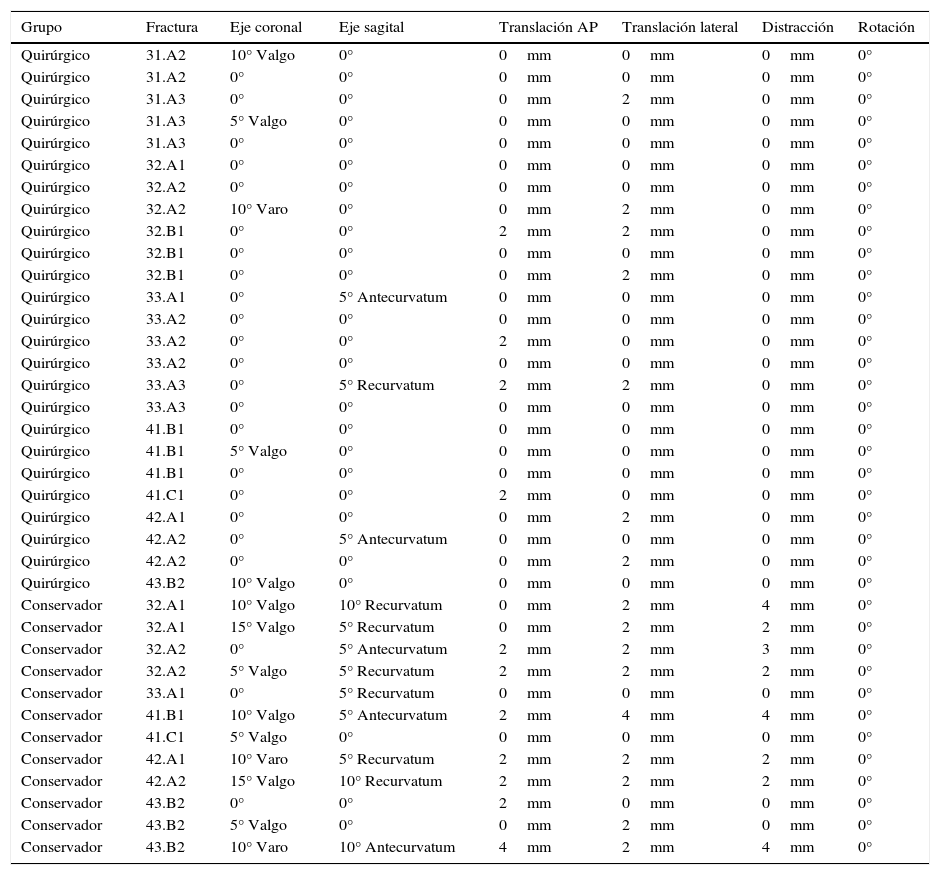
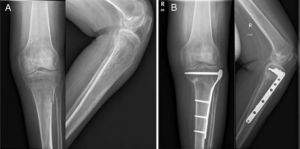
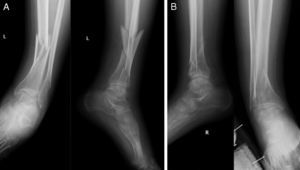
Las fracturas fueron divididas en 2 grupos, en función de la opción terapéutica seleccionada en su tratamiento. El grupo conservador (C) consta de 12 fracturas (4 diáfisis femorales, una supracondílea femoral, 2 tibias proximales, 2 diáfisis tibiales y 3 pilones tibiales) que fueron tratadas de forma conservadora con yesos. El grupo quirúrgico (Q) consta de 25 fracturas que fueron tratadas quirúrgicamente, por presentar fracturas desplazadas (figs. 1 y 2). Las 25 fracturas del grupo Q son 5 fracturas de fémur proximal, tratadas mediante enclavado endomedular, 6 fracturas diafisarias de fémur estabilizadas mediante enclavado endomedular (3 anterógrados y 2 retrógrados), 6 fracturas supracondíleas tratadas mediante enclavado endomedular retrógrado, 4 fracturas de tibia proximal tratadas mediante placas y tornillos bloqueados, 3 fracturas diafisarias tibiales sintetizadas mediante clavo endomedular anterógrado (fig. 3 A), y una fractura de tibia distal estabilizada mediante placas y tornillos bloqueados (fig. 3B).
Los ejercicios de fisioterapia prescritos en el grupo C y Q incluyeron ejercicios diarios para preservar la funcionalidad de las articulaciones adyacentes. Las medidas de prevención de úlceras por presión (UPP) y de evacuación urinaria e intestinal se realizaron utilizando los protocolos de LMC de nuestro centro.
Para valorar los resultados clínicos se utilizaron los criterios desarrollados por Mize et al27. Se realizaron mediciones del balance articular y evaluación de la escalera visual analógica (EVA) para el dolor a los 3 y 6 meses de la fractura. También se objetivó el grado de autonomía y el nivel de satisfacción. El análisis radiológico se basó en radiología convencional (RX) y TAC, siguiendo los criterios desarrollados por Schmeiser et al.20.
El análisis estadístico del balance articular y radiológico se realizó mediante tablas de contingencia 2×2 analizadas con el test exacto de Fisher, en base a 4 resultados (muy buenos, buenos, satisfactorios y malos) agrupando las comparaciones entre grupos Q y C en muy buenos/buenos vs. satisfactorios/malos.
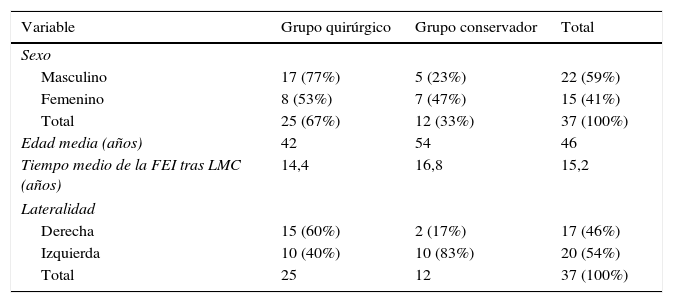
ResultadosEpidemiología: los datos epidemiológicos de ambos grupos Q y C están descritos en la tabla 1.
Distribución de pacientes
| Variable | Grupo quirúrgico | Grupo conservador | Total |
|---|---|---|---|
| Sexo | |||
| Masculino | 17 (77%) | 5 (23%) | 22 (59%) |
| Femenino | 8 (53%) | 7 (47%) | 15 (41%) |
| Total | 25 (67%) | 12 (33%) | 37 (100%) |
| Edad media (años) | 42 | 54 | 46 |
| Tiempo medio de la FEI tras LMC (años) | 14,4 | 16,8 | 15,2 |
| Lateralidad | |||
| Derecha | 15 (60%) | 2 (17%) | 17 (46%) |
| Izquierda | 10 (40%) | 10 (83%) | 20 (54%) |
| Total | 25 | 12 | 37 (100%) |
FEI: fracturas de extremidades inferiores; LMC: lesión medular crónica.
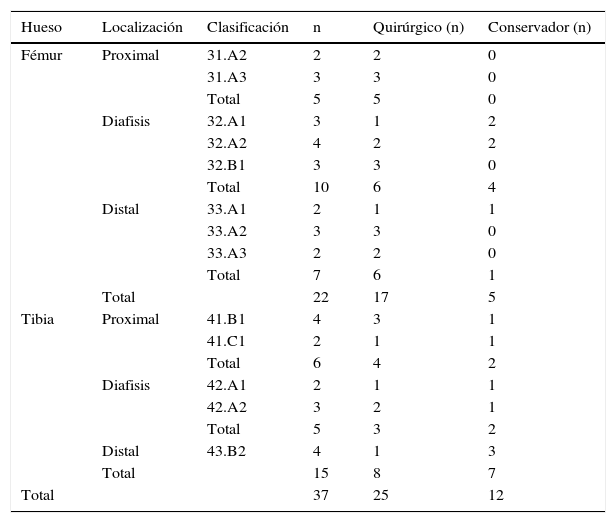
Veintiuno de los 25 pacientes tenían una lesión medular completa. La mayoría presentaban espasticidad muscular debida a la inhibición neuronal a nivel medular. La lesión medular inicial fue causada por un accidente de tráfico en 21 pacientes y por un accidente de trabajo en 3 pacientes. Las fracturas fueron resultado de traumatismos menores (durante las maniobras de transferencia) en 29 casos, caídas desde la silla de ruedas en 6 casos y por accidente de tráfico en 2 pacientes. De las 37 fracturas, 35 fueron clasificadas como grupo II según el sistema de McMaster y Staufer17 y el resto como grupo III. Los pacientes fueron seguidos con una duración media de 47 meses (rango 36-91). La mayoría de las fracturas se produjeron alrededor de la rodilla (tabla 2).
Clasificación de las fracturas (n=37)
| Hueso | Localización | Clasificación | n | Quirúrgico (n) | Conservador (n) |
|---|---|---|---|---|---|
| Fémur | Proximal | 31.A2 | 2 | 2 | 0 |
| 31.A3 | 3 | 3 | 0 | ||
| Total | 5 | 5 | 0 | ||
| Diafisis | 32.A1 | 3 | 1 | 2 | |
| 32.A2 | 4 | 2 | 2 | ||
| 32.B1 | 3 | 3 | 0 | ||
| Total | 10 | 6 | 4 | ||
| Distal | 33.A1 | 2 | 1 | 1 | |
| 33.A2 | 3 | 3 | 0 | ||
| 33.A3 | 2 | 2 | 0 | ||
| Total | 7 | 6 | 1 | ||
| Total | 22 | 17 | 5 | ||
| Tibia | Proximal | 41.B1 | 4 | 3 | 1 |
| 41.C1 | 2 | 1 | 1 | ||
| Total | 6 | 4 | 2 | ||
| Diafisis | 42.A1 | 2 | 1 | 1 | |
| 42.A2 | 3 | 2 | 1 | ||
| Total | 5 | 3 | 2 | ||
| Distal | 43.B2 | 4 | 1 | 3 | |
| Total | 15 | 8 | 7 | ||
| Total | 37 | 25 | 12 |
Estancia hospitalaria: fue de media de 18 días (rango 7-33) para el grupo Q y de 18 días (rango 0-60) para el grupo C, sin encontrar diferencias significativas entre ambos grupos (p>0,05).
Exploración clínica: los resultados se analizaron utilizando los criterios desarrollados por Mize et al.27 (tabla 3). En el grupo Q no se encontró ninguna pérdida de funcionalidad que afectara las actividades de la vida diaria. Tampoco encontramos ningún acortamiento de la extremidad mayor de 1cm, ninguna deformidad en varo/valgo o recurvatum/antecurvatum que impidiera la sedestación o la utilización de silla de ruedas. En el grupo C, los cuatro pacientes con no unión documentada (33% de los pacientes), presentaron una disminución en calidad de vida debido al dolor y la disreflexia autonómica (DA).
Criterios clínicos para la evaluación de la curación de fracturas de las extremidades inferiores en pacientes con lesión medular crónica
| Muy buena | • No deformidad varo/valgo • Balance articular completo flexión/extensión • No deformidad rotacional • Congruencia articular normal |
| Buena | • Uno de los siguientes criterios: 1) Flexión: déficit mayor a 20° 2) Extensión: déficit mayor de 10° 3) Deformidad en varo/valgo mayor de 10° |
| Satisfactoria | • Dos de los siguientes criterios: 1) Flexión: déficit mayor a 20° 2) Extensión: déficit mayor de 10° 3) Deformidad en varo/valgo mayor de 10° |
| Mala | • Uno de los siguientes criterios: 1) Flexión de rodilla/cadera: restricción a menos de 90° 2) Tobillo: deformidad en equino 3) Varo/valgo deformidad mayor de 15° Incongruencia articular |
Fuente: Mize et al.27.
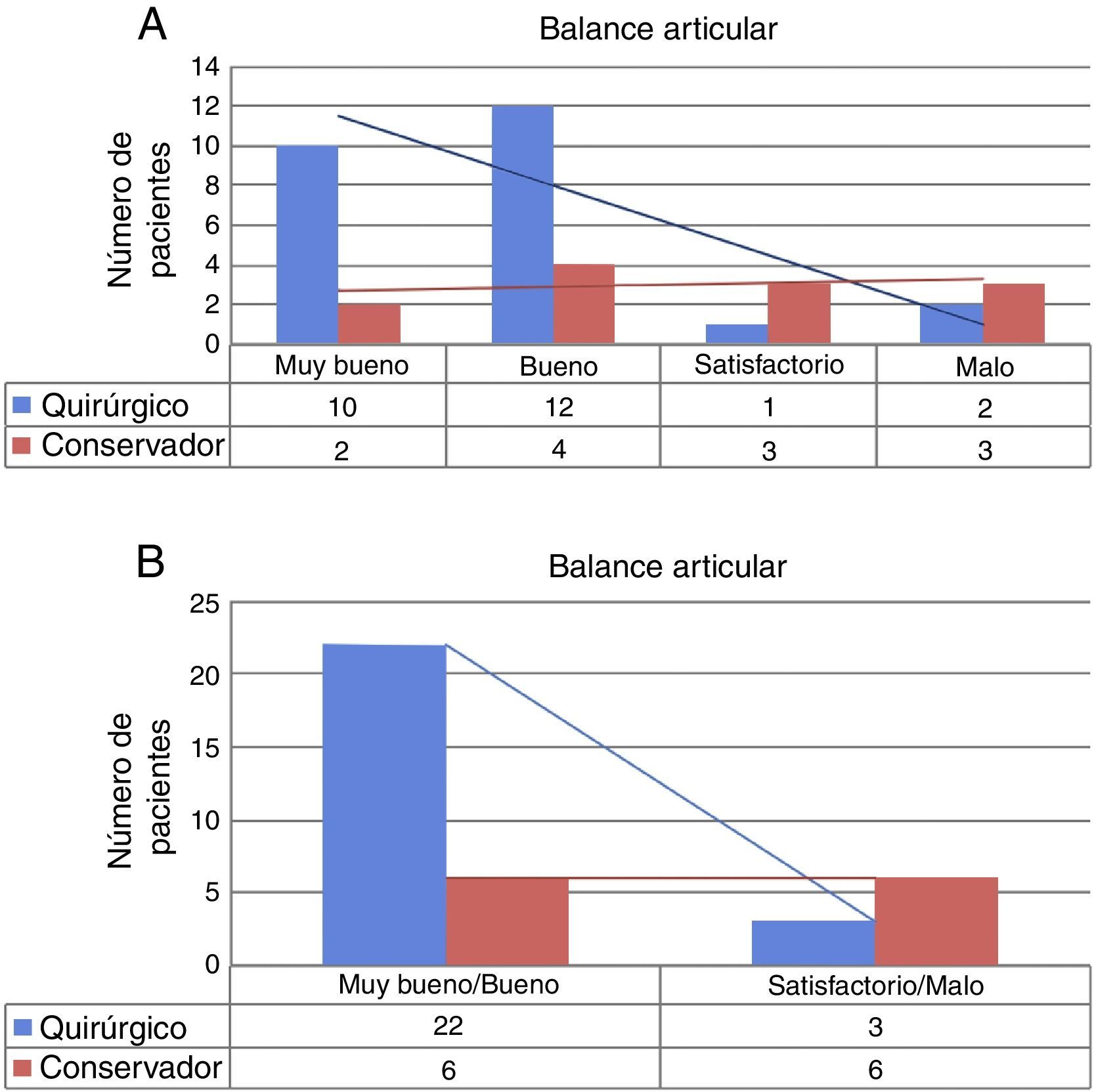
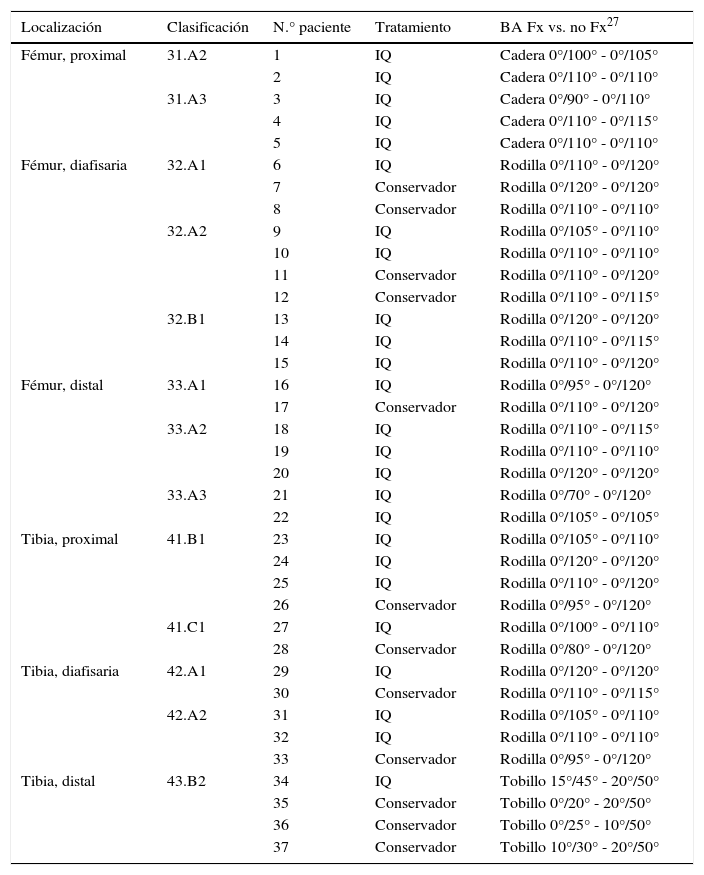
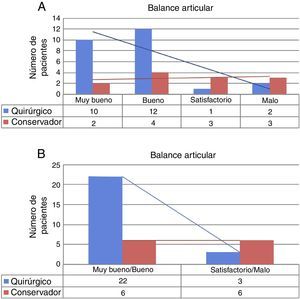
Rango de movilidad: los datos de rango de movilidad de ambos grupos quirúrgico (Q) y conservador (C) están descritos en la tabla 4 y figura 4A y B. El análisis estadístico encontró diferencias significativas a favor del grupo Q (p=0,035).
Balance articular de seguimiento en extremidad fracturada vs. extremidad no fracturada (contralateral)
| Localización | Clasificación | N.° paciente | Tratamiento | BA Fx vs. no Fx27 |
|---|---|---|---|---|
| Fémur, proximal | 31.A2 | 1 | IQ | Cadera 0°/100° - 0°/105° |
| 2 | IQ | Cadera 0°/110° - 0°/110° | ||
| 31.A3 | 3 | IQ | Cadera 0°/90° - 0°/110° | |
| 4 | IQ | Cadera 0°/110° - 0°/115° | ||
| 5 | IQ | Cadera 0°/110° - 0°/110° | ||
| Fémur, diafisaria | 32.A1 | 6 | IQ | Rodilla 0°/110° - 0°/120° |
| 7 | Conservador | Rodilla 0°/120° - 0°/120° | ||
| 8 | Conservador | Rodilla 0°/110° - 0°/110° | ||
| 32.A2 | 9 | IQ | Rodilla 0°/105° - 0°/110° | |
| 10 | IQ | Rodilla 0°/110° - 0°/110° | ||
| 11 | Conservador | Rodilla 0°/110° - 0°/120° | ||
| 12 | Conservador | Rodilla 0°/110° - 0°/115° | ||
| 32.B1 | 13 | IQ | Rodilla 0°/120° - 0°/120° | |
| 14 | IQ | Rodilla 0°/110° - 0°/115° | ||
| 15 | IQ | Rodilla 0°/110° - 0°/120° | ||
| Fémur, distal | 33.A1 | 16 | IQ | Rodilla 0°/95° - 0°/120° |
| 17 | Conservador | Rodilla 0°/110° - 0°/120° | ||
| 33.A2 | 18 | IQ | Rodilla 0°/110° - 0°/115° | |
| 19 | IQ | Rodilla 0°/110° - 0°/110° | ||
| 20 | IQ | Rodilla 0°/120° - 0°/120° | ||
| 33.A3 | 21 | IQ | Rodilla 0°/70° - 0°/120° | |
| 22 | IQ | Rodilla 0°/105° - 0°/105° | ||
| Tibia, proximal | 41.B1 | 23 | IQ | Rodilla 0°/105° - 0°/110° |
| 24 | IQ | Rodilla 0°/120° - 0°/120° | ||
| 25 | IQ | Rodilla 0°/110° - 0°/120° | ||
| 26 | Conservador | Rodilla 0°/95° - 0°/120° | ||
| 41.C1 | 27 | IQ | Rodilla 0°/100° - 0°/110° | |
| 28 | Conservador | Rodilla 0°/80° - 0°/120° | ||
| Tibia, diafisaria | 42.A1 | 29 | IQ | Rodilla 0°/120° - 0°/120° |
| 30 | Conservador | Rodilla 0°/110° - 0°/115° | ||
| 42.A2 | 31 | IQ | Rodilla 0°/105° - 0°/110° | |
| 32 | IQ | Rodilla 0°/110° - 0°/110° | ||
| 33 | Conservador | Rodilla 0°/95° - 0°/120° | ||
| Tibia, distal | 43.B2 | 34 | IQ | Tobillo 15°/45° - 20°/50° |
| 35 | Conservador | Tobillo 0°/20° - 20°/50° | ||
| 36 | Conservador | Tobillo 0°/25° - 10°/50° | ||
| 37 | Conservador | Tobillo 10°/30° - 20°/50° |
BA: balance articular; Fx: fractura; IQ: intervención quirúrgica.
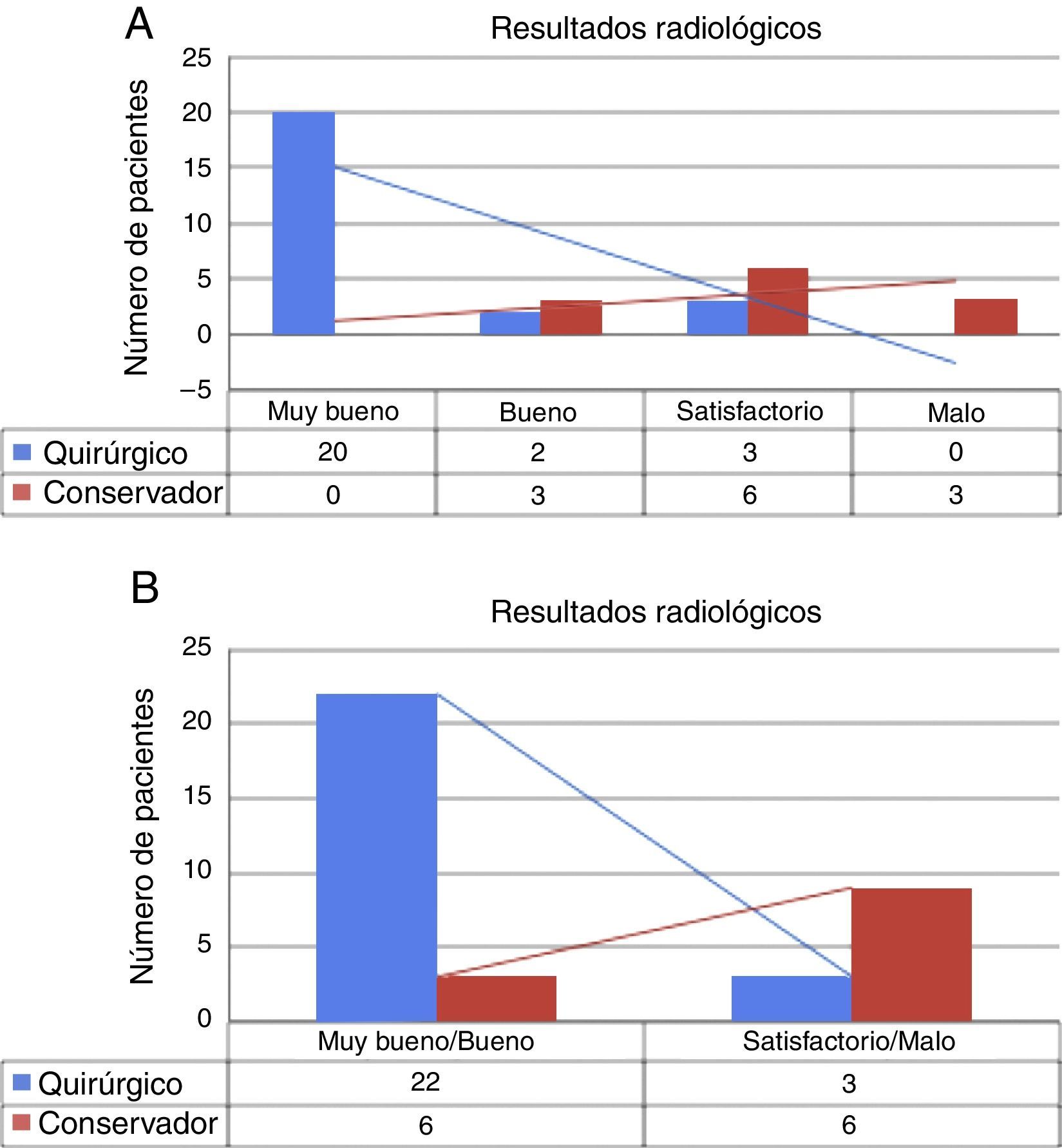
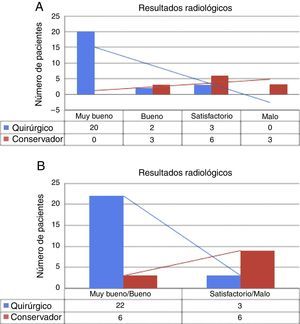
Resultados radiológicos: los resultados se analizaron utilizando los criterios desarrollados por Schmeiser et al.20 (tabla 5). Los datos de alineación radiológica de ambos grupos Q y C están descritos en la tabla 6 y figura 5A y B. Respecto a la consolidación, en el grupo Q, en el último control radiológico realizado a los 48 meses, se evidenció una unión sólida de todas las fracturas, con una consolidación media en 14,5 semanas. En el grupo C, en el último control radiológico, realizado de media a los 34,9 meses, 4 de los 12 pacientes (33,3%) tenían no unión, y 2 tenían un retraso de consolidación (21 semanas). El resto de las fracturas tuvieron una buena consolidación, alcanzándose de media a las 15,9 semanas. Se requirió TAC entre 3 y 6 meses postoperatorios en el 83% de los pacientes. El análisis estadístico encontró diferencias significativas a favor del grupo Q (p<0,05) en cuanto a consolidación radiológica y alineación radiológica.
Criterios radiológicos para la evaluación de la FEI en pacientes con LMC
| Muy bueno | • AP: no deformidad en varo ni valgo • Lateral: no deformidad en flexión ni extensión • Rotación: no deformidad en rotación • Foco de fractura: no distracción |
| Bueno | • AP: deformidad en varo/valgo menor de 5° • Lateral: deformidad en flexión/extensión menor de10° • Rotación: mínima, no hay falta de coincidencia de los extremos de la fractura • Distracción foco fractura: menos 2mm distracción |
| Satisfactorio | • AP: más de 5° deformidad en varo o valgo • Lateral: más de 10° deformidad de flexión o extensión • Rotación: importante • Distracción foco fractura: más de 2mm distracción |
| Malo | • AP: más de 15° deformidad en varo o valgo • Lateral: más de 25° deformidad de flexión o extensión • Distracción foco fractura: seudoartrosis |
AP: ántero-posterior; FEI: fractura extremidad inferior; LMC: lesión medular crónica.
Fuente: Schmeiser et al.20.
Resultados radiológicos
| Grupo | Fractura | Eje coronal | Eje sagital | Translación AP | Translación lateral | Distracción | Rotación |
|---|---|---|---|---|---|---|---|
| Quirúrgico | 31.A2 | 10° Valgo | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 31.A2 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 31.A3 | 0° | 0° | 0mm | 2mm | 0mm | 0° |
| Quirúrgico | 31.A3 | 5° Valgo | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 31.A3 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 32.A1 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 32.A2 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 32.A2 | 10° Varo | 0° | 0mm | 2mm | 0mm | 0° |
| Quirúrgico | 32.B1 | 0° | 0° | 2mm | 2mm | 0mm | 0° |
| Quirúrgico | 32.B1 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 32.B1 | 0° | 0° | 0mm | 2mm | 0mm | 0° |
| Quirúrgico | 33.A1 | 0° | 5° Antecurvatum | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 33.A2 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 33.A2 | 0° | 0° | 2mm | 0mm | 0mm | 0° |
| Quirúrgico | 33.A2 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 33.A3 | 0° | 5° Recurvatum | 2mm | 2mm | 0mm | 0° |
| Quirúrgico | 33.A3 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 41.B1 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 41.B1 | 5° Valgo | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 41.B1 | 0° | 0° | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 41.C1 | 0° | 0° | 2mm | 0mm | 0mm | 0° |
| Quirúrgico | 42.A1 | 0° | 0° | 0mm | 2mm | 0mm | 0° |
| Quirúrgico | 42.A2 | 0° | 5° Antecurvatum | 0mm | 0mm | 0mm | 0° |
| Quirúrgico | 42.A2 | 0° | 0° | 0mm | 2mm | 0mm | 0° |
| Quirúrgico | 43.B2 | 10° Valgo | 0° | 0mm | 0mm | 0mm | 0° |
| Conservador | 32.A1 | 10° Valgo | 10° Recurvatum | 0mm | 2mm | 4mm | 0° |
| Conservador | 32.A1 | 15° Valgo | 5° Recurvatum | 0mm | 2mm | 2mm | 0° |
| Conservador | 32.A2 | 0° | 5° Antecurvatum | 2mm | 2mm | 3mm | 0° |
| Conservador | 32.A2 | 5° Valgo | 5° Recurvatum | 2mm | 2mm | 2mm | 0° |
| Conservador | 33.A1 | 0° | 5° Recurvatum | 0mm | 0mm | 0mm | 0° |
| Conservador | 41.B1 | 10° Valgo | 5° Antecurvatum | 2mm | 4mm | 4mm | 0° |
| Conservador | 41.C1 | 5° Valgo | 0° | 0mm | 0mm | 0mm | 0° |
| Conservador | 42.A1 | 10° Varo | 5° Recurvatum | 2mm | 2mm | 2mm | 0° |
| Conservador | 42.A2 | 15° Valgo | 10° Recurvatum | 2mm | 2mm | 2mm | 0° |
| Conservador | 43.B2 | 0° | 0° | 2mm | 0mm | 0mm | 0° |
| Conservador | 43.B2 | 5° Valgo | 0° | 0mm | 2mm | 0mm | 0° |
| Conservador | 43.B2 | 10° Varo | 10° Antecurvatum | 4mm | 2mm | 4mm | 0° |
Comparativa de los resultados radiológicos entre grupo quirúrgico (Q) y conservador (C). En A), tabla comparativa clasificando los resultados radiológicos en cuatro grados: muy bueno, bueno, satisfactorio y malo. En B), tabla 2×2, agrupando en dos categorías según resultados buenos o malos.
DA: preoperatoriamente, ambos grupos tenían un dolor y una DA similares. En el grupo Q, 19 de los 25 pacientes (76%) presentaron síntomas postoperatorios de DA. El 48% de ellos ya tuvieron síntomas preoperatoriamente. En todos los casos, los síntomas desaparecieron antes de los 17 días de la lesión. En el grupo C, cinco de los doce pacientes (42%) tuvieron síntomas posfractura. Y el 50% tuvieron síntomas con anterioridad. Posteriormente, 4 pacientes del grupo C (33%) aún tenían síntomas a los 6 meses y 3 de estos presentaban una no unión demostrada radiológicamente.
Dolor: el resultado promedio a los 3 meses fue: grupo Q EVA 2 (rango 0-5) y grupo C EVA 4 (rango 0-8). A los 6 meses: grupo Q EVA 1 (rango 0-2) y grupo C EVA 3 (rango 0-5). El análisis estadístico no encontró diferencias significativas entre grupos (p>0,05).
Satisfacción con el tratamiento: en el grupo Q, el 92% de los pacientes dijeron que se volverían a operar si les sucediera una nueva fractura. Además, todos los pacientes que habían sido tratados de forma conservadora en el pasado por otras fracturas (6 de 25) preferían la cirugía.
Complicaciones: previo al tratamiento, 4 pacientes del grupo Q fueron diagnosticados de infección de tracto urinario (ITU) (16%), una proporción comparable al grupo C (2 pacientes de 12; 17%). Ninguno había padecido infección respiratoria. Todas las infecciones fueron tratadas satisfactoriamente sin ninguna morbilidad sobreañadida. Posteriormente al tratamiento y durante la estancia hospitalaria, se diagnosticaron en el grupo C siete ITU (28%) y dos neumonías (8%). En el grupo Q, cuatro ITU (33%) y dos neumonías (17%). Todas las infecciones fueron tratadas de forma satisfactoria sin complicaciones sobreañadidas.
No se detectó ningún caso de trombosis en los pacientes del grupo Q. En el grupo C, un paciente con fractura de meseta tibial y fractura contralateral de diáfisis tibial sufrió un tromboembolismo pulmonar agudo, requiriendo ingreso en la unidad de cuidados intensivos durante 12 días con evolución postoperatoria satisfactoria.
Los pacientes del grupo Q presentaron 4 UPP (16%), predominantemente en el talón, de tipo I (50%) y II (50%). Estas se resolvieron en 18 días (rango 14-29), sin requerir cirugía. En el grupo C, a pesar de las medidas profilácticas, 10 pacientes (83%) desarrollaron UPP, de tipo II (70%), III (20%) y IV (10%). Las zonas afectas fueron: tobillo (60%), isquion (30%) y rodilla (10%). Estas se resolvieron en 29 días (rango 14-75). Dos de ellas (tobillo tipo III e isquion tipo IV) requirieron tratamiento quirúrgico mediante un colgajo pediculado. El análisis estadístico encontró diferencias significativas a favor del grupo Q (p<0,05) en cuanto al número al de UPP.
DiscusiónActualmente, no hay consenso respecto al manejo de las FEI en los pacientes con LMC. Tradicionalmente, se evita el tratamiento quirúrgico debido a la elevada incidencia de complicaciones quirúrgicas, a la falta de consolidación, osteoporosis y la falta de movilidad activa en estos pacientes28 Algunos estudios han propuesto el tratamiento conservador, como las férulas y yesos bien acolchados6,10–13, pese al riesgo de UPP y fenómenos tromboembólicos27. Recientemente, en algunas situaciones específicas, el tratamiento quirúrgico ha sido recomendado. Nottage10 recomienda la reducción abierta y la fijación interna en las fracturas de cadera para mejorar la capacidad de sedestación. Baird et al.12 utilizó la fijación externa en el tratamiento de las fracturas diafisarias de fémur, considerando que ofrece una mayor autonomía al paciente y le permite utilizar la silla de ruedas más precozmente que con férulas. Frotzler et al.29 también han publicado recientemente buenos resultados con la fijación externa en fracturas de tibia y peroné, sin encontrar diferencias respecto a la fijación interna. Levine et al.14 sugieren que los fijadores externos interfieren con la posición del paciente y, al contrario, la fijación interna puede simplificar este problema. En todo caso, creemos que podría ser una técnica a tener en cuenta. McMaster y Stauffer17 consideran que la reducción abierta y la fijación interna tendría que utilizarse siempre que haya dificultades con los yesos circulares y los métodos de tracción para el control de la fractura.
Estancia hospitalaria: en nuestra serie, no detectamos diferencias significativas entre ambos grupos. La duración media del tratamiento fue de 18 días, una cifra inferior a la descrita en otros estudios anteriores6,10–14,17,27,28.
Rango de movilidad: solamente Cochran et al.23 hablan detalladamente del rango de movilidad en pacientes tratados de forma conservadora23. En dicho estudio, el 87% de los pacientes desarrolló una limitación en la flexión de rodilla a menos de 90°. En nuestro grupo Q, en cambio, hemos obtenido una pérdida menor a 10° en rango de movilidad, comparándolo con la extremidad contralateral. El rango de movilidad resulta mejor en el grupo quirúrgico respecto al conservador.
Resultados radiológicos: en la literatura, los resultados radiológicos según Schmeiser et al. son poco comentados y, generalmente, solo se considera el acortamiento y la mala alineación6,8,11. En nuestras series, tuvimos 13 casos (35%) de mala alineación. Los resultados radiológicos en términos de alineación y consolidación resultan mejores en el grupo quirúrgico. Nuestros resultados son comparables con las últimas series publicadas19,22,24.
Dolor y DA: en el grupo Q, el dolor o DA desapareció de media a los 17 días en todos los pacientes y no afectó a su nivel de autonomía. El 33% de los pacientes del grupo C aún presentaba dolor y DA a los 6 meses de la fractura, de los cuales el 75% presentaban una no unión radiológica de la fractura. Dichos pacientes refirieron una importante disminución en su autonomía, requiriendo asistencia en muchas de sus actividades de la vida diaria, principalmente en la higiene. Por lo tanto, podemos afirmar que los resultados radiológicos, especialmente la consolidación de la fractura, se correlacionan con los resultados clínicos y, específicamente, con el dolor y la independencia del paciente.
Nivel de satisfacción: no hay estudios que evalúen la satisfacción de los pacientes con los resultados obtenidos. En nuestra serie, parece ser alta en el grupo Q ya que el 92% de los pacientes volverían a escoger la misma forma de tratamiento.
Complicaciones: no observamos diferencias significativas en la tasa de complicaciones, antes y después del tratamiento en nuestros dos grupos. Algunos autores habían descrito previamente complicaciones cutáneas, como UPP debidas a los yesos y férulas6,16,18,23. En nuestro estudio, observamos menor incidencia de UPP en el grupo Q (16%) que en el grupo C (83%).
ConclusionesA pesar de no estar exentos de complicaciones, nuestros resultados demuestran que la estabilización quirúrgica es una estrategia válida en pacientes con LMC que presenten una fractura de extremidad inferior. De hecho, tal y como hemos descrito, los pacientes del grupo Q tenían una mejor consolidación y alineación, un rango de movilidad prácticamente libre y una baja tasa de complicaciones.
Creemos que el factor más importante para escoger el tratamiento debería ser el que proporcionara un mayor grado de independencia al paciente. Las férulas y los yesos hacen que el manejo de la silla de ruedas sea más laborioso y que su recuperación se demore. En cambio, el tratamiento quirúrgico ofrece un rápido retorno a la funcionalidad. A pesar de que nuestra experiencia con fijadores externos es baja, preferimos la fijación interna en esta población, ya que facilita tanto el manejo y cura hospitalaria como domiciliaria13,22,29,30.
El estudio tiene limitaciones ya que se trata de un trabajo retrospectivo, con un número de pacientes limitado, con un grupo heterogéneo en cuanto al tipo y localización de la fractura y con diferentes opciones quirúrgicas ofrecidas. Por todo ello, creemos que se requieren más estudios para confirmar, con certeza metodológica, las ventajas del tratamiento quirúrgico, así como las diferencias entre los tipos de osteosíntesis22. De todas formas, ante la carencia actual de evidencia científica, creemos que nuestros resultados son suficientemente importantes y que presentan indicios para que la fijación quirúrgica deba ser considerada como una opción valida en el tratamiento de las FEI en el contexto de LMC.
Nivel de evidenciaNivel de evidencia III.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónTodos los autores niegan ningún tipo de financiación o beca para la elaboración del trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.