Realizar una comparación funcional y radiográfica de los resultados iniciales obtenidos con la utilización de los abordajes anterior directo (AAD) y posterolateral (PL) en la artroplastia total de cadera (ATC).
Material y métodoEstudio longitudinal prospectivo multicéntrico en 80 pacientes (80ATC). Cuarenta pacientes fueron intervenidos mediante AAD y 40 pacientes mediante abordaje PL. Se recogieron los siguientes parámetros clínicos: anestesia, abordaje, longitud de la incisión cutánea, duración de la cirugía, discrepancia de longitud, dolor, complicaciones, tiempo de ingreso, escala funcional de Harris (HHS) y satisfacción de los pacientes. En cuanto a los parámetros radiográficos, se recogieron ángulo de inclinación acetabular, anteversión acetabular, integración del cotilo, integración y orientación del vástago y longitud del miembro inferior.
ResultadosDolor postoperatorio: AAD 4puntos; PL 4,3puntos. Tamaño incisión: AAD14cm; PL 15cm. Duración media del ingreso hospitalario: AAD 2,8días; PL 3,4días. HHS a las 3semanas: AAD 87,5puntos, PL 84puntos; a los 2meses: AAD 92puntos, PL 91puntos. Se detectó hundimiento del vástago femoral en 4 pacientes AAD y en un paciente PL, y mala alineación en 9 casos del grupo AAD.
ConclusionesNuestros resultados muestran una leve mejoría inicial del AAD en la recuperación funcional y en el dolor de los pacientes, lo que permite una menor estancia hospitalaria. Esta diferencia se compensa aproximadamente a los 2meses del postoperatorio. Asimismo, se ha detectado un mayor índice de complicaciones en el AAD con el uso de vástagos no cementados estándar.
To compare clinically and radiologically the results obtained using both a direct anterior approach (DAA) and posterolateral (PL) approach in total hip arthroplasty (THA).
Material and methodsMulticentric longitudinal prospective study in 80 patients (80 THA). Forty patients underwent total hip arthroplasty through DAA and 40 through a PL approach. The following clinical parameters were collected: anaesthesia, length of surgical incision, duration of the procedure, lower limb discrepancy, pain, complications, hospitalization time, Harris Hip Score (HHS) and subjective patient satisfaction. Radiological measures collected were acetabular tilt angle, acetabular component version, osteointegration and lower limb length.
ResultsPostoperative pain: DAA 4points; PL 4.3points. Incision length: DAA 14cm, PL 15cm. Mean hospital stay: DAA 2.8days, PL 3.4days. HHS at 3weeks: DAA 87.5points and PL 84points; at 2months: DAA 92points and PL 91points. Femoral stem subsidence was noticed in 4 patients from DAA and 1 from PL. Malalignment was reported in 9 cases from the DAA group.
ConclusionsOur results show an initial advantage of the DAA group regarding functional recovery and pain that enabled shorter hospitalization time. This difference equalled out over 2months following the procedure. Likewise, we detected a greater complication rate in the DAA group using standard cementless stems.
La artroplastia total de cadera (ATC) es uno de los procedimientos más frecuentes en cirugía ortopédica. En Estados Unidos se realizan actualmente cerca de 300.000 ATC al año, y se espera un aumento exponencial para el final de la década1. Se han descrito múltiples abordajes para la ATC, siendo los más utilizados el posterolateral (PL), el lateral directo y el anterolateral2. Actualmente existe un creciente interés por el abordaje anterior directo (AAD), que tiene entre sus teóricas ventajas la posibilidad de reducir el daño muscular atribuido directamente a la vía de abordaje, lo que conllevaría una recuperación funcional más rápida, menos dolor postoperatorio y una mejor biomecánica de la marcha al no interferir con el mecanismo abductor3–5.
El AAD utiliza el plano internervioso descrito por Hueter en 18836, entre los músculos sartorio, inervado por el nervio femoral y el músculo tensor de la fascia lata (TFL), inervado por el nervio glúteo superior. Este abordaje fue popularizado en Estados Unidos por Marius Smith Petersen en 19177.
En la década de 1980 aumentó nuevamente el interés por el AAD en ATC tras la publicación de una serie de 104 casos8. Posteriormente, uno de los autores propuso una modificación en el abordaje, consistente en entrar sobre la cubierta fascial del TFL en lugar de medial a él9.
El objetivo del presente estudio es realizar una comparación clínica y radiológica de los resultados iniciales obtenidos mediante la utilización del AAD versus el PL con la utilización de un solo tipo de prótesis con vástago no cementado y dimensiones estándar.
Material y métodoEntre enero de 2015 y diciembre de 2015 se llevó a cabo un estudio longitudinal prospectivo para realizar una comparación clínica y radiográfica entre el AAD y el PL para la ATC primaria. El estudio fue aprobado por el Comité Ético de los centros implicados y los pacientes que aceptaron firmaron el consentimiento informado. Los criterios de inclusión fueron pacientes con un rango de edad entre 21 a 70años con coxartrosis primaria o secundaria a necrosis avascular y/o artritis reumatoide. Se excluyeron del estudio los pacientes mayores de 70años, ATC secundaria a fractura de cadera, ATC secundaria a displasia de cadera y/o cirugías previas en la cadera a intervenir. La edad máxima de 70años se estableció por consenso entre los cirujanos del estudio como límite para la indicación de prótesis no cementada.
En el estudio se incluyeron 80 pacientes en los que se realizaron 80ATC no cementadas primarias, 40 mediante AAD y 40 mediante PL. La media de edad de los pacientes fue de 56,5años, con un rango de 25 a 70años. No se estratificaron pacientes en función de su índice de masa corporal o del hábito constitucional.
Se recogieron los siguientes parámetros clínicos: tipo de anestesia, tipo de abordaje realizado, longitud de la incisión cutánea, duración del procedimiento quirúrgico, discrepancia de longitud postoperatoria, dolor pre y postoperatorio, complicaciones (fracturas, inestabilidad, infección, complicaciones neurovasculares, tromboembolismo, problemas con la herida), tiempo de ingreso hospitalario, escala funcional de Harris (Harris Hip Score [HHS])10 y satisfacción subjetiva de los pacientes (referida a su apreciación global del procedimiento y a las expectativas del mismo, con una escala del 1 al 10, donde se considera pobre un resultado de 1 a 3 puntos, satisfactorio de 4 a 5 puntos, bueno de 6 a 8 puntos y excelente de 9 a 10 puntos).
En cuanto a los abordajes, se utilizaron el AAD y el PL. Para el AAD se utilizó una mesa quirúrgica estándar sin intensificador de imágenes. Se coloca al paciente en decúbito supino, realizándose la incisión cutánea a 2-3cm distal y lateral a la espina iliaca anterosuperior para evitar la lesión del nervio femorocutáneo. Posteriormente se diseca el intervalo entre el sartorio y el TFL y se realiza la artrotomía. Los implantes fueron colocados sin el uso de instrumentación específica.
En cuanto al abordaje PL, el paciente se coloca en decúbito lateral y se realiza una incisión recta centrada en la unión de los tercios medio y posterior del trocánter. Se refleja el tendón del piramidal retrayéndolo con un separador tipo Hohmann, mientras que el resto de los rotadores se desinsertan en bloque junto con la cápsula articular para reinsertarse según la técnica de Pellicci11 una vez que los componentes definitivos fueron implantados.
Para la preparación del componente acetabular se realizó fresado del mismo diámetro («línea a línea») que el componente definitivo. El componente femoral se preparó mediante raspas de compactación. Para la comprobación de la estabilidad de la cadera intraoperatoriamente se realizaron pruebas con el balance articular (con sedestación, rotación interna y externa, más maniobra combinada de rotación interna de 15° y flexión de 45°), pistoneo (técnica de push and pull con el miembro en extensión y con flexión de rodilla a 90°); la longitud se comprobó teniendo en cuenta la medición preoperatoria e intraoperatoria de la distancia delta (distancia desde el borde proximal del trocánter menor hasta el centro de rotación de la cabeza femoral)12.
Los implantes utilizados fueron el cotilo no cementado modular Crown Cup (Exactech, Gainesville, FL, EE.UU.) con dos tornillos de fijación suplementaria de forma rutinaria, inserto de polietileno altamente entrecruzado con ceja de 10°, vástago femoral Element (Exactech, Gainesville, FL, EE.UU.) con diseño de doble cuña y cobertura completa de hidroxiapatita (Exactech, Gainesville, FL, EE.UU.) con cabeza metálica de cromo cobalto de 32mm.
Para la medición del dolor pre y postoperatorio se utilizó la escala visual analógica (EVA)13 desde 0 (ningún dolor) hasta 10 (máximo dolor).
Como profilaxis antibiótica se utilizó cefazolina 1g, iniciándose previo a la incisión cutánea y cada 8h durante las primeras 24h. En los pacientes alérgicos a antibióticos betalactámicos se utilizó vancomicina, 1g cada 12h, durante las 24h del postoperatorio. Para la profilaxis tromboembólica postoperatoria se utilizó rivaroxabán, 40mg durante 21días.
Todos los pacientes fueron valorados preoperatoriamente por el servicio de rehabilitación con el fin de ser informados de las técnicas de movilización y deambulación. Se estableció un protocolo de rehabilitación acelerada que comenzase durante el primer día del postoperatorio con ejercicios de sedestación y marcha con andador o bastones según la capacidad funcional de cada paciente, salvo contraindicación clínica. El seguimiento clínico y radiográfico de los pacientes se realizó a las 3semanas y a los 2, 6 y 12 meses del postoperatorio y en los años subsiguientes. La satisfacción de los pacientes se recogió en base a la valoración subjetiva de los pacientes, y se clasificó como excelente, buena, regular o mala.
Mediciones radiográficasSe estandarizó la técnica radiográfica, manteniendo el centro en la sínfisis del pubis y el haz de rayosX a 110cm de la mesa. En todos los pacientes se obtuvieron radiografías en acetato a tamaño real para la planificación preoperatoria, donde se calculó el tamaño de los componentes y la distancia delta (tomada desde el extremo proximal del trocánter menor al centro de la cabeza protésica)12. Durante las consultas de seguimiento se recogieron las siguientes mediciones radiográficas: ángulo de inclinación acetabular, anteversión acetabular, integración del cotilo, integración y orientación del vástago y longitud del miembro inferior.
El ángulo de inclinación acetabular se estableció como adecuado en un rango de entre 30 y 50°14. Para la medición de la anteversion acetabular se utilizó la técnica de Ackland, con un esperado de 0 a 15° de anteversión15. Se definió aflojamiento del cotilo al cambio de más de 5° de inclinación en varias radiografías, la rotura de los tornillos o la progresión de las radiolucencias en las zonas de DeLee y Charnley16 en varias radiografías con paciente sintomático. En el vástago femoral se midió la integración en base a los criterios de Engh17 para vástagos no cementados, valorándose también la migración o el hundimiento, así como la aparición del signo del pedestal (comparando la distancia del hombro del vástago al trocánter menor)18. Para definir la orientación del vástago se utilizó la línea trazada en el eje central del canal femoral con el eje mayor del vástago. La longitud se cuantificó en una radiografía anteroposterior de pelvis comparando la distancia desde el centro de la cabeza femoral en la cadera no operada hasta el punto más proximal del trocánter menor, con la distancia desde el centro de la cabeza protésica al mismo punto del trocánter menor en el lado intervenido.
El análisis estadístico se realizó con un sistema SPSS Stadistics (IBM, New York, EE.UU.), realizándose el T test y el chi cuadrado para variables paramétricas (que analizan la población y sus características) y categóricas (donde a cada caso se le asigna un valor determinado de resultado), respectivamente, considerándose significativa una p<0,05.
ResultadosEl seguimiento mínimo fue de un año, con un rango de 12 a 33meses y un promedio de 17,6meses.
No se encontraron diferencias estadísticamente significativas en los datos demográficos en ambos grupos. El grupo AAD presentó una edad media de 56,1años (rango 31-70años), con mayor porcentaje de varones (23casos, 57% del grupo); en el grupo PL la edad media fue de 57,2años (rango 25-70años), también con mayor porcentaje de varones (25pacientes, 62% del grupo). Las indicaciones de ATC en el grupo AAD fueron coxartrosis primaria en 34casos, necrosis ósea avascular en 4 y artritis reumatoide en 2. En el grupo PL las indicaciones fueron coxartrosis primaria en 35casos y necrosis avascular en 5. En todos los pacientes, menos en 5 (3AAD, 2PL), se realizó anestesia raquídea.
Los resultados de duración de la cirugía, tamaño de la incisión, tiempo de ingreso hospitalario y discrepancia de longitud se exponen en la tabla 1. Cabe destacar que los pacientes del grupo PL tuvieron un periodo de ingreso hospitalario de casi un día más que los pacientes del grupo AAD.
Resultados del procedimiento
| Longitud de la incisión | Duración del procedimiento | Discrepancia de miembro | Duración de la estancia intrahospitalaria | |
|---|---|---|---|---|
| AAD | 14 (12-16 cm) | 62 (50-87) min | 3 (0-6) mm | 2,8 (2,3-4) días |
| PL | 15 (12-16) cm | 63 (45-80) min | 5 (1-7) mm | 3,4 (3-5) días |
| p | 0,076 | 0,103 | 0,901 | 0,71 |
AAD: abordaje anterior directo; PL: abordaje posterolateral.
No se perdieron pacientes en el seguimiento hasta la actualidad.
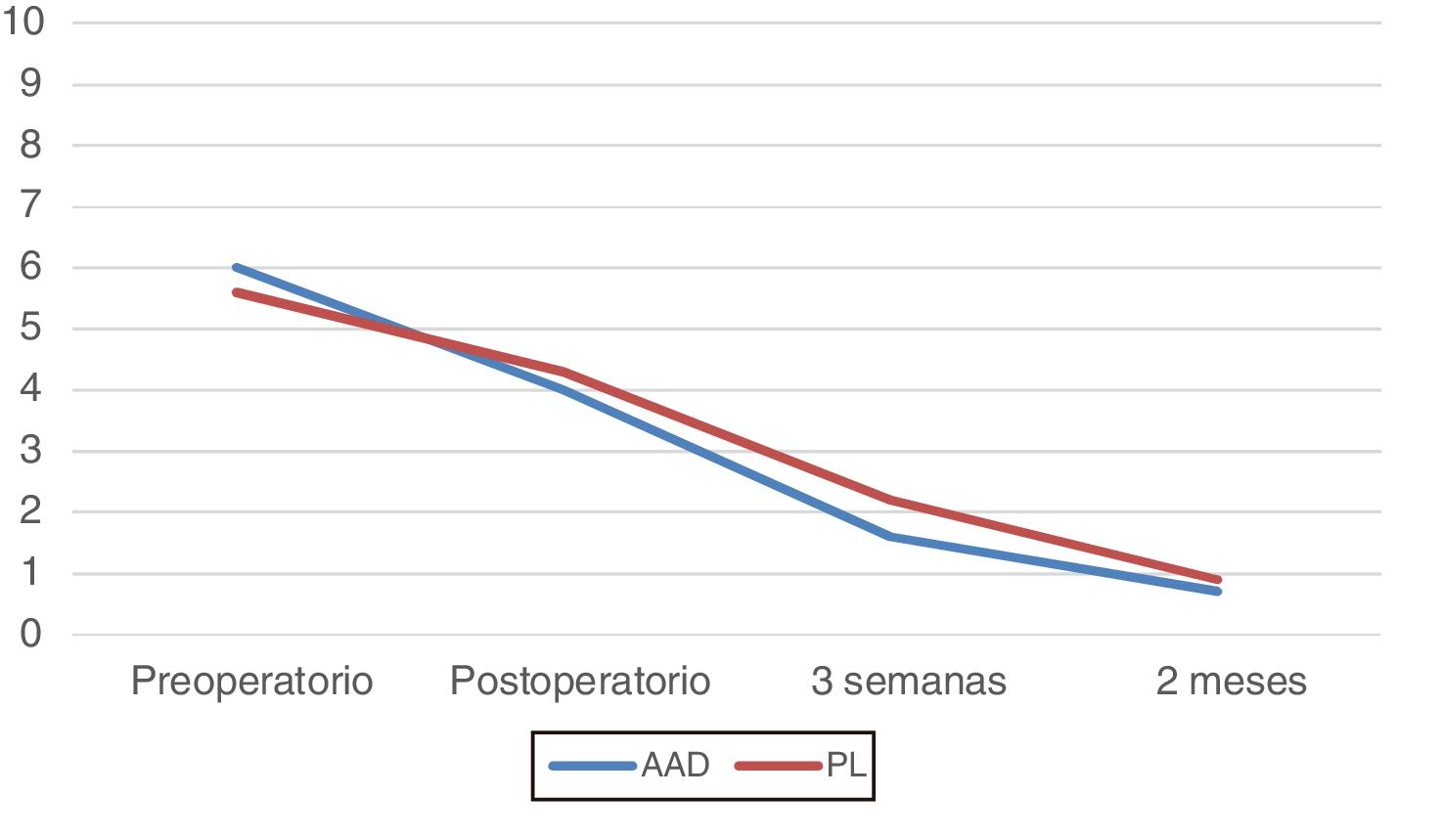
Resultados funcionalesDolor. Las valoraciones medias de los pacientes fueron (fig. 1):
- •
AAD: preoperatorio 6 puntos; postoperatorio 4 puntos; 3 semanas 1,6 puntos; 2 meses 0,7 puntos, que se mantuvieron hasta el último control.
- •
PL: preoperatorio 5,6 puntos; postoperatorio 4,3 puntos; 3 semanas 2,2 puntos; 2 meses 0,9 puntos, que se mantuvieron hasta el último control.
En nuestro estudio no existen diferencias estadísticamente significativas, ya que solo se muestran pequeñas diferencias a favor del grupo AAD en los periodos iniciales.
HHS. No se encontraron diferencias estadísticamente significativas ni en el preoperatorio ni en las consultas de seguimiento (tabla 2).
Resultados funcionales evaluados con Harris Hip Score (HHS)
| Preoperatorio | 3 semanas | 2 meses | 6 meses | 1 año | |
|---|---|---|---|---|---|
| AAD | 53 (45-61) puntos | 87,5 (77-94) puntos | 92 (84-94) puntos | 94 (90-96) puntos | 94 (90-99) puntos |
| PL | 51 (43-60) puntos | 84 (76-94) puntos | 91 (87-95) puntos | 93 (89-96) puntos | 93 (89-98) puntos |
| p | 0,137 | 0,069 | 0,072 | 0,070 | 0,074 |
AAD: abordaje anterior directo; PL: abordaje posterolateral.
Complicaciones clínicas. Se dieron en 5 casos (6,25%). Tres fueron fracturas intraoperatorias del cálcar durante la impactación del vástago femoral, que se dieron en el grupo AAD. También ocurrió una dehiscencia de herida quirúrgica y una cicatriz subjetivamente antiestética. En un paciente del grupo AAD se dio una neuroapraxia del fémoro-cutáneo que se recuperó sin secuelas en el control de los 3meses. No se dieron casos de luxación, infección, TVP o TEP en ninguno de los casos. Ningún caso requirió cirugía de revisión en el control de seguimiento último, y los casos aún están en control.
Satisfacción de los pacientes. De los 80 pacientes del estudio, 75 casos fueron clasificados como excelentes (93,75%) y 5 como regulares (6,25%), coincidentes con los pacientes que habían tenido complicaciones.
Resultados radiográficosComponente acetabular. AAD: ángulo de inclinación 42° (rango 38-47°) y anteversión 12° (rango 3-21°). PL: ángulo de inclinación 45° (rango 38-51°) y anteversión 18° (rango 7-25°). En 3 casos se detectaron líneas radiolúcidas (2PL y 1AAD) no progresivas, sin sintomatología acompañante.
Vástago femoral. Se observaron 5 casos de hundimiento del vástago, 4 en el grupo AAD y uno en el PL, todos detectados en el control a los 2meses. El hundimiento promedio fue de 2,3mm (rango 0-4mm), siendo no progresivos. Se detectó signo del pedestal en 2casos (1AAD y 1PL). La alineación del vástago fue en 71 casos neutra, dándose en el grupo AAD 7casos varo y 2casos valgo. Todos los casos estaban adecuadamente implantados en base a la clasificación de Engh.
Los pacientes que presentaron líneas radiolúcidas en acetábulo y hundimiento se encuentran en seguimiento estricto, y a la fecha no presentan disminución de la escala funcional o dolor.
Las discrepancias de miembros descritas, si bien son de índole radiológica, en 2 pacientes (1AAD y 1PL) se detectaron diferencias de longitud dentro de las evaluaciones hasta los 2meses; desaparecieron al año, y no alteraron las evaluaciones de resultados funcionales y subjetivos de los pacientes.
DiscusiónEl objetivo del presente estudio fue comparar los resultados iniciales clínico-radiológicos de los abordajes AAD versus PL en la ATC. Los resultados de nuestro estudio muestran que si bien en los periodos iniciales hay una pequeña diferencia en los resultados del EVA y HHS a favor del AAD, estos no son estadísticamente significativos y se igualan a los 3meses de seguimiento. En 2009 Nakata et al.3 publicaron una serie de 195 ATC utilizando el AAD o el miniposterior, encontrándose que el grupo AAD tuvo menos necesidad de ayudas externas a las 6semanas, igualándose la escala de Merle d’Aubigne en ambos grupos a los 2 y 6meses. Barrett et al.19 publicaron en 2013 una serie de 87 casos comparando los abordajes AAD y PL, concluyendo que el grupo AAD presentaba mejor capacidad ambulatoria y menor dificultad para subir escaleras, igualándose las puntuaciones funcionales de ambos grupos a los 6meses. Además, también reportaron un menor tiempo de estancia hospitalaria en el grupo AAD, como en nuestro estudio, que fue de casi un día menos. Esto podría ser un factor económico para tener en cuenta debido al esperable incremento exponencial de la ATC a corto plazo.
Sin embargo, también existen estudios que no coinciden con dichos resultados. Poehling-Monaghan et al.20 publicaron en 2014 una serie de 222 caderas intervenidas por AAD o PL, no encontrando diferencias en la estancia hospitalaria. En este estudio también se concluye que el grupo PL tiene menos dependencia de ayudas externas para la deambulación a las 2semanas y mayores tasas de retorno al trabajo que el AAD a los 2meses.
La duración de los procedimientos no fue estadísticamente significativa, lo cual podría atribuirse a la experiencia de los cirujanos en la utilización de los dos abordajes. La curva de aprendizaje del AAD es prolongada y existen estudios que muestran diferencias en este aspecto cuando los cirujanos cambian de un abordaje a otro21–23.
En cuanto a la valoración del dolor, parece que ocurre lo mismo que con la funcionalidad, siendo la percepción subjetiva menor con el AAD inicialmente pero igualándose a las 3semanas y siendo no significativa en los controles posteriores3,5. La discrepancia de longitud observada fue menor en el AAD, pudiéndose atribuir a que al estar el paciente en decúbito supino permite una estimación intraoperatoria mejor al poder palpar las espinas iliacas anterosuperiores, las rótulas y los maléolos. Esto fue publicado por Barnett et al.24, aunque en su estudio se utilizó mesa de tracción y fluoroscopia intraoperatoria. La discrepancia de longitud observada en el PL en nuestro estudio entró dentro del rango de compensación pélvica, no teniendo resultados clínicos adversos.
Es de reseñar en la comparación entre ambos abordajes que en nuestra serie no se produjeron luxaciones. En la literatura se estima una tasa cercana al 1% de luxación en el abordaje PL si se utilizan cabezas de 32mm, combinado con un adecuado cierre capsular y la reinserción de rotadores10,21.
Por otra parte, se ha detectado la aparición de fracturas proximales en la zona del cálcar durante la implantación del vástago femoral en el abordaje AAD, lo que también se refleja en nuestro estudio. Esto podría atribuirse al uso de vástagos rectos, a la difícil manipulación del fémur proximal durante este abordaje y a la curva de aprendizaje. Nuestra incidencia del 3,75% es similar a la reportada en el uso de vástagos rectos, aunque existen trabajos que publican una menor incidencia, cercana al 1%, con vástagos cortos y curvos21–24,26.
Respecto a las complicaciones de la herida, nuestro trabajo reporta menos tasa de dehiscencia que lo publicado por Jewett y Collis25 (4,6% complicaciones de la herida) o Barnett et al.24 (1%).
En cuanto a la evaluación radiográfica, la orientación en la colocación del cotilo fue similar en ambos abordajes, con una mayor dispersión en el PL, lo cual también va en consonancia con la bibliografía, probablemente secundario a la alteración de la visión del acetábulo en la posición lateral que permite la basculación pélvica2,12,21–24. Sin embargo, hay que reseñar que en los artículos que reportan una menor dispersión con el AAD se utilizó intensificador de imágenes para la colocación de los implantes21,22, no siendo así en nuestro estudio, si bien la reproducibilidad en la orientación de los acetábulos en nuestro caso es debida a la utilización de rutina del ligamento transverso como referencia anatómica para la inclinación y anteversión. Respecto al vástago femoral, en el AAD se observó una tendencia al varo significativa (7 de 40casos), probablemente por los motivos previamente mencionados respecto a la manipulación del fémur proximal.
La principal ventaja de nuestro estudio fue que todos los pacientes fueron operados por cirujanos de cadera experimentados en ambos abordajes, disminuyendo la posibilidad de complicaciones atribuibles a la curva de aprendizaje. En la bibliografía se estima una curva de aprendizaje de entre 40 y 100ATC por vía anterior para eliminar estas complicaciones21,22. No se realizó selección de los pacientes por peso o por hábito corporal.
Las limitaciones de nuestro estudio son la pequeña cantidad de pacientes, así como la aleatorización de estos. Los resultados obtenidos son a corto plazo, y un seguimiento a largo plazo podría marcar diferencias en cuanto a la supervivencia de los implantes.
ConclusionesLos resultados obtenidos muestran una ventaja inicial del AAD en la recuperación funcional y dolor de los pacientes que permite una menor estancia hospitalaria. Esta diferencia se compensa aproximadamente a los 2meses del postoperatorio. No se encontraron diferencias significativas en cuanto al procedimiento, aunque se ha detectado un mayor índice de complicaciones en al AAD con el uso de vástagos no cementados estándar.
Nivel de evidenciaNivel de evidencia tipo 2. estudio comparativo, prospectivo no randomizado.
FinanciaciónNo se recibieron fondos de financiación del estudio.
Conflicto de interesesLos autores no presentan conflictos de intereses en lo referido al estudio de referencia y a los materiales empleados.