Las fracturas del astrágalo ocupan el segundo lugar en frecuencia, a mucha distancia de las del calcáneo, entre las lesiones de los huesos del tarso. Su incidencia oscila entre el 0,1% y el 0,85% de las fracturas en general1 y alrededor del 3% de las fracturas del pie en particular2. La mayoría son consideradas lesiones graves por la elevada incidencia de complicaciones asociadas y de secuelas que pueden originar3,4.
La primera fractura de astrágalo documentada en la bibliografía se remonta a 1608. Se realizó una talectomía a un paciente que había sufrido una fractura-luxación abierta producida por una caída desde una altura5. En 1848 se publicó la primera serie de 13 fracturas-luxaciones complejas del astrágalo6. La mortalidad secundaria a las complicaciones alcanzó el 85%. Anderson7 en 1919 acuñó el término «fractura del aviador» y describió su mecanismo de producción basándose en la experiencia acumulada en el tratamiento de estas lesiones entre los pilotos de la Primera Guerra Mundial. En 1952 Coltart8 publicó la serie más extensa conocida hasta la fecha, con 106 fracturas-luxaciones del astrágalo, basada en sus observaciones sobre 25.000 fracturas tratadas durante la Segunda Guerra Mundial.
Coltart fue el artífice de la primera aproximación a una forma sistemática de agrupación de estas lesiones que facilitase su tratamiento. Hawkins9 en 1970 publicó la primera clasificación de las fracturas-luxaciones del cuello del astrágalo que fue posteriormente revisada y ampliada por Canale y Kelly10 en 1978. Las aportaciones de estos tres autores en relación con el valor pronóstico del patrón de fractura, la importancia del aporte vascular o las técnicas de diagnóstico por imagen (proyección de Canale) mantienen hoy en día toda su vigencia. En este artículo se revisarán los conceptos más actuales relacionados con las fracturas de astrágalo.
ANATOMÍA Y VASCULARIZACIÓN
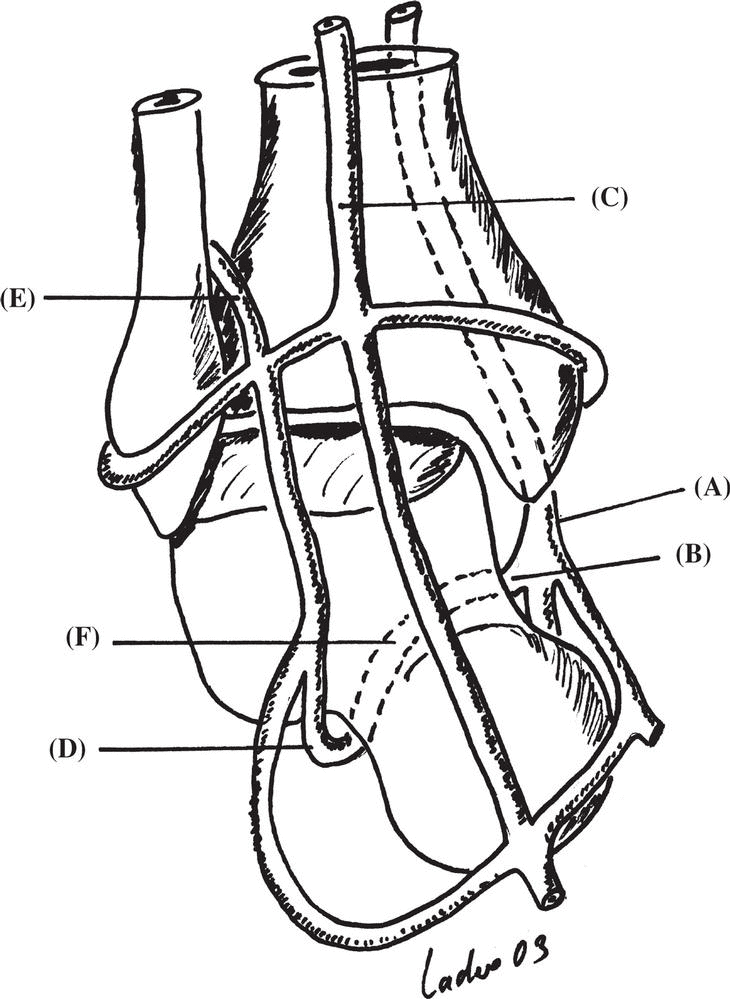
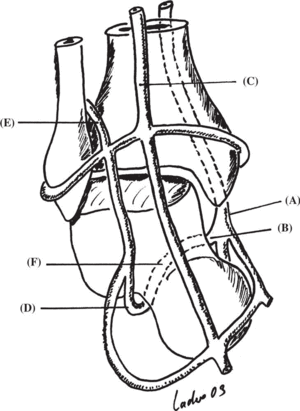
El astrágalo es un hueso singular en cuanto a sus características anatómicas y a su vascularización. Sin inserciones musculares o tendinosas en su superficie, ésta se encuentra recubierta de cartílago en un 60% o 70% de su extensión, manteniéndose en su posición gracias a las estructuras capsulares, ligamentosas y sinoviales que le unen a los huesos adyacentes11. La extensa red vascular extraósea de la que se nutre el astrágalo proviene de tres arterias principales y de sus correspondientes ramas. La arteria tibial posterior proporciona la mayor parte del aporte vascular intraóseo, al que también contribuyen en menor medida la arteria tibial anterior y la rama perforante anterior de la arteria peronea. De esta última rama nace la arteria del seno del tarso que se anastomosa con la arteria del canal tarsiano, rama de la tibial posterior, dentro del propio canal (fig.1).
Figura 1. Vascularización del astrágalo. (A): arteria tibial posterior. (B): arteria del canal tarsiano. (C): arteria dorsal del pie. (D): arteria del seno del tarso. (E): arteria perforante peronea. (F): anastomosis en canal del tarso.
Otra rama perforante de la arteria del canal tarsiano atraviesa el ligamento deltoideo para proporcionar vascularización a la parte más medial del cuerpo del astrágalo. El aporte vascular de la cabeza y cuello proviene fundamentalmente de la arteria dorsal del pie (pedia), rama de la tibial anterior12,13. La cúpula del cuerpo del astrágalo se considera la parte más vulnerable al compromiso vascular al carecer de una arteria nutricia propia, ser un hueso más denso y por tanto menos penetrable para la red vascular intraósea y depender casi exclusivamente del aporte vascular de los pequeños vasos de las partes blandas que la rodean14. Varios estudios han demostrado que las fracturas del cuello del astrágalo con desplazamientos importantes del cuerpo y lesiones de los tejidos blandos, llevan asociadas un elevado índice de necrosis avascular del hueso8-10. Las diferencias en la incidencia de osteonecrosis que se observan entre los distintos estudios se explica, en parte, por la elevada variabilidad que existe en las anastomosis de la red vascular intraósea del astrágalo14.
CLASIFICACIÓN DE LAS FRACTURAS DEL ASTRÁGALO
Habitualmente se distinguen tres tipos según la fractura asiente en la cabeza, cuello o cuerpo del astrágalo. Esta separación anatómica, a diferencia de lo que ocurre con fracturas en otras localizaciones, tiene implicaciones en cuanto al diagnóstico, tratamiento y evolución de los distintos tipos de lesiones.
Fracturas del cuello del astrágalo
Suponen hasta el 50% de las fracturas que asientan en el astrágalo. Este tipo de lesiones aparecen cuando el cuello, cuyo hueso trabecular es menos denso, choca con el reborde anterior de la tibia durante un movimiento de dorsiflexión forzada. Si la fuerza lesional progresa se puede producir también la disrupción del ligamento talocalcáneo y del resto de las estructuras capsulares que rodean el astrágalo y aparecer eventualmente una subluxación o luxación de las articulaciones subastragalina y/o tibioastragalina.
En 1970 Hawkins9, en un estudio sobre 57 fracturas del cuello del astrágalo, publicó la clasificación que lleva su nombre. En ella se relacionaba por primera vez el grado de desplazamiento del cuerpo del astrágalo con la incidencia de futura osteonecrosis, estableciendo una asociación entre el tipo de lesión y el pronóstico. En su serie el 21% de las fracturas eran abiertas, el 26% presentaban una lesión asociada del maleolo medial y en el 96% la lesión se había producido por un mecanismo de dorsiflexión forzada. Además el 64% presentaban fracturas en otras localizaciones. En el estudio de Canale y Kelly10 de 1978 sobre 71 fracturas del cuello del astrágalo, en 11 (15%) encontraron una fractura asociada del maleolo medial. Este hallazgo, observado de forma repetida en la mayoría de las series, confirma la tesis de que en el mecanismo de producción de estas lesiones, además de la flexión dorsal forzada también participan fuerzas de rotación.
Fracturas tipo I de Hawkins
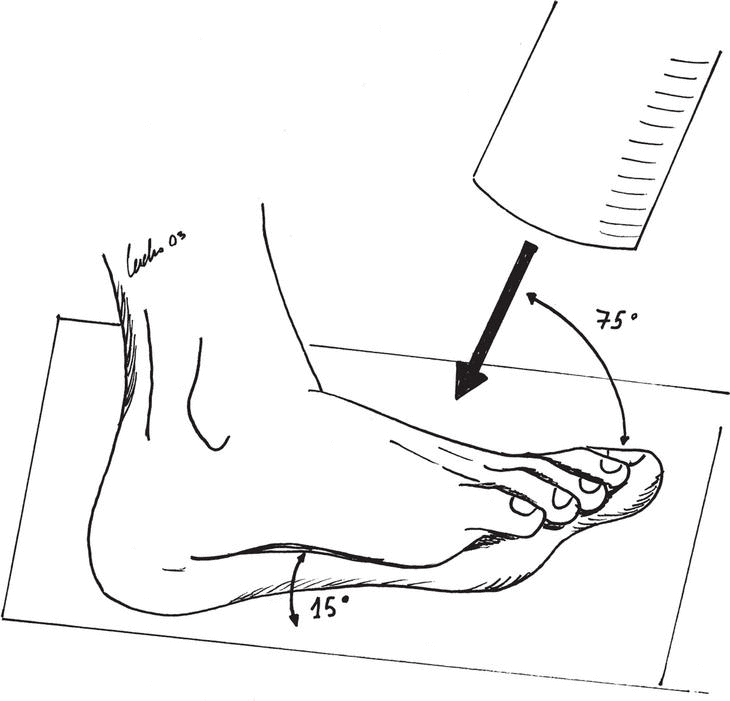
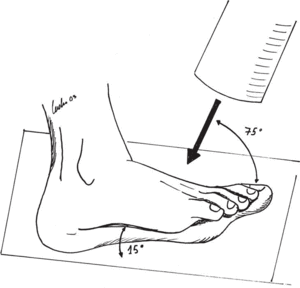
Son fracturas verticales no desplazadas del cuello del astrágalo. La línea de fractura diseca la articulación subastragalina entre sus carillas media y posterior, pero el cuerpo del astrágalo se mantiene en su posición anatómica. En este tipo de lesiones solamente uno de los tres aportes vasculares mayores del astrágalo se encuentra interrumpido, concretamente el que aborda el cuello en su cara anterolateral dependiente de la arteria pedia. El índice de osteonecrosis es, por tanto, muy bajo o nulo9. Su diagnóstico puede ser difícil con la radiología convencional. La proyección de Canale (proyección frontal con inclinación del pie 15° sobre el plano horizontal) (fig. 2), la tomografía axial computarizada (TAC) o la resonancia magnética (RM) pueden ser necesarias para confirmar la lesión. Este tipo de fractura se puede tratar satisfactoriamente mediante una inmovilización con un botín de yeso y descarga durante al menos 6 u 8 semanas. Con esta forma de tratamiento es necesaria una estrecha vigilancia para diagnosticar precozmente los posibles desplazamientos del foco de fractura, que obligarían a tomar una actitud terapéutica más agresiva.
Figura 2. Proyección radiográfica de Canale.
Panjeda et al15 en una serie de 16 fracturas tipo I de Hawkins publicada en 2000, tratadas la mitad ortopédicamente y la otra mitad con cirugía, obtuvieron un resultado satisfactorio en el 95% de los pacientes. Solamente dos casos de los tratados conservadoramente presentaban un discreto aplanamiento de la bóveda astragalina a los 4 años de seguimiento, sin ninguna repercusión clínica.
Fracturas tipo II de Hawkins
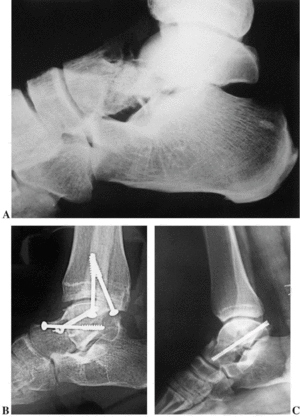
Son también fracturas verticales del cuello del astrágalo asociadas a una subluxación o luxación de la articulación subastragalina, permaneciendo la articulación tibioastragalina intacta (fig. 3A). En la serie de Hawkins9 de 1970, en 10 de las 24 fracturas tipo II, la luxación del cuerpo se produjo en sentido posterior. En la mayoría de los restantes casos el desplazamiento del astrágalo fue en sentido medial. En este tipo de lesiones habitualmente se interrumpen dos de los aportes vasculares mayores del cuerpo del astrágalo. El dorsal a través del cuello y el proveniente de la anastomosis vascular entre la arteria del canal tarsiano y la del seno del tarso. La incidencia de osteonecrosis supera el 40% en algunas series9.
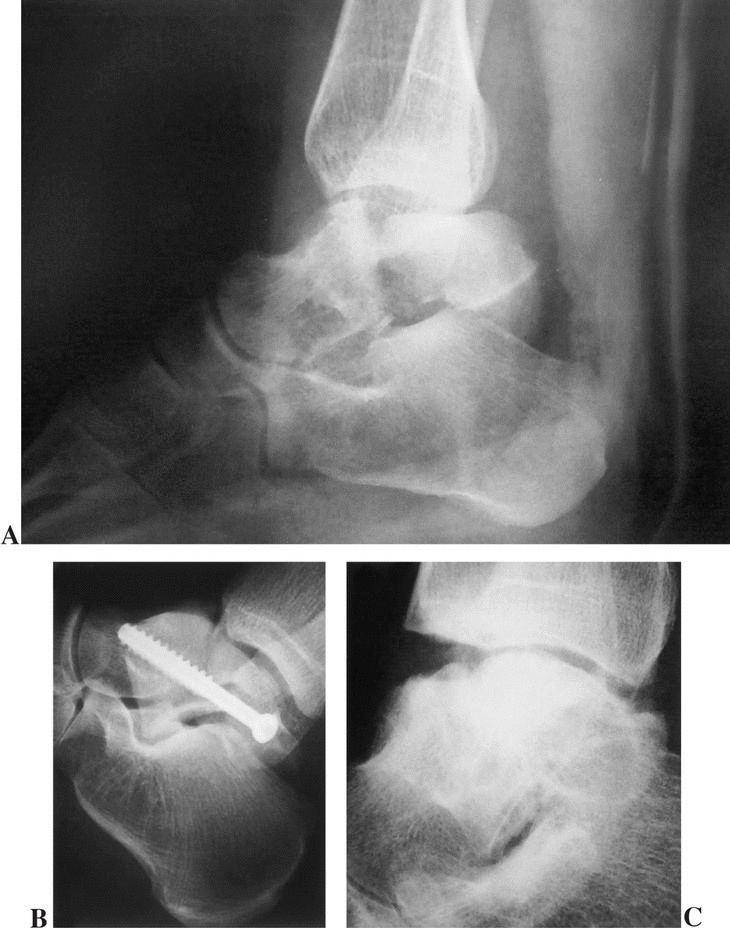
Figura 3. Diversos ejemplos de fracturas del astrágalo. (A): Fractura tipo II de Hawkins (B): Osteosíntesis de fractura del cuello de astrágalo con osteotomía de maleolo medial (C): Fractura del cuello del astrágalo sintetizada mediante un abordaje de Trillat.
El tratamiento inicial de las fracturas desplazadas del cuello del astrágalo pasa necesariamente por la reducción precoz para aliviar el compromiso de las partes blandas. El segundo objetivo es la reducción anatómica del cuello poniendo especial cuidado en la rotación, longitud y angulación del mismo. Estudios en cadáver han demostrado que pequeños desplazamientos (2 mm) de la cabeza del astrágalo en sentido dorsal o medial alteran la biomecánica de la articulación subastragalina al desplazar el patrón de carga hacia la faceta posterior16. La reducción cerrada de este tipo de fracturas es especialmente compleja debido a la dificultad para controlar la rotación del cuello. Para lograrla, el pie se debe flexionar plantarmente con objeto de alinear la cabeza con el cuello del astrágalo, que habitualmente se encuentra desplazado en equino. Esta maniobra debe asociarse a movimientos de inversión o eversión del talón, dependiendo del sentido de la luxación de la articulación subastragalina17.
La necesidad de inmovilizar el pie en flexión plantar forzada durante un período de tiempo prolongado es el mayor inconveniente asociado al tratamiento conservador, y restringe su uso a casos muy concretos en los que por cualquier circunstancia esté contraindicada la cirugía. La reducción abierta y osteosíntesis con tornillos a través de un abordaje medial se considera el tratamiento estándar de estas lesiones. La incisión se debe realizar ligeramente distal al tendón del tibial anterior. La principal ventaja de este abordaje radica en la facilidad de su ampliación en caso de tener que realizar una osteotomía del maleolo medial (fig. 3B). Sin embargo, no permite valorar de forma precisa la conminución y acortamiento del cuello en su lado medial (varo), que puede incluso aumentar al introducir los tornillos desde esa única incisión.
En la mayoría de los casos es recomendable asociar una incisión lateral que permita controlar mejor la posición del cuello y realizar una osteosíntesis mecánicamente más eficaz. Habitualmente se utilizan dos tornillos de cortical de 3,5 mm o de esponjosa de 4 mm introducidos uno desde el lado medial y otro desde el lateral del cuello dirigidos hacia el cuerpo del astrágalo5.. Si el foco de fractura está muy próximo a la cabeza se pueden usar tornillos tipo Herbert introducidos desde la superficie articular. El empleo de tornillos canulados de titanio simplifica la técnica y facilita la posterior monitorización mediante RM de la evolución de la fractura. Una buena alternativa para la fijación, una vez conseguida la reducción, es el abordaje posterolateral descrito por Trillat et al18 en 1970 (fig. 3C). Varios estudios han demostrado una mayor resistencia mecánica en las osteosíntesis con tornillos introducidos desde el proceso posterior hacia la cabeza del astrágalo19,20.
Fleuriau Château et al21 han publicado en 2002 buenos resultados a corto plazo utilizando miniplacas de neutralización colocadas en el lado medial del cuello para controlar el varo. Sin embargo, la técnica no parece ofrecer sustanciales ventajas respecto al tratamiento convencional y complica considerablemente la cirugía. El momento más adecuado para tratar las fracturas desplazadas del cuello del astrágalo continúa siendo un tema controvertido. No existen datos que confirmen que una vez reducidas, la cirugía de urgencias de las fracturas tipo II mejore el pronóstico, sin embargo, la mayoría de los autores parecen estar de acuerdo en operarlas lo antes posible17.
La reducción abierta precoz y la fijación interna ha contribuido ha disminuir de forma importante las secuelas de artrosis y osteonecrosis en las fracturas desplazadas del cuello del astrágalo22. A pesar de todo, la incidencia de secuelas continúa siendo alta. Panjeda et al15 en 2000 publicaron un 85% de resultados satisfactorios en 14 lesiones tipo II tratadas quirúrgicamente. Jarde et al23 en su estudio publicado en 2001 sobre 16 fracturas tipo II tratadas con cirugía tuvieron 6 casos de necrosis parcial de la bóveda astragalina y un caso de necrosis total del cuerpo del astrágalo.
En un estudio realizado en nuestra institución sobre 15 fracturas del cuello del astrágalo, de las cuales 13 eran de tipo II, en todas ellas se llevó a cabo un tratamiento quirúrgico de urgencia dentro de las primeras 12 horas de evolución24. En 11 casos se utilizó un doble abordaje y en dos un abordaje posterior de Trillat tras la reducción de la luxación del cuerpo del astrágalo. A pesar del tratamiento precoz se confirmó un caso de osteonecrosis, uno de pseudoartrosis y 7 casos de artrosis subastragalina y/o tibioastragalina. Al final del seguimiento (18 meses) 4 casos necesitaron una artrodesis subastragalina y dos una artrodesis tibioastragalina como tratamiento definitivo. Los resultados funcionales según la escala de valoración Fremap para las lesiones de tobillo fueron excelentes en un caso, buenos en 6, regulares en 4 y malos en dos. Laboralmente 9 casos presentaron algún grado de incapacidad permanente según el Tribunal de Valoración de Incapacidades de la Seguridad Social.
Fracturas tipo III de Hawkins
Se trata de una fractura vertical del cuello del astrágalo asociada a sendas luxaciones de las articulaciones subastragalina y tibioastragalina. El cuerpo del astrágalo habitualmente roto y se desplaza en sentido posteromedial, quedando atrapado en la parte posterior de la mortaja tibioastragalina. En este tipo de lesiones se debe realizar una reducción abierta de urgencia para aliviar la compresión de la piel y de las estructuras neurovasculares mediales y minimizar la incidencia de osteonecrosis. En muchos casos presentan una fractura asociada del maleolo medial, lo que facilita el abordaje. Cuando el maleolo está intacto habitualmente es necesario realizar una osteotomía del mismo, poniendo especial cuidado en la disección de los tejidos alrededor del ligamento deltoideo, ya que a este nivel se localiza en muchos casos el único aporte vascular funcionante del astrágalo17. Sin embargo, en la mayoría de las fracturas tipo III los tres sistemas vasculares mayores se encuentran interrumpidos. En la serie de Hawkins9 de 1970 el 91% de los pacientes desarrollaron una osteonecrosis durante el período de seguimiento.
Para conseguir la reducción puede emplearse un fijador externo o un distractor de fémur, al tiempo que se moviliza el cuerpo del astrágalo hasta colocarlo en su posición anatómica1. La fijación se realizará utilizando las mismas técnicas descritas para las fracturas tipo II. Dado que hasta el 50% de las fracturas tipo III son abiertas25, en muchos casos será necesario realizar durante la reducción una limpieza meticulosa de la herida.
Los resultados del tratamiento quirúrgico de las lesiones tipo III son desalentadores. En el estudio de Panjeda et al15 de 2000 en el 88% de los pacientes apareció una artrosis moderada o severa en la articulación subastragalina y/o tibioastragalina. Los resultados satisfactorios globales no superaron el 70%. Cuando se produce una extrusión completa del cuerpo se plantea un dilema entre intentar una reducción de la fractura o realizar directamente una extirpación de la parte del astrágalo luxada. Marsh et al26 publicaron en 1995 un estudio sobre 18 fracturas-luxaciones abiertas, en 12 de las cuales se había producido una extrusión parcial o completa del cuerpo del astrágalo a través de la herida. El 38% de los casos desarrolló una infección profunda a pesar de haber realizado un tratamiento precoz. En el 71% de los pacientes que sufrieron una infección fracasó el tratamiento realizado. A la vista de estos resultados la talectomía y reconstrucción-artrodesis en un segundo tiempo debe ser una opción a valorar en los casos de extrusión del cuerpo del astrágalo.
En el único caso de fractura tipo III publicado en nuestra serie el resultado funcional fue malo a pesar del tratamiento quirúrgico precoz24. El paciente precisó una artrodesis de tobillo como tratamiento definitivo debido a sus secuelas artrósicas. La valoración laboral final correspondió a una incapacidad permanente total para su trabajo habitual.
Fracturas tipo IV de Hawkins (Canale)
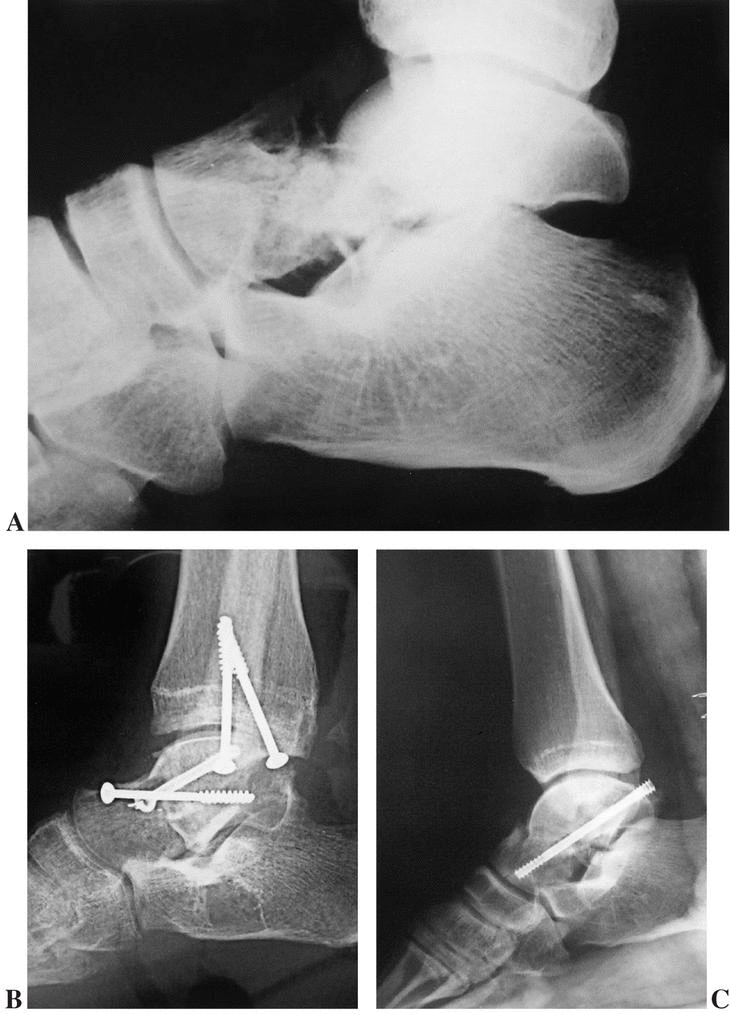
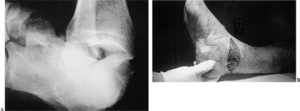
Son fracturas verticales del cuello del astrágalo asociadas a una luxación o subluxación de la articulaciones tibioastragalina, subastragalina y astragaloescafoidea (fig. 4A). Son secundarias a traumatismos de alta energía, en muchas ocasiones abiertas y siempre con importante atricción de partes blandas (fig. 4B). Además, con frecuencia presentan otras fracturas asociadas (calcáneo).
Figura 4. Fractura tipo IV de Hawkins. (A): Imagen radiográfica de la lesión. (B): Estado de las partes blandas (sección de la arteria tibial posterior).
Este tipo de fractura no fue descrito inicialmente por Hawkins. Canale y Kelly10 en 1978 en su serie sobre 71 fracturas del cuello del astrágalo encontraron tres pacientes (4%) en los que el patrón lesional no se ajustaba a ninguno de los grupos descritos previamente, y lo incorporaron a la clasificación como el tipo IV de Hawkins. Dado que todas las vías de aporte vascular están interrumpidas la incidencia de osteonecrosis del cuerpo y de la cabeza del astrágalo puede llegar al 100%10,27. Al igual que en las fracturas tipo III la reducción abierta y fijación interna urgente debe ser el primer paso en el tratamiento. Se utilizará, si es necesario, una aguja de Kirschner para manipular la cabeza del astrágalo y llevarla hasta su posición anatómica. En caso de existir una inestabilidad severa de la articulación astragaloescafoidea se debe fijar con agujas de Kirschner de 4 a 8 semanas14.
Comfort et al28 publicaron en 1985 un estudio sobre 36 fracturas del cuello del astrágalo, 28 de las cuales fueron tratadas quirúrgicamente, con 7 años de seguimiento. Tres de las fracturas fueron consideradas tipo IV de Hawkins. En todos los casos la reducción se realizó dentro de las primeras 12 horas tras la lesión. En el 75% de los pacientes el resultado fue satisfactorio. En la serie de Panjeda et al15 de 2000 11 de los 50 pacientes (22%) presentaban una lesión tipo IV. A pesar del tratamiento precoz aparecieron 5 casos de infección profunda y dos de infección superficial. Solamente en el 10% de los casos el resultado final obtenido fue satisfactorio.
En el único caso de fractura tipo IV publicado en nuestra serie, el resultado funcional fue bueno tras la reducción y osteosíntesis precoz (10 puntos sobre 13 en la escala de valoración Fremap)24. A pesar de tratarse de una fractura abierta con lesión del nervio (axonotmesis) y sección de la arteria tibial posterior, el paciente no presentó complicaciones tras la estabilización de la fractura y la sutura vascular. La valoración laboral final correspondió a una incapacidad permanente parcial para su trabajo habitual.
Fracturas del cuerpo del astrágalo
Las fracturas del cuerpo son menos frecuentes que las del cuello, y no superan en la mayoría de las publicaciones el 40% del conjunto de las fracturas del astrágalo3,4,29. En ocasiones es difícil diferenciarlas de las fracturas del cuello. Según algunos autores30 el diagnóstico se establece en función de la localización de la línea inferior de fractura con respecto al proceso lateral. Cuando ésta alcanza la articulación subastragalina posterior se puede considerar fractura del cuerpo.
La clasificación de Sneppen et al31 de las fracturas del cuerpo del astrágalo, publicada en 1977, describe 6 tipos diferentes de lesiones según sus características anatomo-topográficas. El tipo A incluye las fracturas osteocondrales, el tipo B las producidas por cizallamiento en el plano coronal, el tipo C las de cizallamiento en el plano sagital, el tipo D las del proceso posterior, el tipo E las del proceso lateral y el tipo F las fracturas estallido. A efectos prácticos las fracturas por cizallamiento y por estallido se pueden incluir en el mismo grupo, quedando reducidos los tipos a cuatro.
Fracturas osteocondrales del astrágalo
La mayoría de las fracturas osteocondrales de la bóveda astragalina se localizan fundamentalmente en dos zonas: la anterolateral y la posteromedial. Las primeras aparecen generalmente tras un traumatismo agudo mientras que las segundas son, según algunos autores, consecuencia de microtraumatismos repetidos32,33. En el artículo clásico de Berndt y Harty33 de 1959 el 88% de los pacientes con una lesión osteocondral anterolateral referían algún antecedente traumático. En su estudio fueron capaces de reproducir la lesión en cadáver forzando la inversión y la flexión dorsal del tobillo.
A pesar de que la clínica de los pacientes es característica, con dolor relacionado con la actividad y bloqueos repetidos de tobillo, el diagnóstico por radiología simple es difícil. Hasta un 43% de las lesiones pueden pasar desapercibidas con las proyecciones radiográficas convencionales (anteroposterior, lateral y de la mortaja tibioastragalina)34. La TAC y la RM son las técnicas diagnósticas de elección ante la sospecha de una lesión osteocondral no apreciable mediante radiología convencional. Aunque existen en la bibliografía varias clasificaciones de las lesiones osteocondrales del astrágalo basadas en las imágenes de TAC y de RM con cierta utilidad práctica34,35, la de Berndt y Harty33 de 1959 continúa siendo la mas utilizada. Las fracturas osteocondrales tipo I aparecen como una depresión sin rotura de la superficie articular en la radiología simple, en las de tipo II el fragmento osteocondral se encuentra parcialmente desprendido, en las de tipo III el fragmento está suelto pero mantiene su posición anatómica y en las de tipo IV el fragmento aparece desprendido y desplazado en forma de cuerpo libre.
El tratamiento debe ir fundamentalmente encaminado al alivio de la sintomatología. En las lesiones asintomáticas se mantendrá una actitud expectante. Si la lesión es aguda, pero no existe desplazamiento del fragmento osteocondral, se inmovilizará la articulación en descarga durante al menos 4 semanas. En los pacientes en los que fracase el tratamiento conservador se recurrirá al tratamiento quirúrgico que consiste en perforaciones anterógradas (o retrógradas en caso de lesiones muy posteriores) si el cartílago está intacto o en la escisión del fragmento y curetaje del lecho cuando éste se encuentre desprendido36,37.
Jarde et al38 en su estudio de 2000 sobre 30 lesiones osteocondrales tratadas quirúrgicamente, recomiendan la utilización de la técnica artroscópica para realizar perforaciones tipo Pridie en el caso de lesiones estables o de la cirugía abierta mediante una osteotomía del maleolo medial, curetaje de la lesión e injerto osteocondral cuando el fragmento se encuentre desprendido. Con este protocolo de actuación obtuvieron unos resultados excelentes en el 75% de los casos de su serie.
La técnica artroscópica ha ampliado con el tiempo sus indicaciones a los casos de fragmentos desprendidos que precisan curetaje del lecho osteocondral, e incluso a los casos de lesiones parcialmente desprendidas que precisan fijación. Baker y Morales39 en una serie publicada en 1999 sobre 12 pacientes tratados artroscópicamente mediante curetaje de la lesión y extracción del cuerpo libre, en 10 obtuvieron un resultado satisfactorio a los 10 años de seguimiento. Kelberine y Frank40 en su estudio de 1999 sobre 48 fracturas osteocondrales sintomáticas tratadas artroscópicamente (Pridie, curetaje, escisión o fijación del fragmento) consiguieron unos resultados excelentes o buenos en el 75% de los casos. Este porcentaje se elevo al 88% en el subgrupo de pacientes con fracturas osteocondrales agudas. Cuando las lesiones son mayores de 1 cm es necesario realizar alguna técnica de reconstrucción de la superficie articular para asegurar un buen resultado a largo plazo.
Hangody et al41 en su serie publicada en 2001 utilizaron un autoinjerto osteocondral proveniente de la rodilla (mosaicoplastia) en 36 pacientes. Los cilindros de hueso con cartílago autólogo extraídos del reborde lateral de la tróclea femoral tenían un tamaño comprendido entre 2,7 y 6,5 mm. En el 94% de los pacientes tratados mediante esta técnica quirúrgica el resultado obtenido fue excelente o bueno. El injerto de condrocitos autólogos (ICA) se presenta en la actualidad como una alternativa válida a las técnicas de reconstrucción biológica convencionales. Siendo su disponibilidad cada vez más fácil, es probablemente su elevado coste lo que está retrasando su utilización de forma mas generalizada. La dificultad técnica de la sutura del periostio en los defectos de la cúpula astragalina tratados con implantes de condrocitos autólogos se ha visto recientemente subsanada con la utilización de membranas de colágeno con condrocitos (MACI) que se fijan al defecto con adhesivos de fibrina (tissue-col).
Nuestra institución fue pionera en Europa en la utilización del ICA en las lesiones osteocondrales de la cúpula astragalina. El premier caso tratado en nuestro centro corresponde a 199642. Desde entonces hemos utilizado esta técnica en 9 pacientes con un resultado satisfactorio en 5 de ellos. Aunque los resultados son buenos en los casos bien seleccionados con lesiones osteocondrales poco profundas, no son comparables a los obtenidos con esta técnica en la rodilla. Por otra parte, la toma de muestra previa al cultivo es más compleja y la calidad de la misma deficiente cuando se obtiene del cartílago del tobillo, lo que obliga por seguridad a abordar otra articulación para obtener una muestra suficiente de condrocitos vivos. En la actualidad, en lesiones osteocondrales profundas preferimos realizar un curetaje abierto de la lesión a través de una osteotomía del maleolo, con autoinjerto obtenido del propio pilón tibial, reposición del cartílago y fijación del mismo con arpones reabsorbibles.
Fracturas por cizallamiento y fracturas conminutas del cuerpo del astrágalo
Las fracturas por cizallamiento del cuerpo del astrágalo se subdividen según la trayectoria del trazo de fractura en coronales, sagitales u horizontales. En este tipo de lesiones la línea de fractura debe alcanzar por definición la superficie articular de la cúpula astragalina. Son fracturas raras y aunque existen pocos estudios referentes a su diagnóstico y tratamiento se acepta de forma generalizada que son lesiones de mal pronóstico27,31,43.
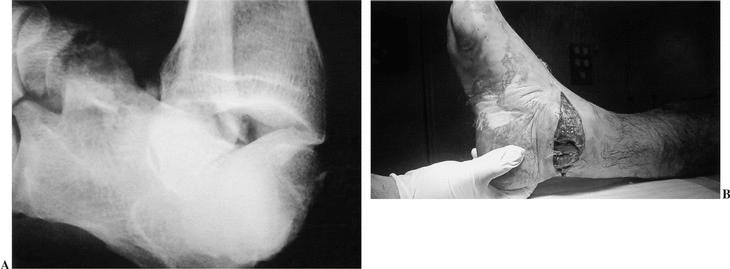
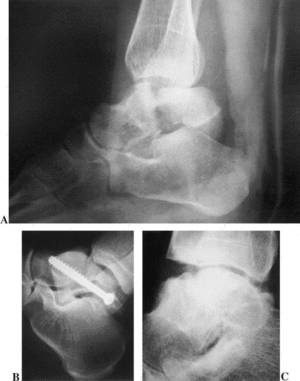
El riesgo de necrosis avascular en las fracturas por cizallamiento es muy elevado. En las de trazo coronal, que se consideran variantes de las del cuello de localización algo más posterior, la línea de fractura puede dividir el ligamento deltoideo lesionando las pequeñas ramas vasculares que abordan el cuerpo del astrágalo por su cara medial. La incidencia de osteonecrosis es, por tanto, similar a las de las fracturas del cuello tipo III y IV de Hawkins36 (fig. 5). De igual manera, en las fracturas desplazadas de trazo sagital la porción más lateral del cuerpo del astrágalo queda desvascularizada, al mantenerse intacta solamente la vascularización de la cara interna de la bóveda astragalina. Sin embargo las lesiones potencialmente más peligrosas son las de trazo horizontal, ya que toda la parte superior de la cúpula del astrágalo queda sin aporte sanguíneo. En estos casos la incidencia de osteonecrosis alcanzará el 100%.
Figura 5. Fractura coronal del cuerpo del astrágalo. (A): Imagen radiográfica de la lesión. (B): Osteosíntesis mediante un abordaje de Trillat. (C): Osteonecrosis del fragmento posterior del cuerpo del astrágalo.
El mecanismo de producción es similar al de las fracturas del cuello. Aparecen generalmente tras accidentes de tráfico en los que el pie realiza una resistencia contra el pedal en el momento del choque o en caídas desde una altura. Para su diagnóstico es especialmente útil la TAC para apreciar el grado de afectación articular, la presencia de conminución y el desplazamiento de la fractura. Dado que las lesiones en esta localización afectan también a la articulación tibioastragalina, la reconstrucción debe ser especialmente cuidadosa. La técnica quirúrgica es similar a la empleada en las fracturas del cuello, aunque es preciso realizar de forma casi sistemática una osteotomía del maleolo medial. Actualmente se acepta que en desplazamientos superiores a 1 mm es conveniente realizar una reducción abierta y osteosíntesis para evitar la degeneración artrósica de la articulación tibioastragalina.
En la serie de Mindel et al43 de 1963 los resultados satisfactorios tras el tratamiento quirúrgico de las fracturas del cuerpo fueron sólo del 29% comparados con el 64% de las del cuello. En este estudio se consideraron desplazamientos de la fractura de 2 ó 3 mm como aceptables. Frawley et al44 en 1995 realizaron un estudio sobre 26 fracturas del cuerpo del astrágalo que no incluía lesiones osteocondrales, ni de los procesos lateral y posterior. En el 61% de los casos apareció a los 6 años artrosis moderada-severa en las articulaciones subastragalina y/o tibioastragalina. El 42% de los pacientes no volvió al nivel de actividad prelesional. En 10 pacientes fue necesario realizar una artrodesis subastragalina.
Las fracturas conminutas tienen el peor pronóstico de todas las fracturas del astrágalo, pero afortunadamente son las menos frecuentes. Como son secundarias a traumatismos de alta energía habitualmente son abiertas. Aunque los principios del tratamiento son los mismos que para las fracturas por cizallamiento, la dificultad de la reducción favorece la aparición de osteonecrosis de algún fragmento y/o artrosis de las articulaciones tibioastragalina o subastragalina. Aunque los resultados con las técnicas quirúrgicas habituales son uniformemente malos, la realización de una artrodesis subastragalina, tibioastragalina y sobre todo tibiotalocalcánea deben considerarse intervenciones quirúrgicas de rescate. Se limitarán a aquellos casos en los que fracase la osteosíntesis, la articulación sea dolorosa o se produzca una degeneración artrósica de la misma. La realización de entrada de una artrodesis debe considerarse un procedimiento excepcional que sólo podrá llevarse a cabo cuando las partes blandas lo permitan. Itokazu et al45 describieron en 1994 una artroplastia con escisión del cuerpo del astrágalo y acortamiento de peroné para fracturas de estas características con buenos resultados a los 6 años de seguimiento.
Fracturas del proceso posterior del astrágalo
Este tipo de fracturas generalmente afectan a la parte más prominente del tubérculo posterolateral, que sirve de inserción al ligamento peroneoastragalino posterior. No debe confundirse con el os trigonum, que es un hueso accesorio situado en continuidad con el tubérculo posterolateral y cuyo origen se explica por una falta de fusión de un núcleo de osificación secundario. El mecanismo de fractura del tubérculo posterolateral es doble. Puede ser secundario a una flexión plantar forzada que favorezca el choque del tubérculo con la parte posterior del pilón tibial, o bien a una flexión dorsal excesiva que provoque un arrancamiento de la inserción del ligamento peroneo astragalino posterior.
El tratamiento de esta lesión es generalmente sintomático. Se mantendrá el tobillo inmovilizado y en descarga durante un período breve hasta que el dolor desaparezca. Si las molestias se mantienen pasados 3 ó 4 meses se puede proceder a la extirpación quirúrgica del fragmento36,46. Hay publicados en la literatura numerosos casos de fracturas del proceso posterior del astrágalo tratadas mediante reducción abierta y osteosíntesis precoz con buenos resultados funcionales47-49. La mayoría de los autores aconsejan seguir esta pauta de tratamiento ante fracturas del proceso posterolateral muy desplazadas o que afecten a la articulación subastragalina posterior50.
Fracturas del proceso lateral del astrágalo(fractura del "snowboard")
La fractura del proceso lateral del astrágalo es una lesión característica de los deportistas que practican el snowboard. Supone alrededor del 25% de las fracturas del cuerpo del astrágalo y del 6% de las fracturas del pie y tobillo36,51. La semejanza clínica con los esguinces y la dificultad para visualizar la lesión mediante radiología simple hacen que con frecuencia pasen desapercibidas. Esta circunstancia puede provocar a largo plazo secuelas en forma de dolor crónico de tobillo (esguinces persistentemente dolorosos) en un grupo de población generalmente joven y activo52,53. En la mayoría de los casos, ante una sospecha de fractura del proceso lateral, el diagnóstico de certeza se establecerá mediante la TAC54. Hasta ahora no se había podido determinar con precisión su mecanismo de producción. Sin embargo, en un estudio realizado en cadáver en el 2001, Boon et al55 han conseguido reproducir el patrón de fractura aplicando al tobillo un movimiento de dorsiflexión forzada, inversión, rotación externa y compresión axial.
Cuando las fracturas no están desplazadas se recomienda el tratamiento conservador, inmovilizando el tobillo en descarga durante 4 semanas y con un botín de marcha durante dos semanas más. Si el fragmento está desplazado pero es menor de 1 cm, se puede extirpar36. Aunque no existen estudios a largo plazo que confirmen la utilidad del tratamiento quirúrgico, con frecuencia los pacientes con fracturas desplazadas tratadas conservadoramente refieren dolor crónico o presentan una incapacidad funcional residual56-58. En el estudio clásico de Hawkins de 19709 sobre 13 fracturas del proceso lateral recomendaba la manipulación abierta y osteosíntesis solamente en aquellos casos en los que no se lograra una reducción adecuada del fragmento a cielo cerrado. Kirkpatrick et al59 en su serie de 1998 sobre 3.213 lesiones en deportistas que practicaban snowboard encontraron 74 fracturas del proceso lateral (2,3%). En sus conclusiones recomendaba realizar una reducción abierta y fijación interna de todas aquellas fracturas que tuvieran un mínimo desplazamiento para evitar la aparición de secuelas.
Fracturas de la cabeza del astrágalo
Las fracturas de la cabeza del astrágalo son lesiones raras. Son difíciles de visualizar con las proyecciones radiográficas convencionales, por lo que en ocasiones pueden pasar desapercibidas. En la revisión Coltart8 de 1952 sobre 228 fracturas del astrágalo supusieron un 5% del total. La mayoría fueron debidas a accidentes aéreos. En 1970 Kenwright y Taylor3 revisaron 58 fracturas de astrágalo y encontraron una incidencia del 3%, mientras que en el estudio de Pennal60 de 1963 comprendieron el 10% de todas las fracturas-luxaciones del astrágalo. Su mecanismo de producción es doble. Pueden aparecer tras una dorsiflexión brusca cuando el pie se encuentra en flexión plantar completa, lo que favorece que fuerzas de compresión axial atraviesen la cabeza del astrágalo, o bien tras una dorsiflexión excesiva que provoca el choque de la cabeza del astrágalo con el pilón tibial17.
Su tratamiento será conservador con inmovilización durante 6 semanas en caso de fracturas no desplazadas o quirúrgico a través de un abordaje medial si existe incongruencia articular. Para la síntesis se utilizarán tornillos reabsorbibles o de pequeños fragmentos tipo Herbert, autorizándose al paciente la movilización precoz en descarga si la reducción es estable. La consolidación suele ser rápida debido a la abundante vascularización de la cabeza y las complicaciones poco frecuentes si se consigue una buena congruencia articular. Cuando exista una degeneración de la articulación secundaria a un tratamiento inadecuado o a un diagnóstico tardío de la lesión, se puede recurrir a la fusión astragaloescafoidea. Dadas las características biomecánicas del astrágalo su fusión anula también de forma casi total la movilidad de la subastragalina y de la calcaneocuboidea, por lo que la artrodesis debe ser siempre el último recurso.
OSTEONECROSIS DEL ASTRÁGALO
La osteonecrosis es una complicación frecuente tras las fracturas del cuello y cuerpo del astrágalo. Su incidencia ha sido ya comentada en cada uno de los apartados correspondientes a los distintos tipos de fracturas de Hawkins. A modo de resumen conviene recordar el estudio comparativo realizado en 1999 por Metzger et al61 sobre 12 series de fracturas del cuello del astrágalo. La incidencia media de osteonecrosis en las de tipo I de Hawkins fue del 5%, en las de tipo II del 35%, en las de tipo III del 78% y las de tipo IV también del 78%.
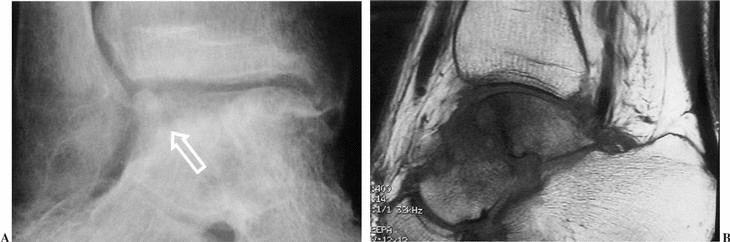
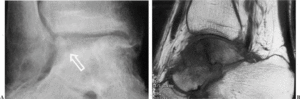
El diagnóstico de osteonecrosis por radiología convencional no siempre es fácil. Hawkins9 estableció el límite entre las 6 u 8 semanas como el momento en el que aparecen los primeros cambios radiográficos que alertan sobre la presencia de la necrosis. Lo cierto es que pueden observarse en cualquier momento entre las 4 semanas y los 6 meses tras la lesión. La osteonecrosis se identifica en radiología simple como una zona hiperdensa en comparación con el hueso circundante, que generalmente se encuentra osteoporótico por la descarga y la inmovilización. Se denomina «signo de Hawkins» a la osteopenia parcheada apreciable en el hueso subcondral de la cúpula astragalina en las proyecciones radiológicas anteroposteriores de tobillo y de la mortaja tibioastragalina (fig. 6A). Suele observarse a las 6 u 8 semanas tras la lesión y pone de manifiesto la preservación de la vascularización del cuerpo del astrágalo. Con su aparición se puede descartar la presencia de osteonecrosis. Es, por tanto, un indicador de buen pronóstico.
Figura 6. Osteopenia parcheada de la cúpula astragalina. (A): Imagen radiográfica característica del signo de Hawkins (flecha) (B): Necrosis avascular del cuerpo del astrágalo (hipointensidad de señal en T1 que refleja la necrosis de los adipocitos).
La RM es una prueba especialmente sensible para la detección de osteonecrosis y muy útil para la estimación del grado de afectación del cuerpo del astrágalo. Los adipocitos vivos de la medula ósea originan una hiperintensidad de señal en T1. Cuando el hueso pierde su vascularización la muerte de las células grasas se produce de forma precoz, alterando la señal de intensidad grasa en T1 (fig. 6B). Estos cambios son detectables mediante RM a las tres semanas. Como norma general es aconsejable realizar una RM en aquellos casos en los que el signo de Hawkins no sea visible a los tres meses de la lesión62.
El tratamiento inicial de la osteonecrosis debe ser conservador. Es importante recordar que las fracturas del astrágalo pueden curar a pesar de la osteonecrosis. Por tanto, el factor determinante para autorizar al paciente la carga progresiva será la presencia de consolidación de la fractura, ya que la revascularización del astrágalo puede durar hasta 36 meses y mantener la descarga durante ese tiempo no sería práctico. Además, no existen datos concluyentes que demuestren que el apoyo sea la causa del colapso del hueso; es más, algunos autores afirman que éste se producirá independientemente de que el paciente cargue o no sobre la extremidad afecta9. Los pacientes con dolor y evidencia radiográfica de osteonecrosis pueden utilizar una ortesis de descarga de apoyo patelar, aunque este tipo de diseños tampoco previenen el colapso del cuerpo del astrágalo.
A la hora de diseñar la estrategia de tratamiento hay que tener en cuenta que la osteonecrosis no siempre se acompaña de una sintomatología florida. Por tanto, muchos pacientes pueden tener una función articular satisfactoria a pesar de la evidencia radiográfica de la lesión. La cirugía estará indicada solamente en aquellos casos en los que el dolor o la impotencia funcional no mejoren con el tratamiento conservador. La técnica quirúrgica a emplear variará en función de la extensión de la necrosis. Si ésta es parcelar y afecta solamente a una articulación el tratamiento de elección será la artrodesis de la misma con aporte de injerto, previa escisión de todo el hueso necrótico adyacente a la superficie articular.
En los casos de necrosis y colapso completo del cuerpo del astrágalo es necesario recurrir a cirugías mucho más complejas. La talectomía se ha utilizado en estos casos con un éxito limitado debido al dolor crónico y al acortamiento que produce en la extremidad afecta9,10. Para solventar alguno de estos problemas se ha propuesto la artrodesis entre la cresta tibial anterior y el cuello del astrágalo tipo Blair tras la escisión del hueso necrótico. Con esta técnica se mantiene una cierta movilidad del retropié, se evita el acortamiento de la extremidad y se consigue un apoyo plantígrado. Sin embargo, tiene un elevado riesgo de pseudoartrosis y colapso tardío del injerto. Dennis y Talus63 publicaron en 1980 una serie de 7 pacientes tratados con esta técnica tras una necrosis total del cuerpo del astrágalo. A los 4 años de seguimiento el resultado fue satisfactorio en los 5 casos en los que se consiguió la artrodesis.
Existen otras técnicas de reconstrucción con aporte de injerto tricortical autólogo o heterólogo, que tienen también como objetivo evitar el acortamiento de la extremidad afecta. Kitaoka y Patzer64 publicaron en 1998 un estudio sobre 16 pacientes en los que preservaron el cuerpo del astrágalo en su posición y utilizaron injerto de cresta tricortical y un fijador externo para conseguir la fusión y evitar el colapso articular. Obtuvieron un resultado satisfactorio en 13 casos. Harnroongroj y Vanadurongwan65 han utilizado durante varios años una prótesis de acero inoxidable a medida para reemplazar el cuerpo del astrágalo en casos de necrosis con colapso del mismo. En un estudio realizado en 1997 por estos autores sobre 16 pacientes con hasta 15 años de seguimiento, el resultado fue satisfactorio en el 87% de los casos. Aunque los intentos descritos abren un nuevo camino en la cirugía de reconstrucción de estos traumatismos articulares tan complejos, lo cierto es que el empleo de las prótesis de astrágalo no se ha extendido de forma generalizada en el mundo occidental.
Seguramente los nuevos biomateriales y los modernos sustitutivos del hueso humano tendrán en este tipo de cirugías un magnífico campo de pruebas durante los próximos años.
En conclusión, en las fracturas del astrágalo es importante conseguir su consolidación en la posición correcta. Sin embargo, mucho más importante es el adecuado tratamiento de las lesiones de las partes blandas, cuando existan. En caso contrario habría que emplear técnicas complejas de reconstrucción que empeorarían el pronóstico66,67.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.