La cifosis de Scheuermann es una deformidad estructural de la columna torácica o toracolumbar, que aparece antes de la pubertad y empeora durante la adolescencia. Aunque generalmente de curso benigno, la información disponible acerca de su historia natural es muy escasa. En casos de enfermedad grave, la cifosis puede progresar durante la etapa adulta y ser causa de deformidad significativa y dolor incapacitante. El tratamiento conservador mediante rehabilitación y ortesis carece de evidencia científica. Se debe considerar el tratamiento quirúrgico ante la presencia de una cifosis progresiva y dolorosa, la aparición de compromiso neurológico, o deformidad inaceptable. Este conlleva un elevado riesgo de complicaciones graves que deben ser discutidas con el paciente y sus familiares. Hoy en día, gracias al desarrollo de modernas técnicas de instrumentación, la corrección de la deformidad es posible mediante un abordaje posterior único con menor incidencia de complicaciones. El acortamiento simultáneo de la columna posterior en los niveles apicales, y la monitorización espinal intraoperatoria reducen los riesgos de lesión neurológica.
Scheuermann kyphosis is a structural deformity of the thoracic or thoracolumbar spine that develops prior to puberty and deteriorates during adolescence. There is limited information on its natural history but many patients are expected to have a benign course. Severe kyphosis can progress into adult life and cause significant deformity and debilitating back pain. Conservative treatment includes bracing and physical therapy, but although widely prescribed they have not been scientifically validated. Surgical treatment may be considered in the presence of a progressive kyphosis producing severe pain resistant to conservative measures, neurological compromise, or unacceptable deformity. This is associated with significant risks of major complications that should be discussed with the patients and their families. Modern techniques allow better correction of the deformity through posterior-only surgery with lower complication rates. Simultaneous shortening of the posterior vertebral column across the apical levels, along with spinal cord monitoring, reduces the risk of neurological deficits.
En 1920, Holger Scheuermann tras examinar la espalda de un joven granjero de 16 años, describió la presencia de una cifosis rígida y dolorosa de la columna torácica distinguible tanto clínica como radiológicamente de la cifosis postural. La denominó «kyphosis dorsalis juveniles», y solamente mucho más tarde se asociaría con el nombre de enfermedad de Scheuermann1,2. Desde entonces, esta enfermedad ha sido objeto de gran interés ortopédico por la presencia de dolor, pero más especialmente por ser causa de deformidad significativa, que en determinados casos es de carácter progresivo3. En 1964 Sorensen estableció el diagnostico radiográfico de la cifosis de Scheuermann por la presencia de un acuñamiento anterior superior o igual a 5° en al menos 3 vertebras consecutivas4,5. Otros hallazgos característicos son el incremento de la cifosis torácica, pinzamiento discal, e irregularidades de los platillos vertebrales con formación de hernias de intraesponjosas (nódulos de Schmorl)3,4,6.
La cifosis o enfermedad de Scheuermann es la causa más frecuente de hipercifosis angular estructural progresiva y dolorosa de la columna torácica o toracolumbar en los adolescentes7, y la segunda causa más frecuente de dolor de espalda en niños y adolescentes tras la espondilolisis/listesis8,9. La edad de aparición está en torno a los 10 o 12 años, aunque en algunos casos puede presentarse hasta en la edad adulta10. Se han publicado incidencias entre el 0,4 al 8,3% de la población8,10,11, sin un predominio evidente de género6,12–14.
Se han descrito 2 tipos distintos de deformidad en función de su localización. El tipo clásico torácica (tipo i), es el más frecuente y suele asociar la presencia de hiperlordosis no estructural lumbar y cervical compensadoras. El tipo toracolumbar (tipo ii) es más infrecuente, pero posee un mayor riesgo de progresión durante la etapa adulta y de ser fuente de dolor crónico2,3,11,12,15,16. La enfermedad de Scheuermann ha sido bien descrita en términos de presentación clínica y hallazgos radiológicos, sin embargo, su etiología permanece incierta y sus indicaciones de tratamiento son origen de controversia.
EtiologíaEl origen de la enfermedad de Scheuermann permanece incierto habiéndose propuesto diversas teorías al respecto15. Las primeras teorías abogaban por un origen relacionado con la necrosis avascular de los platillos vertebrales, la inhibición de la osificación encondral con relación a la aparición de hernias esponjosas y perforaciones en los platillos, y la persistencia de canales vasculares anteriores1,9,17,18. Estudios posteriores realizados no han podido demostrar la consistencia de estas teorías3.
La enfermedad de Scheuermann está considerada de «origen hereditario» aunque su patrón de transmisión aún no ha podido ser definido15. Los estudios más recientes basados en población gemelar hablan de un origen hereditario multifactorial. Damborg et al.19 revisó los 35.000 gemelos inscritos en el registro de la población gemelar en Dinamarca entre los años 1931 y 1982, hallando una concordancia por parejas y probandos para gemelos monozigotos significativamente mayor que para gemelos bizigóticos, lo que indica una contribución genética mayor en la etiología de la enfermedad. Halal et al. publicaron el hallazgo de 5 familias con un patrón de herencia autosómico dominante con alta penetración, pero expresión variable20. Findlay et al. describieron la existencia de una familia donde la cifosis de Scheuermann estaba presente en 3 generaciones sucesivas, con un patrón de transmisión de varón a varón21.
Estudios histopatológicosEstudios histopatológicos del colágeno presente en los platillos vertebrales en pacientes con enfermedad de Scheuermann, demuestran una alteración en la osificación encondral parecida a la existente en la enfermedad de Blount. Estos hallazgos podrían suponer un fenómeno primario que interferiera con el normal crecimiento vertebral vertical, o bien ser secundarios a una carga axial asimétrica sobre los segmentos cifóticos torácicos en una columna vertebral aún inmadura8,10,22.
Factores biomecánicosExisten diversos «factores biomecánicos» que también podrían desempeñar un importante papel en la etiología de la enfermedad de Scheuermann3. La contractura de la musculatura isquiotibial supone un hallazgo muy común entre los pacientes con cifosis de Scheuermann, y supone un impedimento para la normal inclinación pélvica durante la flexión del tronco. Como consecuencia de la contractura crónica de la musculatura isquiotibial, una concentración de fuerzas de flexión de repetición a través de la columna vertebral torácica produciría un acuñamiento anterior progresivo del cuerpo de las vertebras torácicas8,10. Según las investigaciones de Ogden et al. la aparición de un estrés biomecánico asimétrico sobre los cuerpos vertebrales produce una alteración en la respuesta de remodelado, y la aparición de cifosis sería entonces el resultado del desequilibrio en la carga soportada entre los elementos anteriores y posteriores de la columna torácica23. Se ha postulado que en los pacientes con hipercifosis torácica, el tratamiento mediante ortesis toracolumbares produciría un desplazamiento posterior del centro de gravedad y del eje de carga, con la consiguiente desaparición del acuñamiento vertebral anterior. Lo que vendría a reforzar la teoría biomecánica del origen de la enfermedad de Scheuermann3,7,17,24,25.
Otros factores etiológicosTambién han sido implicados en el desarrollo de la enfermedad de Scheuermann niveles elevados de hormona del crecimiento, osteoporosis juvenil idiopática, hipovitaminosis D, quistes durales, espodilolisis, infecciones, malformaciones medulares y otras enfermedades8,12,15. Posiblemente la enfermedad de Scheuermann sea el resultado de la acción conjunta de varios factores de forma simultánea11.
Presentación clínicaLa incidencia publicada de la enfermedad de Scheuermann varía entre las distintas publicaciones entre el 0,4 y el 8,3% en función de los criterios de inclusión empleados. Aunque su verdadera incidencia está posiblemente infraestimada, ya que en ocasiones su aparición es frecuentemente atribuida a una alteración del hábito postural8,10,11,14. Los estudios más recientes no encuentran predominancia de género en su aparición7,14.
La cifosis de Scheuermann es una deformidad estructural de la columna torácica o toracolumbar, que aparece justo antes de la pubertad, tras la osificación de los platillos vertebrales11, y empeora durante el crecimiento en la etapa adolescente hasta alcanzar la madurez esquelética. La deformidad puede ser por lo tanto progresiva y hacerse sintomática durante el crecimiento8,14.
El paciente suele acudir a la consulta generalmente hacia el final de la etapa juvenil, entre los 8 y 12 años. Aquellos que se presentan entre los 12-16 años acuden generalmente ya con deformidades más rígidas y graves. Los adolescentes con la forma clásica tipo i de la enfermedad de Scheuermann generalmente refieren dolor alrededor del ápex de la cifosis, pero a menudo acuden por motivos estéticos o por un supuesto trastorno del hábito postural. Padres y médicos generalistas en ocasiones atribuyen la aparición de la deformidad a las malas posturas, lo que resulta en un retraso en el diagnóstico y en el tratamiento3,5,12,14. En los adultos, el síntoma principal suele ser el dolor5,10.
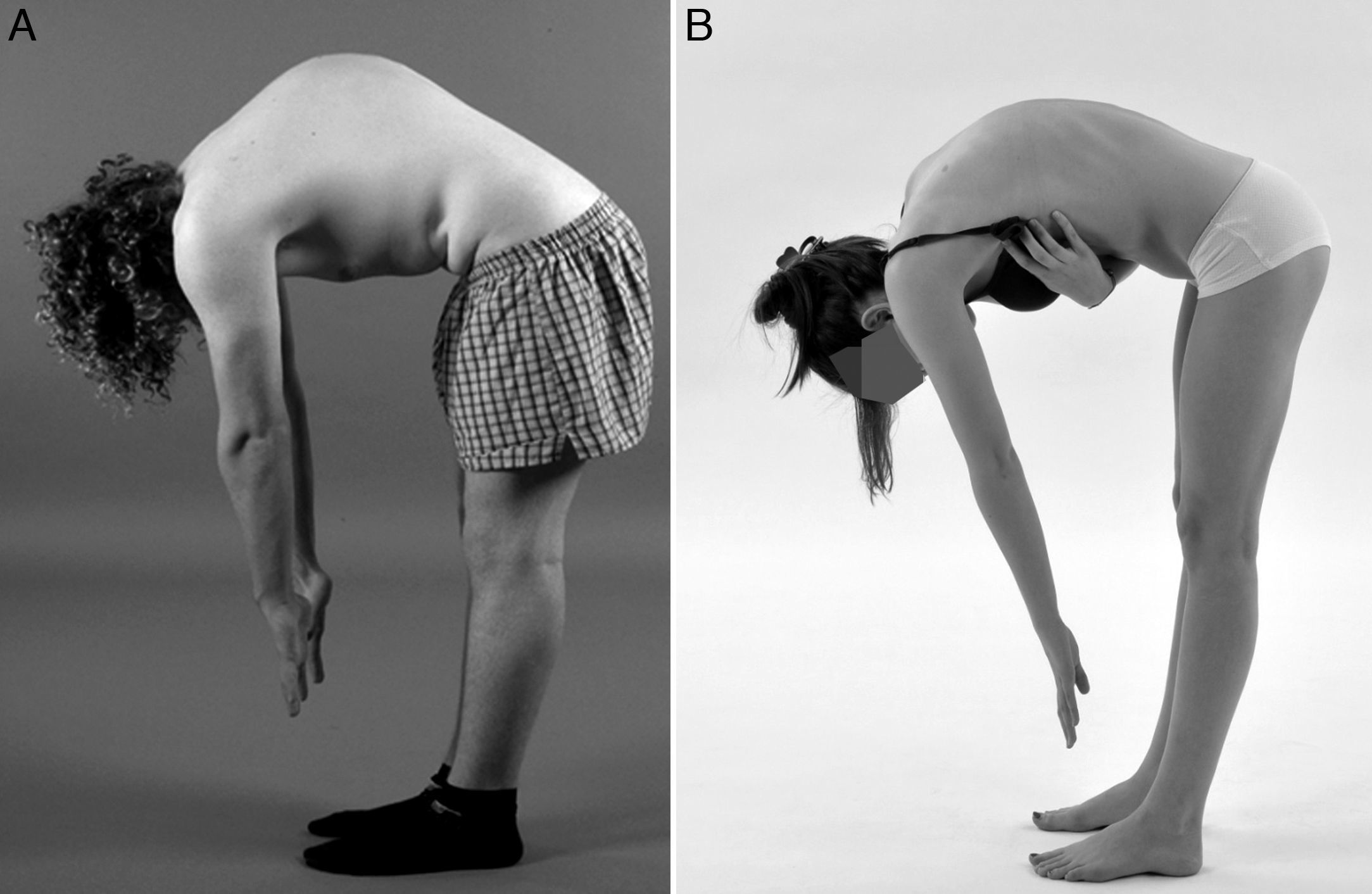
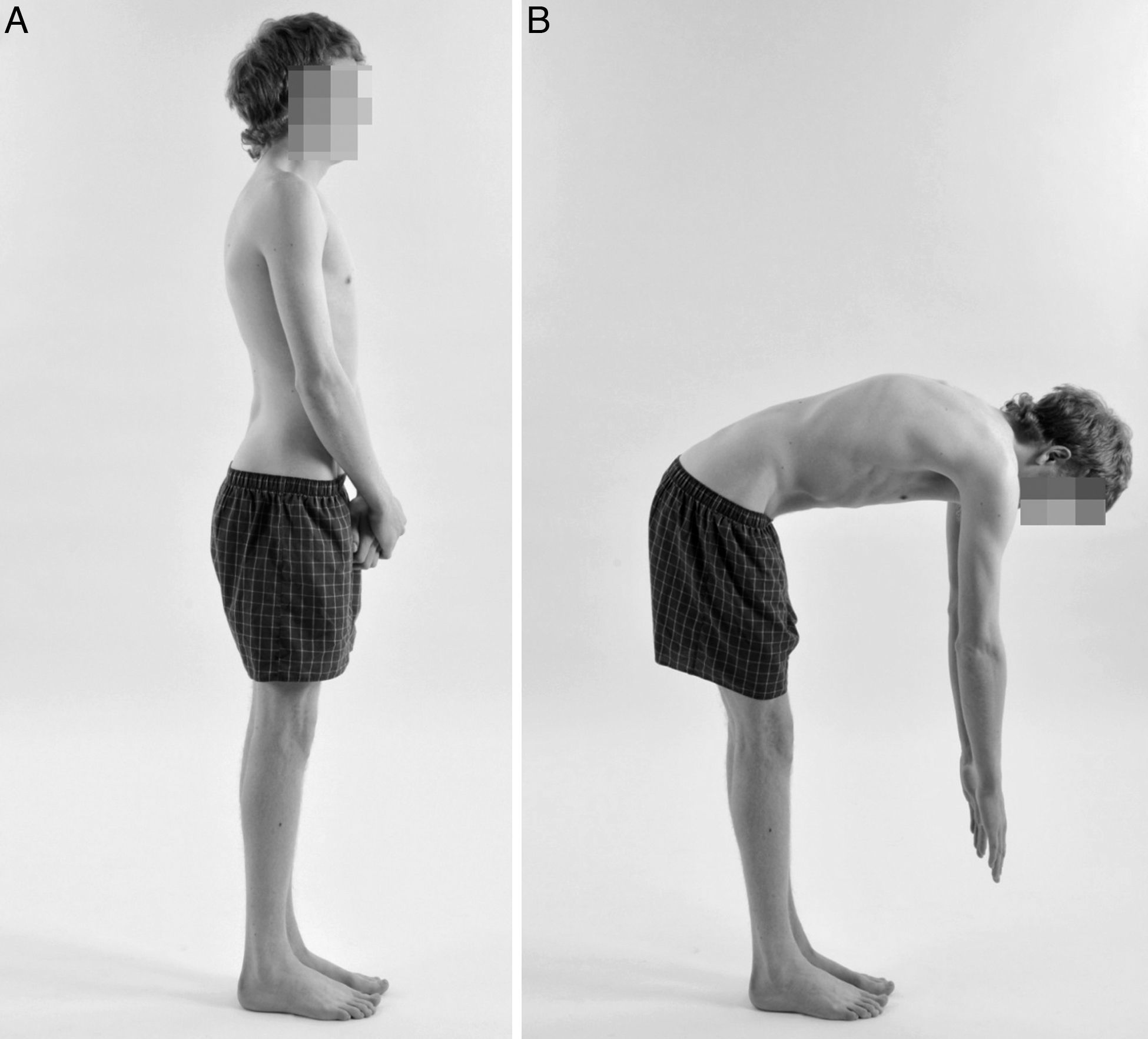
Los pacientes con cifosis de Scheuermann presentan una hipercifosis torácica angular bien definida, que generalmente asocia la presencia de hiperlordosis cervical y lumbar de carácter compensatorio. Este incremento en la lordosis cervical y lumbar es el resultado de la búsqueda del equilibrio por parte de la columna, lo que desemboca finalmente en el desarrollo de un equilibrio sagital negativo (fig. 1). Además, estas curvas compensadoras en ocasiones son también fuente de dolor7,8,10,12,14. La hiperlordosis lumbar produce un incremento añadido de estrés sobre la pars interarticularis, lo que podría explicar el incremento en la incidencia de espondilolisis, hasta el 11%, que presentan estos pacientes, y representa además una causa añadida de dolor lumbar. El cuello y la cabeza adoptan una posición anterior con aspecto de protrusión hacia delante («deformidad en cuello de ganso»), y los hombros en ocasiones también adoptan la misma protrusión anterior. Esta postura tan característica conlleva trastornos de origen estético e insatisfacción con la propia imagen corporal por parte del paciente7. La flexión del tronco acentúa la deformidad, y le confiere una apariencia de joroba angular y aguda sobre la región torácica o toracolumbar (fig. 1). La deformidad es relativamente fija, y no corrige con la hiperextensión de la columna8,14. Otros hallazgos en la exploración son la presencia de contractura de los músculos pectorales, isquiotibiales y flexores de la cadera3,8,10,14. Cerca de un tercio de los pacientes presentan también escoliosis leve o moderada3,6–8,12–14,18.
Es frecuente la presencia de «dolor», y este puede verse agravado por la bipedestación, la sedestación o el trabajo físico8,12,14. En un estudio con 103 pacientes, Sorensen refiere la presencia de dolor como el síntoma principal en cerca del 50% de los pacientes4. Otros autores refieren la presencia de dolor entre el 20 y el 60% de los pacientes5. Aquellos adultos con enfermedad de Scheuermann progresiva que alcanzan la edad adulta sin tratamiento pueden llegar a referir la presencia de dolor incapacitante, especialmente si la deformidad es importante14. El dolor es generalmente de localización paravertebral justo caudal al ápex de la cifosis5 o incluso afectar las zonas hiperlordóticas por encima y por debajo de la deformidad10,12. La presencia de dolor en la región lumbosacra ha de hacer sospechar la asociación de espondilolisis/espondilolistesis8,10.
La presencia de «síntomas neurológicos» no es un hallazgo común en pacientes con enfermedad de Scheuermann, pero pueden presentarse en forma de dolor radicular con debilidad progresiva de miembros inferiores, hasta paraparesia espástica5,10,14,15. Ha sido descrita la presencia de clínica neurológica secundaria a la aparición de herniación discal torácica, quistes durales, o por mecanismo de tracción y compresión medular en el ápex de la cifosis en casos de deformidad grave5,7,8,26,27, siendo aquellos pacientes con cifosis cortas y agudas los considerados de mayor riesgo para la aparición de complicaciones neurológicas7. En un estudio publicado por Lonstein et al., demostraron que entre aquellos pacientes en los que aparecieron síntomas neurológicos, la cifosis media era de 95°28. Sin embargo, Ryan and Taylor publicaron una cifosis media de 54° en 3 pacientes con compresión medular aguda en el ápex de la cifosis29. Kapetanos et al. describieron el caso de un niño de 14 años que debutó con paraparesia espástica debido a la presencia de una hernia discal en el ápex de la hipercifosis torácica26. Se han descrito al menos otros 20 casos más de compromiso medular secundario a la aparición de una protrusión discal en pacientes con enfermedad de Scheuermann.
Los «síntomas de origen cardiopulmonar» son infrecuentes en pacientes con enfermedad de Scheuermann5,10. Sorensen llegó a afirmar que las deformidades torácicas secundarias a la hipercifosis no producen impacto alguno sobre las funciones cardiopulmonares4. Sin embargo, Murray et al. documentaron una disminución significativa de la capacidad pulmonar total y vital forzada en casos de cifosis superiores a 85° con ápex de la deformidad en la región torácica alta13.
La «enfermedad de Scheuermann tipo ii» es mucho menos frecuente. En estos casos la deformidad se encuentra en la columna lumbar o toracolumbar, y los pacientes refieren generalmente un mayor dolor y una mayor restricción para la realización de tareas físicas en comparación con los pacientes con enfermedad tipo i. La deformidad estética toracolumbar no es tan evidente por la localización más caudal del ápex de la cifosis5,12,15. Sin embargo, la hipercifosis toracolumbar presenta un mayor riesgo de progresión durante la etapa adulta3,11.
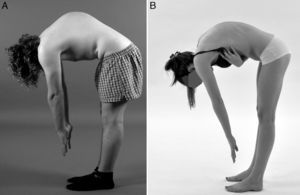
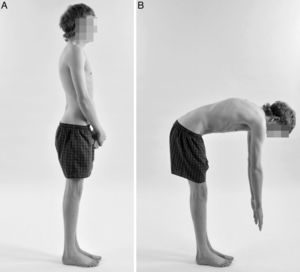
Diagnóstico diferencialResulta de vital importancia diferenciar la enfermedad de Scheuermann del dorso curvo o cifosis postural (fig. 2). Este último es de carácter benigno y se corrige voluntariamente con la extensión del tronco. La cifosis postural posee una forma menos angular y más redondeada, es flexible, generalmente inferior a los 60°, y no están presentes las imágenes radiológicas que caracterizan la enfermedad de Scheuermann. Con la flexión del tronco, la cifosis postural presenta un contorno más suavizado, flexible y simétrico de la columna torácica5,7,8,12. En el diagnóstico diferencial de la enfermedad de Scheuermann también han de tenerse en cuenta otras afecciones como las distrofias osteocondrales y displasias espondiloepifisarisas, cifosis congénita, espondilodiscitis, secuelas por fracturas vertebrales por compresión, espondilitis anquilopoyética, cifosis poslaminectomía y neoplasias5,10,15.
Diagnóstico diferencial. Fotografías clínicas lateral en flexión lumbar de un paciente varón con enfermedad de Scheuermann (A), y una mujer con dorso curvo o cifosis postural (B), este último presenta un contorno más suavizado y simétrico, con una forma menos angular y más redondeada de la columna torácica.
La Scoliosis Research Society ha establecido unos valores de cifosis torácica normal entre los 20° y 40° (medido entre T5 y T12). Sin embargo, la literatura relevante refleja la existencia de una amplia variabilidad para lo que se pudiera considerar un equilibrio sagital normal en individuos asintomáticos12. Fon et al. en un estudio realizado entre 316 sujetos asintomáticos, establece un límite superior para la cifosis torácica normal de 45°, añadiendo además que este valor se incrementa con la edad30.
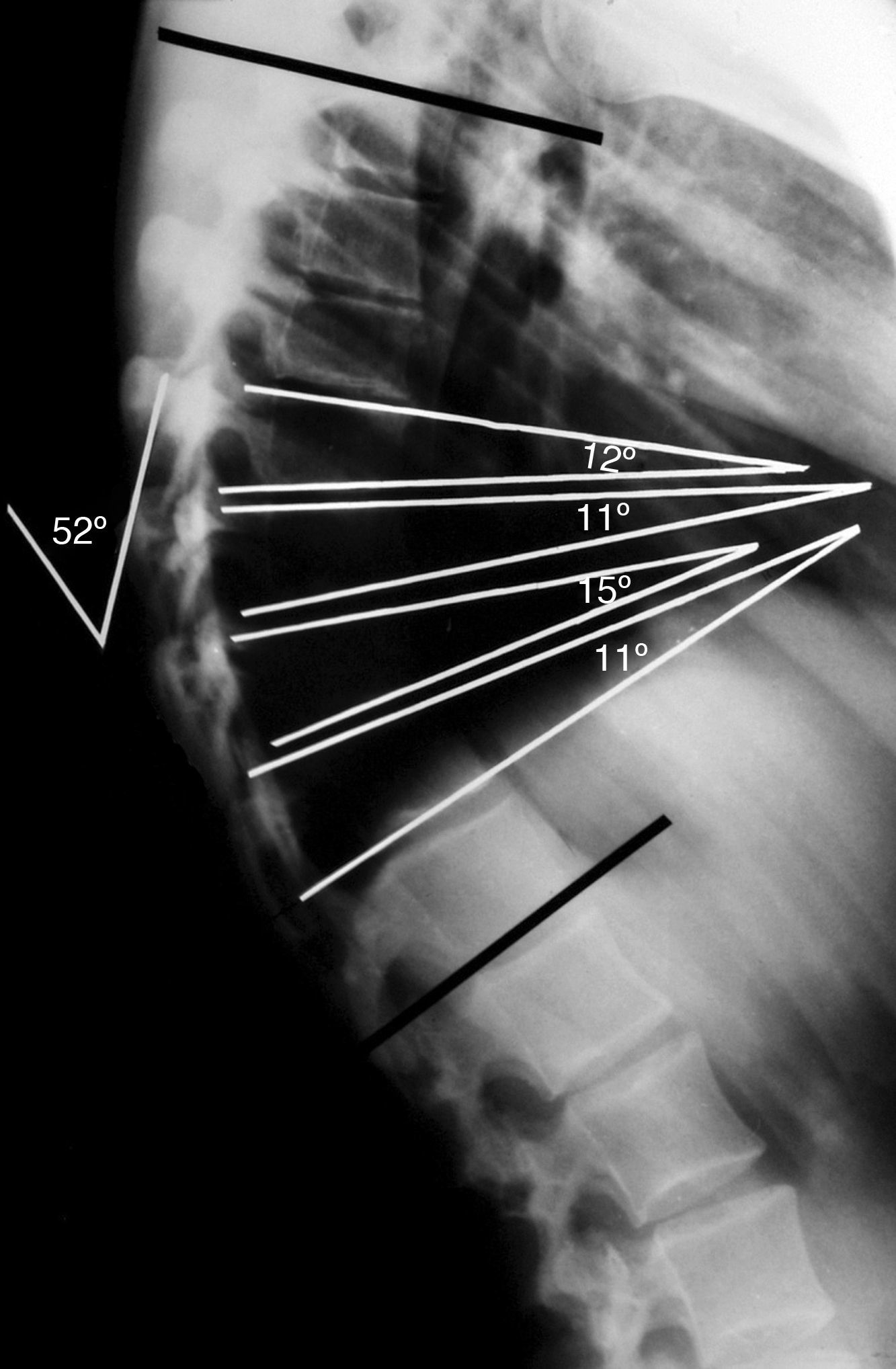
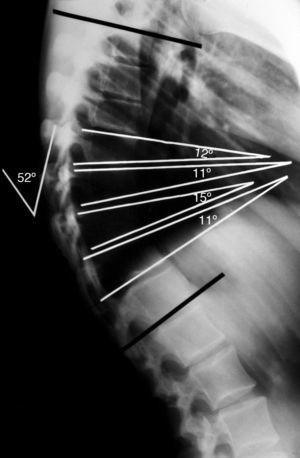
El diagnóstico de la enfermedad de Scheuermann se realiza mediante la telerradiografía de columna en proyección lateral con el paciente de pie y con los hombros y brazos en 90°, o sobre la clavícula ipsilateral (en posición clavicular)7,31. Para la medición del ángulo de cifosis, se han de seleccionar las vertebras finales craneal y caudal incluidas en la deformidad5. La medida del grado de acuñamiento se obtiene del ángulo de intersección de las tangentes sobre los platillos superior e inferior de cada cuerpo vertebral8,10,12,15. El criterio diagnóstico establece un acuñamiento superior a los 5° en al menos 3 vertebras consecutivas en el ápex de la cifosis (fig. 3). También son hallazgos comunes en la radiología la presencia de hernias de Schmorl, la irregularidad y el adelgazamiento de los platillos vertebrales y el pinzamiento del espacio discal4,6. Para la medición del grado de flexibilidad de la hipercifosis se emplea la proyección lateral con el paciente en hiperextensión sobre una cuña o pibote5,8,10,12,15 (fig. 4). En la enfermedad clásica tipo i, el ápex de la cifosis se localiza entre T6 y T910,15. En el tipo ii, el ápex de la cifosis se localiza sobre la charnela toracolumbar2,10,12,15.
Radiografía lateral simple de un paciente adolescente con enfermedad de Scheuermann con una cifosis torácica de 52°. La medida del grado de acuñamiento segmentario se obtiene del ángulo de intersección de las tangentes sobre los platillos superior e inferior de cada cuerpo vertebral. El criterio diagnóstico establece un acuñamiento superior a los 5° en al menos 3 vertebras consecutivas en el ápex de la cifosis.
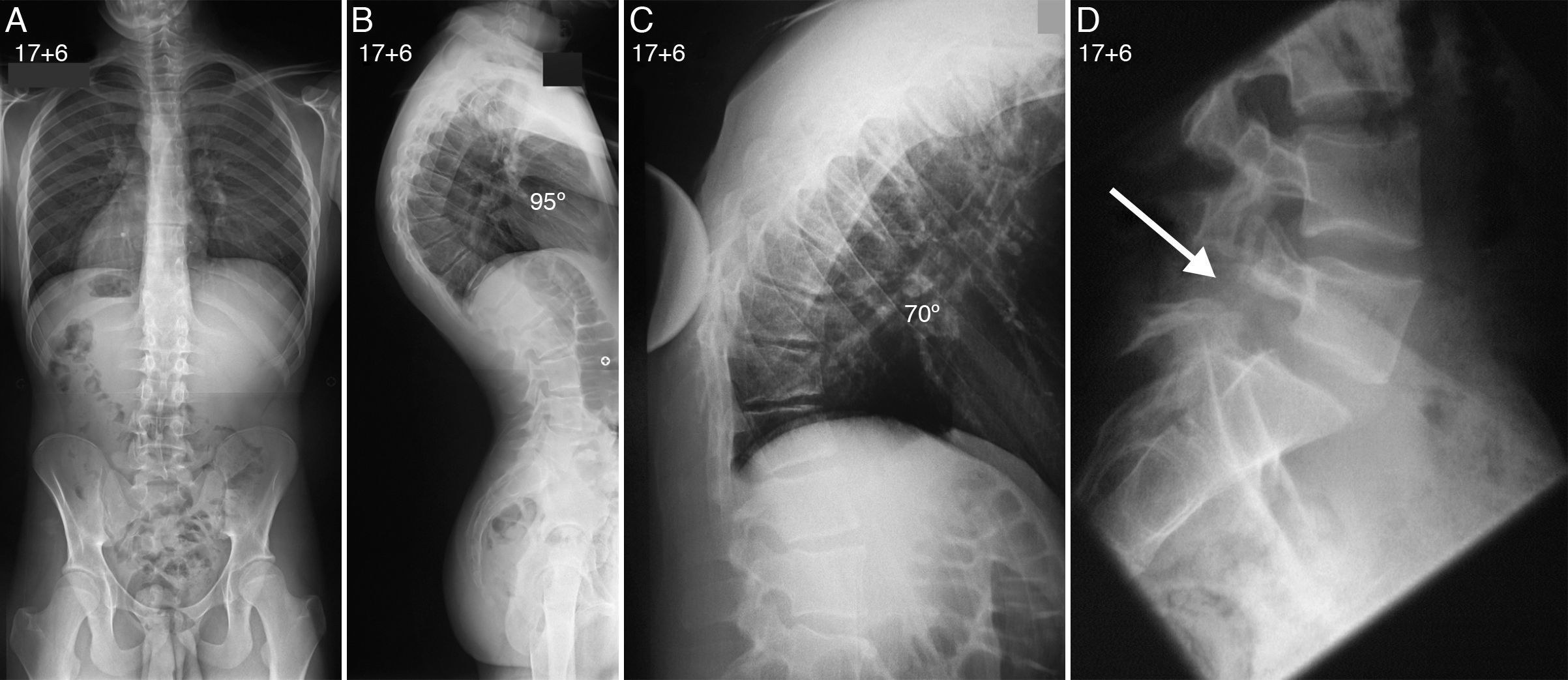
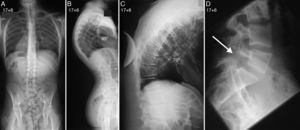
Telerradiografías de columna de un paciente de 17 años y 6 meses de edad con enfermedad de Scheuermann (fig. 1). La proyección posteroanterior (A) descarta la presencia de una escoliosis asociada, y la proyección lateral (B) demuestra la presencia de una cifosis torácica de 95°. Radiografía lateral en decúbito supino de la columna torácica (C) con el paciente en hiperextensión sobre una cuña o pibote que demuestra una corrección de la cifosis torácica hasta los 70°. Proyección lateral de la columna lumbosacra (D) que revela la presencia de una espondilolisis ístmica asociada.
Los pacientes con enfermedad de Scheuermann suelen presentar un equilibrio sagital global negativo, que se demuestra mediante el dibujo de la plomada desde el centro del cuerpo de C7 hasta el platillo sacro en la telerradiografía lateral de columna. Se define el equilibrio sagital negativo cuando la plomada cae por detrás de la esquina posterosuperior del platillo sacro10.
Existen distintas variantes radiológicas a la considerada enfermedad de Scheuermann clásica. Summers et al. revisaron 50 informes radiológicos con el diagnostico de «enfermedad de Scheuermann». Finalmente, solo el 20% pudieron ser considerados como enfermedad de Scheuermann clásica, afirmando que el diagnóstico radiológico de enfermedad de Scheuermann debiera ser restringido solamente a aquellos pacientes en los que se demostrara la presencia en radiología de irregularidades en los platillos vertebrales, pinzamiento del espacio discal y hernias de Schmorl, asociados a un incremento de la cifosis de la columna torácica2.
Aquellos pacientes que presenten déficit motor o sensitivo, hiperreflexia u otras alteraciones en la exploración neurológica, o en caso de planificación quirúrgica, se debe completar el estudio por imagen mediante resonancia magnética (RM) para descartar la presencia de herniación discal, tracción o compresión medular en el ápex de la deformidad8,15.
Historia naturalLa información disponible acerca del pronóstico a largo plazo de los pacientes con enfermedad de Scheuermann es muy escasa tanto en aquellos pacientes sometidos a tratamiento como en los no tratados. Habitualmente la enfermedad sigue un curso benigno7,8, sin embargo, la presencia de una hipercifosis grave (por encima de los 80° Cobb), puede asociar la aparición de una deformidad progresiva y dolorosa en la etapa adulta8,12,17. Murray et al. publicaron los resultados del seguimiento a largo plazo un grupo de pacientes con cifosis torácica de Scheuermann13. Los autores compararon el nivel de calidad de vida y la capacidad para el normal desarrollo de las actividades de la vida diaria de 67 pacientes, con un grupo control de parecidas características de edad y género (radiología seriada, exploración clínica, potencia muscular y función respiratoria). La cifosis media fue de 71° y el seguimiento medio de 32 años. El grupo de pacientes con cifosis de Scheuermann presentaba una mayor frecuencia de dolor de espalda, una mayor preocupación por su apariencia física, y tenían en general trabajos u ocupaciones menos físicas que el grupo control, aunque no llegaban a presentar síntomas incapacitantes y la preocupación estética a menudo disminuía con la edad. La deformidad de localización toracolumbar (tipo ii) causaba en general una mayor limitación funcional que la hipercifosis torácica. El 38% de los pacientes referían que el dolor les producía una alteración significativa para la realización de sus actividades de la vida diaria, en comparación con el 21% del grupo control. Sin embargo, en este estudio, los autores no abordaron el tema de la progresión de la cifosis, a pesar de ser posiblemente la mayor causa de preocupación entre los adolescentes que acuden solicitando atención médica11. Según Lowe y Kasten32 los adultos con deformidades más graves secundarias a la enfermedad de Scheuermann no tratada, pueden llegar a presentar dorsalgia grave secundaria a espondilosis degenerativa, lo que les produciría una grave limitación funcional. La escasa información disponible hasta ahora acerca de la enfermedad de Scheuermann, tanto en pacientes tratados, como en los no sometidos a tratamiento, no proporciona una evidencia clínica suficiente para poder mejorar las recomendaciones actuales de tratamiento. Son necesarios estudios que valoren la evolución de la enfermedad de Scheuermann según la distinta magnitud de la deformidad, especialmente de aquellas cifosis entre los 70° y los 90°, así como el potencial para la aparición de complicaciones neurológicas, y para poder establecer unas guías clínicas con relación al tratamiento quirúrgico o conservador de la enfermedad de Scheuermann7,11,17.
TratamientoLa enfermedad de Scheuermann puede asociar una deformidad estética de menor entidad, e incluso ser asintomática. Ante la ausencia de estudios a largo plazo sobre el resultado de los tratamientos quirúrgico y conservador, el tratamiento de la enfermedad de Scheuermann debe de ser individualizado y ajustado a las necesidades reales de cada paciente y a las circunstancias que le rodean. Cualquier decisión acerca del tratamiento más adecuado va a depender de la presencia de dolor, la gravedad y/o progresión de la cifosis, la deformidad estética y sus implicaciones psicológicas, y de la aparición aunque infrecuente, de un posible compromiso cardiopulmonar o neurológico3,7,10,12,13,15.
FisioterapiaAquellos adolescentes con inmadurez esquelética, que presenten un leve incremento de la cifosis normal, con valores aproximados de hasta 60° y sin evidencia de empeoramiento de la deformidad, únicamente necesitarían un seguimiento clínico y radiológico periódico hasta alcanzar la madurez esquelética. Los ejercicios que pueden ayudar en el alivio de la sintomatología serán los encaminados a la mejora del equilibrio y la postura corporal, de estiramiento progresivo de la musculatura isquiotibial y pectoral, y de fortalecimiento de la musculatura dorsal y abdominal8,12,15,33. Los ejercicios de fisioterapia también pueden ayudar durante las fases iniciales del desarrollo de contracturas en flexión de caderas y de incremento de la lordosis lumbar asociada a la hipercifosis torácica3. La fisioterapia puede llegar en algunas ocasiones a producir una sensible mejoría en la sintomatología del paciente, pero sin embargo no va a producir efecto alguno sobre la magnitud de la deformidad. La realización de ejercicio de forma regular es también recomendable para aquellos pacientes en tratamiento con ortesis toracolumbares8. Weiss et al. realizaron un estudio a largo plazo con 351 pacientes que presentaban dolor secundario a cifosis de Scheuermann en tratamiento mediante ejercicios de fisioterapia34. Al final del tratamiento los pacientes refirieron una reducción del dolor de entre el 16 y el 32%. Dicho estudio sin embargo, no menciona la magnitud de la cifosis. Platero et al. realizaron un estudio comparando 4 formas distintas de tratamiento conservador para el tratamiento de la cifosis juvenil en un grupo de 212 pacientes (ejercicios de fisioterapia, ortesis de corrección, corsé de escayola seguido de ortesis de mantenimiento, y ejercicio de fisioterapia seguido de ortesis de corrección). El grupo que demostró una menor mejoría fue el grupo tratado mediante fisioterapia únicamente35.
Tratamiento mediante ortesisEn la actualidad existen escasos estudios disponibles acerca de la eficacia del tratamiento de la enfermedad de Scheuermann mediante el empleo de ortesis. La mayoría de los estudios son retrospectivos, presentan distintos criterios de inclusión y carecen de un grupo de control. Además, aún no ha podido ser establecida cual sería la magnitud de la cifosis a partir de la cual estaría incrementado el riesgo de progresión de la deformidad. Clásicamente, el tratamiento mediante el empleo de ortesis ha sido considerado eficaz en casos de enfermedad de Scheuermann leve e inmadurez esquelética3,12,25,36,37. Se consideran factores de buen pronóstico un incremento en la flexibilidad de la cifosis, el inicio precoz de tratamiento mediante ortesis en pacientes con hipercifosis inferiores a los 65°, una corrección inicial de la deformidad superior a los 15° en la ortesis, y la presencia de inmadurez esquelética y un mínimo de un año de crecimiento remanente33,38.
Montgomery y Erwin25 revisaron el resultado del tratamiento mediante el empleo del corsé modificado de Milwaukee, en un grupo de 39 pacientes con enfermedad de Scheuermann durante una media de 18 meses. La cifosis media antes del inicio del tratamiento era de 62° y al final del tratamiento de 41°. Un seguimiento más prolongado puso en evidencia una pérdida media de 15° de corrección, por lo que la mejora media final fue de 6°. El acuñamiento anterior medio del cuerpo vertebral pasó de 7,9° a 6,8° tras el tratamiento.
Sachs et al. realizaron un estudio a largo plazo del resultado del tratamiento mediante el corsé de Milwaukee, en un grupo inicial de 120 pacientes con enfermedad de Scheuermann37. El seguimiento mínimo fue de al menos 5 años tras el final del tratamiento. Al final del seguimiento, el 63% (n=76) de los pacientes mostraron una mejoría de la cifosis, el 17% (n=10) no experimentaron cambio alguno, mientras que el 20% (n=24) presentaron un empeoramiento de la cifosis inicial (7 de los cuales fueron sometidos a tratamiento quirúrgico). La mejoría media inicial total del grupo fue, sin embargo, seguida de una pérdida gradual de la corrección. Al tener en cuenta la magnitud de la deformidad previa al tratamiento, los pacientes con deformidades de entre 55° a 64° presentaron una mejoría media de 7° al final del seguimiento, los pacientes con cifosis de entre 65° y 74°, demostraron una mejoría media de 13°, y los pacientes con cifosis superiores a los 74° mostraron una mejoría media de 19°. Los autores señalan que el 30% de los pacientes con un cumplimiento demostrado del tratamiento sufrieron una progresión de la cifosis después de completar el tratamiento.
Riddle et al.39 han publicado resultados comparables a los obtenidos con el corsé de Milwaukee mediante el empleo de ortesis toracolumbosacra (OTLS) para la corrección de la hipercifosis torácica, al añadir un punto de presión sobre el esternón como uno de los 3 puntos de presión de la OTLS. Veintidós pacientes fueron incluidos en el estudio, y fueron seguidos hasta alcanzar la madurez esquelética. En el 73% (n=16) se pudo demostrar la ausencia de progresión o incluso mejoría de la cifosis, y el 27% (n=6) restante evidenció un incremento medio de 9° en su cifosis al final del seguimiento. Riddle et al. recomiendan un periodo mínimo de 16 meses de tratamiento antes de alcanzar la madurez esquelética, para poder inducir la detención o mejoría de la deformidad.
La literatura no refleja la existencia de complicaciones médicas en aquellos estudios acerca del tratamiento mediante ortesis en pacientes con enfermedad de Scheuermann. Sin embargo, no debieran subestimarse las implicaciones psicológicas que puede tener el empleo diario de una ortesis en el paciente adolescente3. A día de hoy, la información disponible no permite al facultativo realizar una predicción acerca de la mejoría, prevención de la progresión o empeoramiento de la deformidad tras el tratamiento mediante ortesis en ningún paciente11.
Tratamiento quirúrgicoEl establecimiento de indicaciones quirúrgicas es fuente de continua controversia debido a la escasa evidencia disponible con relación a la historia natural de la enfermedad. Tampoco existe información suficiente en la literatura actual acerca de los resultados a largo plazo del tratamiento quirurgo. El tratamiento quirúrgico debe ser considerado en la presencia de deformidad grave y progresiva (por encima de los 70°), y especialmente si el paciente está aun en etapa de crecimiento y presenta además preocupaciones de carácter estético; tras la incapacidad del tratamiento mediante ortesis para controlar la progresión de la hipercifosis; ante la presencia de dolor incapacitante resistente a tratamiento conservador durante al menos 6 meses; o compromiso neurológico por compresión medular en el ápex de la cifosis5,7,15,32,40–42.
La decisión de optar por el tratamiento quirúrgico se debe basar en primer lugar en la gravedad de la sintomatología, y en la percepción de la propia imagen del paciente y su preocupación estética en relación con el rechazo de su deformidad, y en segundo lugar en la magnitud de la hipercifosis. La cirugía produce una mejora estética del paciente y esto suele ser un factor predominante durante la toma de decisiones por parte de adolescentes y sus familiares. Los riesgos asociados al tratamiento quirúrgico y las posibles complicaciones derivadas de este debieran ser explicados de antemano y discutidos con el paciente y sus familiares. El cirujano debe además evaluar su capacidad para proporcionar una corrección óptima de la deformidad y al mismo tiempo evitar la aparición de complicaciones7.
Principios biomecánicos para la corrección de la cifosisCon el desarrollo de la curva de hipercifosis, la columna vertebral anterior sufre un acortamiento gradual en relación con la columna posterior, y la médula espinal ha de ajustarse a la diferencia de longitud entre las dos columnas. Con la progresión de la deformidad, la médula va quedando gradualmente comprimida a nivel del ápex de la hipercifosis. La corrección de la hipercifosis va a producir un repentino estiramiento de la columna anterior, lo que implica un riesgo de compromiso neurológico debido al repentino estiramiento de la médula espinal, incluyendo el riesgo de paraplejía (por compresión axial local por la formación de un bucle). Es necesario, por lo tanto, realizar un acortamiento de la columna posterior mediante múltiples osteotomías segmentarias a nivel del ápex de la hipercifosis, para conseguir una corrección equilibrada entre las columnas anterior y posterior y evitar así el estiramiento de la médula espinal7. Este sencillo principio biomecánico apenas se encuentra recogido en la literatura relevante. Sin embargo, es esencial para la corrección quirúrgica de la enfermedad de Scheuermann en términos de seguridad y menor riesgo neurológico.
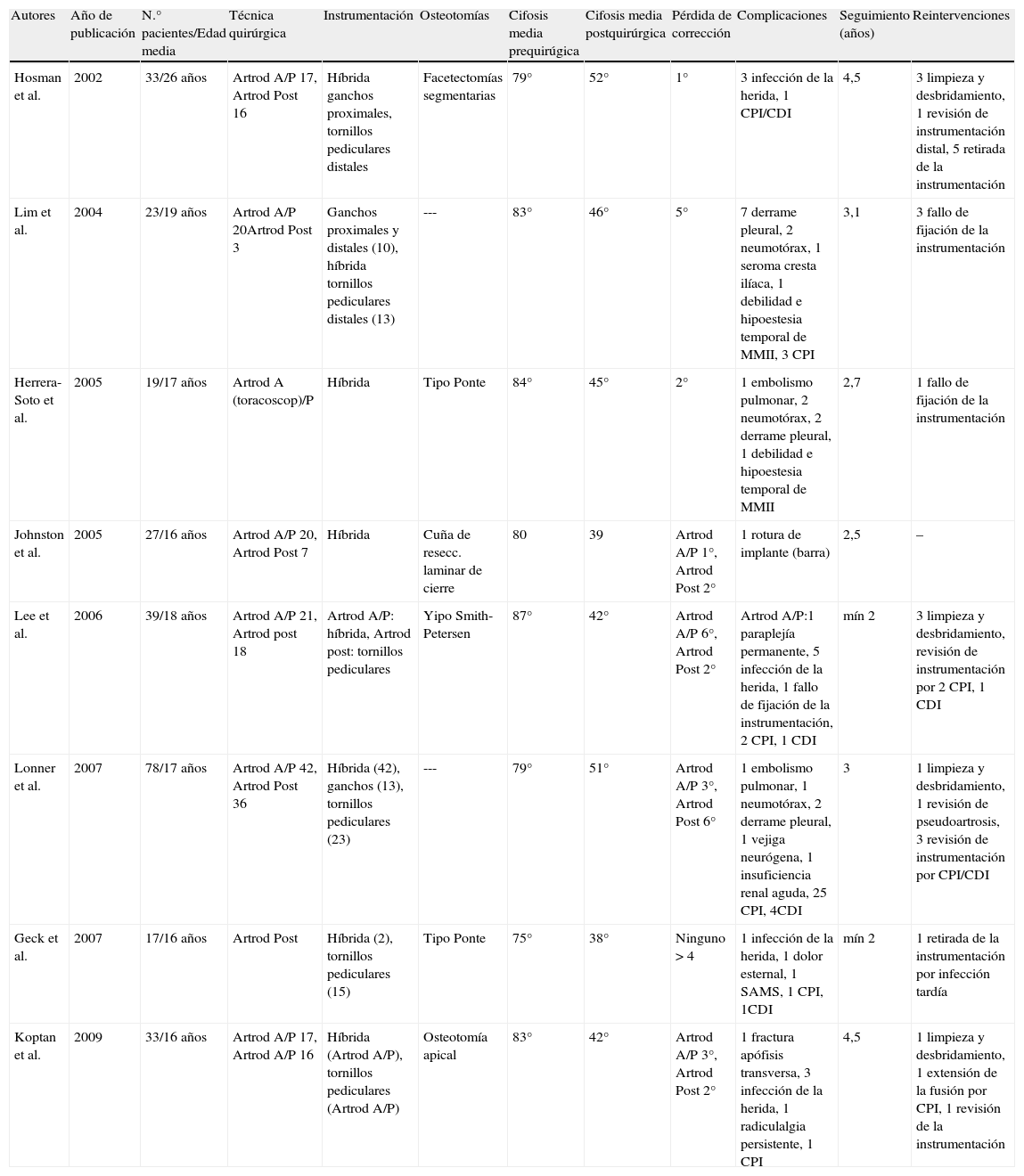
Técnicas quirúrgicasLa literatura recoge la existencia de estudios con resultados satisfactorios tanto con el empleo del abordaje posterior único (artrodesis posterior instrumentada), como con el empleo del doble abordaje con liberación y artrodesis anterior más artrodesis posterior instrumentada17,32,43. Las actuales controversias incluyen la necesidad de añadir una liberación anterior en comparación con el abordaje posterior único, la selección de los niveles óptimos superior e inferior en la artrodesis instrumentada, el empleo de instrumentación híbrida en lugar de tornillos transpediculares únicamente, así como cuál es el tipo de acortamiento de la columna posterior que se debe de emplear44–51 (tabla 1).
Resumen de los series publicadas en el tratamiento quirúrgico de la enfermedad de Scheuermann
| Autores | Año de publicación | N.° pacientes/Edad media | Técnica quirúrgica | Instrumentación | Osteotomías | Cifosis media prequirúgica | Cifosis media postquirúrgica | Pérdida de corrección | Complicaciones | Seguimiento (años) | Reintervenciones |
| Hosman et al. | 2002 | 33/26 años | Artrod A/P 17, Artrod Post 16 | Híbrida ganchos proximales, tornillos pediculares distales | Facetectomías segmentarias | 79° | 52° | 1° | 3 infección de la herida, 1 CPI/CDI | 4,5 | 3 limpieza y desbridamiento, 1 revisión de instrumentación distal, 5 retirada de la instrumentación |
| Lim et al. | 2004 | 23/19 años | Artrod A/P 20Artrod Post 3 | Ganchos proximales y distales (10), híbrida tornillos pediculares distales (13) | --- | 83° | 46° | 5° | 7 derrame pleural, 2 neumotórax, 1 seroma cresta ilíaca, 1 debilidad e hipoestesia temporal de MMII, 3 CPI | 3,1 | 3 fallo de fijación de la instrumentación |
| Herrera-Soto et al. | 2005 | 19/17 años | Artrod A (toracoscop)/P | Híbrida | Tipo Ponte | 84° | 45° | 2° | 1 embolismo pulmonar, 2 neumotórax, 2 derrame pleural, 1 debilidad e hipoestesia temporal de MMII | 2,7 | 1 fallo de fijación de la instrumentación |
| Johnston et al. | 2005 | 27/16 años | Artrod A/P 20, Artrod Post 7 | Híbrida | Cuña de resecc. laminar de cierre | 80 | 39 | Artrod A/P 1°, Artrod Post 2° | 1 rotura de implante (barra) | 2,5 | – |
| Lee et al. | 2006 | 39/18 años | Artrod A/P 21, Artrod post 18 | Artrod A/P: híbrida, Artrod post: tornillos pediculares | Yipo Smith-Petersen | 87° | 42° | Artrod A/P 6°, Artrod Post 2° | Artrod A/P:1 paraplejía permanente, 5 infección de la herida, 1 fallo de fijación de la instrumentación, 2 CPI, 1 CDI | mín 2 | 3 limpieza y desbridamiento, revisión de instrumentación por 2 CPI, 1 CDI |
| Lonner et al. | 2007 | 78/17 años | Artrod A/P 42, Artrod Post 36 | Híbrida (42), ganchos (13), tornillos pediculares (23) | --- | 79° | 51° | Artrod A/P 3°, Artrod Post 6° | 1 embolismo pulmonar, 1 neumotórax, 2 derrame pleural, 1 vejiga neurógena, 1 insuficiencia renal aguda, 25 CPI, 4CDI | 3 | 1 limpieza y desbridamiento, 1 revisión de pseudoartrosis, 3 revisión de instrumentación por CPI/CDI |
| Geck et al. | 2007 | 17/16 años | Artrod Post | Híbrida (2), tornillos pediculares (15) | Tipo Ponte | 75° | 38° | Ninguno>4 | 1 infección de la herida, 1 dolor esternal, 1 SAMS, 1 CPI, 1CDI | mín 2 | 1 retirada de la instrumentación por infección tardía |
| Koptan et al. | 2009 | 33/16 años | Artrod A/P 17, Artrod A/P 16 | Híbrida (Artrod A/P), tornillos pediculares (Artrod A/P) | Osteotomía apical | 83° | 42° | Artrod A/P 3°, Artrod Post 2° | 1 fractura apófisis transversa, 3 infección de la herida, 1 radiculalgia persistente, 1 CPI | 4,5 | 1 limpieza y desbridamiento, 1 extensión de la fusión por CPI, 1 revisión de la instrumentación |
Artrod A/P: artrodesis anterior y posterior; CDI: cifosis distal a la instrumentación; CPI: cifosis proximal a la instrumentación; SAMS: síndrome de la arteria mesentérica superior.
Existen varios estudios que comparan el doble abordaje con los abordajes posteriores únicos, sin embargo aun no se han podido establecer cuáles serían las indicaciones idóneas para cada caso45,46. El abordaje anterior permite una discectomía completa, ofrece la posibilidad de liberación del ligamento longitudinal anterior (LLA), así como de la colocación del injerto entre los distintos cuerpos vertebrales en condiciones de compresión. Los dobles abordajes están generalmente reservados para casos de deformidades muy rígidas y graves que no corrigen con la hiperextensión forzada del tronco, y sobre todo en presencia de anquilosis ósea de la columna posterior con osificación del LLA a nivel del ápex de la hipercifosis8,10. El abordaje anterior puede realizarse mediante toracotomía clásica o mediante toracoscopia, con un mejor resultado estético y menor morbilidad quirúrgica, pero con una menor capacidad para realizar una discectomía de manera completa44.
Lowe y Kasten32 publicaron un estudio retrospectivo de 32 pacientes con una cifosis media de 85° tratados mediante doble abordaje e instrumentación segmentaria híbrida. La cifosis media tras la cirugía fue de 43°, con una pérdida media de 4° durante el seguimiento. Entre las complicaciones, refirieron 5 casos de cifosis craneal a la artrodesis asociados a una sobrecorrección de la deformidad (>50%), o a un final craneal de la instrumentación por debajo de la vértebra final craneal de la cifosis medida en las radiografías preoperatorias. Así como 2 casos de cifosis caudal a la artrodesis cuya fusión terminaba craneal al primer segmento lordótico.
Las complicaciones asociadas al doble abordaje en el contexto del tratamiento quirúrgico de la enfermedad de Scheuermann incluyen la aparición de hemotórax, neumotórax, derrame pleural, infección de la herida, y paraplejía7,11,44. El doble abordaje, además, produce un impacto negativo sobre la función pulmonar44. Hasta la aparición de la instrumentación transpedicular segmentaria, la técnica generalmente empleada para la corrección quirúrgica de la cifosis de Scheuermann era el doble abordaje10,32. Coe et al. publicaron en 2009 el informe del Comité de Morbilidad y Mortalidad de la Scoliosis Research Society, en él se constataban parecidas tasas de complicaciones entre los procedimientos posteriores únicos (14,8%), y los dobles abordajes (16,9%), sugiriendo que el hecho de añadir un abordaje anterior no produciría un incremento sustancial en el número de complicaciones52. Lee et al.45 compararon un grupo de 18 pacientes sometidos a osteotomía de Smith-Petersen más artrodesis posterior instrumentada con tornillos transpediculares, con un grupo de 21 pacientes sometidos a doble abordaje e instrumentación posterior híbrida. En el grupo intervenido mediante abordaje posterior único, tanto el sangrado intraoperatorio, como el tiempo quirúrgico total, eran significativamente menores. Además, los pacientes del grupo intervenido mediante abordaje posterior único no presentaron complicación quirúrgica alguna, presentaban una menor cifosis residual postoperatoria, y mantenían una mayor corrección de la deformidad tras el seguimiento.
El abordaje posterior no interfiere con la vascularización anterior de la médula espinal, y cuenta con las ventajas de una menor pérdida hemática y un menor tiempo quirúrgico10. Sin embargo, aquellos pacientes que presentan deformidades muy evolucionadas y rígidas, no serían buenos candidatos para la corrección de la hipercifosis mediante el abordaje posterior único. Al permanecer íntegro el LLA, la instrumentación posterior está sometida a una fuerza de tensión continua con el consiguiente incremento en el riesgo de fallo del implante y aparición de pseudoartrosis10,53.
Geck et al.54 publicaron excelentes resultados tras la corrección de la deformidad en 17 pacientes en los que realizaron un acortamiento simultáneo de la columna posterior por medio de osteotomías segmentarias secuenciales (osteotomías de Ponte), más instrumentación posterior con tornillos transpediculares, sin realizar una liberación anterior previa. La cifosis media preoperatoria de 75°, fue corregida hasta los 38° de media, y ningún paciente perdió más de 4° de corrección durante el seguimiento. Entre las complicaciones mencionan un caso de cifosis craneal y otro de cifosis caudal a la instrumentación y una infección tardía. Ninguna complicación neurológica. Con la aparición de nuevas y más modernas técnicas de instrumentación, los procedimientos de corrección quirúrgica mediante un abordaje posterior único se han convertido en la técnica quirúrgica más empleada en el tratamiento quirúrgico de la enfermedad de Scheuermann10.
Técnica quirúrgica preferida por los autoresEn la experiencia de los autores, los pacientes con enfermedad de Scheuermann pueden ser tratados en su mayoría mediante abordaje posterior único y artrodesis instrumentada, junto con la realización de múltiples osteotomías segmentarias de cierre con el objetivo de provocar una liberación y movilización de la deformidad tal que permita su corrección mediante el acortamiento de la columna posterior. El acortamiento de la columna posterior es posible mediante la completa escisión de las apófisis espinosas y las facetas articulares superior e inferior de forma bilateral en forma de osteotomías segmentarias tipo-chevron realizadas sobre los niveles apicales de la hipercifosis entre los niveles craneal y caudal de la instrumentación8. No creemos necesaria la escisión del ligamento amarillo y consiguiente invasión del canal, a no ser que el ligamento amarillo se encuentre osificado siendo necesaria en este caso su escisión para poder liberar y movilizar la deformidad55; con ello se ve reducido el riesgo de lesión neurológica y de sangrado epidural durante la realización de las osteotomías. Mediante la técnica anteriormente descrita, los autores han obtenido unos resultados muy satisfactorios en más de 40 pacientes con enfermedad de Scheuermann e hipercifosis entre los 80° y los 140°, y con una flexibilidad medida sobre radiografías en hiperextensión forzada sobre una cuña o pivote de hasta 95°. Ha sido necesario el añadir un abordaje anterior adicional, ante la presencia de osificación espontanea del LLA, o la aparición de osteofitos puente localizados en la parte anterior de los cuerpos vertebrales en los niveles apicales de la hipercifosis, que podrían ser consecuencia de la historia natural de una hipercifosis extrema en un intento de conseguir su propia estabilidad55.
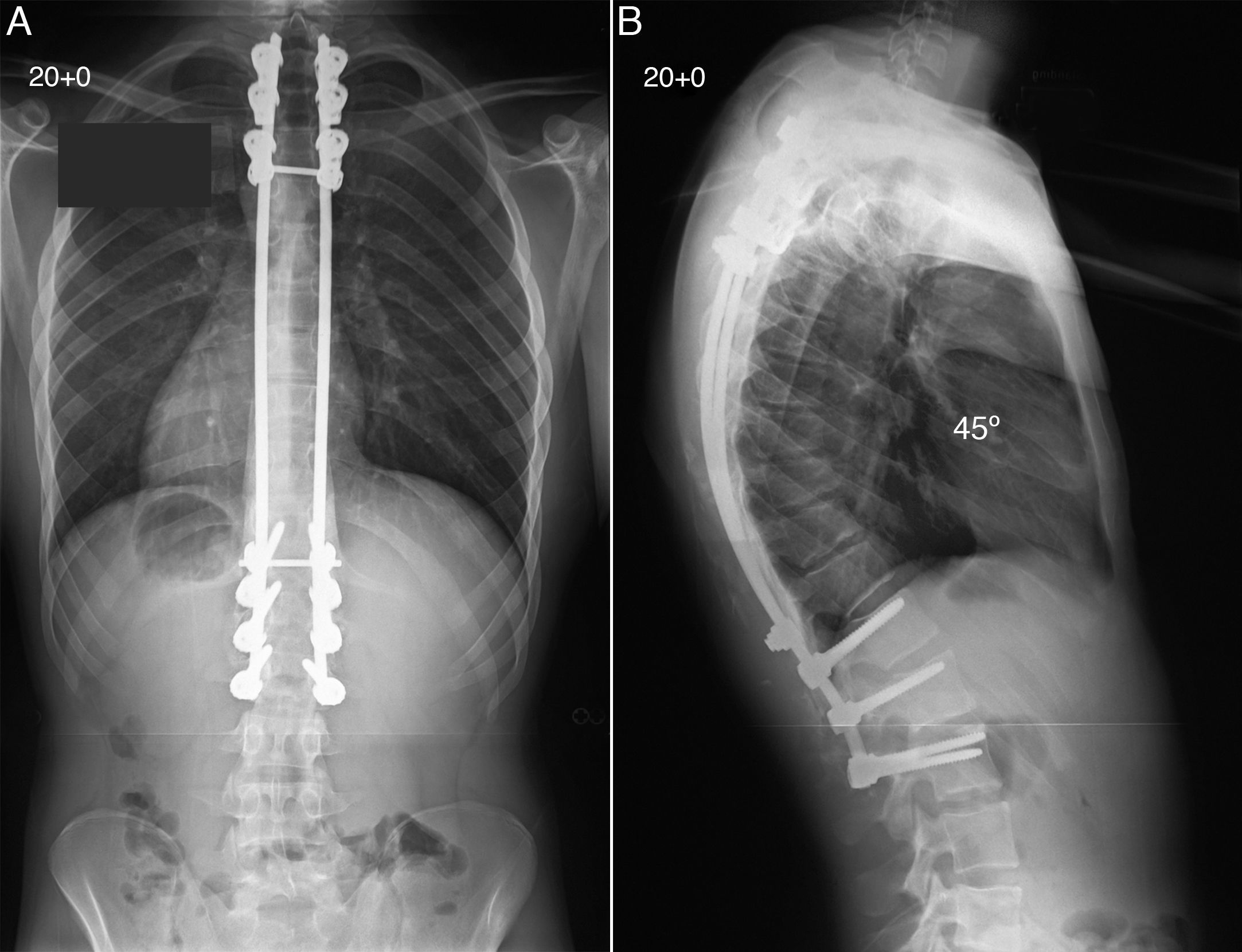
En términos de instrumentación, los autores empleamos una configuración con 2 barras, fijación craneal mediante ganchos pediculares en 3-4 niveles, fijación caudal en 3-4 niveles mediante tornillos transpediculares, y 2 conexiones transversales, una craneal o otra caudal, entre ambas barras (fig. 5). Realizamos osteotomías segmentarias en todos los niveles situados entre los puntos de fijación craneal y caudal. La ausencia de instrumentación vertebral en los niveles de osteotomía proporciona un amplio lecho para la colocación de abundante injerto óseo. La instrumentación vertebral, ganchos y tornillos transpediculares ha de ser colocada antes de realizar las osteotomías, posteriormente se moldean las barras hasta el límite superior de una cifosis (45°-50°) y lordosis normales, para evitar la sobre-corrección y consiguiente cifosis craneal o caudal a la instrumentación. Las barras son aseguradas a los ganchos craneales, y unidas mediante los conectores transversales antes de la aplicación de fuerzas correctoras sobre el brazo de palanca de ambas barras en dirección caudal y reducirlas sobre los tornillos transpediculares caudales. Posteriormente, se realiza una extensa decorticación de los elementos posteriores de la columna y se coloca el injerto óseo. Empleamos injerto óseo autólogo procedente de cresta ilíaca para estimular la formación de una sólida artrodesis ósea. En presencia de hipercifosis, el injerto óseo colocado se encuentra sometido a fuerzas de tensión y no de compresión, lo que supone una desventaja mecánica añadida y un incremento del riesgo de pseudoartrosis. Durante los 3 meses siguientes a la cirugía, el paciente llevará un cinturón de soporte toracolumbar con tirantes para restringir en cierta medida los movimientos de la columna, y se deben evitar las actividades físicas durante un periodo de 6 meses. En nuestra experiencia la corrección quirúrgica de la enfermedad de Scheuermann produce una muy alta satisfacción al paciente, siendo entre los procedimientos quirúrgicos para el tratamiento de la deformidad de la columna, uno de los que más recompensa produce entre los pacientes (fig. 6).
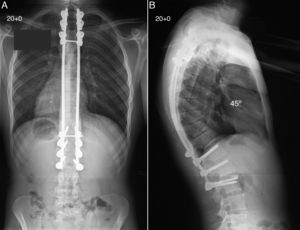
El paciente fue sometido a artrodesis posterior de columna mediante ganchos pediculares y tornillos transpediculares junto con la realización de múltiples osteotomías segmentarias de cierre, obteniendo una excelente corrección de la cifosis torácica hasta los 45°, con un adecuado equilibrio global en los planos coronal y sagital de la columna (A y B).
Fotografías clínicas posquirúrgicas lateral de pie (A), y lateral en flexión lumbar (B), del mismo paciente varón 2 años después de la cirugía, que demuestran la corrección de su deformidad. El tratamiento quirúrgico de la enfermedad de Scheuermann produce una muy alta satisfacción al paciente.
Para reducir el riesgo de complicaciones neurológicas, la corrección quirúrgica de los pacientes con enfermedad de Scheuermann debe ser realizada bajo monitorización medular que recoja potenciales evocados motores (PME) y somatosensoriales (PESS). Durante la realización de las osteotomías vertebrales, o durante las maniobras de aplicación de fuerzas correctoras sobre el brazo de palanca para la reducción y corrección final de la hipercifosis, no es infrecuente que ocurra una disminución en la intensidad de las señales o incluso la pérdida completa de monitorización medular. Si aparecen cambios irreversibles en la neuromonitorización se debe liberar la corrección quirúrgica de la deformidad e incluso retirar la instrumentación y concluir la intervención. En el postoperatorio inmediato, aunque el paciente no demuestre evidencia de lesión neurológica en la exploración, se debe solicitar una RM para descartar la presencia de compresión medular o de un hematoma10,56. La intervención puede ser repetida entre 7-10 días más tarde, una vez que el posible sufrimiento medular se hubiera atenuado y la médula restablecido. Durante este tiempo el paciente permanecerá en reposo en cama. El decúbito supino en este caso va a ayudar a la gradual liberación parcial de la deformidad angular gracias a la relajación muscular y las propiedades viscoelásticas de la columna. Cheh et al. publicaron un estudio retrospectivo con 42 pacientes pediátricos con hipercifosis, sometidos a corrección quirúrgica mediante osteotomías vertebrales. La incidencia de la pérdida completa de potenciales evocados mixtos durante la cirugía fue del 21,4%57.
ComplicacionesEl análisis de complicaciones publicado por el comité de Morbilidad y Mortalidad de la Scoliosis Research Society sobre 683 procedimientos para el tratamiento quirúrgico de la enfermedad de Scheuermann realizados entre los años 2001 y 2004, informaba de una incidencia total de complicaciones del 14,5%. La complicación más frecuente era la infección de la herida (3,8%), seguida de complicaciones relacionadas con los implantes (2,5%), déficits neurológicos agudos (1,9%) y muerte (0,6%). La incidencia total de complicaciones quirúrgicas era más frecuente en los adultos (21,7%), en comparación con aquellos pacientes en edad adolescente (11,8%). Otras complicaciones menos frecuentes eran la obstrucción intestinal, el fallo intra/postoperatorio de los implantes, pseudoartrosis, la protrusión de los implantes, progresión de la cifosis, hemotórax, neumotórax, embolismo pulmonar y dolor de espalda3,7,17,32,40,41,46,56,58–60. La realización de la intervención quirúrgica en condiciones de hipotensión y el empleo del recuperador hemático han demostrado su utilidad para la disminución de la pérdida hemática intraoperatoria y limitar la necesidad de transfusión sanguínea.
Selección de los niveles de fijaciónA pesar de estar bien reconocido que una artrodesis demasiado corta dará como resultado la persistencia o recurrencia de la deformidad45, la correcta selección de los niveles a incluir en la artrodesis sigue siendo uno de las puntos críticos en la planificación y corrección quirúrgica, al no existir un consenso acerca de cuáles serían los niveles óptimos de fijación3,49,60. El desarrollo de una cifosis craneal o caudal a la artrodesis es foco de atención desde hace relativamente poco tiempo. La cifosis craneal a la artrodesis se define como la presencia de un ángulo sagital craneal mayor de 10° entre el platillo de la vertebra más craneal incluida en la fusión (la primera vértebra incluida en la fusión) y la inmediatamente superior. Igualmente se define la cifosis caudal a la artrodesis entre la vertebra más caudal incluida en la fusión (la última vértebra incluida en la fusión) y la inmediatamente inferior60. Lonner et al.46 en un estudio multicéntrico con 78 pacientes incluidos, han publicado una incidencia de cifosis craneal a la artrodesis del 32,1% en un rango entre 11° y 25°, y de cifosis caudal a la artrodesis del 28% en un rango entre 17° y 28°.
Los pacientes con enfermedad de Scheuermann con frecuencia presentan un equilibrio sagital global negativo debido al desarrollo de una exagerada lordosis lumbar compensatoria. El desarrollo de una cifosis craneal o caudal a la artrodesis debido a una incorrecta selección de los niveles incluidos en la instrumentación, puede llegar a empeorar aún más un equilibrio sagital negativo ya existente32,46,49. Esta circunstancia podría producir la aparición de dolor sobre los niveles craneales o caudales a la instrumentación, o la prominencia de los implantes, de tal modo que pudiera obligar a una cirugía de revisión. Para mantener o alcanzar el equilibrio sagital global tras la corrección de la hipercifosis, los niveles craneal y caudal de la instrumentación deben situarse dentro del centro de gravedad. La sobrecorrección de la hipercifosis torácica puede resultar en la persistencia de un equilibrio sagital negativo de la columna, que con el tiempo puede precipitar el desarrollo de una cifosis craneal a la artrodesis. Una extensión caudal de la instrumentación que incluya el primer disco en lordosis va a permitir un mejor control de la lordosis lumbar pudiendo prevenir entonces el desarrollo de una cifosis craneal a la artrodesis.
Las más recientes recomendaciones acerca de los niveles óptimos a incluir en la artrodesis abogan por incluir en la instrumentación la vértebra final craneal de la cifosis, y la vértebra estable sagital caudal que se define como la vértebra cuyo cuerpo vertebral es intersectado por la línea vertical trazada desde la esquina posterosuperior del platillo sacro45,46. En un intento de evitar el desarrollo de una cifosis craneal a la artrodesis se recomienda limitar la corrección de la hipercifosis al 50% o menos de la deformidad original32. Es importante también conservar la integridad del ligamento interespinoso y del ligamento amarillo entre la vértebra más craneal incluida en la instrumentación y la inmediatamente superior; por lo tanto, la colocación de ganchos sublaminares o alambres sublaminares como método de fijación craneal podría predisponer al desarrollo de cifosis craneal a la artrodesis, por lo que estos deben ser evitados61. En el caso de planificar una fijación craneal de la instrumentación en forma de pinza este puede realizarse por medio de la colocación bilateral de ganchos en las apófisis costotransversas con el propósito de preservar la integridad del espacio interespinoso. Las actuales técnicas de instrumentación por medio del empleo de ganchos, tornillos y barras, proporciona la habilidad de obtener y mantener la corrección deseada.
El equilibrio sagital global de la columna vertebral está íntimamente relacionado con la situación espacial de la pelvis y muestra una amplia variabilidad entre los individuos. El objetivo último del tratamiento debe ser el de conseguir o mantener la correcta alineación de «la cabeza sobre la pelvis». Hasta la fecha existe una evidente carencia de estudios que describan y correlacionen los parámetros espinopélvicos en pacientes con enfermedad de Scheuermann antes y después del tratamiento. Estos podrían llegar a establecer de manera estándar, el cálculo de cuáles serían los niveles óptimos de corrección de la deformidad de forma individualizada.
Nivel de evidenciaNivel de evidencia V.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.