Evaluar los resultados de la fijación de rodilla sin fusión ósea, con clavo intramedular e interposición de cemento.
Material y métodosEstudio retrospectivo de 29 prótesis total de rodilla infectadas con datos recogidos prospectivamente y seguimiento medio de 4,2 años (3-5).
ResultadosLas complicaciones fueron 2 infecciones recurrentes, una fractura periimplante y una erosión cortical en la punta del componente femoral, siendo todas revisadas con buen resultado. La dismetría media fue 0,8cm, con 24<1cm. Veinticinco pacientes no referían dolor. El valor medio de WOMAC-dolor fue 86,9, WOMAC-función 56,4, SF12-físico 45,1, y SF12-mental 53,7. Cuatro pacientes precisaron andador y solo 2 eran dependientes para actividades diarias.
ConclusionesEl clavo Endo-Model Link® es un efectivo método de fijación de rodilla, restaurando la alineación del miembro y adecuada longitud del mismo.
To evaluate the outcome of knee fixation without bone fusion using an intramedullary modular nail and interposed cement.
Material and methodsRetrospective study of 29 infected total knee arthroplasties with prospective data collection and a mean follow-up of 4.2 years (3-5).
ResultsComplications included 2 recurrent infections, 1 peri-implant fracture, and 1cortical erosion due to the tip of the femoral component. All of these were revised with successful results. The mean limb length discrepancy was 0.8cm, with 24<1cm. Twenty-five patients reported no pain. The mean WOMAC-pain was 86.9, WOMAC-function 56.4, SF12-physical 45.1, and SF12-mental 53.7. Four patients needed a walking frame, and only two were dependent for daily activities.
ConclusionsThe Endo-Model Link nail is an effective method for knee fixation that restores the anatomical alignment of the limb with adequate leg length.
La artrodesis tras fracaso de artroplastia total de rodilla (ATR) es una técnica ampliamente aceptada para salvamento del miembro cuando no es posible o aconsejable la implantación de otra prótesis1. Actualmente, la indicación de artrodesis es poco frecuente2, siendo en la mayoría de casos por infección recurrente que no puede ser controlada mediante revisiones quirúrgicas o por lesión del aparato extensor. Por ello, la literatura es escasa y prácticamente todos los estudios constan de series cortas, habiendo solo unos pocos con alrededor de 30 casos2, a excepción de la de Mabry et al.3 con 85 casos. Además, y debido a su baja prevalencia, todos los estudios hasta el momento son evaluaciones retrospectivas.
La artrodesis convencional pretende la estabilidad indolora de la rodilla mediante la fusión ósea femorotibial, siendo los métodos actualmente más utilizados la fijación externa y el enclavado intramedular2. En general, los resultados descritos con fijación externa han sido inferiores en relación con el enclavado intramedular3,4 por mayor tiempo para obtener la fusión ósea y mayores tasas de complicaciones. Ambos métodos tienen la desventaja potencial de producir un excesivo acortamiento del miembro en la mayoría de casos2 y la dificultad de conseguir la fusión ósea en un medio previamente séptico5. Otro tipo de fijación permanente de la rodilla puede ser la estabilización permanente de la rodilla sin fusión ósea6 mediante fijación con enclavado intramedular e interposición de un bloque de cemento que permita conservar la longitud del miembro, como la que puede obtenerse mediante el clavo Endo-Model Link®. Solo hemos encontrado 5 estudios en relación con este modelo de clavo7–11, de los que en solo 2 no se realizó fusión ósea fémoro-tibial.
El objetivo de este estudio era analizar los resultados funcionales de la fijación de rodilla sin fusión ósea con el clavo de artrodesis Endo-Model Link®, para revisión de ATR infectada.
Material y métodosEste es un estudio retrospectivo con datos recogidos prospectivamente. Nuestra base de datos de artroplastias incluía todas las implantadas en el departamento, con datos clínicos y radiográficos pre y postoperatorios, recogidos prospectivamente de manera protocolizada y con seguimiento sistematizado. Los criterios de inclusión fueron pacientes consecutivos tratados entre 2001-2010 con artrodesis de rodilla debidos a ATR infectada. No hubo criterios de exclusión. Se identificaron 29 casos y en todos la artrodesis se realizó mediante revisión quirúrgica en 2 tiempos utilizando el clavo modular intramedular Endo-Model Link® (Waldermar Link, Hamburgo, Alemania), cuyas características y técnica quirúrgica han sido descritas previamente7,10.
Todas las revisiones se realizaron en 2 tiempos y en cada cirugía se obtenían 5 muestras intraoperatorias para cultivo. El primer tiempo consistía en explante de la prótesis, limpieza quirúrgica y colocación de un espaciador no estandarizado de cemento con gentamicina. La infección era tratada con antibioterapia específica intravenosa durante un mes y oral hasta 3 meses. Se consideraba curada la infección por la normalización de la PCR y VSG, así como al menos 2 cultivos por punción articular negativos (cultivo y recuento celular) en los siguientes 3 meses. Así el intervalo para el segundo tiempo quirúrgico era de al menos 6 meses. Solo se realizaba gammagrafía ósea con leucocitos marcados en caso de duda diagnóstica. El segundo tiempo consistía en reimplantación de ATR si no había lesión del aparato extensor, o clavo de artrodesis si la había. Si tras reimplantación recurría la infección, volvía a realizarse nueva revisión quirúrgica para artrodesis.
La artrodesis se realizó como segundo tiempo quirúrgico tras considerar curada la infección. Se realizaron tomas de 5 muestras intraoperatorias para cultivo. Postoperatoriamente se instauró tratamiento antibiótico específico intravenoso de acuerdo a los cultivos previos, durante 2 semanas si los nuevos cultivos eran negativos. El clavo de artrodesis constaba de 2 componentes de cromo-cobalto en varias longitudes, femoral y tibial, que se acoplaban y atornillaban entre sí a nivel de la rodilla proporcionando una conexión muy robusta con ángulo femorotibial fijo de 5° de valgo en el plano frontal y 5° de flexión en el sagital. Los vástagos eran introducidos previo fresado de los canales medulares, retrógradamente en el fémur y anterógradamente en la tibia, cementando solo sus porciones metafisarias. Dada la dificultad técnica de cementar toda la longitud de los clavos, se prestaba atención a realizar un adecuado relleno de cemento en la porción metafisaria y al menos 10cm diafisarios de cada componente. Tras acoplamiento de los 2 componentes, el espacio articular se rellenaba con un bloque de cemento con 80mg de gentamicina (Cerafixgenta, Ceraver, Francia). Se realizaba profilaxis específica antibiótica y antitrombótica y se autorizaba la carga con andador a partir del segundo día postoperatorio si el dolor lo permitía.
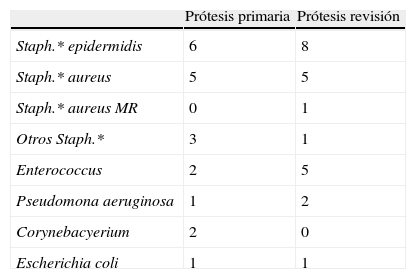
La serie constaba de 25 mujeres y 4 varones, con una edad media en el momento de la artrodesis de 74,6 años (rango, 59-83). El índice de masa corporal (IMC) medio era 32,3kg/m2, teniendo 22 pacientes (75,8%) un IMC >=30 de los que 2 eran obesos mórbidos (IMC >=40). Las comorbilidades en el momento de la artrodesis eran variadas, con 11 pacientes (37,9%) presentando diabetes tipo II y otras patologías asociadas, siendo las más frecuentes hipertensión arterial, cardiopatía e insuficiencia respiratoria crónica. El diagnóstico inicial en todos los casos había sido artrosis primaria. En 12 pacientes la infección ocurrió tras una ATR primaria y en 17 tras una revisión inicialmente aséptica. En 12 pacientes la infección se asociaba a rotura del tendón rotuliano (5 pacientes), defecto de cobertura cutánea (uno) o inestabilidad severa (uno). Todos los pacientes presentaron infección por combinación de gérmenes, estando presente algún Staphylococcus en 21 pacientes (tabla 1).
Gérmenes infectantes
| Prótesis primaria | Prótesis revisión | |
| Staph.* epidermidis | 6 | 8 |
| Staph.* aureus | 5 | 5 |
| Staph.* aureus MR | 0 | 1 |
| Otros Staph.* | 3 | 1 |
| Enterococcus | 2 | 5 |
| Pseudomona aeruginosa | 1 | 2 |
| Corynebacyerium | 2 | 0 |
| Escherichia coli | 1 | 1 |
* Staph: Staphylococcus. MR: meticilín-resistente. Se presenta el n.° de casos, considerando que había combinación de gérmenes.
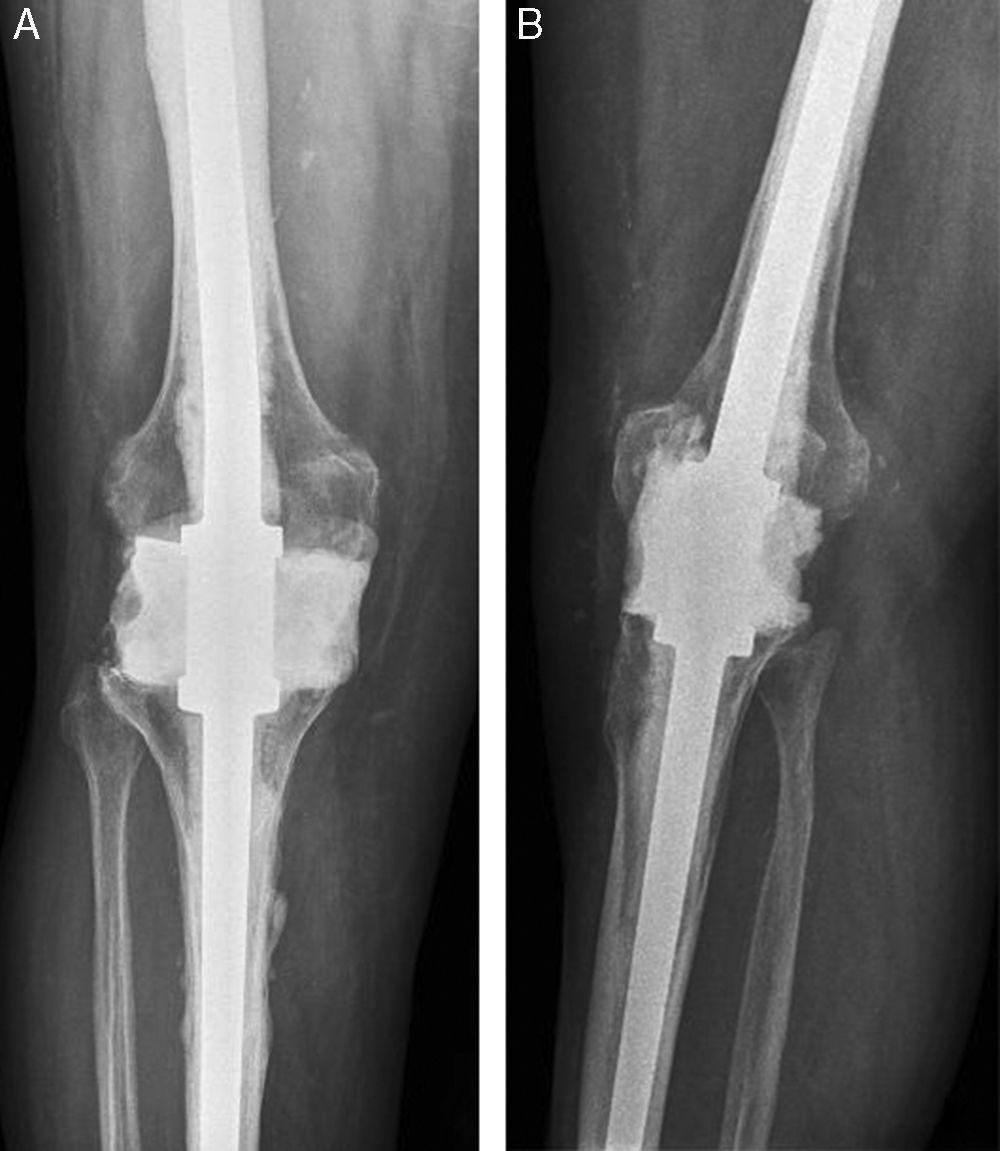
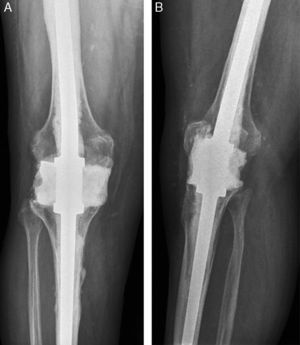
Tras la artrodesis, todos los pacientes habían sido prospectivamente evaluados clínica y radiográficamente a los 3, 6, 12 y al menos hasta los 36 meses. Para la valoración clínica en este estudio solo se utilizaron como variables de resultados los cuestionarios Short-Form (SF1212, físico y mental) y WOMAC corto13 (dolor y función). Las puntuaciones de ambos cuestionarios fueron calculados en escala 0-100, de manera que un mayor valor indicaba un mejor estado del paciente. Radiográficamente se valoró la posición o cambio de posición del clavo y el aflojamiento por presencia de líneas radiolucentes. Con este tipo de clavo no se pretendía la fusión ósea. A los 6 meses se realizaba telemetría radiográfica en bipedestación para valorar la dismetría entre los miembros.
Dado el tamaño de la muestra, el análisis estadístico de resultados fue descriptivo. Solo para comparar la evaluación clínica pre y postoperatoria se utilizó la prueba t-Student pareada y la exacta de Fisher, considerando significativos valores de p igual o inferior a 0,05.
ResultadosEl seguimiento medio tras la artrodesis fue de 4,2 años (rango, 3-5). No hubo pérdidas de pacientes. El tiempo quirúrgico medio, que incluía la extracción del espaciador de cemento colocado en el primer tiempo, fue de 115 minutos (rango, 75-175).
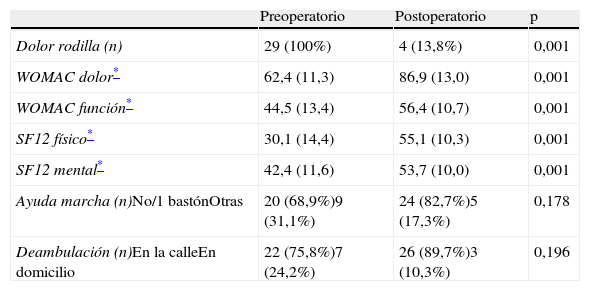
Respecto al estado previo a la artrodesis, los resultados clínicos mejoraron excepto para la autonomía de la marcha (tabla 2), aunque debe señalarse que el estado previo era muy bajo, pues era referido al tiempo en que estaba presente la causa que indicaba la artrodesis y antes de iniciar el primer tiempo de la revisión quirúrgica. En la última evaluación, 4 pacientes referían dolor en rodilla a la deambulación precisando 3 andador y uno 2 muletas. Un paciente refería dolor ocasional en el muslo, y otro dolor en región lumbar. En todos los pacientes el dolor era mecánico y constante a la deambulación, excepto en los casos de dolor en muslo y lumbar que era ocasional. Todos precisaban de medicación analgésica de moderada potencia de manera intermitente.
Resultados clínicos
| Preoperatorio | Postoperatorio | p | |
| Dolor rodilla (n) | 29 (100%) | 4 (13,8%) | 0,001 |
| WOMAC dolor* | 62,4 (11,3) | 86,9 (13,0) | 0,001 |
| WOMAC función* | 44,5 (13,4) | 56,4 (10,7) | 0,001 |
| SF12 físico* | 30,1 (14,4) | 55,1 (10,3) | 0,001 |
| SF12 mental* | 42,4 (11,6) | 53,7 (10,0) | 0,001 |
| Ayuda marcha (n)No/1 bastónOtras | 20 (68,9%)9 (31,1%) | 24 (82,7%)5 (17,3%) | 0,178 |
| Deambulación (n)En la calleEn domicilio | 22 (75,8%)7 (24,2%) | 26 (89,7%)3 (10,3%) | 0,196 |
En conjunto, 18 pacientes (62,1%) no precisaban ayuda para caminar, 6 (20,7%) un bastón, uno (3,4%) 2 bastones, y 4 (13,8%) un andador. Caminaban fuera de su casa 26 pacientes (89,7%) y 3 (10,3%) solo dentro de su casa. Solo 2 pacientes eran dependientes para las actividades básicas de la vida diaria. Todos tenían dificultades para utilizar escaleras o sentarse en un coche.
Con la escala WOMAC-dolor se obtuvo una puntuación media postartrodesis de 86,9 (rango, 55-100), habiendo 4 pacientes con puntuación igual o menor a 65, y el resto con puntuación igual o superior a 80. La puntuación en la escala WOMAC-función fue sensiblemente inferior, con un valor medio de 56,4 (rango, 17-65), habiendo 6 pacientes con puntuación igual o inferior a 50, y el resto igual o superior a 55. Los pacientes con menor función eran aquellos que precisaban mayor ayuda para caminar. Respecto a las escalas SF12 también fueron sensiblemente menores. Con SF12-físico el valor medio era 45,1 (rango, 14-53), correspondiendo las puntuaciones menores de 40 a los 6 pacientes con menor puntuación WOMAC-función. Con SF12-mental la puntuación media era 53,7 (rango, 28-62), correspondiendo las puntuaciones menores de 40 a los pacientes que referían dolor.
Globalmente, 4 pacientes (13,8%) fueron considerados mal resultado de la artrodesis, por dolor, precisar ayuda de andador o ser dependientes para actividades básicas de la vida diaria.
En la última evaluación radiográfica (fig. 1), se observó una alineación femorotibial media de 4,5° de valgo (rango, 3°-6°). Dos pacientes presentaron radiolucencias cemento-hueso a nivel del componente femoral sintomáticas. En 2 pacientes la cementación del clavo femoral fue insuficiente, mostrando líneas radiolucentes cemento-hueso. La dismetría media entre los miembros fue de 0,8cm (rango 0-2), habiendo 24 pacientes que no tenían dismetría o era inferior a 1cm, 3 pacientes con 1,5cm y 2 pacientes con 2,0cm. Estos 5 últimos pacientes precisaron un alza en el calzado, cuyo uso era bien aceptado por los pacientes y no empeoraba las escalas de WOMAC o SF12.
Tras la artrodesis, hubo 6 complicaciones. En 2 pacientes recurrió la infección, precisando uno de ellos nueva revisión en 2 tiempos para colocación de un nuevo clavo de artrodesis, curando la infección y resultando sin dolor y sin precisar ayudas para caminar. La otra paciente tenía 74 años, en programa de cuidados paliativos por severas comorbilidades no relacionadas con la rodilla que contraindicaron la reintervención. Otro paciente presentó erosión cortical de la punta proximal del clavo con riesgo de fractura, precisando recambio por otro clavo más largo, resultando sin dolor y no precisando ayudas. Otro presentó fractura periimplante a nivel del extremo proximal del clavo, por caída en escaleras a los 3 años, precisando revisión a clavo más largo y fijación interna femoral con placa femoral, resultando sin dolor pero necesitando ayuda de andador con 95 años de edad. Otros 2 pacientes, antes citados, presentaban insuficiente cementación del componente femoral, con líneas radiolucentes a ese nivel. Uno refería dolor en la rodilla precisando de andador y el otro dolor en el muslo precisando de 2 bastones. No hubo casos de rotura del implante.
DiscusiónEl propósito de este estudio fue describir los resultados funcionales tras la fijación de rodilla sin fusión ósea mediante el clavo intramedular Endo-Model Link®. No pudo realizarse comparación con otro método de artrodesis al no disponer de una cohorte de suficiente homogeneidad y tamaño, ni comparación con revisiones sépticas en las que se hubiera implantado una nueva prótesis por el sesgo debido a la diferente tasa de gestos quirúrgicos sobre la rodilla. Para la valoración clínica no se consideró válida la escala KSS14 al contabilizar variables inapropiadas para la artrodesis. Así mismo, había sido puesta en duda la validez15,16 de instrumentos de valoración empleados en estudios previos de artrodesis, como Oxford Knee Score17 y Lequesne Algofunctional index18, en favor de los cuestionarios SF12 y WOMAC.
Tan solo hemos encontrado 5 estudios en la literatura sobre el clavo Endo-Model Link® para artrodesis tras fracaso de ATR, 2 de ellos utilizando interposición de cemento8,9 y los otros realizando contacto para fusión ósea7,10,11, aunque también se han publicado resúmenes de comunicaciones orales. En otro estudio19 también se utilizó artrodesis con interposición de bloque de cemento, pero con distinto clavo modular. A nuestro entender, este es el estudio más amplio sobre este clavo publicado hasta la fecha para artrodesis tras fracaso de ATR por cualquier causa.
Actualmente, los implantes más utilizados para artrodesis de rodilla convencional son la fijación externa y el enclavado intramedular, aunque con este parecen obtenerse mejores resultados3,4 al aportar una fijación rígida y permitir la carga inmediata20. La mayoría de artrodesis con enclavado intramedular persiguen la tradicional fusión femorotibial, para lo que es importante maximizar el contacto entre ambos huesos3. El clavo empleado en este estudio busca la estabilización mecánica de la rodilla sin fusión femorotibial10, por ello es difícil la comparación con otras técnicas salvo en lo referente a complicaciones quirúrgicas y resultados funcionales.
En nuestra serie, la infección no recurrió tras la artrodesis en 27 pacientes (93%), y en los otros 2 pacientes (7%) se resolvió mediante nueva revisión en 2 tiempos y reartrodesis con clavo. La implantación de un clavo intramedular en un lugar con infección previa tiene el riesgo de infección recurrente, con una tasa para clavos convencionales5,21–23 del 7-21%, habiendo una relevante tasa de amputaciones tras fracaso de la artrodesis5,23. La ventaja teórica de la interposición de cemento con antibiótico frente a la infección no se ha demostrado en estudios previos19,24, con una tasa de infección del 13%. Nuestra menor tasa de infección podría deberse a que era más prolongado el tiempo intermedio en la revisión en 2 tiempos. Al igual que otros autores25, en caso de ATR infectada nosotros recomendamos la artrodesis en 2 tiempos con intervalo prolongado.
Mediante la artrodesis con fusión ósea, para la obtención de una rodilla estable e indolora es necesaria la compresión gradual y constante entre los extremos de fémur y tibia hasta conseguir la fusión. Pero aunque se refieren2,21 tasas de fusión de hasta el 90 y 100%, en algunos de estos casos fueron necesarias cirugías complementarias para tratamiento de retardos de consolidación o seudoartrosis con aporte de injerto óseo7,23,25,26.
Con el enclavamiento para artrodesis convencional es difícil conseguir una adecuada alineación del miembro, que en muchos de los casos21,25 resulta próxima a 0°, mientras que el clavo modular sin fusión ósea tiene la ventaja de su angulación fija en 5° de valgo, aunque el resultado puede variar ligeramente de acuerdo a la rotación del enclavado. En nuestro estudio, la angulación femorotibial media conseguida fue de 4,5° de valgo, similar a otros estudios con el mismo implante8, mientras que las series con otros clavos que aportan este dato muestran una angulación media menor, de 0-3° de valgo23,24.
Otro inconveniente de la fusión ósea es el frecuente acortamiento excesivo del miembro. En nuestro estudio, ningún paciente tenía una dismetría superior a 2cm, similar a otros estudios que no utilizaron la fusión ósea7,8,19. Si bien técnicamente es deseable cierto acortamiento para facilitar la circunducción de la cadera en la deambulación, diversos autores recomiendan que la dismetría no debería ser mayor de 2cm pues dificultaría la bipedestación y conllevaría un excesivo balanceo pélvico que podría provocar molestias a nivel lumbar. Por el contrario, con la fusión ósea se describen acortamientos medios23,25 de 3,0-4,5cm, siendo mayores de 2cm en el 80-100% de los pacientes24,26, o con dismetrías23,24,26 de hasta 6cm.
Clínicamente, 4 pacientes (14%) de nuestra serie referían dolor residual en la rodilla, precisando 5 pacientes (17%) ayuda de al menos 2 bastones, lo que es discretamente peor a otros estudios con similar técnica7,21. Con el enclavado para fusión ósea7,21,26 se describen 22-54% con dolor y 33% precisando al menos 2 bastones. Ramazzini et al.9 en una serie que utilizaba variadas técnicas de artrodesis, refieren que el 30% precisaron a 6 años 2 bastones o andador. En nuestro estudio, el resultado funcional fue relativamente bajo, próximo a los 50 puntos en las escalas WOMAC y SF12, similar a otros estudios con igual técnica10,19. No obstante, un estudio27 sobre validación de la escala SF12 reflejaba que puntuaciones mayores de 50 representaban la media en la población sana, y puntuaciones menores de 40 correspondían al nivel inferior del 84% de esa población. Empleando clavos modulares para obtener fusión ósea9,23 se refieren valores funcionales inferiores a los nuestros.
El clavo de artrodesis Endo-Model Link® presentaba como inconveniente que técnicamente era muy difícil obtener una adecuada cementación en toda su longitud, por lo que se optó en cementar solo los primeros 15-20cm de cada componente. Esto tenía la desventaja potencial de producir dolor en el muslo o la tibia si no se obtenía una estabilización adecuada de los componentes. En nuestra serie solo 2 pacientes refirieron dolor en el muslo, no siendo este factor referido por otros autores.
Nuestro estudio está limitado principalmente por su aspecto retrospectivo y el tamaño de la muestra debido a su baja prevalencia. No obstante, nuestra serie supera en tamaño a la mayoría de las publicadas previamente y los datos clínicos habían sido recogidos prospectivamente. Otra limitación es el tiempo de seguimento medio de 4,2 años, ya que se precisaría un largo plazo para valorar potenciales aflojamientos del clavo o inestabilidades de la rodilla.
Como conclusión, nuestros resultados muestran que la técnica de fijación de rodilla con el clavo Endo-Model Link® permite curar la infección en la mayoría de los casos, y que es efectiva a corto plazo para aportar estabilidad indolora, obtener una adecuada longitud del miembro y facilitar una aceptable capacidad funcional e independencia en las actividades diarias. No obstante, son necesarios estudios bien diseñados, de mayor tamaño y mayor seguimiento para validar los resultados de esta técnica.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.