La reparación artroscópica de los trastornos del manguito rotador es un procedimiento técnicamente exigente pero exitoso. Las claves para un buen resultado son la combinación de una indicación adecuada, una buena técnica y un estricto protocolo de rehabilitación. El manejo terapéutico de las lesiones debe ser evaluado teniendo en cuenta las consideraciones personales, anatómicas y biológicas.
Durante el procedimiento artroscópico el primer paso es identificar el patrón de la lesión y definir la estrategia para su reparación. Tras esto el cirujano debe preparar la huella de la inserción del manguito y usar una técnica de reparación que mejore el contacto tendón-hueso. Es fundamental conseguir una reparación libre de tensión, con liberaciones de tendón si fuese necesario.
En el postoperatorio es esencial un protocolo que proteja la reparación tendinosa y a su vez evite la rigidez.
Arthroscopic repair of rotator cuff disorders is a technically demanding, but successful procedure. The main keys to success are a combination of proper indication, good technique, and an adequate rehabilitation protocol. The tears should be evaluated for reparability, taking into account personal, anatomical, and biological considerations.
The first step in an arthroscopic procedure should be to identify the tear pattern and define the repair strategy. The surgeon should then carefully prepare the rotator cuff footprint and use a repair technique that improves tendon-bone contact. It is essential to obtain a tension-free repair with tendon releases if necessary.
After surgery a protocol designed to protect the healing tendon without causing stiffness is essential.
La prevalencia del dolor de hombro en la población general ronda en torno al 4%1, y a menudo se relaciona con trastornos del manguito rotador, especialmente en adultos mayores. La incidencia de lesiones del manguito rotador observada en estudios en cadáveres oscila entre el 7%2 y el 20%3, llegando hasta el 30%4 si se incluyen las lesiones de espesor parcial. En aquellos pacientes con tendinopatías degenerativas o inflamatorias del manguito el tratamiento conservador es de elección, pero si hay soluciones de continuidad del tendón en pacientes sintomáticos se debe plantear el tratamiento quirúrgico.
Aunque la patología del manguito rotador fue inicialmente asociada a la aparición de un compromiso entre el manguito y el acromion, la evidencia actual sugiere que las lesiones del manguito se producen por mecanismos más complejos, y que este compromiso acromial puede desarrollarse secundariamente a una combinación de un problema tendinoso primario y una disfunción dinámica del hombro5. Este cambio en el mecanismo patogénico ha modificado el abordaje terapéutico, de enfocarlo al acromion (acromioplastia o descompresión subacromial) a hacerlo sobre el manguito (reparación)6.
La primera reparación del manguito rotador se atribuye a Codman7 en 1909. La reparación abierta mediante un abordaje lateral transdeltoideo ha sido considerada el patrón oro tras su popularización por Cofield, Neer, Jobe y otros8. En la década de los noventa un grupo de cirujanos pioneros en la artroscopia inició satisfactoriamente la técnica de reparación artroscópica9,10; a pesar de su complejidad en aquel entonces, se hizo popular rápidamente. Hoy hay pocas dudas de que con el abordaje artroscópico se obtienen al menos tan buenos resultados como en las técnicas abiertas, aportando a la par las ventajas significativas propias de las técnicas artroscópicas11,12. De hecho, en los últimos 10años se ha convertido en el procedimiento de elección en la reparación de las lesiones del manguito rotador. Esto es debido a que la artroscopia es una potente herramienta diagnóstica que permite la identificación y el tratamiento de ciertas lesiones que, como las roturas parciales articulares del manguito, la patología bicipital y ciertos patrones de inestabilidad complejos, no son fáciles de diagnosticar durante los procedimientos realizados mediante cirugía abierta. Además, se limita drásticamente el daño de partes blandas (específicamente del músculo deltoides) durante el abordaje y permite liberaciones tendinosas y del nervio supraescapular que serían difíciles mediante un abordaje transdeltoideo o deltopectoral tradicional. Como desventajas se pueden señalar: su larga curva de aprendizaje (en particular para reparaciones complejas de manguito), que puede ser más costosa económicamente y presentar complicaciones intraoperatorias específicas (lesiones secundarias a tracción o posicionamiento)13.
Protocolo de diagnósticoEvaluación clínicaLos principales síntomas clínicos de los trastornos del manguito son dolor, rigidez y debilidad o pérdida de fuerza. Cuando un desgarro agudo es el resultado de una lesión traumática (por lo general una caída de baja energía sobre un brazo extendido o una luxación de hombro en un paciente de más de 40años), los síntomas principales suelen ser dolor y debilidad que se desarrollan súbitamente, remitiendo el dolor en los siguientes días o semanas, persistiendo la debilidad. En cambio, las lesiones degenerativas crónicas del manguito se presentan como dolor asociado a rigidez progresiva e inicio tardío de debilidad. En desgarros importantes en la zona superior del manguito puede manifestarse una migración anterosuperior de la cabeza humeral; sin embargo, la inestabilidad franca es rara y se asocia frecuentemente con las lesiones extensas del subescapular.
La exploración física del paciente con trastornos del manguito rotador debe estar centrada en la identificación del origen del dolor y la evaluación de los diferentes grados de rigidez y disminución de fuerza presentes. El dolor generalmente es difuso sobre la región subacromial y deltoidea, siendo necesario un detenido examen de la corredera bicipital y la articulación acromioclavicular. A su vez es imprescindible la exploración del rango de movilidad tanto activo como pasivo y la evaluación de las relaciones estática y dinámicas entre las articulaciones glenohumeral y escapulotorácica en busca de disfunción. Es esencial, además, la valoración de la fuerza muscular de los 3 componentes mayores del manguito (subescapular, supraespinoso y infraespinoso-redondo menor).
Pruebas de imagenLa radiografía simple es de ayuda en la identificación de migración proximal de la cabeza humeral, de cambios artrósicos relacionados con la artropatía del manguito y de cambios degenerativos de la articulación acromioclavicular.
Generalmente se requieren pruebas complementarias para la correcta valoración de la patología del manguito. La ecografía aporta información útil sobre la naturaleza y extensión de las lesiones14 y permite una evaluación dinámica del hombro, aunque es muy dependiente del examinador. La resonancia magnética (RM) se considera la prueba de elección para el diagnóstico en la patología del manguito15, ya que permite un diagnóstico preciso tanto de la posible patología articular y de las posible lesiones del manguito como una valoración del alcance de la atrofia grasa de la musculatura16. De forma complementaria, la artrotomografía computarizada (artroTC)17 y la artrorresonancia magnética (artroRM) son de utilidad en la definición precisa de la extensión de las lesiones, en la definición de las roturas parciales, así como en la valoración posquirúrgica de las reparaciones realizadas.
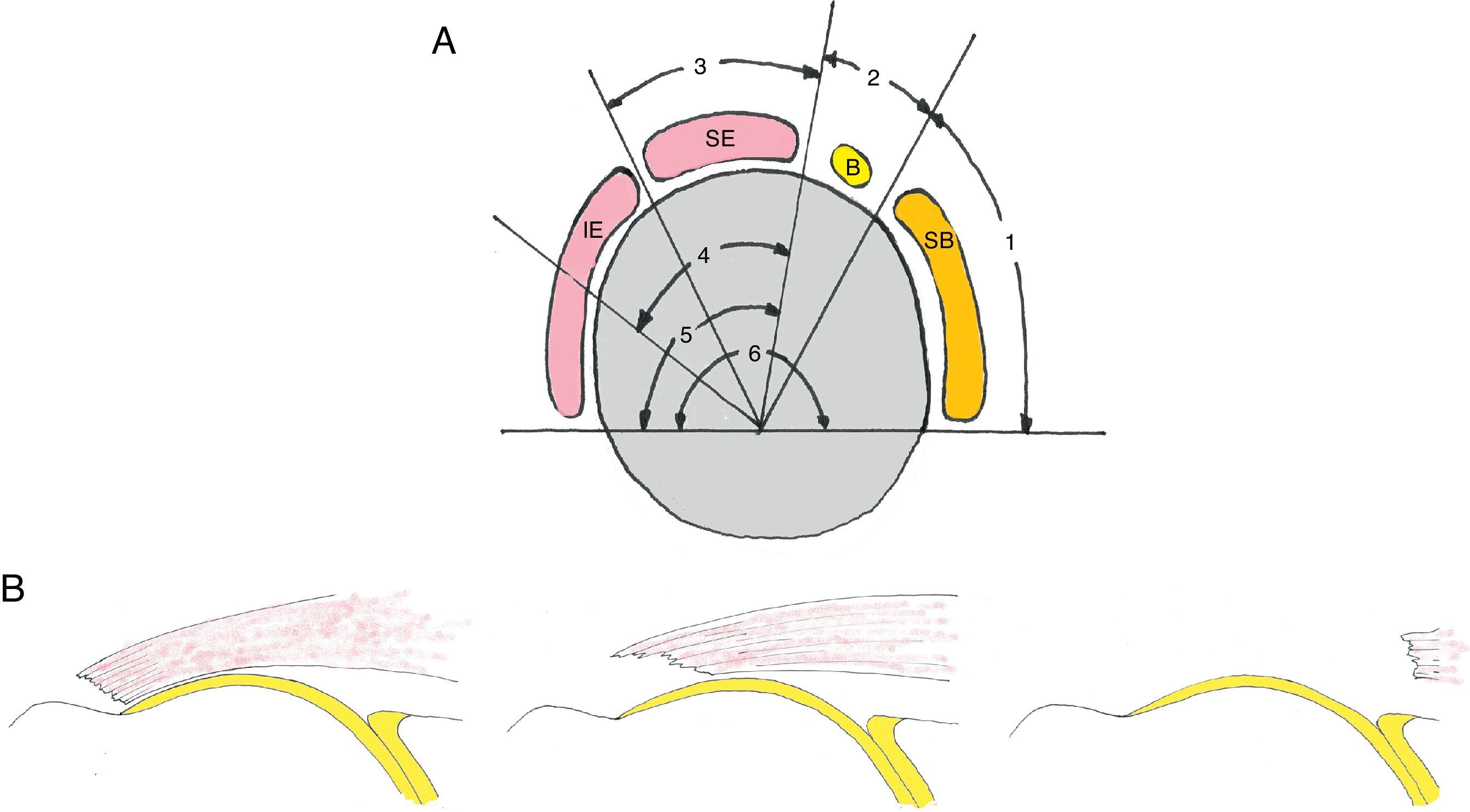
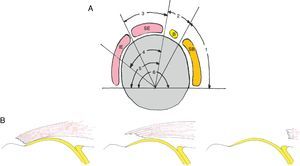
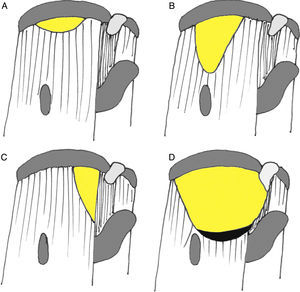
Patrones de rotura y clasificaciónLas características a evaluar en una rotura (ya sea con las pruebas de imagen o con la artroscopia exploradora) son: los tendones afectos, el tamaño de la rotura, y si la afectación comprende todo el espesor del manguito o es únicamente parcial. Es clásica la clasificación de Patte18 según 6 patrones diferentes de afectación tendinosa (fig. 1A).
Clasificación de Patte18 para roturas del manguito rotador. A) En el plano sagital se divide en 6 zonas. Segmento 1: rotura del tendón subescapular (SB). Segmento 2: rotura en el ligamento coracohumeral. Segmento 3: rotura del tendón supraespinoso (SE). Segmento 4: rotura del tendón SE y de la parte más superior del tendón infraespinoso (IE). Segmento 5: rotura del tendón SE e IE. Segmento 6: rotura de los tendones SB, SE e IE. B) En el plano coronal se clasifican en 3 tipos. Tipo 1: no retraída. Tipo II: retraída a nivel de la cabeza humeral. Tipo III: retraída a nivel de la glena.
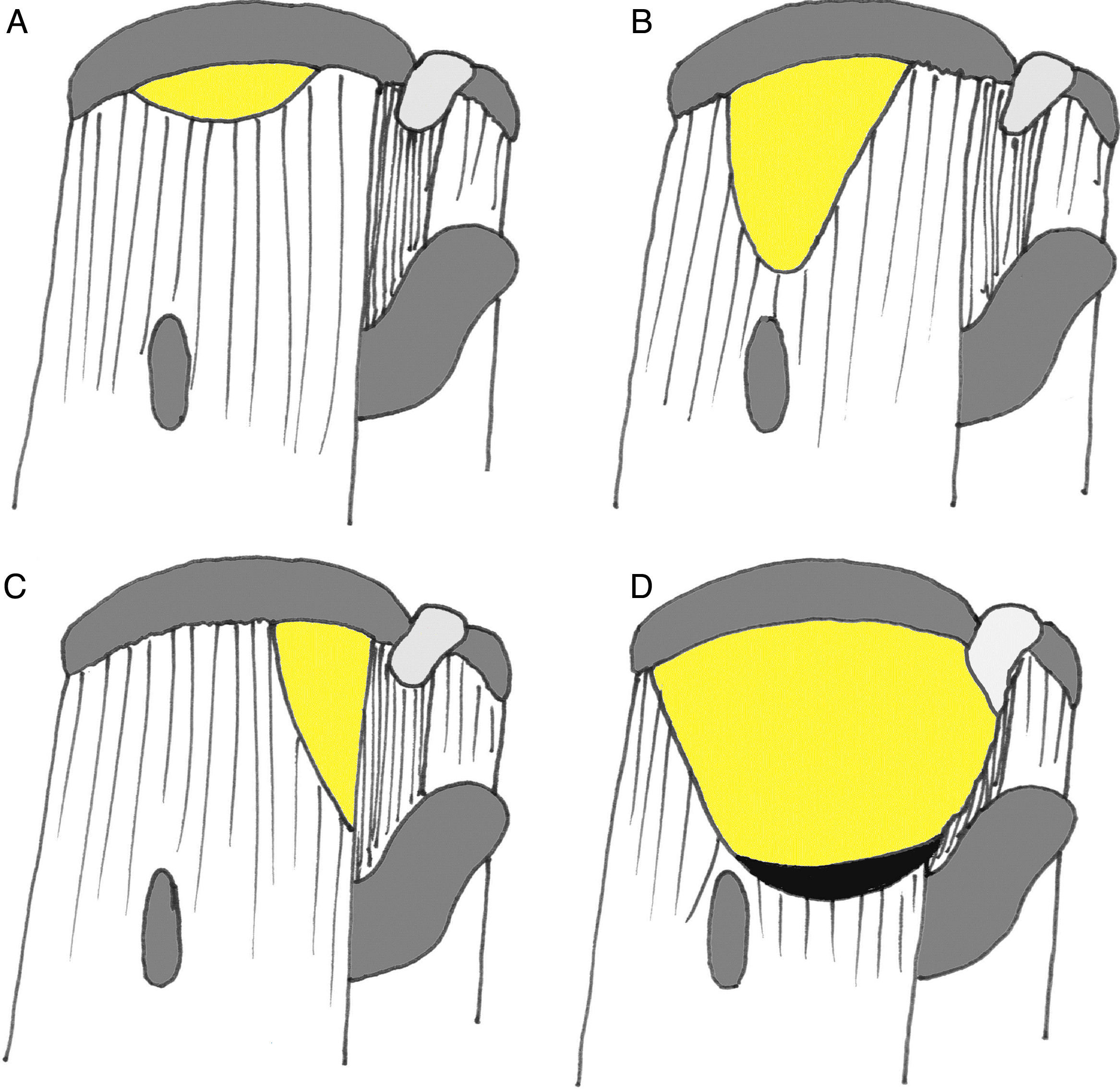
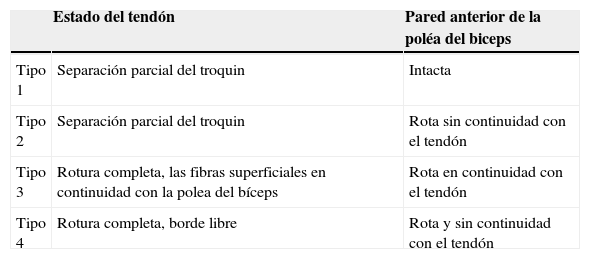
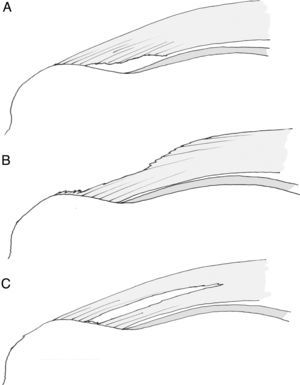
Los patrones de rotura de espesor completo del manguito posterosuperior (tendones supra e infraespinoso) han sido clasificados por Burkhart19 (fig. 2). Esta clasificación da pistas claras sobre la naturaleza de la rotura y ayuda en la toma de decisiones durante la cirugía. Las roturas subescapulares tienen un comportamiento diferente a las posterosuperiores y son clasificadas de manera distinta (tabla 1)20.
Clasificación de Burkhart (Davidson y Burkhart19). A) Tipo I: en cuarto de luna sin o con leve retracción. Tipo II: roturas longitudinales en forma de U (B) o L (C). D) Tipo III: roturas masivas retraídas.
Clasificación de Toussaint para roturas del tendón subescapular
| Estado del tendón | Pared anterior de la poléa del biceps | |
|---|---|---|
| Tipo 1 | Separación parcial del troquin | Intacta |
| Tipo 2 | Separación parcial del troquin | Rota sin continuidad con el tendón |
| Tipo 3 | Rotura completa, las fibras superficiales en continuidad con la polea del bíceps | Rota en continuidad con el tendón |
| Tipo 4 | Rotura completa, borde libre | Rota y sin continuidad con el tendón |
De Toussaint et al.20.
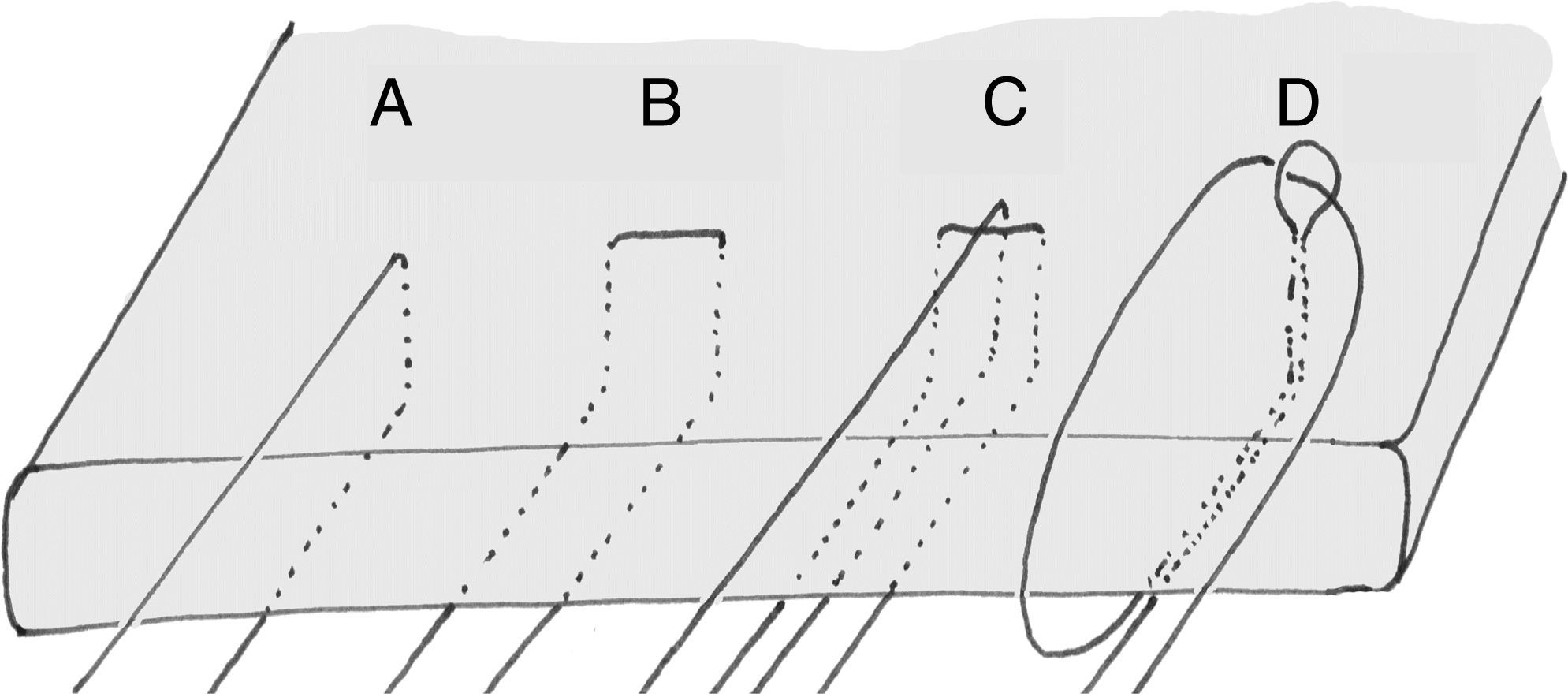
Las lesiones tendinosas de espesor parcial son clasificadas como de cara bursal, articular o intratendinosas (fig. 3)21. Se clasifican a su vez según el porcentaje del tendón afecto.
Las lesiones de la unión musculotendinosa del infraespinoso son infrecuentes y no se pueden incluir dentro de los patrones descritos22. El diagnóstico se realiza mediante RM, y tanto el tratamiento quirúrgico como el conservador tienen malos resultados con atrofia de la musculatura terminal22.
Indicaciones de cirugíaAlgunas roturas, incluso extensas, pueden no requerir reparación quirúrgica en personas mayores, pacientes asintomáticos y, en general, pacientes que presentan un rango aceptable de movilidad y fuerza. Las lesiones traumáticas agudas deben ser tratadas quirúrgicamente, especialmente en los pacientes activos. En estos casos se desarrolla frecuentemente retracción, atrofia y degeneración grasa, y un tratamiento conservador prolongado, en caso de no ser exitoso, condicionaría negativamente las opciones de reparación secundaria.
Las roturas degenerativas crónicas deben manejarse de forma conservadora, al menos inicialmente. Su tratamiento debe incluir ejercicios y fármacos centrados en controlar el dolor y prevenir la rigidez. Si persisten los síntomas (dolor importante o pérdida de fuerza) a pesar de un cuidadoso programa de rehabilitación, debe valorarse la cirugía. La rigidez es un problema típico de estos pacientes, y su aparición ensombrece los resultados de la intervención23. Para prevenirla, es de vital importancia que tanto el traumatólogo como el fisioterapeuta insistan en un programa exhaustivo dirigido a recuperar completamente el rango de movilidad pasiva de forma previa a la cirugía.
Criterios para indicar una reparación de manguitoEs una cuestión fundamental por parte del cirujano valorar las características de las roturas (preferiblemente con RM) antes del procedimiento artroscópico, teniendo en cuenta las características personales, anatómicas y biológicas (tabla 2), ya que el procedimiento implica un coste significativo no solo económico sino también personal para el paciente (rehabilitación prolongada y frecuentemente dolorosa). Para evitar fracasos y re-intervenciones se han de evitar reparaciones artroscópicas en pacientes que no cumplan los requisitos señalados.
Factores a valorar en la sutura de las roturas de los tendones del manguito
| Dependientes del paciente |
| Edad |
| Enfermedades mentales |
| Compensaciones laborales |
| Capacidad de realizar el tratamiento rehabilitador |
| Hábito tabáquico |
| Dependientes de la rotura |
| Tipo rotura |
| Retracción del tendón |
| Atrofia muscular |
| Infiltración grasa |
| Ascenso de la cabeza humeral |
Para realizar una correcta indicación quirúrgica se deben tener en cuenta las características personales de cada paciente. La edad avanzada no debe ser considerada por sí misma una contraindicación, ya que se han obtenido buenos resultados de forma sistemática en cualquier grupo de edad24. Sin embargo, los pacientes ancianos y frágiles pueden no ser capaces de hacer frente con éxito al protocolo de rehabilitación. Por idéntico motivo, personas con déficits cognitivos o malos cumplidores no son habitualmente buenos candidatos para una reparación artroscópica de manguito; los pacientes fumadores o con conflictos laborales25,26 tienen peor pronóstico.
Es fundamental una valoración preoperatoria e intraoperatoria de las características anatómicas de la rotura. La retracción de los tendones puede no ser un problema en lesiones agudas aunque dificulta la reparación, pero es un factor importante en casos evolucionados, porque se asocia a atrofia y puede hacer desaconsejable la reparación. (fig. 1B) El cirujano debe tener como objetivo la obtención de una reparación libre de tensión, utilizando para ello una combinación de técnicas quirúrgicas como las liberaciones, los puntos de convergencia e incluso la reinserción medial del manguito (como se detalla más adelante), ya que la tensión en la zona de reparación incrementa la probabilidad de fallo durante la fase de curación27.
A pesar de ser técnicamente posible, algunos condicionantes biológicos pueden hacer que una reparación tendinosa sea de mal pronóstico. La presencia de atrofia muscular y de infiltración grasa son indicadores de mal resultado28,29. Así, Goutalier describió una clasificación para la evaluación de la infiltración grasa en TC que ha sido adaptada para su uso en RM (tabla 3)30. Una atrofia muscular e infiltración grasa importantes se asocian a un incremento en la tasa de re-rotura y a peores resultados funcionales29. En presencia de estos condicionantes no se debería realizar una sutura, salvo en pacientes jóvenes o tras valoración conjunta con el paciente.
Clasificación de la degeneración grasa según Goutalier et al.29. El grado de degeneración grasa se mide en cortes sagitales en TAC o RNM a nivel de la punta del olecranon
| Grado | Descripción |
|---|---|
| 0 | Sin infiltración grasa en el músculo |
| 1 | Infiltración grasa leve |
| 2 | Menos grasa que músculo |
| 3 | Tanta grasa como músculo |
| 4 | Más grasa que músculo |
La presencia de migración proximal de la cabeza humeral observada en la proyección radiológica anteroposterior sugiere un fallo estático en la función del manguito rotador y es también un indicador de mal pronóstico de la reparación31. De forma más reciente se considera también como de mal pronóstico la migración dinámica anterosuperior30. La presencia de cambios degenerativos avanzados en la articulación glenohumeral en pacientes con rotura de manguito amenaza los resultados funcionales de una hipotética reparación. En estos pacientes se debe considerar la indicación de una artroplastia de hombro32.
Hay que tener en cuenta que, a pesar de existir un consenso general entre los cirujanos de hombro de que con la reparación del manguito rotador se obtienen buenos resultados, existen, quizá paradójicamente, pocos estudios de calidad que apoyen este tipo de procedimiento33, sobre todo para las roturas crónicas.
Técnica quirúrgicaPlanificación preoperatoriaEl cirujano que va a realizar la reparación artroscópica del manguito rotador ha de conocer que algunos procedimientos pueden ser técnicamente muy exigentes. Se debe disponer de instrumentación específica para artroscopia de hombro. Estos procedimientos se pueden realizar indistintamente en decúbito lateral o en silla de playa.
Es necesario poder contar con un «ambiente estable» durante el desarrollo de los procedimientos de reparación, a menudo prolongados, de lesiones del manguito. El control de la presión arterial (hipotensión) facilita enormemente la labor del cirujano y contribuye sin duda a que disminuya el tiempo quirúrgico. Por ello es conveniente suscitar la colaboración del médico-anestesista en lograr este cometido.
Consideraciones generalesAntes de cualquier reparación el cirujano debería realizar una exploración artroscópica sistemática del hombro que incluya el espacio glenohumeral y el subacromial34, e identificar lesiones asociadas desbridando la bursa o tejido cicatricial si fuera necesario, para objetivar el patrón de rotura tendinoso. Luego se ha de comprobar si el cabo tendinoso alcanza la huella ósea sin tensión. En caso contrario se deberá evaluar la posibilidad de practicar liberaciones o dar puntos de convergencia de márgenes que permitan obtener una reducción libre de tensión.
El objetivo del cirujano debería ser conseguir una reparación tendinosa que permita la curación de los tejidos blandos adyacentes al hueso. Aunque es imposible obtener una curación perfecta de la zona tendón-hueso con los métodos actuales de reparación, la consecución de un tejido cicatricial tendón-hueso potente aporta la suficiente fuerza con resultados funcionales excelentes35. Es importante el manejo cuidadoso de los tejidos en el procedimiento. La capacidad de regeneración del tendón es limitada, y es el hueso el que juega un papel clave en el aporte de células y factores que promueven la cicatrización36. La zona de reparación en el hueso (huella de la inserción tendinosa original) ha de ser previamente preparada, limpiada y desbridada de tejidos blandos residuales, así como realizar perforaciones óseas hasta hueso medular que puedan servir de aporte de factores biológicamente activos37. En pacientes mayores, especialmente si hay presencia de osteoporosis, la cortical ha de preservarse lo máximo posible a fin de conseguir un agarre suficiente de los anclajes. Por otro lado, el tendón se tiene que preparar adecuadamente, estando contraindicada la resección de grandes porciones de tendón para alcanzar tejido sano, no así la resección limitada (1-2mm) de los bordes tendinosos. Como se ha mencionado, es importante buscar una aproximación tendinosa hacia la huella libre de tensión.
En la actualidad hay disponibles muchas alternativas de fijaciones óseas. La oferta de anclajes y suturas es considerable y aportan diferentes ventajas a los cirujanos. Existen anclajes de metal, materiales reabsorbibles, polímeros de termoplástico (PEEK) o anclajes compuestos únicamente de suturas, dependiendo su utilidad de la técnica de implantación que se use. Recientemente se ha desarrollado un nuevo sistema de suturas, denominadas transóseas38, que replican de forma artroscópica a los puntos transóseos realizados de forma clásica. Aunque son técnicamente más complejas, pueden ser una buena alternativa, ya que tienen características biomecánicas excelentes y pueden ser de utilidad cuando existe poca reserva ósea medial.
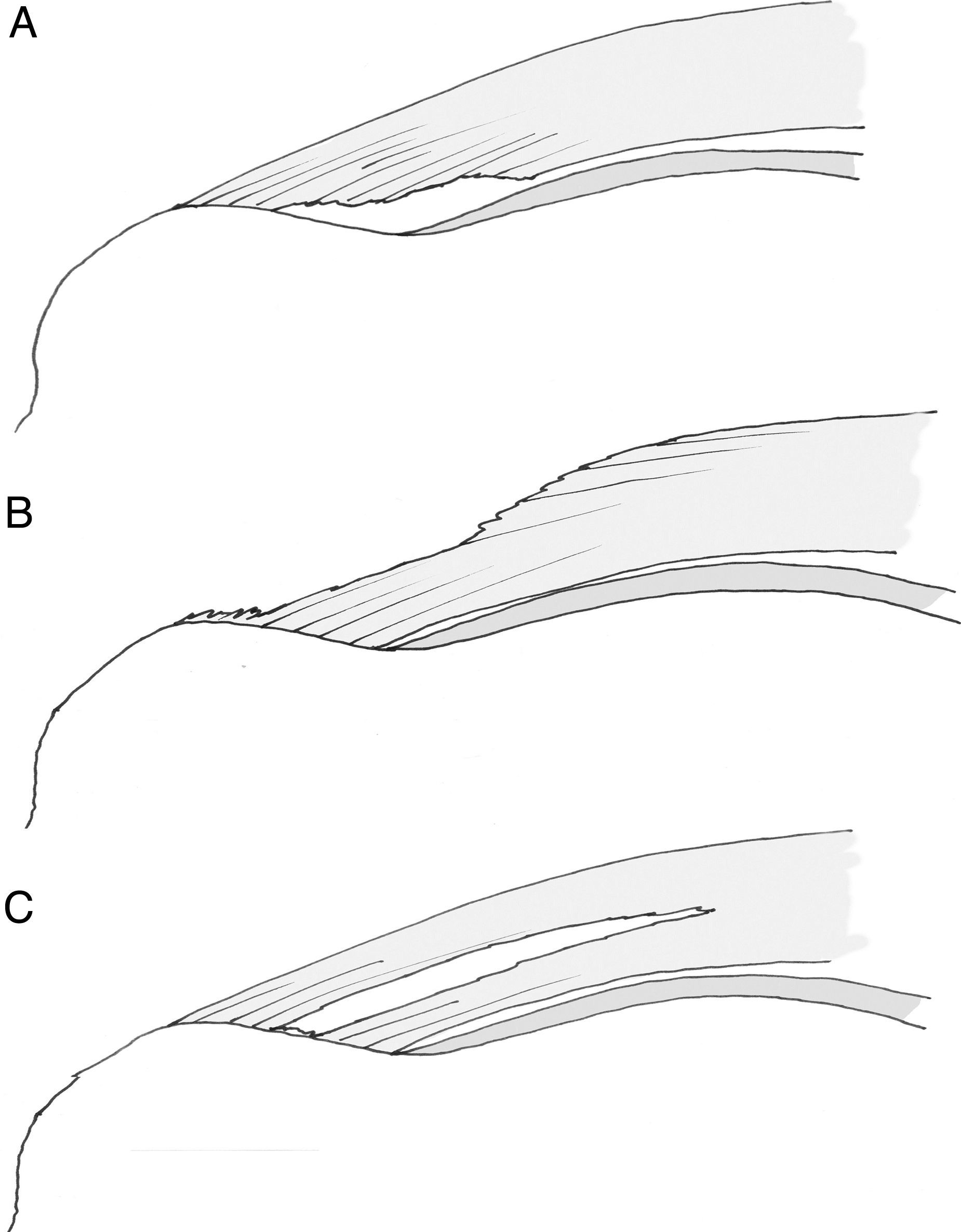
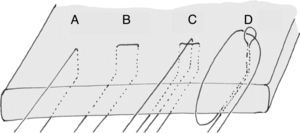
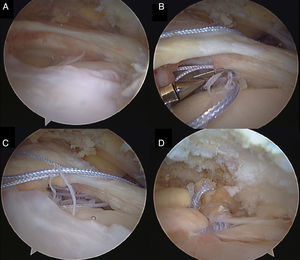
La elección del implante por parte del cirujano es menos importante que la configuración de la sutura usada para fijar el tendón. Las suturas simples, que ejercen tensión en línea con la dirección de las fibras tendinosas aumentando el riesgo de desgarro, se deben reservar para la realización de puntos de convergencia de márgenes donde la tensión es perpendicular a las fibras tendinosas. Las configuraciones más complejas, como la utilización de puntos de colchonero horizontales o los puntos de tipo Masson-Allen modificado, son más adecuados para asegurar una correcta fijación del tendón al hueso (fig. 4)39. Aunque biomecánicamente más estables40, las configuraciones en «doble hilera» no siempre son posibles o está indicada su realización. Tampoco han demostrado, por otra parte, proporcionar resultados con mayores índices de función, de recuperación de fuerza muscular, de satisfacción del paciente o de retorno laboral40.
Diferentes configuraciones de sutura del tendón. A) punto simple; B) punto horizontal; C) punto modificado de Masson-Allen; D) punto lasso loop. Los puntos c y d son más fuertes que los puntos a y b (Hapa et al.39).
Una combinación de portales artroscópicos posterior (o posterolateral), lateral y anterior proporciona un fácil acceso al espacio subacromial. El trabajo con 2 portales, posterior y lateral, es imprescindible para visualizar y trabajar correctamente, consiguiendo un acceso completo a la rotura tendinosa. Habitualmente es necesaria la bursectomía parcial, sobre todo en la zona más posterior del espacio subacromial. Por otro lado, la asociación de acromioplastia a la reparación del manguito es controvertida debido a la escasa evidencia que defienda su utilidad41, debiéndose reservar para pacientes con serio compromiso subacromial o con acromion tipoiii.
Algunas roturas de los tendones supraespinoso e infraespinoso son pequeñas o están mínimamente retraídas y son susceptibles de reparación directa al hueso sin tensión, pero si las roturas son grandes o presentan una retracción importante se requiere la liberación del tendón (tabla 4). Estas liberaciones se deben realizar progresivamente en función de las necesidades de movilización del tendón. El uso de los dispositivos de radiofrecuencia es especialmente útil en este paso. Inicialmente el tendón se libera de las adhesiones subacromiales, la bursa restante se elimina medialmente y se hace una extirpación del tejido cicatricial hasta la espina de la escápula y hasta la coracoides anteriormente, dependiendo de las necesidades. El siguiente paso es la capsulotomía, que se debe realizar entre el lado articular del tendón roto y la glenoides, teniendo especial cuidado de no dañar el labrum y respetar el nervio supraescapular que pasa por la escotadura espinoglenoidea. Si estas 2 liberaciones no son suficientes, se debe realizar la liberación del intervalo rotador y del ligamento coracohumeral. Se tendrá no obstante en cuenta que, si se asocia a una rotura añadida del subescapular, preservar la conexión entre ambos puede ayudar a realizar la reducción de este último42. Si ello no fuera suficiente para conseguir la reducción, se podría deslizar el remanente de tendón desde la zona posterior hacia la anterior en un intento de cubrir la huella humeral anatómica. Esto se facilita por el hecho de que esta zona posterior (correspondiente al infraespinoso) suele estar menos retraída y puede ser más fácilmente movilizada. Si todo lo descrito falla, el intervalo entre el supraespinoso y el infraespinoso puede ser ampliado en un intento de movilizar aún más el supraespinoso43, pero este procedimiento raramente es necesario y eficaz. Si se plantea una liberación extensa por una retracción significativa, el cirujano podría considerar realizar también una liberación del nervio supraescapular44.
Liberaciones tendinosas y otras alternativas para conseguir una sutura tendinosa sin tensión
| Roturas tendinosas posterosuperiores |
| Limpieza subacromial con resección de bursa y fibrosis |
| Liberación capsular superior |
| Apertura del intervalo rotador y resección del ligamento coracohumeral |
| Traslación tendinosa de posterior a anterior |
| Apertura del intervalo posterior (infraespinoso-supraespinoso) |
| Medialización de la huella ósea |
| Roturas del subescapular |
| Liberación superior con apertura del intervalo rotador |
| Liberación posterior con resección de fibrosis y de la cápsula anterior |
| Liberación anterior |
| Medialización huella ósea |
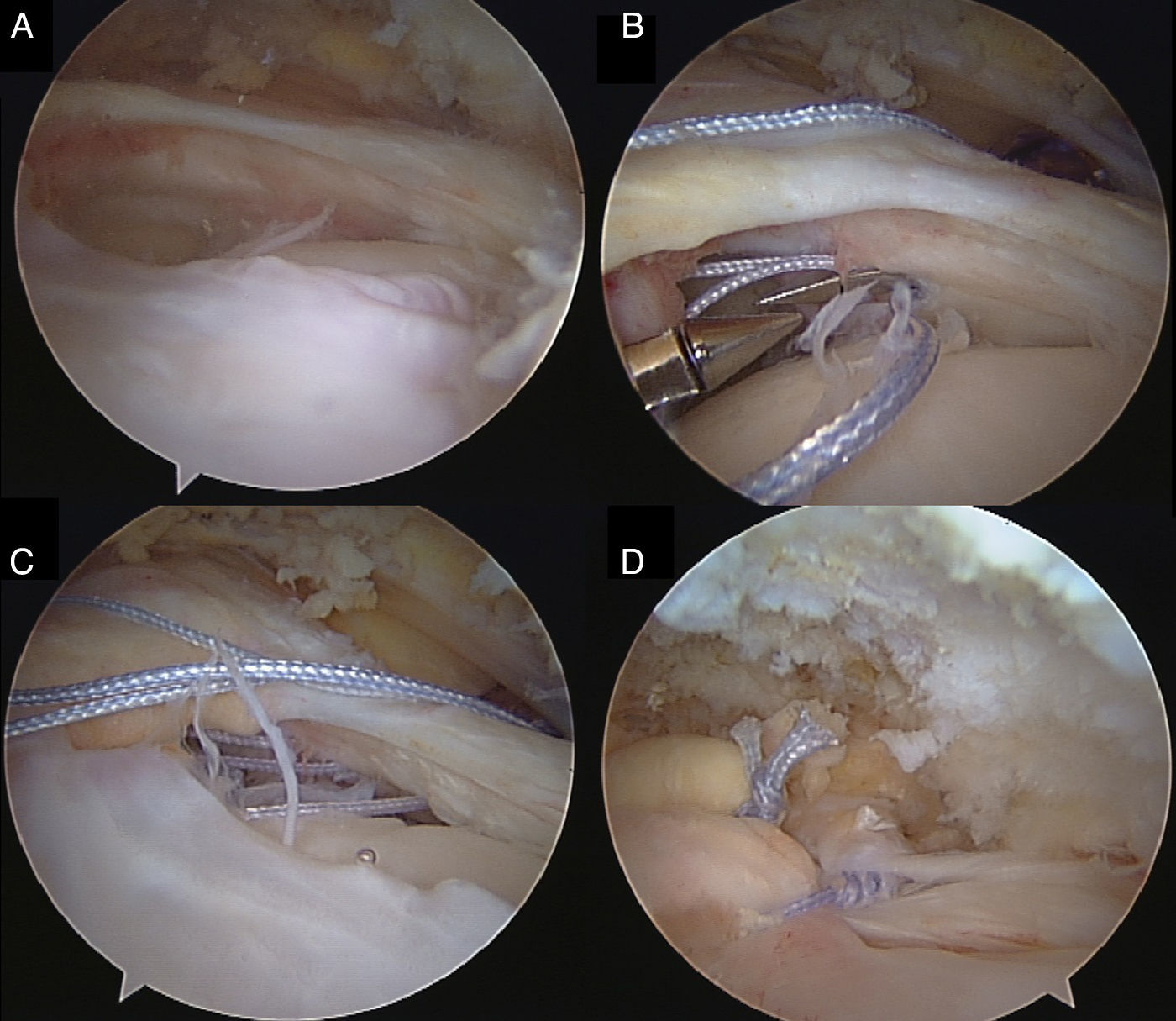
Una vez identificado el patrón de la rotura y conseguida una liberación apropiada, se ha de definir la configuración que debe darse a la reparación. Para las roturas en media luna la mejor opción es generalmente la reparación directa, llevando el borde lateral del tendón hacia hueso de posterior a anterior en toda su extensión tendinosa (fig. 5). En las roturas longitudinales (con forma de L o U) se debe primero dar puntos de convergencia entre los márgenes, y una vez se convierte así en una rotura en media luna se realiza la reparación llevando el borde lateral del tendón a hueso. Es importante que los puntos de convergencia se hagan con una distribución oblicua teniendo en cuenta la diferente retracción entre los bordes anterior y posterior para conseguir un equilibrio de los mismos. El cirujano tiene que saber valorar que frecuentemente la rotura divide el tendón en capas superficial y profunda, con diferentes patrones de rotura y retracción, que deben manejarse de manera distinta.
Hay muchas configuraciones anclaje-sutura diferentes que ofrecen la posibilidad de obtener una reparación adecuada. Hay también numerosas variaciones técnicas, y el cirujano debe tener en cuenta que una sola alternativa de reparación no es adecuada para todas las roturas y que el objetivo debe ser claro: conseguir una reparación sin tensión con el máximo contacto al hueso en la huella original. Las configuraciones con 2 filas de implantes parecen mecánicamente más eficaces que las reparaciones en una sola fila45 y posiblemente permitan tasas de curación mayores. En particular, los patrones de reparación «transóseo equivalentes» permiten comprimir el tendón roto sobre la huella preparada facilitando la cicatrización. La configuración se elegirá dependiendo del tipo de rotura y del grado de retracción; roturas pequeñas no retraídas pueden solucionarse con configuraciones simples, pero las roturas extensas con retracción significativa suelen requerir configuraciones más complejas46,47.
En algunos casos no es posible la reparación completa sin tensión. Hay soluciones o alternativas que pueden ayudar incluso en estos casos: si la distancia entre el hueso y el tendón es pequeña, se puede intentar la reinserción en una zona más medial. Esto último se consigue resecando de 7 a 10mm de cartílago articular para exponer el hueso adyacente a la huella anatómica y permitir así un óptimo contacto tendón-hueso48. Si no se pudiera conseguir una reparación completa, una reparación parcial puede tener unos resultados funcionales sorprendentemente buenos. Una reparación parcial de una lesión posterior combinada del infraespinoso y supraespinoso, o una reparación con convergencia de los cabos tendinosos (fig. 6) de una rotura retraída, ayudan a mantener el mecanismo funcional principal y centrar la cabeza en la glenoides, mejorando así significativamente la situación funcional preoperatoria49.
Roturas parcialesLas roturas denominadas PASTA (partial articular supraespinatus tear avulsion) son identificadas con el artroscopio en el espacio glenohumeral y generalmente se encuentran en la parte anterior de la huella del supraespinoso. Un desbridamiento suave ayuda a evaluar la anchura y la longitud de estas roturas. La determinación precisa del porcentaje de tendón afecto se puede realizar mediante la medición de la superficie ósea expuesta y compararla con la medición del grosor en la inserción tendinosa observada en la RM o la TC.
Las lesiones que afectan menos de un 33% del tendón son benignas y tienden a la cicatrización si son tratadas mediante un desbridamiento limitado. Las lesiones mayores del 66% generalmente requieren que se complete la rotura y se traten como una rotura de espesor completo posterosuperior. Si la lesión afecta entre un 33 y un 66% del espesor del tendón, existen varias opciones: los pacientes con baja demanda funcional con roturas que afectan a menos del 50% puede ser tratados con un simple desbridamiento. En cambio, en pacientes más activos o jóvenes la reparación es obligatoria, pudiéndose completar la rotura o realizar una reparación transtendinosa50.
La reparación transtendinosa se realiza en el espacio glenohumeral51. Es necesaria la bursectomía parcial previa en el espacio subacromial para evaluar plenamente la integridad del tendón, así como para atar los nudos al final del procedimiento. Después del desbridamiento inicial del PASTA, la huella expuesta tiene que ser preparada como se ha indicado previamente y posicionar los anclajes en el borde medial de la huella percutáneamente a través del remanente de tendón que está intacto. Se utilizan pasadores de sutura para recuperar los hilos a través del tendón hacia el espacio subacromial para conseguir una configuración con puntos horizontales (perpendiculares a las fibras tendinosas). Después del anudado en el espacio subacromial, la reparación debe ser evaluada desde el espacio glenohumeral. Como se ha mencionado anteriormente para otras reparaciones, la asociación sistemática de una acromioplastia a la reparación de una lesión PASTA es controvertida52.
Las roturas parciales bursales son más infrecuentes y a veces son difíciles de identificar, por lo que la bursectomía en estos casos se hace necesaria para valorar con detenimiento la parte bursal del tendón. Las roturas que comprometen menos de un 50% del tendón pueden ser tratadas con desbridamiento, pero roturas más extensas requieren la reparación con anclajes de sutura en zona lateral de la huella. Normalmente se asocia una acromioplastia en estos procedimientos53.
Las roturas intratendinosas no son fáciles de identificar durante la artroscopia. Desde el espacio subacromial se puede intentar insuflar la zona lesionada con una aguja para así poder apreciar la localización de la lesión como un ligero abultamiento en el tendón (signo de la burbuja). La maniobra de palpar el tendón desde el espacio subacromial mientras se observa desde el espacio glenohumeral sirve de ayuda en su identificación. Una vez diagnosticadas, las lesiones más pequeñas pueden ser tratadas simplemente con desbridamiento. En cambio, las lesiones mayores deben ser tratadas ampliando la rotura y suturándolas como si de una lesión completa se tratara54.
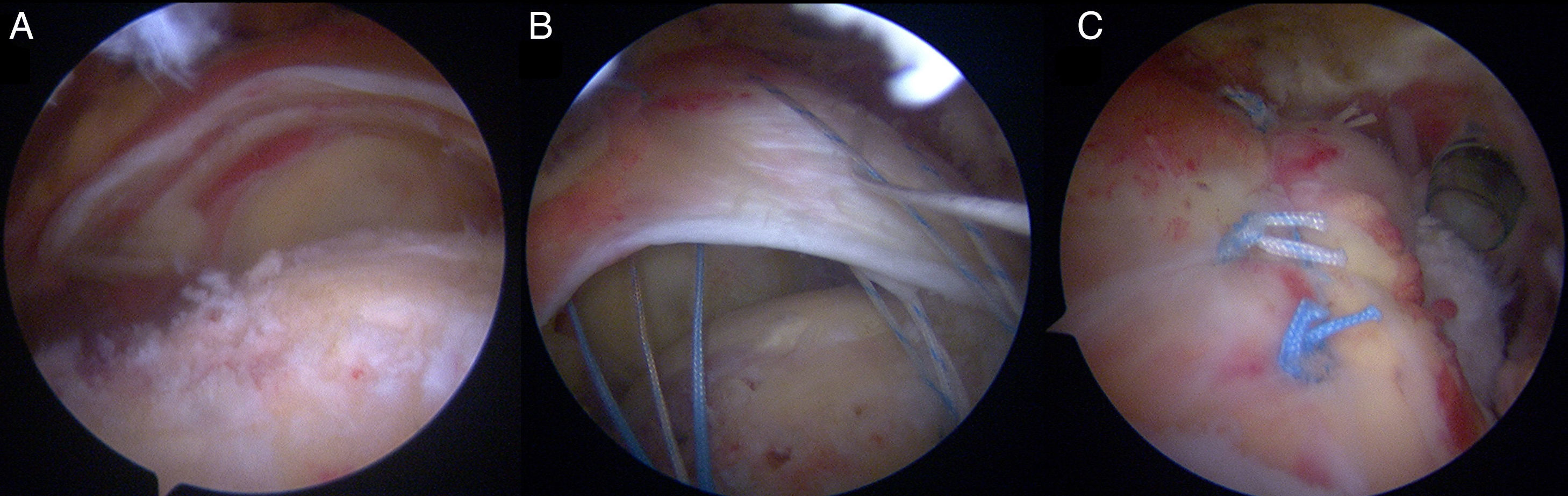
Roturas del subescapularLas roturas del subescapular pueden presentarse aisladamente o asociadas a roturas del supraespinoso (rotura anterosuperior del manguito)55. La configuración más frecuente de rotura es la parcial de la zona más craneal del subescapular, aunque no son raras las roturas completas y retraídas. El tendón del bíceps tiene que ser evaluado específicamente, ya que la corredera bicipital anterior puede estar afectada, provocando una subluxación medial del bíceps. Si hay inestabilidad del bíceps, debe manejarse mediante la realización de una tenodesis o una tenotomía. Las roturas parciales pueden ser reparadas desde el espacio glenohumeral usando una visión posterior y una asociación de portales de trabajo anterior y anterosuperolateral. Se debe abrir el intervalo rotador con el fin de identificar la coracoides y obtener un mayor espacio de visualización y un mejor acceso al tendón. También se pueden reparar desde el propio espacio subacromial utilizando un portal artroscópico lateral, como suele hacerse en los casos de roturas completas y retraídas55. La realización o no de coracoplastia es un tema controvertido, ya que se ha demostrado que mejora los resultados56, pero no todos los autores la hacen habitualmente.
La técnica de reparación debe seguir las directrices generales de las roturas posterosuperiores, preparación amplia de la huella, reparación sin tensión y configuración de anclajes y sutura que permita la mayor superficie de contacto entre tendón y hueso posible. Cuando haya retracción de la rotura se requiere de liberación del tendón (tabla 4), prestando especial atención a mantener intacto el tejido procedente de la arcada medial del bíceps que a menudo conecta el borde superior del subescapular y el ligamento coracohumeral (representado por el «signo de la coma»), ya que limita la retracción del subescapular y ayuda a identificar el borde superolateral en las roturas retraídas42. Las adherencias posteriores se tratan de forma segura mediante una capsulotomía que se puede extender hasta la base de la coracoides. Tras esto el cirujano debe liberar las adherencias anteriores y superiores a la coracoides y llegar a la base de la coracoides. Hay que tener especial cuidado en la disección anterior por la íntima relación de las estructuras neurovasculares con la parte más caudal y anterior del subescapular.
Procedimientos asociadosLa porción intraarticular de la cabeza larga del bíceps es tanto una causa importante de dolor en el hombro como una localización esencial de la propiocepción (en especial para atletas de lanzamiento). Cuando se identifica una rotura del manguito rotador, el cirujano debe buscar además lesiones asociadas en el bíceps y evaluar la afectación de la porción proximal de la corredera bicipital. En caso de lesión, algunos autores intentan la reconstrucción del anillo original, pero tanto la tenotomía como la tenodesis son alternativas simples y efectivas57.
La articulación acromioclavicular tiene que ser valorada en la patología del manguito rotador. Las degeneraciones observadas radiológicamente pero asintomáticas podrían no ser tratadas, pero la presencia de sensibilidad en la articulación acromioclavicular durante la exploración, especialmente tras un test de infiltración anestésica positivo, son criterio de resección artroscópica de la clavícula distal58. Se trata de un procedimiento técnicamente sencillo, rápido, con buenos resultados y baja morbilidad siempre que se consiga una resección completa y uniforme sin lesionar la pared superior de la articulación.
ComplicacionesLa reparación artroscópica del manguito rotador es un procedimiento con una baja incidencia de complicaciones13. Las complicaciones intraoperatorias incluyen: posibles fallos del material de implante o defectos de funcionamiento del instrumental; los problemas para liberar y reparar los tejidos de escasa viabilidad constituyen actualmente la fuente de complicación intraoperatoria más frecuente. La tasa de infección después de una reparación del manguito es menor del 0,5%13,59, pero se deben obtener cultivos en fallos crónicos. La rigidez postoperatoria es un problema que puede afectar hasta a un 20% de los pacientes después de los 6meses23. La persistencia de limitación que requiera tratamiento quirúrgico ocurre en menos del 5% de los casos, y su tratamiento es efectivo la mayoría de las veces60. Los factores de riesgo para rigidez postoperatoria son: una lesión PASTA o roturas tendinosas simples, depósitos de calcio asociados, rigidez preoperatoria, trabajadores que reclaman indemnizaciones y los pacientes muy jóvenes y de mayor edad23,61.
Las lesiones neurovasculares son complicaciones infrecuentes pero relevantes: el nervio supraescapular puede ser dañado durante la liberación extensa del supraespinoso e infraespinoso, y los vasos axilares, así como el plexo braquial, están en peligro durante la liberación del subescapular13.
Manejo postoperatorioExiste una gran controversia acerca del protocolo ideal de rehabilitación después de la reparación del manguito rotador. El objetivo debe ser evitar la rigidez del hombro, la atrofia muscular y la disfunción escapulotorácica mientras se produce la cicatrización tendinosa. Para lograr la curación, las fases de regeneración del tendón (inflamatoria, proliferativa y de remodelado) deben ser tenidas en cuenta y adaptarse los ejercicios en función de cada fase para proteger la reparación y conseguir una adecuada cicatrización del manguito35. El protocolo presentado a continuación es un modelo de las múltiples opciones disponibles62.
Inicialmente, en la primera semana, se inmoviliza el hombro en ligera abducción. La crioterapia es útil en el control del dolor hasta los 10-14días. Es recomendable iniciar ejercicios de cuello, codo y mano profilácticos tan pronto como sea posible. Entre la 2.a y la 4.a semana se inician ejercicios pasivos en el rango de movilidad, asistidos por un fisioterapeuta cuando sea posible. De la 5.a a la 9.a semana se permite la movilidad activa asistida en el rango de movilidad y se pueden iniciar ejercicios para mejorar la propiocepción, seguidos de ejercicios activos.
Cuando el rango de movilidad se alcanza de forma completa sin signos de discinesia escapular se da comienzo a los ejercicios de fortalecimiento del manguito y de los estabilizadores escapulares para mejorar el control neuromuscular del hombro62.
ResultadosLos resultados funcionales y el grado de satisfacción del paciente después de la reparación artroscópica del manguito rotador son altos11,12,46,47,63-66. Las puntuaciones obtenidas en las escalas de valoración se sitúan en más del 90% de los casos en la categoría de excelente o bueno, pero la recuperación completa del hombro no es la norma. Los pacientes suelen recuperar movilidad normal y mejorar en gran medida el dolor, pero la recuperación de la fuerza es difícil de lograr, particularmente en las roturas extensas.
Los índices de cicatrización de la zona de unión de tendón a hueso no son tan benévolos65,66. Existe una amplia variación descrita en la literatura: las roturas simples no retraídas pueden curar en más del 90% de los casos, y las roturas de 3 tendones con retracción pueden tener tasas de curación deprimentes (<5%)67, aunque se obtienen buenos resultados clínicos en pacientes donde las imágenes radiológicas pueden indicar un defecto en la cicatrización. Por regla general los pacientes con tendones curados tienen una mayor satisfacción con la cirugía65.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.