En el LivingLab de la Facultad de Medicina de la Universidad de Antioquia se diseñó un programa de telesalud mental.
ObjetivoDescribir el desarrollo y el funcionamiento del programa y evaluar la satisfacción de los pacientes atendidos en 2020 y 2021 durante la pandemia de COVID-19.
MétodosEstudio descriptivo que detalla el desarrollo del programa. Se extrajeron los datos de las historias clínicas para describir a los pacientes atendidos. Se aplicó una escala de satisfacción a una muestra aleatoria y se resumieron los datos con estadística descriptiva.
ResultadosDurante marzo de 2020 y agosto de 2021, se atendió a 10.229 pacientes con 20.276 atenciones por telepsicología y 4.164 por psiquiatría, 1.808 en la modalidad de telepsiquiatría y 2.356 en la de teleexperticia, con un total de 6.312 atenciones. Los diagnósticos más frecuentes fueron trastornos depresivos (36,8%), ansiosos (12,0%) y psicóticos (10,8%). Los encuestados se mostraron satisfechos, al punto de que más del 93% recomendaría el programa a otra persona.
ConclusionesEl programa de telesalud mental del LivingLab permitió la atención de pacientes de Antioquia con problemas y trastornos mentales durante los primeros 2 años de la pandemia de COVID-19 y los beneficiarios mostraron un alto grado de satisfacción, por lo que podría adoptarse para la atención en salud mental.
A telehealth mental health programme was designed at the LivingLab of the Faculty of Medicine of the Universidad de Antioquia [University of Antioquia].
ObjectivesTo describe the development and operation of the programme and evaluate the satisfaction of the patients treated during the COVID-19 pandemic in 2020 and 2021.
MethodsDescriptive study that details the development of the programme. Data were extracted from medical records to describe the patients who were treated. A satisfaction scale was applied to a random sample and the data were summarised with descriptive statistics.
ResultsIn March 2020 and August 2021, 10,229 patients were treated, with 20,276 treated by telepsychology and 4,164 by psychiatry, 1,808 by telepsychiatry and 2,356 by tele-expertise, with a total of 6,312 visits. The most frequent diagnoses were depressive (36.8%), anxiety (12.0%), and psychotic (10.7%) disorders. Respondents were satisfied to the point that more than 93% would recommend it to another person.
ConclusionsThe LivingLab telehealth mental health programme allowed for the care of patients with mental health problems and disorders in Antioquia during the first two years of the COVID-19 pandemic, and there was a high degree of satisfaction among the beneficiaries. Therefore it could be adopted in mental health care.
La pandemia de COVID-19 es un evento sin precedentes recientes que ha repercutido significativamente en la salud mental de la población mundial. Las reacciones psicológicas que pueden darse son diversas y se calcula que son bastante frecuentes. Según datos de una revisión sistemática de la literatura, las de mayor prevalencia son alteraciones del sueño (40%), estrés (34%), síntomas de estrés postraumático (27%) y síndromes ansioso (26%) y depresivo (26%), que producen una alta carga por morbilidad psicológica1. Estas alteraciones pueden afectar a la vida de las personas y configurar trastornos mentales o precipitar exacerbaciones en pacientes con trastornos previos2,3. Esto es especialmente importante en subgrupos como los que contraen la infección y los trabajadores del área de la salud, que parecen tener una mayor vulnerabilidad4,5.
Este impacto en la salud mental se relaciona con múltiples factores. Por un lado, la enfermedad infecciosa por sí misma opera como un estresor por la discapacidad física que puede generar y la preocupación por el riesgo de muerte y contagio de familiares y allegados6. Por otro, las medidas para hacerle frente han incluido confinamientos y distanciamiento social que acarrean efectos deletéreos. Por ejemplo, se afecta la socialización y el transcurrir diario, con imposibilidad para realizar normalmente actividades de estudio, trabajo y ocio7, con cambios en la vida doméstica que pueden generar incluso violencia8. Asimismo tienen un impacto económico grande y duradero, con altas tasas de desempleo y quiebras de negocios en múltiples sectores de la economía9.
Hacer frente a esa «epidemia paralela»10 de afección de la salud mental supone un reto porque la alta demanda excede la estructura de servicios de salud mental. En una encuesta realizada por la Organización Mundial de la Salud (OMS) a 130 de sus estados miembros, se encontró falta de financiación de servicios de salud mental a pesar del incremento de su demanda con la pandemia11. Además, el 93% de los países reportaron la interrupción de la prestación de servicios de salud mental, principalmente consulta ambulatoria, lo cual dificulta aún más responder a las necesidades de la población. De hecho, durante 2020 en algunas ciudades se reportó un incremento en las consultas psiquiátricas de urgencias, especialmente de adultos con antecedentes de trastorno mental, lo cual podría explicarse por interrupciones de tratamientos y mayor vulnerabilidad por el diagnóstico12,13.
Frente a este panorama, resulta evidente la necesidad de adaptar la atención en salud mental de manera que se pueda garantizar el acceso efectivo al diagnóstico y el tratamiento para las personas con síntomas nuevos tras la pandemia, dar continuidad a los pacientes que ya estaban en seguimiento por algún diagnóstico psiquiátrico y desarrollar estrategias de prevención y promoción de la salud mental14. Estas adaptaciones deben organizarse en niveles teniendo en cuenta que el espectro de necesidades en salud mental es amplio y pueden satisfacerse con intervenciones distintas, como psicoeducación, intervención psicológica breve o prescripción de psicofármacos por psiquiatría. Una estrategia que puede cumplir con esta organización, especialmente en países de bajos ingresos, es la implementación de programas que puedan evaluar necesidades, dar seguimiento de síntomas, atender crisis, dar intervenciones breves y dirigir a servicios especializados15–17.
Se ha recomendado mediar la prestación de este tipo de servicios de salud mental por tecnologías de la información y la comunicación (TIC) para reducir el riesgo de contagio y por su inmediatez, que puede mejorar la oportunidad de atención18,19. Por medio de plataformas virtuales, centrales de llamadas telefónicas o videollamadas, se ha podido ofrecer un apoyo a personas con síntomas mentales en el contexto de la pandemia, además de líneas de ayuda disponibles todas las horas del día para la atención de crisis20,21. La telesalud también ha permitido la atención de población rural y dispersa, por lo que se ha promulgado como un modelo de atención útil y aceptable22.
En Colombia, la Facultad de Medicina de la Universidad de Antioquia cuenta con el Hospital Digital-LivingLab Telesalud como un espacio donde el Estado, el sector público, la academia y los ciudadanos participan activamente en el proceso de innovación, cocreando soluciones a problemas de salud a través de las TIC. Una de ellas fue el programa de telesalud mental dirigido, en el que se dispuso de líneas telefónicas para atención permanente de teleorientación, telepsicología y telepsiquiatría para toda la población del departamento de Antioquia (Colombia). La experiencia vivida con este programa constituye un aporte para la formulación y el perfeccionamiento de intervenciones en salud mental durante la pandemia y la pospandemia. El objetivo de este estudio es describir el desarrollo y el funcionamiento de este programa y evaluar el grado de satisfacción de los pacientes atendidos durante 2020 y 2021.
MétodosEstudio descriptivo sobre un programa de telesalud mental y la satisfacción de los pacientes atendidos. Este estudio cumple con el marco ético y jurídico colombiano y lo contemplado en la Declaración de Helsinki. Fue aprobado por el Comité de Bioética de la Facultad de Medicina de la Universidad de Antioquia en Medellín (Colombia).
Desarrollo del programaEl LivingLab Telesalud-Hospital Digital de la Facultad de Medicina es un espacio para integrar las TIC a la búsqueda de soluciones a los problemas de salud en articulación con el Sistema General de Seguridad Social en Salud. Se venía trabajando en un programa de atención en salud mental dirigido a regiones de Antioquia, y con el surgimiento de la pandemia de COVID-19, que posiblemente conllevaría a un incremento en la morbilidad por trastornos psiquiátricos y a dificultades en la atención psiquiátrica y psicológica presencial, se decidió dar una revisión al modelo, de modo que se lograra dar atención de calidad a las personas con problemas mentales.
Desde que se declaró la pandemia el 11 de marzo de 2019, un grupo de profesores del Departamento de Psiquiatría de la Facultad de Medicina y del Departamento de Psicología de la Facultad de Ciencias Sociales de la Universidad de Antioquia hicieron una revisión de la literatura sobre las respuestas psicológicas, los problemas psiquiátricos y las recomendaciones de atención en condiciones de brotes epidémicos, y también sobre los programas de telesalud mental. A partir de esta revisión, se formuló el programa junto con la coordinación de telepsicología del LivingLab-Hospital Digital para asegurar que pudiera implementarse adecuadamente. Antes de iniciarlo, se presentó al resto de los docentes de Psiquiatría y se hicieron modificaciones de acuerdo con sus recomendaciones.
Después de que empezaran las atenciones a los pacientes dentro del programa, se siguió realizando reuniones con el equipo desarrollador cada 2 semanas para determinar dificultades en la implementación y establecer las correcciones necesarias.
Descripción de la atención brindadaSe extrajeron los datos de los registros del sistema de historias clínicas utilizado en el programa. Se estableció el número de pacientes atendidos por telepsicología y telepsiquiatría y el número de sesiones en que participaron los pacientes. Se tomaron los diagnósticos clínicos codificados en la historia clínica de atención realizada por cada profesional de salud, que emplean criterios de la Décima Edición de la Clasificación Internacional de Enfermedades (CIE-10). Los diagnósticos se clasificaron así: trastornos depresivos (episodios depresivos, trastorno depresivo recurrente y distimia), trastornos de ansiedad (fobia específica, fobia social, trastorno de pánico y trastorno de ansiedad generalizada), trastorno bipolar (trastorno bipolar y ciclotimia), esquizofrenia y otros trastornos psicóticos (esquizofrenia, trastorno delirante, trastornos psicóticos agudos y transitorios, trastorno esquizoafectivo y psicosis no orgánica no especificada), trastornos relacionados con estrés (trastorno de estrés postraumático, trastorno por estrés agudo y trastornos adaptativos) y trastornos por uso de sustancias psicotrópicas (intoxicación aguda, consumo perjudicial, dependencia, abstinencia y trastorno psicótico por sustancias). El trastorno obsesivo compulsivo, la demencia y el delirio no se agruparon. Los otros trastornos mentales se incluyeron en la categoría de otros trastornos psiquiátricos.
Evaluación de la satisfacciónDespués de buscar en la literatura sobre instrumentos de medición de satisfacción, no se encontró uno dirigido a población adulta, que fuera específico para telesalud mental y estuviera validado en Colombia. Por tal razón, se decidió diseñar un instrumento que pudiera aplicarse rápidamente con el fin de hacer una evaluación preliminar de la satisfacción de los pacientes en el programa. Un grupo conformado por 2 psicólogas y 3 psiquiatras revisó la literatura sobre escalas de satisfacción en servicios ambulatorios de salud mental y en telesalud. Con base en esta revisión, se generaron 24 ítems que pudieran aplicarse por teléfono. Se realizó una prueba piloto con 10 personas que hubieran participado en el programa, en la cual se usó la técnica de pensar en voz alta para contestar los ítems, y se les pidió que dijeran en sus propias palabras el significado de cada uno y su opinión sobre la pertinencia de las preguntas. A partir de esta prueba piloto, se modificaron y eliminaron ítems, y quedaron 15. Se hizo una segunda prueba piloto con otras 10 personas y se eliminó 1 pregunta más. Quedó un cuestionario de 14 ítems con 4 opciones de respuesta adjetivales.
El cuestionario se aplicó por teléfono a una muestra de pacientes escogida aleatoriamente entre los atendidos por el programa. Se calculó un tamaño de muestra a partir de la población atendida por telepsicología (10.229) y telepsiquiatría (4.164) por medio de la fórmula que tiene en cuenta un nivel de confianza del 95% y un margen de error del 5%, y se calculó en 371 pacientes para telepsicología y 362 pacientes telepsiquiatría. De la lista de la muestra poblacional, se escogió aleatoriamente a cada sujeto por medio de la fórmula de Excel “=aleatorio.entre”. Un técnico en atención prehospitalaria (TAPH) llamó por teléfono a los pacientes seleccionados, a los que explicó la evaluación de satisfacción y, si el paciente aceptaba, pasaba a hacer las preguntas. Debido a que no se alcanzó a hacer un proceso de validación y evaluación de las propiedades psicométricas de los puntajes del instrumento, se decidió describir las respuestas de los pacientes a cada uno de los ítems.
Análisis estadísticoSe extrajo la información sociodemográfica de cada paciente atendido (edad, sexo, estado civil, ocupación, aseguramiento en salud) y los diagnósticos clínicos. Las variables se presentaron con estadística descriptiva. Para las variables categóricas, se calculó su frecuencia absoluta y porcentajes. Para las cuantitativas, se presentaron media±desviación estándar asumiendo, según el teorema del límite central, la distribución normal por el tamaño de la muestra de pacientes incluidos.
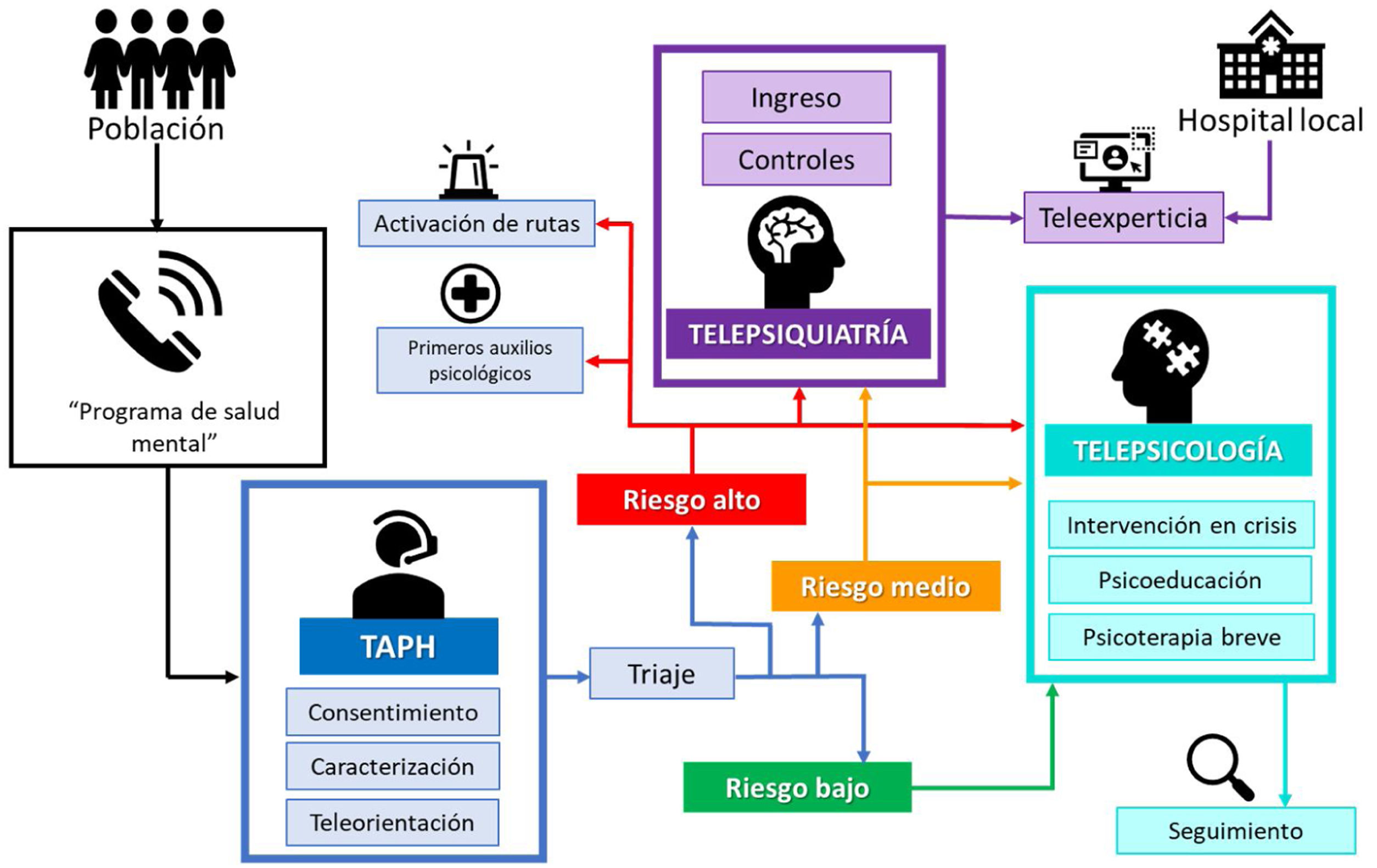
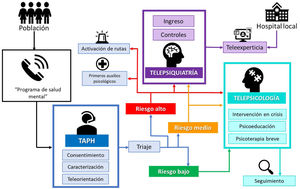
ResultadosPrograma de telesalud mentalEl programa de atención en telesalud mental se ejecutó como se resume en la figura 1. Se dispone de una línea telefónica para la población, atendida las 24 h por un TAPH entrenado, quien identifica y caracteriza al paciente. En caso de que se detecten síntomas agudos graves, se prestan primeros auxilios psicológicos (PAP). En este primer contacto se explica y se solicita el consentimiento informado para atención clínica y tratamiento de datos personales y se realiza un triaje psicológico, para después derivar a telepsicología o telepsiquiatría. Para ello se aplica un cuestionario sistematizado creado para la clasificación inicial del riesgo del paciente, que consta de 24 preguntas en 6 ejes principales: a) riesgo vital para el paciente o terceros a partir de los síntomas; b) intensidad del malestar o sufrimiento; c) interferencia funcional (áreas de la vida); d) riesgo para la salud general (alimentación, sueño); e) antecedentes de haber necesitado psicofármacos o falta de adherencia al tratamiento psiquiátrico, y f) comorbilidades o enfermedad sistémica en curso.
Programa de telesalud mental comunitario. La vía de ingreso al programa es por línea telefónica con atención permanente. Se inicia con la caracterización por un técnico en atención prehospitalaria y, según resultados del triaje psicológico, se programan las atenciones por telepsicología y telepsiquiatría. En el caso de pacientes clasificados como en riesgo alto, se realizaban primeros auxilios psicológicos y activación de rutas de atención de emergencias, que incluían derivación a centros clínicos, presencia de Policía Nacional y entidades estatales de infancia, familia o salud, según la necesidad.
Los resultados de este triaje se obtienen de manera automatizada por el programa de historias clínicas, que arroja el riesgo del paciente y su prioridad y así permite planear las intervenciones. Se considera en riesgo alto a los pacientes con crisis emocionales, heteroagresión, trastorno mental exacerbado, psicosis, ideación suicida con plan estructurado o intentos previos o sin red de apoyo o intoxicación aguda o que refieran ser víctimas de violencia (sexual, física o psicológica). Estos se mantienen en línea con el TAPH en tanto se logra contención y activación de las rutas de emergencias (derivación a centros clínicos, Policía Nacional, Instituto Colombiano de Bienestar Familiar, Fiscalía, comisarías de familia o secretarías de salud o inclusión social locales). También se presta atención inmediata por telepsicología (en no más de 3 h), con un seguimiento estrecho tras la atención por TAPH y psicología, y luego se programa la evaluación por telepsiquiatría. En el riesgo medio se incluye a los pacientes con ansiedad persistente, síntomas depresivos sin riesgo suicida o en procesos de duelo. Se les programa atención psicológica en las siguientes 12 h y seguimiento a los 8-15 días de la atención inicial, con evaluación por telepsiquiatría. Se clasifica como en riesgo bajo a los pacientes que tuvieran problemas en su red de apoyo o con síntomas leves sin alteración en la funcionalidad. Se les programa atención psicológica en las siguientes 48 h y seguimiento a los 8-15 días de la atención inicial.
Durante la evaluación por telepsicología, se realiza la valoración integral de la situación del paciente, un nuevo cribado de síntomas con entrevistas clínicas semiestructuradas, psicoeducación y asesoría, intervención en crisis, PAP si es el caso y programación de seguimiento para intervención psicoterapéutica breve. En el caso de telepsiquiatría, se cita para medicina especializada de ingreso y los controles según el concepto clínico del psiquiatra. Esta área también brindaba la modalidad de «teleexperticia», que consiste en la respuesta en tiempo real de las interconsultas sobre pacientes con necesidades en salud mental ingresados a los servicios de hospitalización o de urgencias de los hospitales municipales del departamento de Antioquia.
Atención brindadaEntre el 28 de marzo de 2020 y el 31 de agosto de 2021, se recibieron 297.428 correspondientes a todos los convenios de Telesalud que se manejan en el Livinglab tanto en el área de Salud Mental como en la de Salud Física. En telepsicología se atendió a 10.229 pacientes clasificados así según el riesgo: 2.164 (21,2%) en alto riesgo, 3.665 (35,8%) en riesgo medio y 4.400 (43,0%) en riesgo bajo. Las características demográficas se muestran en la tabla 1. Del total de pacientes atendidos por telepsicología, 9.435 (92,2%) recibieron entre 1 y 3 sesiones y 794 (7,8%), entre 4 y 6 sesiones. El total de atenciones por telepsicología fue de 20.276.
Características sociodemográficas de los pacientes atendidos por telepsicología en un programa de telesalud mental comunitario entre de marzo de 2020 y de agosto de 2021 (n=10.229)
| Característica | Resultado | |
|---|---|---|
| Edad (años), media (DE) | 35,3 | (18,8) |
| Grupo de edad, n (%) | ||
| Niños | 140 | (1,4) |
| Adolescentes | 755 | (7,4) |
| Adultos entre 18 y 28 años | 3.869 | (37,8) |
| Adultos entre 29 y 59 años | 4.245 | (41,5) |
| Adultos mayores de 60 años | 1.204 | (11,8) |
| Sin dato | 16 | (0,1) |
| Sexo, n (%) | ||
| Mujeres | 6.971 | (68,1) |
| Varones | 3.251 | (31,8) |
| Intersexual | 7 | (0,1) |
| Estado civil, n (%) | ||
| Soltero 1 | 5.173 | (50,6) |
| Casado o unión libre 2 | 2.094 | (20,4) |
| Separado o divorciado 3 | 499 | (4,8) |
| Viudo 4 | 290 | (2,8) |
| Sin dato | 2.173 | (21,4) |
| Ocupación, n (%) | ||
| Estudiante 1 | 3.287 | (32,1) |
| Trabajador 2 | 3.159 | (30,9) |
| Oficios del hogar 3 | 1.717 | (16,8) |
| Desempleado 4 | 1.315 | (12,9) |
| Pensionado 5 | 276 | (2,7) |
| No aplica 6 | ||
| Sin dato 0 | 475 | (4,6) |
| Aseguramiento en salud, n (%) | ||
| Régimen contributivo 1 | 6449 | (63,0) |
| Régimen subsidiado 2 | 3068 | (30,0) |
| Pobre no asegurado 3 | 245 | (2,4) |
| Régimen especial 4 | 96 | (0,9) |
| Sin dato | 371 | (3,6) |
En el área de Psiquiatría se trató a 4.164 pacientes y se realizaron en total 6.312 atenciones. Bajo la modalidad de telepsiquiatría, se atendió a 1.808 pacientes; el 94,8% de ellos recibieron entre 1 y 3 sesiones y el 5,2%, entre 4 y 8 sesiones para un total de 2.824 atenciones. En la modalidad de teleexperticia se atendió a 2.356 pacientes, y el 95,2% de ellos recibieron entre 1 y 3 sesiones y el 4,8%, 4 sesiones o más, para un total de 3.488 atenciones.
El promedio de edad de los pacientes atendidos en la modalidad de telepsiquiatría fue 35,4±19,7 años; eran predominantemente mujeres, del régimen contributivo y estudiantes. En la modalidad de teleexperticia, el promedio de edad fue de 39,9±17,3 años, con mayor frecuencia de mujeres y personas afiliadas al régimen contributivo. En ambos grupos de pacientes el diagnóstico más frecuente fue el de trastornos depresivos, seguido en telepsiquiatría por trastornos ansiosos y trastorno bipolar y en teleexperticia por trastornos psicóticos y trastorno bipolar (tabla 2).
Características sociodemográficas y clínicas de los pacientes atendidos por Psiquiatría en un programa de telesalud mental comunitario entre marzo de 2020 y agosto de 2021
| Diagnóstico | Telepsiquiatría (n=1.808) | Teleexperticia (n=2.356) | Total (n=4.164) | |||
|---|---|---|---|---|---|---|
| n | % | n | % | n | % | |
| Grupo de edad | ||||||
| Niños | 20 | 1,1 | 13 | 0,5 | 33 | 0,8 |
| Adolescentes | 128 | 7,1 | 157 | 6,7 | 285 | 6,8 |
| Adultos entre 18 y 28 años | 681 | 37,7 | 717 | 30,5 | 1398 | 33,6 |
| Adultos entre 29 y 59 años | 757 | 41,9 | 992 | 42,2 | 1749 | 42,1 |
| Adultos mayores de 60 años | 219 | 12,1 | 462 | 19,7 | 681 | 16,4 |
| Sin dato | 2 | 0,1 | 8 | 0,3 | 10 | 0,2 |
| Sexo | ||||||
| Mujeres | 1.220 | 67,5 | 1.367 | 58,1 | 2587 | 62,1 |
| Varones | 587 | 32,4 | 989 | 41,9 | 1576 | 37,8 |
| Intersexuales | 1 | 0,1 | 0 | 0,0 | 1 | 0,0 |
| Ocupación | ||||||
| Estudiante | 560 | 30,9 | 11 | 0,5 | 571 | 13,7 |
| Trabajador | 455 | 25,2 | 19 | 0,8 | 474 | 11,4 |
| Oficios del hogar | 254 | 14,1 | 8 | 0,3 | 262 | 6,3 |
| Desempleado | 240 | 13,3 | 6 | 0,2 | 246 | 5,9 |
| Pensionado | 47 | 2,6 | 13 | 0,6 | 60 | 1,4 |
| No aplica | 8 | 0,4 | 0 | 0,0 | 8 | 0,2 |
| Sin dato | 244 | 13,5 | 2.299 | 97,6 | 2.543 | 61,1 |
| Aseguramiento en salud | ||||||
| Régimen contributivo | 1.210 | 66,9 | 2.130 | 90,4 | 3.340 | 80,2 |
| Régimen subsidiado | 424 | 23,4 | 205 | 8,7 | 629 | 15,1 |
| Pobre no asegurado | 150 | 8,3 | 12 | 0,5 | 162 | 3,9 |
| Régimen especial | 24 | 1,3 | 9 | 0,4 | 33 | 0,8 |
| Diagnóstico principal | ||||||
| Trastornos depresivos | 842 | 46,6 | 720 | 30,5 | 1.562 | 36,8 |
| Trastornos de ansiedad | 259 | 14,3 | 242 | 10,3 | 501 | 12,0 |
| Trastorno bipolar | 137 | 7,6 | 272 | 11,5 | 409 | 9,8 |
| Trastornos psicóticos | 76 | 4,2 | 368 | 15,6 | 444 | 10,7 |
| Trastornos relacionados con el estrés | 95 | 5,2 | 19 | 0,8 | 114 | 2,7 |
| Trastornos por consumo de sustancias | 52 | 2,9 | 115 | 4,9 | 167 | 4,0 |
| Trastorno obsesivo compulsivo | 22 | 1,2 | 8 | 0,3 | 30 | 0,7 |
| Demencia | 16 | 0,9 | 34 | 1,4 | 50 | 1,2 |
| Delirio | 3 | 0,2 | 30 | 1,3 | 33 | 0,8 |
| Otros trastornos psiquiátricos | 98 | 5,4 | 199 | 8,4 | 297 | 7,1 |
| Intento de suicidio | 11 | 0,6 | 160 | 6,9 | 171 | 4,1 |
| Reacciones de ajuste a problemas psicosociales | 197 | 10,9 | 189 | 8,1 | 386 | 9,3 |
Respondieron a la encuesta de satisfacción 234 pacientes atendidos por telepsicología (el 63,1% de la muestra calculada). El 36,9% (137) de los pacientes restantes rechazaron responder a la encuesta, dado que el número de contacto estaba errado o no se logró obtener contacto con ellos después de cumplir el protocolo de llamadas establecido (3 llamadas en 3 momentos diferentes del día y durante 3 días diferentes). Los atendidos por telepsicología tenían una edad promedio de 37,8±17,4 años, la mayoría (68%) eran trabajadores y estudiantes y tenían principalmente diagnósticos de trastornos depresivos y ansiosos (54,3%) y relacionados con estrés (25,2%). De esta muestra, 199 (85,0%) refirieron que era la primera vez en la vida que recibían atención virtual y 69 (29,5%) tenían dificultades para acceder en persona a servicios de salud mental, principalmente por problemas económicos, lugar de residencia lejano y dificultades de transporte. La mayoría de estos pacientes (84,6%) consideraron útil o muy útil la atención que recibieron al ingreso por el TPAH y consideraron que la calidad del servicio de telepsicología fue adecuada (tabla 3). En cuanto a la satisfacción con el personal de esta área, la mayoría se mostró satisfecho y recomendaría a otra persona este programa (tabla 4).
Evaluación de la calidad del servicio prestado a una muestra aleatoria de pacientes atendidos por telepsicología y telepsiquiatría en un programa de telesalud mental comunitario
| Ítem evaluado | Telepsicología (n=234) | Telepsiquiatría (n=73) | ||
|---|---|---|---|---|
| n | % | n | % | |
| ¿Cómo calificaría la calidad del sonido? | ||||
| Excelente o bueno | 208 | 88,9 | 67 | 91,8 |
| Regular o malo | 20 | 9,8 | 6 | 8,2 |
| Sin dato | 4 | 1,3 | 0 | 0,0 |
| ¿Cómo calificaría la calidad del video? | ||||
| No se usó video | 198 | 84,6 | 32 | 43,8 |
| Excelente o bueno | 11 | 4,7 | 33 | 45,2 |
| Regular o malo | 1 | 0,4 | 8 | 11,0 |
| Sin dato | 24 | 10,3 | 0 | 0,0 |
| ¿Cómo calificaría la duración de la consulta? | ||||
| Adecuada | 189 | 80,7 | 59 | 80,8 |
| Más corto de los esperado | 25 | 10,7 | 12 | 16,4 |
| Más largo de lo esperado | 20 | 8,5 | 2 | 2,7 |
| ¿Cómo calificaría el tiempo que tuvo que esperar para ser atendido por primera vez por el profesional? | ||||
| Corto o muy corto | 169 | 72,2 | 48 | 65,8 |
| Largo o muy largo | 65 | 27,8 | 25 | 34,2 |
| ¿Cómo calificaría el tiempo que tuvo que esperar para ser atendido en el seguimiento por el profesional? | ||||
| Corto o muy corto | 119 | 50,9 | 35 | 47,9 |
| Largo o muy largo | 40 | 17,1 | 17 | 23,3 |
| No tuvo seguimiento | 75 | 32,0 | 21 | 28,8 |
| ¿Cuál es su preferencia entre la atención presencial o la atención por teléfono o video? | ||||
| Prefiero presencial, pero acepto que sea atención por teléfono o video | 131 | 56,0 | 41 | 56,2 |
| Me es indiferente si es atención presencial o atención por teléfono o video | 52 | 22,2 | 11 | 15,1 |
| Prefiero por teléfono o video a presencial | 26 | 11,1 | 9 | 12,3 |
| Solo aceptaría atención presencial | 25 | 10,7 | 12 | 16,4 |
Satisfacción general y con el profesional de una muestra aleatoria de pacientes atendidos por telepsicología y telepsiquiatría en un programa de telesalud mental comunitario
| Ítem evaluado | Telepsicología (n=234) | Telepsiquiatría (n=73) | ||
|---|---|---|---|---|
| n | % | n | % | |
| ¿Cómo calificaría la explicación que le dio el profesional sobre su problema? | ||||
| Excelente o buena | 211 | 90,2 | 61 | 83,6 |
| Regular o mala | 23 | 9,8 | 12 | 16,4 |
| ¿Cómo calificaría la amabilidad del profesional que lo atendió? | ||||
| Excelente o buena | 228 | 97,4 | 70 | 95,9 |
| Regular o mala | 6 | 2,6 | 3 | 4,1 |
| ¿En qué medida se sintió escuchado y entendido por el profesional? | ||||
| Mucho | 197 | 84,2 | 55 | 75,4 |
| Regular | 29 | 12,4 | 9 | 12,3 |
| Poco o nada | 8 | 3,4 | 9 | 12,3 |
| ¿Cuánta confianza sintió en los conocimientos del profesional que lo atendió? | ||||
| Alta | 189 | 79,8 | 60 | 82,2 |
| Regular o poca | 46 | 19,7 | 13 | 17,8 |
| Ninguna | 2 | 0,9 | 0 | 0,0 |
| ¿Cuánto se aseguró el profesional de que usted tuviera privacidad durante la atención? | ||||
| Mucho | 185 | 79,1 | 54 | 74,0 |
| Regular o poco | 44 | 18,8 | 14 | 19,2 |
| Nada | 5 | 2,1 | 5 | 6,8 |
| ¿Cuánto le ayudó la atención respecto a su problema? | ||||
| Mucho | 146 | 62,4 | 49 | 67,1 |
| Regular o poco | 74 | 61,6 | 18 | 24,7 |
| Nada | 14 | 6,0 | 6 | 8,2 |
| ¿Qué tan satisfecho está con la atención que recibió? | ||||
| Satisfecho o muy satisfecho | 190 | 81,2 | 56 | 76,7 |
| Ni satisfecho ni insatisfecho | 19 | 8,1 | 5 | 6,8 |
| Poco o nada satisfecho | 25 | 10,7 | 12 | 16,4 |
| ¿Recomendaría a otra persona este programa? | ||||
| Sí | 222 | 94,9 | 68 | 93,2 |
| No | 12 | 5,1 | 5 | 6,8 |
Del área de telepsiquiatría, solo respondieron la encuesta 73 pacientes, que corresponde al 20,2% de la muestra calculada; el 79,8% no respondió a la encuesta por número de contacto errado o porque no se logró obtener contacto. Los pacientes que la respondieron tenían una edad promedio de 36,7±18,9 años, eran principalmente estudiantes y trabajadores (63%) y tenían principalmente diagnóstico de depresión o ansiedad (59%). De esta muestra, 45 (61,6%) reportaron que era la primera vez en la vida que recibían atención virtual. La calidad de los servicios fue bien evaluada (tabla 3) y la satisfacción con el personal fue alta, al punto de que el 93,2% recomendaría la atención en el programa a otra persona (tabla 4).
DiscusiónEn este estudio se describen el desarrollo de un programa de telesalud mental y los resultados obtenidos tras 1,5 años de funcionamiento. Aunque ya se habían puesto en marcha algunas intervenciones de telesalud mental en el Hospital Digital-LivingLab23, fue con la pandemia de COVID-19 que se dio el desafío de estructurar un programa amplio dirigido a la comunidad general para cribado, diagnóstico, tratamiento y seguimiento de los pacientes con síntomas mentales, y cubrir así las crecientes necesidades en salud mental. Por eso, la pandemia actual es vista como una circunstancia sin precedentes que catalizó la implementación de la telemedicina.
Este rápido incremento podría ser modelado con el ciclo de sobreexpectación de Gartner24, que describe un efecto de doble pico en la telesalud mental. Inicialmente la creación de las primeras conexiones por televisión para atención psiquiátrica en la década de los años sesenta operó como un detonante que condujo a reproducir experiencias en atención clínica mediante TIC, que se fueron haciendo más comunes, y se consideraría la etapa de expectativas infladas (primer pico). Luego, durante la primea década de este siglo sobrevino un cúmulo de investigaciones sobre su factibilidad y efectividad y las ventajas que tendría frente a la atención presencial, especialmente en regiones remotas. Sin embargo, su adopción en la práctica diaria fue lenta, posiblemente por las barreras percibidas por los clínicos y los aspectos regulatorios, lo que puede ser visto como una etapa de desilusión. Fue la pandemia la que hizo que en un tiempo sumamente corto se hayan dispuesto tantas facilidades para la atención por TIC, y sería la etapa de pendiente de iluminación (segundo pico).
La formulación y evaluación de programas de telesalud mental se ha convertido en un objetivo mundial y vemos que la urgencia en el diseño de programas como el nuestro fue compartida en distintas latitudes del mundo, bien por la necesidad de adoptar la virtualidad en los tratamientos que eran presenciales y evitar retrasos25–29, bien para cubrir las demandas derivadas de la vivencia estresante de la pandemia30–33. Esta colección de experiencias opera como un cuerpo de evidencia que demuestra que la atención en salud mental mediada por TIC no solo ha aumentado, sino que es una estrategia factible. Por eso es razonable pensar que tras esta nueva pendiente de iluminación, con la demostración de beneficios en los pacientes, se producirá un adopción generalizada de la telesalud como forma de organizar los servicios de salud mental, que sería la última etapa de meseta de aplicabilidad del ciclo de Gartner24.
El diseño de nuestro programa de telesalud mental obedece a la necesidad de atender la demanda por síntomas mentales que se presentaran en la comunidad. A través de una línea telefónica permanente, las personas del departamento de Antioquia pudieron recibir evaluación y diagnóstico formal, psicoeducación sobre su condición, tratamiento psicoterapéutico y prescripción de psicofármacos. El espectro de la oferta de servicios fue amplio, lo cual es coherente con las necesidades en salud mental identificadas con la pandemia34. La ruta para el acceso a los diferentes servicios fue determinada por la evaluación inicial de las necesidades de los pacientes por parte del TAPH capacitado. Esta priorización basada en el riesgo permite distribuir los recursos con que cuenta cada programa, y por eso se recomienda especialmente para países de bajos ingresos35.
El hecho de tener a disposición una línea telefónica gratuita es un recurso que se ha reportado como útil por la posibilidad de brindar respuesta inmediata para que las personas afectadas por la pandemia reciban apoyo e intervención. En China, si bien ya existían antes de la pandemia, las líneas telefónicas para atención a la comunidad tuvieron un incremento sustancial con la pandemia para brindar intervenciones en medio de los síntomas mentales y también como recurso de orientación e información36. Al igual que en nuestro caso, los principales núcleos psicopatológicos que se atendieron por este recurso en China fueron la depresión y la ansiedad, así como los problemas de sueño. Después de la llamada, la gran mayoría de los pacientes se sentían emocionalmente mejor y por eso coinciden que las líneas directas les habían ayudado37,38.
A pesar de que la telemedicina se convirtió en el pilar de la atención clínica con la pandemia, la evaluación de los programas que se basan en ella todavía es un reto39. En este estudio se reporta un alto grado de satisfacción de una submuestra de pacientes que, por sus características sociodemográficas y clínicas, se consideraría representativos de la muestra total. Este desenlace es un indicador usado clásicamente para medir el desempeño de los servicios de salud y denota el grado de concordancia entre la atención esperada por el paciente y la que finalmente brindó la institución40. En programas de telesalud mental, incluso en los implementados desde antes de la pandemia, el grado de satisfacción de los pacientes ha sido consistentemente alto24,41. Frente a los servicios presenciales, el grado de satisfacción se considera comparable, al igual que la alianza terapéutica que puede desarrollarse42.
Aunque inicialmente pudo operar como plan de contingencia para enfrentar el impacto en la salud mental de la pandemia, la atención en salud mental por TIC a la comunidad general debería continuarse y podría constituir una alternativa que ofrecer permanentemente. En vista del desarrollo alcanzado en su formulación y el alto grado de satisfacción de los pacientes, podría proponerse la adopción de este tipo de programas. Sin embargo, a futuro es necesario evaluar la efectividad en los síntomas, los costos, la sostenibilidad y el impacto social de este tipo de programa y la perspectiva de los clínicos. También es necesario ahondar en la integración que debe darse con el sistema de aseguramiento en salud de manera que se pueda garantizar la continuidad de los tratamientos iniciados dentro del programa.
Entre las limitaciones de este estudio, está la recolección de los datos a partir de los registros, que puede estar incompleta porque depende de que se consigne adecuadamente la información, y explica que se tenga un porcentaje relativamente alto de datos perdidos en algunas variables. Por otra parte, es necesario advertir que se midió únicamente la satisfacción percibida por los pacientes atendidos y no otros desenlaces clínicos, como la mejoría de los síntomas mentales o el número de hospitalizaciones que se dieron desde la entrada en vigencia del programa, desenlace que parece disminuir con los servicios de telesalud mental41,43. También podría pensarse que se sobrestime el grado de satisfacción, pues quienes están dispuestos a responder las encuestas suelen ser los que están satisfechos; no obstante, se trató de disminuir este sesgo tomando una muestra aleatoria. También es necesario aclarar que el instrumento de medición utilizado no se ha validado en Colombia, por lo que se desconoce su validez y su confiabilidad en nuestro medio; sin embargo, el proceso de desarrollo fue riguroso y podría considerarse su validación en futuras investigaciones. Además, se debe tener en cuenta que las particularidades del sistema de salud colombiano y la atención que se da a las emergencias, incluidas la pandemia misma y las urgencias psiquiátricas, hacen que el programa deba verse como una experiencia particular de la que se puede aprender, pero no se puede transferir directamente a otros contextos sin un proceso de revisión para su adecuada implementación.
ConclusionesCon la pandemia de COVID-19 se estructuró un programa de telesalud mental dirigido a la comunidad general del departamento de Antioquia para cribado, diagnóstico, tratamiento y seguimiento de los pacientes con síntomas mentales, con los servicios de teleorientación, telepsicología y telepsiquiatría. Tras 1,5 años de funcionamiento, se ha atendido a un gran número de pacientes y se ha alcanzado un alto grado de satisfacción. En vista del desarrollo alcanzado en su formulación y los resultados percibidos por los pacientes, se podría adoptar este tipo de programas mediados por TIC para continuar la atención en salud mental.
FinanciaciónEsta investigación fue financiada por la Facultad de Medicina de la Universidad de Antioquia, Medellín (Colombia) bajo el Proyecto 2630.
Conflicto de interesesLos autores declaran no tener conflictos de intereses para este trabajo.
A todo el equipo de LivingLab por su arduo trabajo, especialmente en la pandemia. A la Gobernación de Antioquia por el apoyo en el funcionamiento del programa. A la Gobernación de Antioquia, la Secretaría Seccional de Salud y Protección Social de Antioquia por el apoyo en el marco de los contratos 4600010592 y 4600011985 ejecutados entre 2020 y 2021. A la Secretaría de Salud de Medellín por el apoyo en el funcionamiento del programa en el marco de los contratos 4600085477, 4600089192 y 4600090169 entre 2020 y 2021. También a las áreas de Bienestar Aniversario de la Universidad de Antioquia y EAFIT por el apoyo en al marco de los convenios. Por último, a las diferentes Entidades Administradoras de Planes de Beneficios de Salud (EAPB) con las que el LivingLab tiene convenio para la prestación de servicios, ya que estos fueron actores clave durante la pandemia.