Determinar las estrategias más adecuadas para la prevención y tratamiento de los efectos adversos agudos más frecuentes con el uso de Antipsicóticos.
MétodoSe elaboró una guía de práctica clínica bajo los lineamientos de la Guía Metodológica del Ministerio de Salud y Protección Social para identificar, sintetizar, evaluar la evidencia y formular recomendaciones respecto al manejo y seguimiento de los pacientes adultos con diagnóstico de esquizofrenia. Se realizó una búsqueda sistemática de la literatura de novo. Se presentó la evidencia y su graduación al grupo desarrollador de la guía (GDG) para la formulación de las recomendaciones siguiendo la metodología propuesta por el abordaje GRADE.
ResultadosLas intervenciones no farmacológicas tales como los consejos nutricionales por nutricionista, el ejercicio y la psicoterapia son efectivas para prevenir la ganancia de peso con el uso de antipsicóticos (disminución de peso en kg DM −3.05 [−4.16, −1.94]).
La estrategia de cambio de antipsicótico fue efectiva para demostrar disminución de peso e IMC con el paso de olanzapina a aripiprazol (disminución del peso en kg DM −3.21 [−9.03; −2.61]).
El uso de betabloqueadores comparado con placebo, usando como desenlace la reducción del 50% de los síntomas de acatisia, no mostró ser efectivo en la reducción de la acatisia inducida por antipsicóticos con un RR de 1.4 (0.59, 1.83).
ConclusiónEn esta evaluación se recomienda realizar acompañamiento psicoterapéutico y por nutrición para el manejo del sobrepeso en pacientes en tratamiento farmacológico. En caso de que estas alternativas no sean efectivas se sugiere cambiar el antipsicótico a uno con menor riesgo de presentar incremento de peso o considerar el inicio de metformina.
Para el manejo de acatisia inducida por medicamentos se recomienda la disminución de la dosis del medicamento y la adición de benzodiacepinas tipo lorazepam. No se recomienda el uso de betabloqueadores.
To determine the most adequate strategies for the prevention and treatment of the acute adverse effects of the use of antipsychotics.
MethodsA clinical practice guideline was elaborated under the parameters of the Methodological Guide of the Ministerio de Salud y Protección Social to identify, synthesize and evaluate the evidence and make recommendations about the treatment and follow-up of adult patients with schizophrenia. A systematic literature search was carried out. The evidence was presented to the Guideline Developing Group and recommendations, employing the GRADE system, were produced.
ResultsThe non-pharmacological interventions such as nutritional counseling by a nutritionist, exercise and psychotherapy are effective in preventing weight gain with the use of antipsychotics. (Kg Weight reduction in DM of −3.05 (−4.16, −1.94)).
The antipsychotic change from olanzapine to aripiprazole showed weight loss and decreased BMI (decreased weight in KG DM −3.21 (−9.03, −2.61).
The use of beta blockers was ineffective in reducing akathisia induced by antipsychotic; using as outcome the 50% reduction of symptoms of akathisia comparing beta-blockers with placebo RR was 1.4 (0.59, 1.83).
ConclusionIt is recommended to make psychotherapeutic accompaniment and nutrition management of overweight for patients with weight gain. If these alternatives are ineffective is suggested to change the antipsychotic or consider starting metformin.
For the management of drug-induced akathisia it is recommended to decrease the dose of the drug and the addition of lorazepam. It is recommended using 5mg biperiden IM or trihexyphenidyl 5mg orally in case of secondary acute dystonia and for the treatment of antipsychotic-induced parkinsonism to decrease the dose of antipsychotic or consider using 2 - 4mg/day of biperiden or diphenhydramine 50mg once daily.
Los antipsicóticos (AP) ofrecen un gran beneficio en la disminución de los síntomas agudos de esquizofrenia y en prevenir las recaídas de la enfermedad1,2, sin embargo se presenta con frecuencia efectos adversos relacionados con el uso de estos medicamentos, efectos que a la vez son un factor importante en la aceptación y adherencia al tratamiento3.
Hay un amplio rango de efectos adversos observados con el uso de AP, dentro de los que se encuentran: Síntomas extrapiramidales (SEP) agudos (como distonía, acatisia, parkinsonismo y aquinesia), SEP crónicos (como disquinesia tardía), síndrome neuroléptico maligno, convulsiones, sedación, alteraciones cognitivas, hipotensión arterial, hipotensión ortostática, hiperprolactinemia, aumento de peso, xerostomía, estreñimiento, leucocitosis o leucopenia, elevación transitoria de enzimas hepáticas, reacciones alérgicas dermatológicas, fotosensibilidad de la piel, urticaria, cambios corneales, glaucoma de ángulo estrecho, retinopatía pigmentaria, disfunción sexual, entre otros4
Existe intervenciones que permitirían prevenir y tratar los efectos secundarios más frecuentes asociaciados al uso de antipsicóticos y de esta manera mejorar la adherencia al tratamiento, por lo que resulta relevante revisar cuáles de estas intervenciones son más efectivas.
Sobre el manejo de los efectos secundarios agudos con el uso de antipsicóticos, se formularon las siguientes preguntas para el desarrollo de las recomendaciones: ¿Cuáles son las estrategias de tratamiento más adecuadas para prevenir los efectos adversos agudos más frecuentes (acatisia, distonía, parkinsonismo, somnolencia y aumento de peso) por el uso de los antipsicóticos? ¿Cuáles son las estrategias de tratamiento más adecuadas para tratar los efectos adversos agudos (acatisia, distonía, parkinsonismo y aumento de peso) más frecuentes de los antipsicóticos?
MetodologíaPara la realización de la GPC se utilizaron los pasos propuestos en el documento Guía Metodológica para la elaboración de Guías de Práctica Clínica en el Sistema General de Seguridad Social en Salud colombiano. La metodología detallada de la elaboración de la guía se encuentra en el documento completo disponible la página web del Ministerio de Salud y Protección Social (http://www.minsalud.gov.co)5.
Para el desarrollo de las recomendaciones basadas en la evidencia sobre prevención y tratamiento de los efectos secundarios de los antipsicóticos se elaboró un protocolo de revisión sistemática de la literatura que se detalla a continuación.
Búsqueda y selección de la literaturaSe realizó un proceso general de búsqueda de guías de práctica clínica sobre la evaluación y el tratamiento del adulto con diagnóstico de esquizofrenia. El proceso incluyó una búsqueda exhaustiva en diferentes fuentes de guías, una tamización y una evaluación de calidad. Para el desarrollo de la guía completa se tomó como base la guías NICE 826. Para esta pregunta clínica se realizó búsqueda de novo y se realizó una selección pareada de los títulos para apreciar críticamente. La fecha de la última búsqueda fue Julio de 2013.
Los criterios de inclusión de los estudios fueron estudios de pacientes adultos con diagnóstico de esquizofrenia u otras psicosis en las que recibieran manejo con AP, los desenlaces críticos fueron prevención o control de acatisia, distonía aguda, parkinsonismo, aumento de peso, somnolencia. Se incluyeron revisiones sistemáticas de la literatura. Los artículos revisados estaban escritos en español o inglés o francés. No se incluyeron estudios en pacientes con delirium, demencia, trastornos cognitivos, trastornos mentales secundarios; mujeres embarazadas; esquizofrenia de inicio muy tardío (mayores de 65) y artículos que traten específicamente sobre esquizofrenia y consumo de sustancias.
Evaluación y selección de estudios individualesUna vez seleccionados los estudios relevantes, teniendo en cuenta los criterios de inclusión descritos anteriormente, cada documento fue sometido a una evaluación del riesgo de sesgo utilizando el instrumento SIGN de apreciación crítica7. Dicha evaluación fue realizada por dos evaluadores de manera independiente, y los desacuerdos fueron resueltos por consenso o por un tercer revisor. Solamente fueron incluidos los estudios con calificaciones de “aceptable” o “alta calidad”.
Evaluación de la calidad de la evidencia y formulación de recomendacionesUna vez se seleccionaron los artículos que deberían ser incluidos para hacer la formulación de las recomendaciones, se dio paso a la síntesis de la información y a la consolidación del cuerpo de la evidencia disponible para cada uno de los desenlaces considerados como críticos por el grupo desarrollador (GDG); posteriormente, se pasó a evaluar la calidad de la evidencia para cada desenlace utilizando el abordaje GRADE, y teniendo en cuenta los siguientes criterios: Diseño del estudio y riesgo de sesgo, inconsistencia, presencia de evidencia indirecta, imprecisión en los estimativos y sesgo de publicación8.
La evidencia fue presentada en una reunión al GDG, en conjunto con un borrador de las recomendaciones. Las cuales fueron definidas y graduadas en fortaleza a partir de las siguientes consideraciones: calidad de la evidencia, balance entre beneficios y riesgos, consumo de recursos y valores y preferencias de los pacientes (el grupo contaba con delegados de Asociación Colombiana de Personas con Esquizofrenia y sus Familiares). En caso de no contar con evidencia se establecieron las recomendaciones y su fortaleza por consenso.
Para facilitar la lectura del artículo e interpretación de las recomendaciones, se utilizarán las siguientes convenciones:
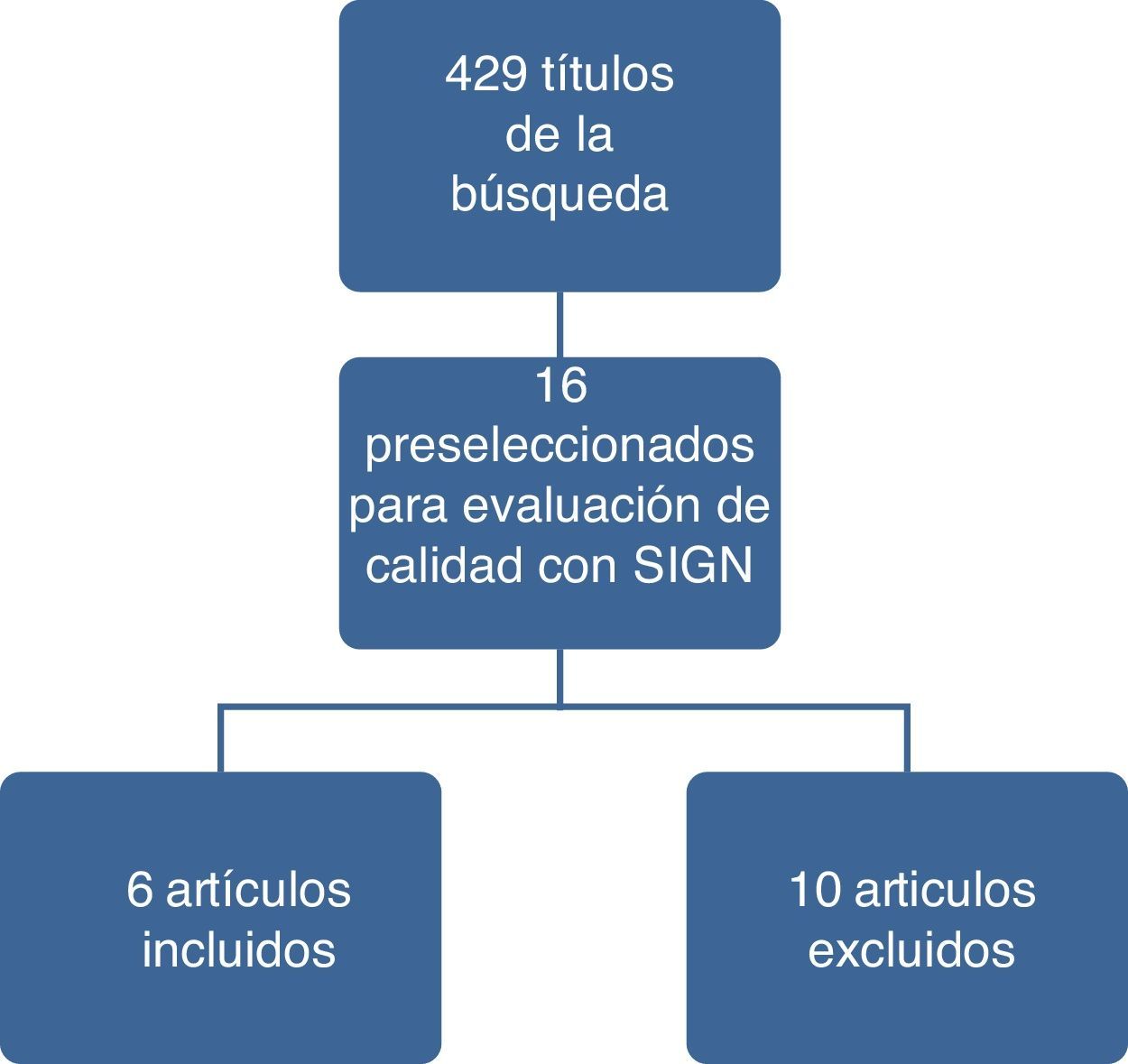
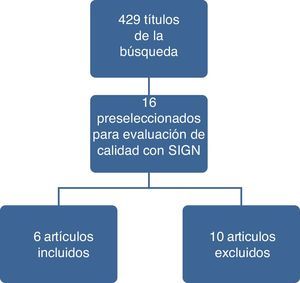
ResultadosEn la figura 1 se ilustran los resultados del proceso de búsqueda y selección de los estudios para actualizar el cuerpo de la evidencia que sirvió de base para la formulación de recomendaciones. El detalle de los artículos incluidos y excluidos puede ser consultado en el documento completo de la guía en la página del Ministerio de Salud y Protección Social (gpc.minsalud.gov.co)9.
Descripción de los hallazgos y calidad de la evidenciaSe encontró evidencia sobre la prevención y el manejo de la ganancia de peso con medidas farmacológicas, no farmacológicas y con estrategias de cambio de antipsicótico. Adicionalmente, se encontró información sobre el manejo farmacológico de la acatisia.
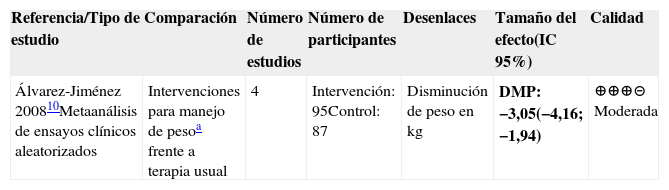
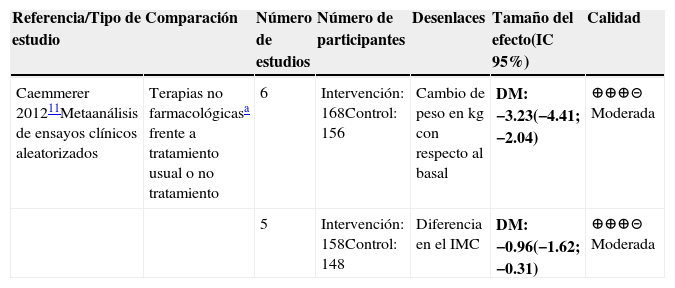
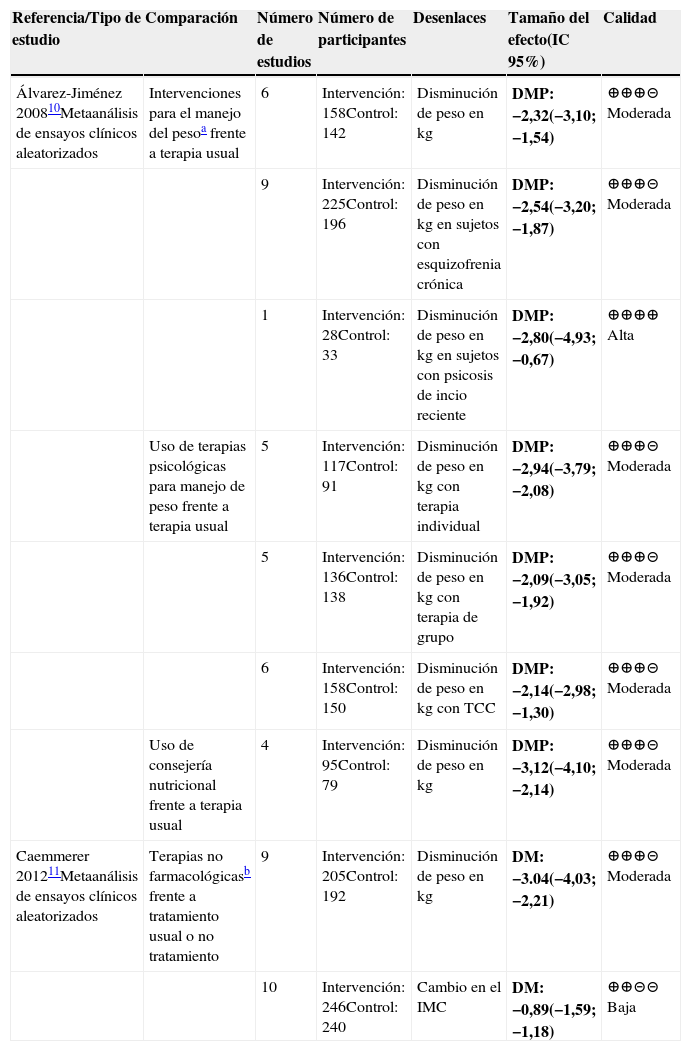
Prevención de ganancia de pesoPara la prevención de ganancia de peso inducida por AP se obtuvo evidencia de dos metaanálisis10,11. Concluyeron que estrategias basadas en terapia cognitivocomportamental, la consejería nutricional y la combinación de estrategias nutricionales con ejercicio comparadas con el manejo usual son más efectivas para la prevención de ganancia de peso y el aumento del IMC. La duración de las intervenciones estuvo entre ocho semanas y seis meses con seguimientos hasta de 72 semanas (tablas 1 y 2).
Resumen de la evidencia sobre prevención de ganancia de peso con el uso de AP
| Referencia/Tipo de estudio | Comparación | Número de estudios | Número de participantes | Desenlaces | Tamaño del efecto(IC 95%) | Calidad |
|---|---|---|---|---|---|---|
| Álvarez-Jiménez 200810Metaanálisis de ensayos clínicos aleatorizados | Intervenciones para manejo de pesoa frente a terapia usual | 4 | Intervención: 95Control: 87 | Disminución de peso en kg | DMP: −3,05(−4,16; −1,94) | ⊕⊕⊕⊝ Moderada |
Abreviaturas: IC: intervalo de confianza, DMP: Disminución de peso en kg.
Resumen de la evidencia sobre uso de terapias no farmacológicas comparadas con tratamiento usual o no tratamiento para la prevención de la ganancia de peso secundario a AP
| Referencia/Tipo de estudio | Comparación | Número de estudios | Número de participantes | Desenlaces | Tamaño del efecto(IC 95%) | Calidad |
|---|---|---|---|---|---|---|
| Caemmerer 201211Metaanálisis de ensayos clínicos aleatorizados | Terapias no farmacológicasa frente a tratamiento usual o no tratamiento | 6 | Intervención: 168Control: 156 | Cambio de peso en kg con respecto al basal | DM: −3.23(−4.41; −2.04) | ⊕⊕⊕⊝ Moderada |
| 5 | Intervención: 158Control: 148 | Diferencia en el IMC | DM: −0.96(−1.62; −0.31) | ⊕⊕⊕⊝ Moderada |
Abreviaturas: IC: intervalo de confianza, DM: Diferencia de medias.
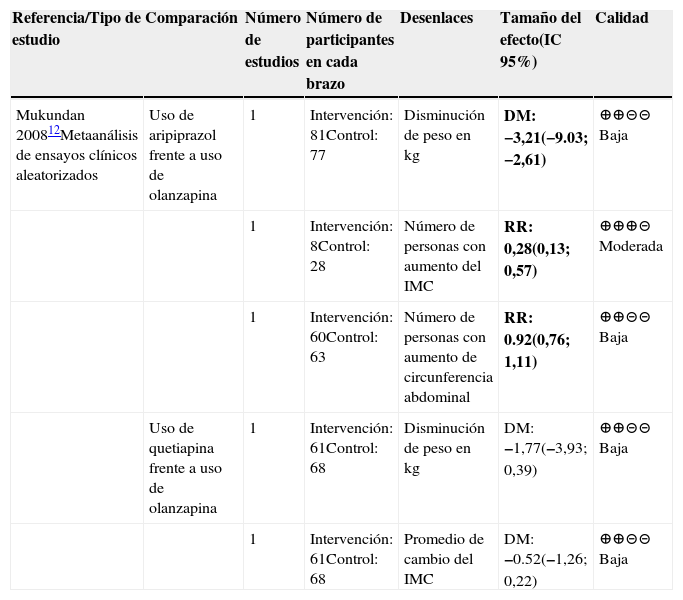
Otra estrategia para el manejo de la ganancia de peso con el uso de AP en pacientes con esquizofrenia consiste en el cambio de manejo de AP con riesgo conocido de incremento de peso a otros más seguros desde el punto de vista metabólico. Un metaanálisis12 evaluó esta alternativa y encontró disminución estadísticamente significativa del tanto del peso como del IMC al cambiar olanzapina por aripiprazol. No se encontró efecto al cambiar olanzapina por quetiapina. La calidad de la evidencia fue baja para la mayoría de las comparaciones, excepto para el resultado del IMC obtenido en el cambio de la olanzapina por aripiprazol que fue moderada (tabla 3).
Resumen de la evidencia sobre pérdida de peso con cambio de antipsicótico
| Referencia/Tipo de estudio | Comparación | Número de estudios | Número de participantes en cada brazo | Desenlaces | Tamaño del efecto(IC 95%) | Calidad |
|---|---|---|---|---|---|---|
| Mukundan 200812Metaanálisis de ensayos clínicos aleatorizados | Uso de aripiprazol frente a uso de olanzapina | 1 | Intervención: 81Control: 77 | Disminución de peso en kg | DM: −3,21(−9.03; −2,61) | ⊕⊕⊝⊝ Baja |
| 1 | Intervención: 8Control: 28 | Número de personas con aumento del IMC | RR: 0,28(0,13; 0,57) | ⊕⊕⊕⊝ Moderada | ||
| 1 | Intervención: 60Control: 63 | Número de personas con aumento de circunferencia abdominal | RR: 0.92(0,76; 1,11) | ⊕⊕⊝⊝ Baja | ||
| Uso de quetiapina frente a uso de olanzapina | 1 | Intervención: 61Control: 68 | Disminución de peso en kg | DM: −1,77(−3,93; 0,39) | ⊕⊕⊝⊝ Baja | |
| 1 | Intervención: 61Control: 68 | Promedio de cambio del IMC | DM: −0.52(−1,26; 0,22) | ⊕⊕⊝⊝ Baja |
Abreviaturas: IC: intervalo de confianza, DM: Diferencia de medias. RR: Riesgo relativo.
Resultados en negrilla son significativos.
Se evaluaron estrategias para lograr pérdida de peso en pacientes que se encuentran en tratamiento con AP. Se demostró que las intervenciones para el manejo del peso, los abordajes psicoterapéuticos y la asesoría nutricional son más eficaces que el manejo usual10. Se tuvieron en cuenta como desenlaces tanto la disminución en el peso como la disminución del IMC. La calidad de la evidencia en este estudio se calificó entre moderada y alta (tabla 4).
Resumen de la evidencia sobre manejo no farmacológico frente a manejo usual para pérdida de peso
| Referencia/Tipo de estudio | Comparación | Número de estudios | Número de participantes | Desenlaces | Tamaño del efecto(IC 95%) | Calidad |
|---|---|---|---|---|---|---|
| Álvarez-Jiménez 200810Metaanálisis de ensayos clínicos aleatorizados | Intervenciones para el manejo del pesoa frente a terapia usual | 6 | Intervención: 158Control: 142 | Disminución de peso en kg | DMP: −2,32(−3,10; −1,54) | ⊕⊕⊕⊝ Moderada |
| 9 | Intervención: 225Control: 196 | Disminución de peso en kg en sujetos con esquizofrenia crónica | DMP: −2,54(−3,20; −1,87) | ⊕⊕⊕⊝ Moderada | ||
| 1 | Intervención: 28Control: 33 | Disminución de peso en kg en sujetos con psicosis de incio reciente | DMP: −2,80(−4,93; −0,67) | ⊕⊕⊕⊕ Alta | ||
| Uso de terapias psicológicas para manejo de peso frente a terapia usual | 5 | Intervención: 117Control: 91 | Disminución de peso en kg con terapia individual | DMP: −2,94(−3,79; −2,08) | ⊕⊕⊕⊝ Moderada | |
| 5 | Intervención: 136Control: 138 | Disminución de peso en kg con terapia de grupo | DMP: −2,09(−3,05; −1,92) | ⊕⊕⊕⊝ Moderada | ||
| 6 | Intervención: 158Control: 150 | Disminución de peso en kg con TCC | DMP: −2,14(−2,98; −1,30) | ⊕⊕⊕⊝ Moderada | ||
| Uso de consejería nutricional frente a terapia usual | 4 | Intervención: 95Control: 79 | Disminución de peso en kg | DMP: −3,12(−4,10; −2,14) | ⊕⊕⊕⊝ Moderada | |
| Caemmerer 201211Metaanálisis de ensayos clínicos aleatorizados | Terapias no farmacológicasb frente a tratamiento usual o no tratamiento | 9 | Intervención: 205Control: 192 | Disminución de peso en kg | DM: −3.04(−4,03; −2,21) | ⊕⊕⊕⊝ Moderada |
| 10 | Intervención: 246Control: 240 | Cambio en el IMC | DM: −0,89(−1,59; −1,18) | ⊕⊕⊝⊝ Baja |
Abreviaturas: IC: intervalo de confianza, DM: Diferencia de medias. DMP: disminución de peso en kg.
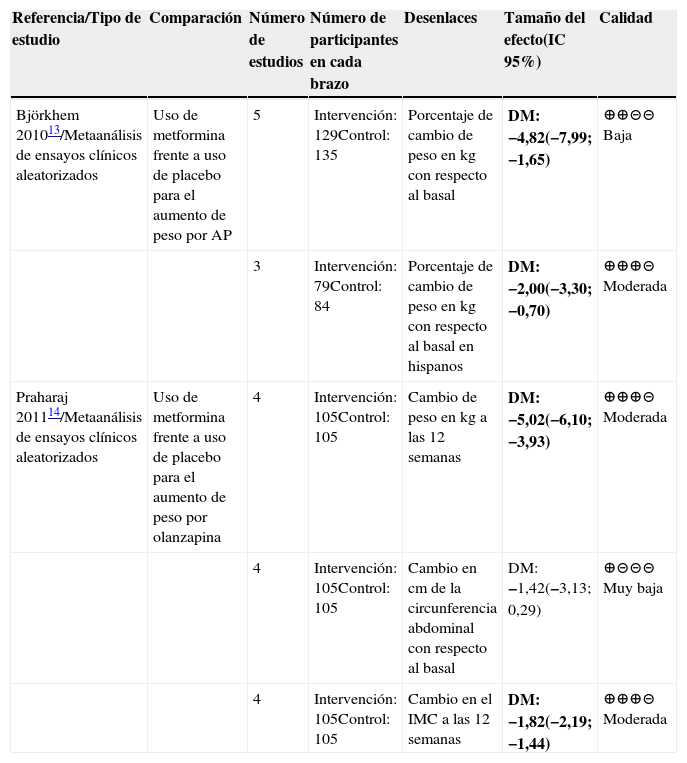
El incremento de peso producido por los AP con frecuencia se acompaña de incremento en la resistencia a la insulina, hiperglicemia y disfunción metabólica. Se ha planteado que la metformina, gracias a su capacidad para inhibir la síntesis hepática de glucosa y disminuir la resistencia a la insulina, podría ser útil para contrarrestar los efectos metabólicos de los AP en pacientes sin diabetes.
Dos metaanálisis buscaron evaluar la efectividad de esta estrategia farmacológica para la pérdida de peso inducida por AP11,13. En ellos se demostró que la pérdida de peso en promedio con el uso de la medicación puede estar alrededor del 4,8% del peso inicial. Este es un efecto moderado que puede lograrse con cambios en el estilo de vida, a pesar de que la metformina no está aprobada para pacientes sin diabetes y no está exenta de producir efectos secundarios.
Uno de los metaanálisis evaluó el efecto de la metformina en pacientes que específicamente estuvieran en manejo con olanzapina14, comparó el efecto del medicamento con placebo y encontró una pérdida de peso del 5% del peso inicial con el uso de metformina y una reducción estadísticamente significativa del 1,8% en el IMC (tabla 5). No se encontraron diferencias significativas en el perímetro abdominal con la intervención. Este estudio está limitado por el pequeño número de estudios incluidos que no permitió la evaluación de sesgo de publicación.
Resumen de la evidencia sobre el uso de otras estrategias farmacológicas para el manejo de la ganancia de peso secundaria a AP
| Referencia/Tipo de estudio | Comparación | Número de estudios | Número de participantes en cada brazo | Desenlaces | Tamaño del efecto(IC 95%) | Calidad |
|---|---|---|---|---|---|---|
| Björkhem 201013/Metaanálisis de ensayos clínicos aleatorizados | Uso de metformina frente a uso de placebo para el aumento de peso por AP | 5 | Intervención: 129Control: 135 | Porcentaje de cambio de peso en kg con respecto al basal | DM: −4,82(−7,99; −1,65) | ⊕⊕⊝⊝ Baja |
| 3 | Intervención: 79Control: 84 | Porcentaje de cambio de peso en kg con respecto al basal en hispanos | DM: −2,00(−3,30; −0,70) | ⊕⊕⊕⊝ Moderada | ||
| Praharaj 201114/Metaanálisis de ensayos clínicos aleatorizados | Uso de metformina frente a uso de placebo para el aumento de peso por olanzapina | 4 | Intervención: 105Control: 105 | Cambio de peso en kg a las 12 semanas | DM: −5,02(−6,10; −3,93) | ⊕⊕⊕⊝ Moderada |
| 4 | Intervención: 105Control: 105 | Cambio en cm de la circunferencia abdominal con respecto al basal | DM: −1,42(−3,13; 0,29) | ⊕⊝⊝⊝ Muy baja | ||
| 4 | Intervención: 105Control: 105 | Cambio en el IMC a las 12 semanas | DM: −1,82(−2,19; −1,44) | ⊕⊕⊕⊝ Moderada |
Abreviaturas: IC: intervalo de confianza, DM: Diferencia de medias. Resultados en negrilla son significativos.
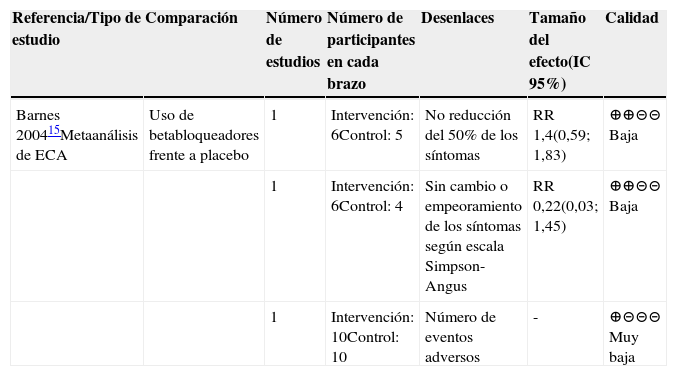
La acatisia es uno de los más comunes y molestos efectos adversos de los AP que se pueden presentar en la fase aguda del tratamiento. Su prevalencia está entre el 20% y el 75% de los pacientes que reciben neurolépticos. La acatisia se caracteriza por una sensación subjetiva de inquietud, disforia y la imposibilidad del paciente para permanecer quieto. Se presume que su origen está relacionado con disminución en la transmisión dopaminérgica causada por bloqueo dopaminérgico D215.
Una de las medidas terapéuticas propuestas para su manejo es el uso de betabloqueadores de acción central bajo la hipótesis de que estos antagonizan los efectos inhibitorios en el área tegmental ventral, que es el origen de las vías mesolímbica y mesocortical, lo que mejoraría la transmisión dopaminérgica. Un metaanálisis buscó evaluar la efectividad clínica de los betabloqueadores de acción central para el manejo de la acatisia inducida por neurolépticos15.
Cumplieron los criterios de inclusión tres ensayos clínicos con seguimiento entre 48 y 72 horas, en los que se comparó el uso de betabloqueadores frente a placebo para el control de la acatisia. Como se observa en la tabla 6, no se encontró diferencia estadísticamente significativa en la reducción de síntomas en los dos grupos. Los resultados del estudio están limitados por la escasa evidencia con muy pequeño tamaño de muestra. La calidad de esta evidencia se calificó como baja15.
Resumen de la evidencia sobre el tratamiento de la acatisia inducida por neurolépticos
| Referencia/Tipo de estudio | Comparación | Número de estudios | Número de participantes en cada brazo | Desenlaces | Tamaño del efecto(IC 95%) | Calidad |
|---|---|---|---|---|---|---|
| Barnes 200415Metaanálisis de ECA | Uso de betabloqueadores frente a placebo | 1 | Intervención: 6Control: 5 | No reducción del 50% de los síntomas | RR 1,4(0,59; 1,83) | ⊕⊕⊝⊝ Baja |
| 1 | Intervención: 6Control: 4 | Sin cambio o empeoramiento de los síntomas según escala Simpson-Angus | RR 0,22(0,03; 1,45) | ⊕⊕⊝⊝ Baja | ||
| 1 | Intervención: 10Control: 10 | Número de eventos adversos | - | ⊕⊝⊝⊝ Muy baja |
Abreviaturas: IC: intervalo de confianza,. RR: Riesgo relativo.
Para la elaboración de las recomendaciones con respecto a la prevención y manejo de los efectos secundarios de los AP se encontró evidencia únicamente para el manejo del aumento de peso y para el manejo de acatisia, lo que permitió al GDG la generación de recomendaciones específicas para estos temas. Para los demás efectos secundarios considerados se realizó consenso de expertos.
Las recomendaciones sobre distonía y parkinsonismo fueron elaboradas por consenso de expertos. En estos temas las estrategias tradicionalmente usadas han sido efectivas y no se ha desarrollado investigación específica alrededor del tema.
El GDG revisó la evidencia expuesta, el balance entre beneficios y riesgos para cada medicamento y las consideraciones de los pacientes. En una amplia discusión el GDG determinó la pertinencia de cada una de las recomendaciones formuladas y su fortaleza. Se determinaron por consenso las recomendaciones 6 a 10 debido a la ausencia de evidencia.
Consideración de beneficios y riesgosLos riesgos asociados a las estrategias no farmacológicas —como la psicoterapia, el ejercicio y la asesoría nutricional para la pérdida de peso— fueron considerados como mínimos, con costos reducidos, y sus beneficios fueron significativos, lo que aportó en la discusión para la generación de las recomendaciones.
Con respecto al cambio de antipsicótico para el manejo de sobrepeso, la evidencia se limitó a un único antipsicótico. La fuerza de esta recomendación se consideró como débil.
Sobre el uso de metformina, el GDG consideró dejarla como manejo de segunda línea cuando las medidas no farmacológicas no dan resultado. Lo anterior en consideración de los riesgos y efectos secundarios del uso de una medicación adicional para el manejo del peso, lo que también puede disminuir la adherencia al tratamiento.
Los estudios que evaluaron la acatisia no encontraron evidencia de su utilidad, lo que fue tenido en cuenta para la generación de la recomendación.
Consideraciones sobre los valores y preferencias de los pacientesEn la reunión para generación de recomendaciones se contó con la participación de delegados de la Asociación Colombiana de Personas con Esquizofrenia y sus Familias. Hicieron énfasis en la importancia de la somnolencia como efecto secundario de muchos de los AP, efecto del que llamativamente no se ha desarrollado investigación en la literatura.
Recomendaciones pertinentes para la preguntaEl GDG formuló las siguientes recomendaciones:
Recomendaciones para la prevención y el tratamiento del aumento de pesoRecomendación 1. En el adulto con diagnóstico de esquizofrenia que presenta incremento de peso por encima del límite de IMC de 25kg/m2 secundario al uso de AP, se recomienda acompañamiento psicoterapéutico y por nutricionista para el manejo del sobrepeso. ↑↑
Recomendación 2. Para pacientes adultos con diagnóstico de esquizofrenia con sobrepeso a quienes se les haya realizado una intervención para manejo de peso y no hayan respondido a esta terapia, se sugiere considerar el inicio de metformina. ↑
Recomendación 3. Para pacientes adultos con diagnóstico de esquizofrenia con sobrepeso a quienes las estrategias previas no hayan dado resultado, se sugiere el cambio en el manejo antipsicótico a uno de menor riesgo de presentar incremento de peso. ↑
Recomendaciones para el tratamiento de la acatisiaRecomendación 5. No se recomienda prescribir beta bloqueadores para el manejo de la acatisia inducida por antipsicóticos en pacientes adultos con diagnóstico de esquizofrenia. ↑↑
Recomendación 6. Para el tratamiento de la acatisia inducida por antipsicóticos en pacientes adultos con diagnóstico de esquizofrenia, considere la disminución de la dosis del antipsicótico e iniciar manejo con benzodiacepinas tipo lorazepam. ↑
Recomendaciones para el tratamiento de la distonía agudaRecomendación 7. Para el tratamiento de la distonía inducida por antipsicóticos en pacientes adultos con diagnóstico de esquizofrenia, considere la utilización de biperideno 5mg IM o trihexifenidilo 5mg por vía oral en caso de presentar distonía aguda secundaria a antipsicóticos. ↑
Recomendaciones para el tratamiento del parkinsonismoRecomendación 8. Para el tratamiento del parkinsonismo inducido por antipsicóticos en pacientes adultos con diagnóstico de esquizofrenia, se recomienda disminuir la dosis del antipsicótico. ↑↑
Recomendación 9. Para el tratamiento del parkinsonismo inducido por antipsicóticos en pacientes adultos con diagnóstico de esquizofrenia, considere el uso de 2 a 4mg/día de biperideno o de difenhidramina 50mg una vez al día. ↑
Recomendaciones generales para el tratamiento de efectos adversos extrapiramidalesRecomendación 10. Si el paciente adulto con diagnóstico de esquizofrenia presenta efectos extrapiramidales que no mejoran a pesar las intervenciones recomendadas (6 a 9), se recomienda el cambio de antipsicótico. ↑↑
Conflictos de interésLa declaración de intereses y evaluación de los mismos se presenta en el anexo 3 de la guía completa que se puede consultar en la página web (gpc.minsalud.gov.co). Los autores no declararon conflictos de interés relacionados con el tópico de artículo.
Al Ministerio de Salud y Protección Social y al Departamento Administrativo de Ciencia, Tecnología e Innovación (COLCIENCIAS), por la financiación para el desarrollo de la guía mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana.
Al personal de soporte administrativo para el desarrollo de la guía.
Dirección y coordinación
Carlos Gómez Restrepo (Líder), Adriana Patricia Bohórquez Peñaranda (Coordinadora)
Equipo Metodológico
Jenny García Valencia, Ana María De la Hoz Bradford, Álvaro Enrique Arenas Borrero
Asistentes de investigación
Mauricio José Avila Guerra, Nathalie Tamayo Martínez, Maria Luisa Arenas González, Carolina Vélez Fernández, Sergio Mario Castro Díaz.
Equipo Temático
Luis Eduardo Jaramillo, Gabriel Fernando Oviedo Lugo, Angela Vélez Traslaviña,
Luisa Fernanda Ahunca
Equipo de Evaluación Económica
Hoover Quitian, Jair Arciniegas, Natalia Castaño
Equipo de Implementación
Natalia Sánchez Díaz, Andrés Duarte Osorio
Expertos de la Fuerza de Tarea Ampliada
Ana Lindy Moreno López, Edwin Yair Oliveros Ariza, Maribel Pinilla Alarcón
Usuarios
Gloria Nieto de Cano, Marisol Gómez, Gloria Pinto Moreno
Equipo de soporte administrativo
Carlos Gómez Restrepo, Jenny Severiche Báez, Marisol Machetá Rico
Equipo de coordinación metodológica y editorial
Ana María De la Hoz Bradford, Carlos Gómez Restrepo
Equipo de comunicaciones
Mauricio Ocampo Flórez, Pedro Mejía Salazar, Carlos Prieto Acevedo
Marisol Machetá Rico, Jenny Severiche Báez, Paola Andrea Velasco Escobar
Equipo de coordinación general alianza CINETS
Carlos Gómez Restrepo, Rodrigo Pardo Turriago, Luz Helena Lugo Agudelo
Otros Colaboradores
Dr. Carlos Alberto Palacio Acosta, Dr. Alexander Pinzón, Dr. Omar Felipe Umaña
La Guía de práctica clínica para el diagnóstico, tratamiento e inicio de la rehabilitación psicosocial de los adultos con esquizofrenia completa fue desarrollada por el grupo que aparece en el anexo de este artículo. Este artículo-resumen fue redactado por los integrantes del grupo que se mencionan bajo el título. La fuente principal del documento es la guía, aclaramos que algunos apartes fueron tomados textualmente del texto de la guía pues no requerían ajustes o modificaciones. Financiación: El desarrollo de la Guía de Atención Integral fue financiado por el Ministerio de Salud y Protección Social y por el Departamento Administrativo de Ciencia, Tecnología e Innovación (Colciencias), mediante Contrato 467 de 2012 suscrito con la Pontificia Universidad Javeriana. Convocatoria 563 de 2012 de Colciencias (Conformación de un banco de proyectos para el desarrollo de Guías de Atención Integral (GAI) Basadas en Evidencia), fue elegido por el Consejo del Programa Nacional de Ciencia y Tecnología de la Salud, el proyecto fue liderado por la Pontificia Universidad Javeriana, en alianza con la Universidad de Antioquia y la Universidad Nacional de Colombia (Alianza CINETS).