La hipertensión ortostática ha sido un diagnóstico elusivo en la práctica clínica por la falta de estudio respecto a su fisiopatología y epidemiología. De esa manera, el abordaje clínico no ha sido expedito para su diagnóstico y tratamiento, así que las causas primarias pueden pasar inadvertidas y sin tratamiento. Se expone el caso clínico de una paciente latina, con hipertensión arterial sumada a deterioro de su clase funcional, a quien se le descartaron otras causas secundarias de hipertensión, y se diagnosticó, mediante estudio hemodinámico y autonómico, síndrome de taquicardia ortostática postural y compromiso del retorno venoso como causa primaria. Este reporte de caso pretende ilustrar respecto a esta causa infrecuente de hipertensión secundaria.
Orthostatic hypertension has been an elusive diagnosis in clinical practice due to the lack of research with regards to its pathophysiology and aetiology. Thus, clinical approach has not been unobstructed for its diagnosis and treatment, so the primary causes may go unnoticed and remain untreated. The clinical case of a Latin American patient with arterial hypertension associated to a deterioration of her functional class is reported. Secondary causes for hypertension were ruled out and, by means of a hemodynamic and autonomic study, she was diagnosed with postural orthostatic tachycardia syndrome and reduced venous return as the primary cause. This case report pretends to illustrate this rare case of secondary hypertension.
Los valores de presión arterial son dinámicos y están determinados por variaciones de término corto (latido a latido, postural, física y emocional), término medio (circadiano), y término largo (estacional, relacionado con la temperatura o la edad)1. Por ello, el diagnóstico más preciso de hipertensión arterial se hace con base en el promedio de tomas de presión arterial en 24 horas obtenidas mediante monitorización ambulatoria2.
La fluctuación en la presión arterial ha sido ampliamente reconocida en individuos sanos, se acentúa con el cambio de postura y afecta la presión arterial como resultado de las variaciones originadas por la gravedad3; de igual forma, cuando la presión arterial es medida en un contexto clínico, la lectura puede estar influenciada por la respuesta de alerta del paciente. De esa manera, se ha determinado que la hipertensión y la hipotensión ortostática pueden ser subestimadas en la práctica clínica cuando hay desencadenantes específicos2.
Se asume que el cambio de posición corporal influye en los cambios de la presión arterial debido a la redistribución del volumen sanguíneo hacia el abdomen, los glúteos y las piernas por la acción de la gravedad3; y en la mayoría de las personas, el descenso en la presión arterial es mínimo y pasajero gracias a los mecanismos de respuesta para mantener las cifras dentro de los rangos de normalidad3. Estas respuestas son un reflejo coordinado por el sistema barorreflejo, el cual a través de los receptores ubicados en la arteria carótida a nivel del cuello, los grandes vasos y las estructuras del tórax detectan la disminución de la presión arterial y el volumen torácico central, e inician un incremento coordinado en la actividad del sistema nervioso simpático, disminuyendo así la actividad parasimpática y modulando la cascada hormonal respectiva4. La reducción del volumen de plasma efectivo se acompaña de disminución en la presión arterial diastólica, aumento de la frecuencia cardíaca y el consecuente incremento de epinefrina, norepinefrina, renina plasmática activada, aldosterona y vasopresina5; asimismo, el rango de reabsorción de sodio y excreción de potasio aumentan a nivel renal, sin cambios netos en la osmolaridad plasmática6. Estos sistemas estabilizan la presión arterial en individuos normales según las diferentes posturas adoptadas, sin embargo existen condiciones en las que no actúan apropiadamente y por lo cual sobrevienen determinados síntomas7.
Aunque no existe un consenso sobre el modelo estándar para el diagnóstico y se han usado varios métodos para determinar el cambio en la presión arterial frente al ortostatismo, el más aceptado, a pesar de carecer de criterios estandarizados, es el aumento de 20mm Hg en la presión arterial sistólica cuando se asume la bipedestación, específicamente en el tilt-test cuando se cambia de la posición supina a 70 grados7. Si bien algunos estudios varían la técnica para determinar la posición, el fenómeno es visto en cambios de postura tanto activos como pasivos; hecho que sugiere que a cualquier paciente se le deberían hacer mediciones de la presión arterial en diferentes posiciones en la consulta médica para descartar este diagnóstico.
Con el fin de aportar evidencia al respecto, se presenta un caso clínico y la revisión de la literatura concerniente, de una paciente con hipertensión arterial exacerbada con el ortostatismo.
CasoMujer latina, de 33 años de edad, con cuadro clínico de seis meses de evolución consistente en palpitaciones, disnea, enrojecimiento facial, diaforesis y deterioro progresivo de la clase funcional; los síntomas empeoraban con el ortostatismo y la severidad de los mismos interfería con la ejecución de sus actividades diarias. Tenía antecedente de hipertensión arterial en tratamiento desde los 15 años, inicialmente con propranolol y posteriormente con lisinopril, verapamilo y carvedilol a dosis plenas, con las cuales tampoco presentó mejoría. Además, manifestó historia de larga data de hematuria microscópica sin diagnóstico definitivo por parte de Nefrología. Su familia expresó componentes genéticos relacionados; su padre debutó a los 20 años con hipertensión arterial y lupus eritematoso sistémico, y su madre con hipertensión arterial desde los 17 años. Fue ampliamente estudiada y se descartó síndrome carcinoide, feocromocitoma, además de otros tumores neuroendocrinos y enfermedades autoinmunes.
Se realizó evaluación hemodinámica, autonómica y del sistema barorreflejo, de manera no invasiva (06/11/2012) con el equipo Task Force® Monitor (CNSystems, Graz, Austria). La función hemodinámica se evaluó a través de la presión arterial, el gasto cardíaco (cardiografía de impedancia) y la resistencia vascular sistémica latido a latido, en tanto que la actividad del sistema nervioso autónomo a través de los componentes de baja frecuencia del análisis espectral de la variabilidad de la presión arterial (componente simpático), y de alta frecuencia del análisis espectral de la variabilidad de la frecuencia cardíaca (componente vagal), además de su equilibrio por medio de la relación de ambos componentes; y por último un índice del control barorreflejo de la circulación a través del análisis con método de secuencia de la variabilidad de la frecuencia cardíaca frente a la variabilidad de la presión arterial.
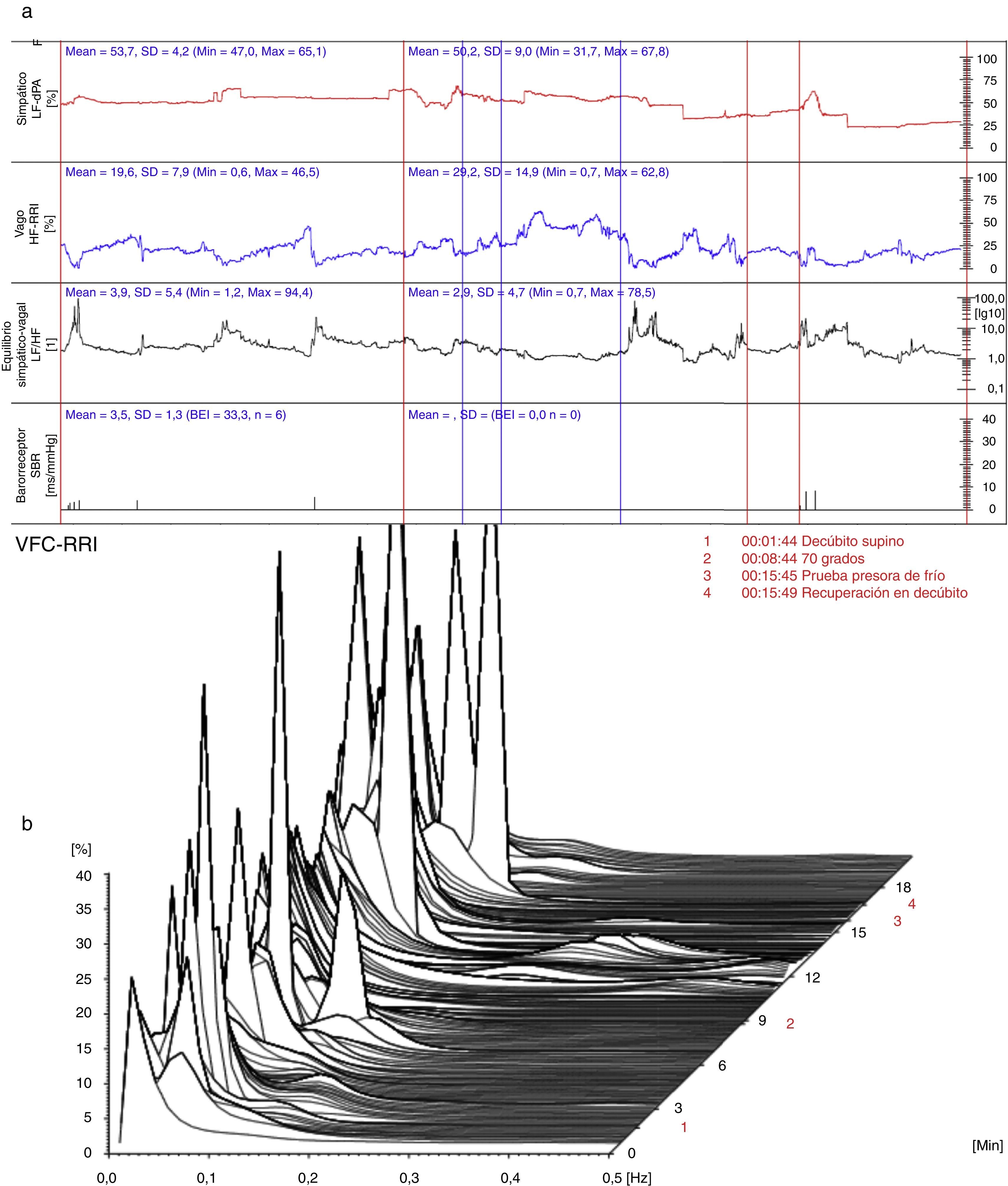
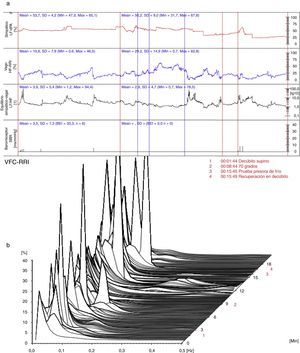
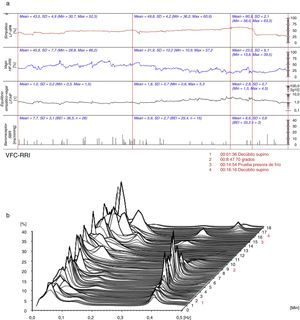
La evaluación basal en decúbito supino mostró un electrocardiograma con taquicardia sinusal (100 latidos por minuto), presión arterial en reposo de 147/97mm Hg en promedio, volumen de líquido torácico bajo (30,8 1/Ohm), volumen latido disminuido (51ml), índice cardiaco normal (3,1 L/min.m2), resistencia vascular sistémica alta (1.813 dinas.s/cm-5), velocidad de onda de pulso normal (5,9m/s), predominio de la actividad del sistema nervioso simpático (53,7%) (fig. 1a), desequilibrio simpático-vagal (3,9:1) (fig. 1a) y actividad del barorreflejo disminuida (3,5ms/mm Hg) (fig. 1a). A 70° se observó disminución notoria del volumen latido (37mL); el índice cardíaco se mantuvo por incremento de la frecuencia cardíaca, la cual mostró un aumento excesivo por fuera del rango fisiológico hasta 166 latidos por minuto a los dos minutos del cambio postural; la presión arterial se mantuvo con poca modificación, por una resistencia vascular sistémica estable. Durante el cambio de postura a los 8:44 minutos de la prueba la paciente refirió síntomas, fase en la cual predominó igualmente el tono simpático (fig. 1b).
(a) (arriba) Evaluación hemodinámica y autonómica (06/11/2012): predominio simpático, desequilibrio simpático-vagal y disminución de la actividad barorrefleja. LF-dPA: componente de baja frecuencia del análisis espectral de la variabilidad de la presión arterial. HF-RRI: componente de alta frecuencia del análisis espectral de la variabilidad de la frecuencia cardiaca. SBR: sensibilidad del reflejo barorreceptor. (b) (abajo) Análisis espectral de la variabilidad de la frecuencia cardiaca (06/11/2012): predominio del componente simpático. VFC-RRI: variabilidad de la frecuencia cardiaca (intervalo R-R).
La reducción del volumen latido y del volumen de líquido torácico se consideró compatible con compromiso de la precarga y el retorno venoso, lo cual explicaría ante la hipertensión arterial y la taquicardia de base, la falta de respuesta al tratamiento farmacológico con verapamilo a dosis plenas. Sumado a esto, el incremento fuera del espectro fisiológico de la frecuencia cardíaca con el estrés ortostático, asociado a disminución del volumen latido y aumento de la actividad simpática acompañado de síntomas, permitió establecer el diagnóstico de síndrome de taquicardia ortostática postural (STOP) con compromiso del retorno venoso e hipertensión secundaria. Esa misma fecha durante una ergometría máxima se observó una baja tolerancia al ejercicio al alcanzar solo 5 MET, con disnea y disminución de la saturación de oxígeno asociadas.
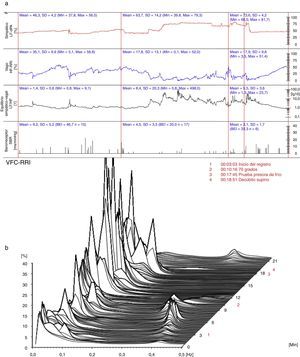
De inmediato se inició tratamiento con medias de gradiente de presión y un agente simpaticolítico de acción central (alfa-metildopa). A los 9 días se repitió la evaluación hemodinámica y autonómica (15/11/2012), en la cual se evidenció una mejoría clínica marcada, con disminución de la frecuencia cardíaca basal (80 latidos por minuto), así como de las cifras de presión arterial a 139/85mm Hg en promedio. Si bien la valoración del sistema nervioso autónomo en reposo mostró predominio de la actividad del componente simpático (46,3%) (fig. 2a), indicó una mejoría en el equilibrio simpático-vagal (1.4:1) (fig. 2a) y recuperación de la actividad del barorreflejo (9,2ms/mm Hg) (fig. 2a). Asimismo, se evidenció atenuación del componente simpático y compensación del componente vagal en reposo, los cuales se modificaron fisiológicamente ante el ortostatismo a los 10:16 minutos de la prueba (fig. 2b). En la misma fecha se destacó el aumento de la tolerancia al ejercicio al alcanzar 8,5 MET en la ergometría de control.
(a) (arriba) Evaluación hemodinámica y autonómica (15/11/2012): predominio simpático, mayor equilibrio simpático-vagal y recuperación de la actividad barorrefleja. LF-dPA: componente de baja frecuencia del análisis espectral de la variabilidad de la presión arterial. HF-RRI: Componente de alta frecuencia del análisis espectral de la variabilidad de la frecuencia cardiaca. SBR: sensibilidad del reflejo barorreceptor. (b) (abajo) Análisis espectral de la variabilidad de la frecuencia cardiaca (15/11/2012): atenuación del componente simpático en reposo. VFC-RRI: variabilidad de la frecuencia cardiaca (intervalo R-R).
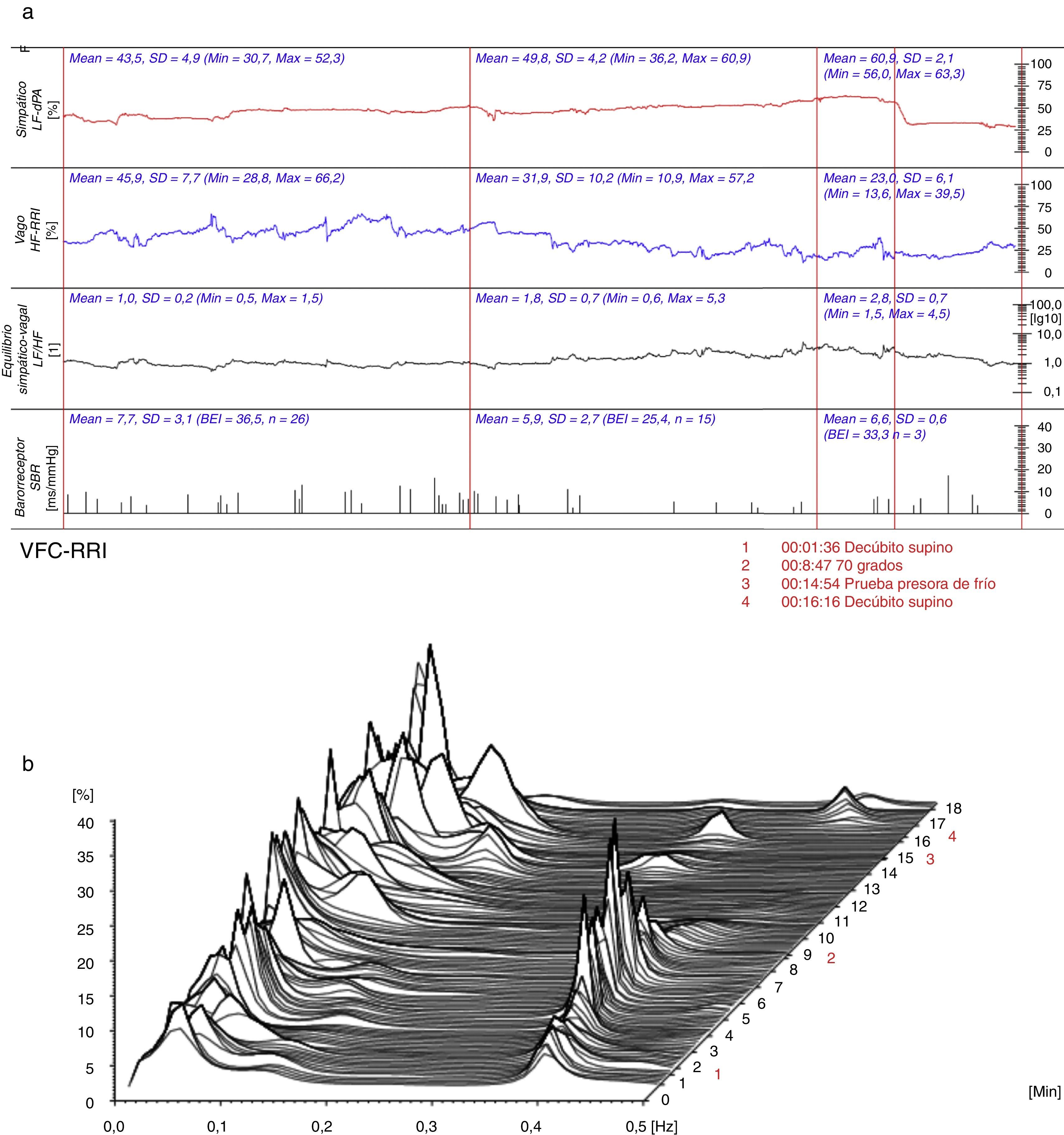
Durante los siguientes dos años la paciente permaneció normotensa y asintomática con el mismo tratamiento. Al tercer año se hizo de nuevo una evaluación hemodinámica y autonómica (06/10/2015) que demostró control de la presión arterial, en reposo 122/69mm Hg, y cambios hemodinámicos fisiológicos ante el estrés ortostático, por lo cual se mantuvo el manejo médico y farmacológico. La evaluación del sistema nervioso autónomo en reposo mostró predominio de la actividad del sistema nervioso vagal (45,9%) (fig. 3a), además de equilibrio simpático-vagal (1:1) (fig. 3a) y adecuada actividad del barorreflejo (7,7ms/mm Hg) (fig. 3a). Del mismo modo se ratificó el equilibrio del componente simpático que ante el ortostatismo a los 8:47 minutos de la prueba no presentó una activación por fuera de lo esperado desde el punto de vista fisiológico (fig. 3b).
(a) (arriba) Evaluación hemodinámica y autonómica (06/10/2015): predominio vagal en reposo, equilibrio simpático-vagal y actividad barorrefleja adecuada. LF-dPA: componente de baja frecuencia del análisis espectral de la variabilidad de la presión arterial. HF-RRI: componente de alta frecuencia del análisis espectral de la variabilidad de la frecuencia cardiaca. SBR: sensibilidad del reflejo barorreceptor. (b) (abajo) Análisis espectral de la variabilidad de la frecuencia cardiaca (06/10/2015): equilibrio simpático-vagal. VFC-RRI: variabilidad de la frecuencia cardiaca (intervalo R-R).
La hipertensión ortostática se ha reportado con poca frecuencia, y su fisiopatología es poco comprendida, a pesar de su importante potencial clínico y pronóstico. El problema para detallar esta condición surge de los pocos estudios de seguimiento en pacientes que la sufren, pese a ser un factor de riesgo emergente para el desarrollo de hipertensión sostenida, con daño de órgano blanco y eventos cerebrocardiovasculares relacionados9. Además, la verdadera incidencia de la hipertensión ortostática y sus complicaciones asociadas continúa sin esclarecerse10.
De igual manera no existe consenso sobre el tratamiento, aunque la información disponible sugiere que primero deben considerarse causas secundarias de hipertensión ortostática como la hipertensión esencial, el feocromocitoma, la diabetes mellitus tipo 2, la nefroptosis, la compresión medular vascular o la disautonomía (desorden de activación de los mastocitos, STOP o falla del barorreflejo)4. Reportes de caso hacen referencia al uso de medicamentos alfa-antagonistas y simpaticolíticos de acción central como tratamiento, sin embargo no hay evidencia contundente al respecto10.
En el contexto del ortostatismo, Streeten et al8. describen el proceso de redistribución excesiva del volumen sanguíneo hacia los miembros inferiores con la bipedestación, lo cual causa disminución del gasto cardíaco, y consecuente activación extrema del sistema nervioso simpático asociada a vasoconstricción arteriolar desproporcionada, tanto de manera independiente como simultánea.
De este modo, el STOP propuesto por Jacob et al11. como una forma de disautonomía parcial en los miembros inferiores a raíz de una reacción mediada por el almacenamiento venoso distal excesivo, produce una elevación de la frecuencia cardíaca basal superior a 30 latidos por minuto por más de 30 segundos ante el cambio de postura, que debe presentarse con síntomas concomitantes frecuentes y siempre que no exista hipotensión ortostática12. Es importante asegurarse que la taquicardia no ocurra en otros contextos clínicos como descanso prolongado, ingesta de medicamentos con regulación autonómica (vasodilatadores, diuréticos, antidepresivos), o trastornos debilitantes crónicos (deshidratación, anemia o hipertiroidismo).
Igual que en el caso expuesto, los síntomas del STOP a menudo incluyen manifestaciones cardíacas (palpitaciones, decaimiento, dolor precordial o disnea) o no cardíacas (cefalea, náuseas, temblor, visión borrosa, intolerancia al ejercicio o fatiga) que pueden presentarse al desarrollar labores cotidianas, y por lo que la capacidad funcional se puede ver afectada13. La mayoría de pacientes son mujeres entre los 13 y los 50 años de edad y por lo general reportan el inicio de los síntomas posterior a eventos estresantes agudos como trastornos de ansiedad, embarazo, cirugía mayor o enfermedad de origen viral14. Es de anotar que este síndrome no es una entidad patológica, pues muchas enfermedades tienen esta presentación como común denominador. Hasta ahora se han descrito varias presentaciones o subtipos de STOP, sin embargo no existe un abordaje diagnóstico definitivo para categorizar esta condición14.
Por otra parte, los pacientes con STOP derivado de una alteración en la activación de los mastocitos pueden cursar con hipertensión ortostática15; en este grupo de individuos la hipertensión se manifiesta como una respuesta persistente o crisis hipertensivas ante la bipedestación. En esa misma línea, los pacientes con falla del sistema barorreflejo, especialmente en su forma aguda, también pueden presentar episodios de hipertensión ortostática, aunque no es la manifestación habitual7. Ambos hallazgos refuerzan la relación existente entre la disautonomía y la hipertensión ortostática, así como lo evidencian las valoraciones del sistema nervioso autónomo de la paciente presentada, cuya fisiopatología exacta aún se desconoce.
De acuerdo con lo anterior para el caso expuesto, el tratamiento con medias de gradiente para mitigar la redistribución de volumen corporal ante los cambios de postura que sugería un aumento de la respuesta autonómica, asociado al manejo farmacológico para mitigar la activación simpática de base, fueron medidas exitosas para el control de los síntomas. Este manejo repercute no solo en la evolución, sino en el pronóstico de la paciente.
Este caso pretende contribuir con mayor evidencia respecto a esta entidad y sumar un aporte al proceso diagnóstico y terapéutico, para lo cual hacen falta más estudios relacionados.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste reporte de caso fue realizado con recursos del Centro Clínico y de Investigación SICOR, Soluciones Integrales en Riesgo Cardiovascular, Medellín, Colombia.
Conflictos de interesesLos autores declaran no tener conflictos de intereses.
Declaración de originalidadLos autores declararán que el contenido del artículo es original y que no ha sido publicado previamente ni está enviado ni sometido a consideración a cualquier otra publicación, en su totalidad o en alguna de sus partes.