El padecimiento de una enfermedad neuromuscular es un factor predictor independiente de insuficiencia respiratoria postoperatoria. Esta complicación en ocasiones no responde al tratamiento con ventilación mecánica no invasiva.
Presentación del casoManejo perioperatorio de un paciente con enfermedad de Werdnig-Hoffmann que fue intervenido de coronoidectomía bilateral por trismus. Su evolución postoperatoria se vio dificultada por la mala mecánica respiratoria del paciente que favoreció la aparición de atelectasias. A pesar de la aplicación de ventilación mecánica no invasiva de forma preventiva, el paciente terminó sufriendo insuficiencia respiratoria y requiriendo intubación orotraqueal. Finalmente se logra el destete respiratorio tras la aplicación de dispositivos de insuflación-exsuflación asociados a la ventilación mecánica no invasiva.
ConclusiónLa aplicación de los dispositivos de insuflación-exsuflación en el postoperatorio inmediato de pacientes con enfermedades neuromusculares favorece la adecuada evolución respiratoria de un paciente considerado inicialmente como imposible de extubar.
Patients suffering from a neuromuscular disease have a greater likelihood of postoperative respiratory failure. Sometimes, this complication does not respond to non-invasive mechanical ventilation.
Case reportPerioperative management of a patient with Werdnig-Hoffmann disease who underwent bilateral coronoidectomy due to trismus. The postoperative period was hampered by the patient's poor respiratory mechanics, inducing the appearance of atelectasis. Despite the application of preventive non-invasive mechanical ventilation, the patient suffered respiratory failure and required endotracheal intubation. Finally, the respiratory weaning was achieved after the application of insufflation-exsufflation devices associated with non-invasive mechanical ventilation.
ConclusionThe application of insufflations-exsufflation devices in the immediate post-operative period of patients with neuromuscular diseases promotes the proper respiratory evolution of a patient considered impossible to extubate.
La ventilación mecánica no invasiva (VMNI) constituye un arma eficaz para combatir la insuficiencia respiratoria postoperatoria, evitando en gran cantidad de ocasiones la necesidad de establecer ventilación mecánica invasiva (VMI)1.
El padecimiento de una enfermedad neuromuscular es un factor predictor independiente de VMI postoperatoria prolongada2. La debilidad de los músculos respiratorios, así como el descenso de los volúmenes pulmonares y de la capacidad inspiratoria, se asocian a una tos poco efectiva. Por otro lado, la mala mecánica respiratoria de estos pacientes hace que su destete de la VMI sea considerado difícil o incluso, en ocasiones, imposible3. Se ha demostrado que la utilización de dispositivos de insuflación-exsuflación, como el Cough Assist® (JH Emerson Co. Cambridge, MA, EE.UU.), incrementa la eficacia de la tos, reduciendo la incidencia de complicaciones respiratorias postoperatorias en estos pacientes2, así como la necesidad de VMI prolongada3.
Presentamos el caso de un paciente con enfermedad de Werdnig-Hoffmann que sufrió un cuadro de insuficiencia respiratoria postoperatoria y fue resuelto mediante la combinación de VMNI, dispositivo de insuflación-exsuflación y broncoscopias de limpieza.
Caso clínicoInformación del pacienteVarón de 25 años, diagnosticado desde los 14meses de vida de enfermedad de Werdnig-Hoffmann tipo2, que sufría dificultades para la alimentación por vía oral debido a la presencia de trismus, por lo que fue programado para la realización de coronoidectomía bilateral y liberación de los músculos maseteros.
Como antecedentes, constaba que el paciente había sido intervenido a los 15años para artrodesis D3-L4 por escoliosis paralítica. Tras la intervención, sufrió trombosis femoral profunda en miembro inferior derecho secundario a déficit de factorv de Leyden, por lo que precisó tratamiento anticoagulante oral. Debido a la restricción causada por la deformidad torácica, sufría cuadros de insuficiencia respiratoria, que evolucionaban favorablemente con fisioterapia domiciliaria, sin necesidad de VMNI. A los 20años fue intervenido para segmentectomía apical atípica del lóbulo pulmonar superior derecho por neumotórax recidivante, sin incidencias perioperatorias. Además, estaba en seguimiento por Endocrinología por malnutrición calórica severa.
Hallazgos clínicosEn la exploración física realizada en la consulta de valoración anestésica mostraba una marcada atrofia muscular, así como importante retromicrognatia y limitación de la apertura bucal. Fue, por tanto, catalogado de vía aérea difícil, decidiéndose realizar intubación nasotraqueal despierto mediante fibrobroncoscopio, manteniendo la respiración espontánea (fig. 1). La intubación resultó dificultosa por la posición excesivamente anterior de la glotis. Tras ella, se procedió a la inducción intravenosa con propofol 2mg·kg−1, remifentanilo en perfusión continua (0,05-0,1μg·kg-1·min−1) y rocuronio 0,5mg·kg−1. El mantenimiento intraoperatorio se realizó mediante propofol y remifentanilo en perfusión continua, sin ser necesarias más dosis de bloqueante neuromuscular.
Al finalizar la cirugía, el paciente ingresó en la unidad de reanimación para protección de la vía aérea durante el postoperatorio. A las 24h del ingreso se retiró la sedación, extubándose sin incidencias, previa colocación de una guía de intercambio por las dificultades asociadas al manejo de la vía aérea.
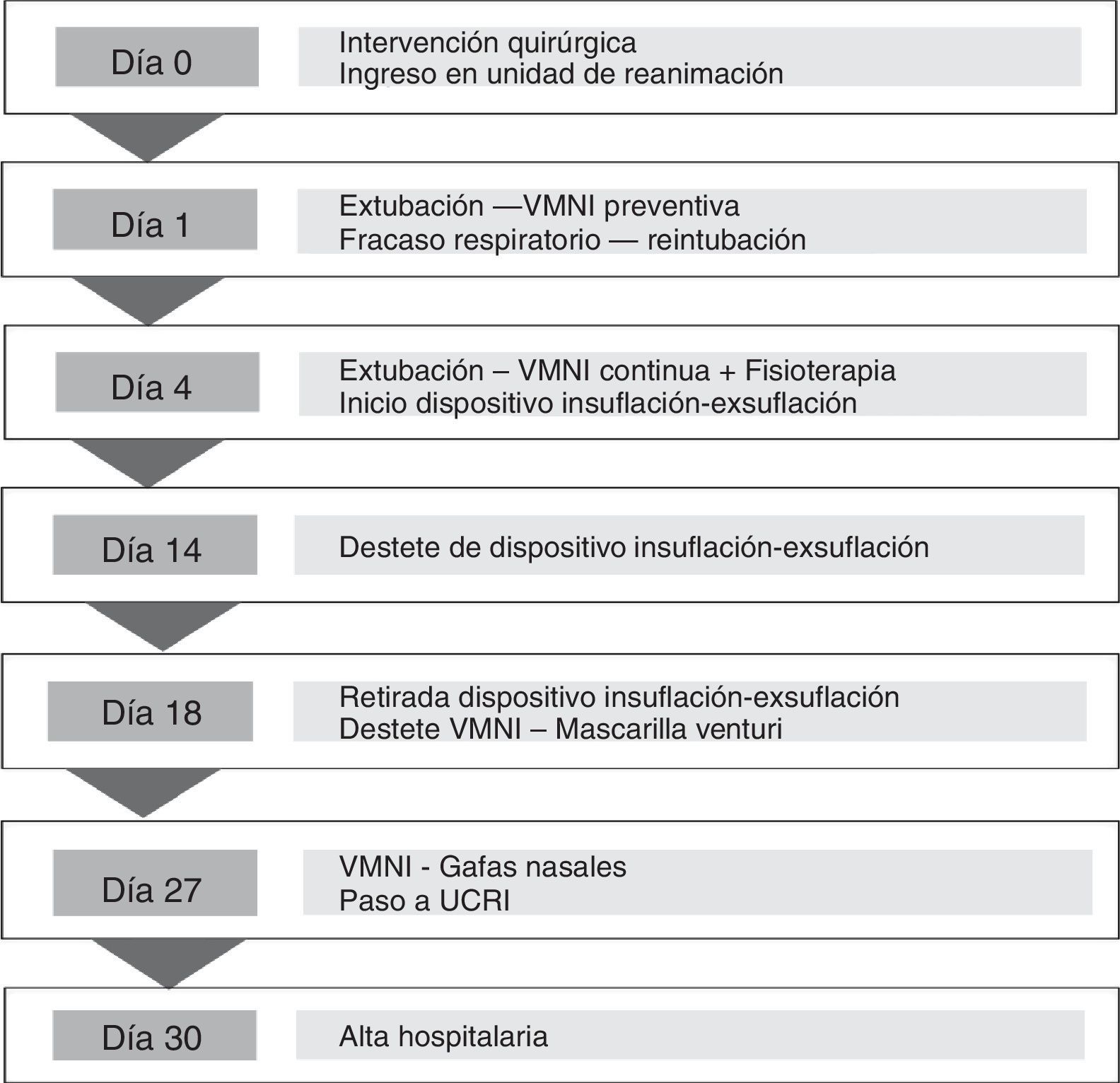
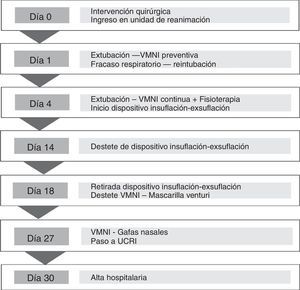
CalendarioLa evolución del paciente, que se detalla en el texto, se resume en la figura 2.
Evaluación diagnósticaTras la extubación, se aplicó de forma preventiva VMNI en modo BiPAP (iPAP 15, ePAP 8). A pesar de ello, el paciente presentó mala mecánica respiratoria, apreciándose en la radiografía de tórax una atelectasia derecha completa y en la gasometría de sangre arterial una insuficiencia respiratoria hipercápnica (pH: 7,21; pO2; 69mmHg; pCO2: 76mmHg; bicarbonato: 23mmol/l), por lo que se precisó intubar al paciente. Tres días después, y tras detectar mejoría clínica y en las pruebas complementarias, se decidió volver a progresar de forma paulatina en el destete de VMI, retirándose la sedación y siendo posible su extubación.
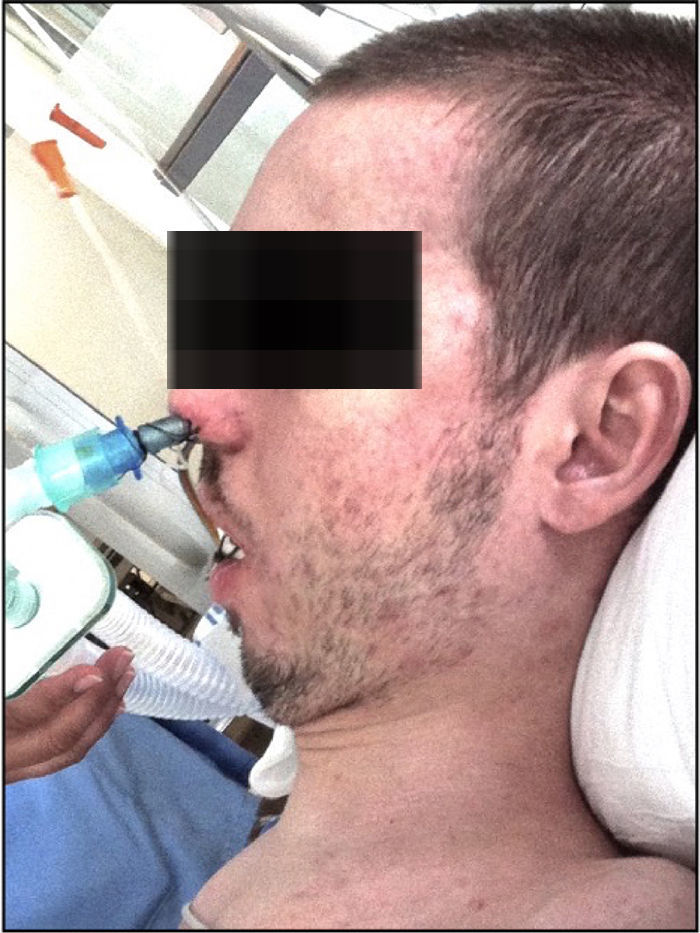
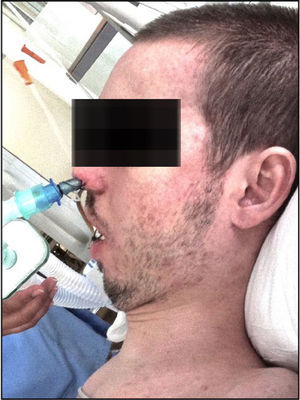
Intervención terapéuticaTras la segunda extubación, se pautó VMNI continua (iPAP15, ePAP10), con buena tolerancia, pero en la radiografía de tórax volvió a detectarse una atelectasia derecha. Se realizaron fibrobroncoscopias de limpieza y se inició fisioterapia respiratoria intensa con la finalidad de estimular la tos y la expulsión de secreciones respiratorias. Dado que el paciente continuaba con una tos inefectiva, se recurrió al uso del dispositivo Cough Assist® (fig. 3). Se pautó su aplicación 3 veces al día, alternándola con la VMNI, con una presión de insuflación de 40cmH2O seguida de una exsuflación abrupta de −40cmH2O.
Seguimiento y resultadosA los 10 días de la segunda extubación, tras comprobar mejoría en la mecánica respiratoria del paciente y en su capacidad de expectorar, se disminuyó la frecuencia en la aplicación del dispositivo de insuflación-exsuflación a una vez al día.
Cuatro días más tarde, ante la mejoría clínica y tras comprobar radiológicamente la ausencia de atelectasias, se logró retirar completamente el uso de este dispositivo. Asimismo, se comenzaron las maniobras de destete de la VMNI, alternándola con periodos cada vez más prolongados de ventilación espontánea a través de mascarilla Venturi, con buena tolerancia. El paciente fue dado de alta de la unidad de reanimación a los 27días de su ingreso con buena mecánica respiratoria, alternando gafas nasales con BiPAP, sin imprevistos. Pasó a la unidad de cuidados respiratorios intermedios (UCRI) para continuidad de cuidados, siendo posible su alta hospitalaria a las 72h y recomendándose el uso de BiPAP domiciliaria.
DiscusiónEl manejo perioperatorio de los pacientes con enfermedades neuromusculares supone un reto para el anestesiólogo. El éxito de la evolución postoperatoria requiere la utilización de medidas que prevengan la aparición de complicaciones respiratorias.
La enfermedad de Werdnig-Hoffmann es una enfermedad neurodegenerativa que afecta a la primera motoneurona, incluida dentro de las atrofias espinales, con un patrón de transmisión genético autosómico recesivo. Su incidencia estimada es de 1/5.000-10.000 recién nacidos vivos4, con una amplia variabilidad fenotípica en su expresión clínica. Los pacientes afectos por esta enfermedad sufren hipotonía, debilidad y atrofia muscular de predominio proximal, sin afectación de la capacidad cognitiva. Es frecuente la presencia de retrognatia y micrognatia, fasciculaciones de la lengua y abundantes secreciones. El 55% de los pacientes con enfermedad de Werdnig-Hoffmann tipo2 presentan escoliosis significativa, empeorando el pronóstico respiratorio y precisando frecuentemente tratamiento quirúrgico. Esto conlleva una mala mecánica respiratoria y la retención de secreciones que favorecen la aparición de infecciones recidivantes del tracto respiratorio.
El pronóstico de estos pacientes está determinado principalmente por la edad de aparición de los síntomas y su evolución. También depende de la precocidad en la implementación de un tratamiento nutricional, ortopédico, fisioterapéutico, respiratorio y neurológico adecuado5. La muerte es generalmente consecuencia del fallo respiratorio. En los últimos años, gracias a la mejora en los cuidados y en la calidad de la práctica clínica, se ha incrementado su supervivencia6, por lo que será cada vez más frecuente encontrar a este tipo de pacientes en el quirófano.
La mayoría de los casos hallados en la bibliografía referentes al manejo anestésico de los pacientes con enfermedad de Werdnig-Hoffmann optaron por la utilización de anestesia regional, evitando el control de la vía aérea y la necesidad de ventilación mecánica6,7. En los casos descritos en los que fue necesaria la utilización de anestesia general, se evitó el uso de bloqueantes neuromusculares8,9. Son pocos los casos en los que se utilizaron estos, debido a la hipersensibilidad de estos pacientes al bloqueo neuromuscular, tal y como ha sido demostrado en diferentes investigaciones, asociándose a complicaciones respiratorias y curarización residual postoperatoria10. En el caso presentado, debido a las características de la intervención, era necesaria la utilización de anestesia general con bloqueo neuromuscular. Se ha demostrado la aplicabilidad del sugammadex como agente eficaz en estos pacientes, para revertir el bloqueo neuromuscular secundario a rocuronio11.
Por otro lado, los pacientes con enfermedades neuromusculares presentan dificultades en el destete de la VMI. El uso prolongado de VMI puede llevar a la necesidad de traqueostomía para reducir las potenciales complicaciones, los requerimientos de sedación, mejorar el confort del paciente y facilitar el destete1.
La VMNI ha sido ampliamente utilizada en la prevención y el tratamiento de la insuficiencia respiratoria postoperatoria, evitando la elevada morbimortalidad asociada a la VMI1,12. Por tanto, debe contemplarse su utilización en el manejo respiratorio de estos pacientes. El uso de VMNI de forma preventiva disminuye la aparición de infección nosocomial, la estancia hospitalaria y la mortalidad1. Además, incrementa la supervivencia, la calidad de vida y la función cognitiva de los pacientes con hipoventilación crónica13,14. Es preciso señalar que el destete de la VMNI también debe realizarse de forma paulatina para conseguir una progresión con éxito. Debe tenerse en cuenta que los pacientes con enfermedades neuromusculares pueden requerir continuar con el uso de VMNI tras el alta hospitalaria5.
Los pacientes con enfermedades neuromusculares tienen alterada su mecánica respiratoria, favoreciéndose la retención de secreciones. Esto predispone a la aparición de complicaciones respiratorias15, tales como las atelectasias. La broncoscopia continúa siendo la técnica de elección para la resolución de estas atelectasias. Sin embargo, en estos pacientes los dispositivos de insuflación-exsuflación han demostrado su utilidad preventiva y curativa. Estos dispositivos simulan un mecanismo de tos fisiológico que permite arrastrar las secreciones mediante una presión positiva (insuflación) seguida de un abrupto cambio de presión negativa (exsuflación). Debe aplicarse varias veces al día a través de interfaces oronasales, con una duración recomendada de cada una de las partes del ciclo respiratorio de 2-4s y alcanzando presiones de 40-70cmH2O tanto en la insuflación como en la exsuflación. Su uso mejora la oximetría de pulso y la disnea con buena tolerancia y seguridad15, evita la aparición de atelectasias16 y disminuye la necesidad de traqueostomía por insuficiencia respiratoria17.
ConclusiónEl manejo perioperatorio de los pacientes con enfermedades neuromusculares supone todo un reto para el anestesiólogo. La elevada incidencia de complicaciones respiratorias predispone a la necesidad de VMI postoperatoria prolongada y su destete respiratorio es difícil, requiriendo la aplicación precoz de VMNI. Sin embargo, en ocasiones el uso preventivo de VMNI no es suficiente para prevenir la aparición de complicaciones, por lo que será necesario aplicar otras medidas de soporte respiratorio, tales como los dispositivos de insuflación-exsuflación. Consideramos que en el postoperatorio inmediato la aplicación de estos dispositivos es útil y puede reducir la necesidad de VMI.
Los pacientes con enfermedades neuromusculares que presenten insuficiencia respiratoria postoperatoria y requieran ser intubados, podrán ser extubados mediante la combinación de VMNI y dispositivos de insuflación-exsuflación.
Perspectiva del pacienteEn la actualidad, el paciente se encuentra asintomático, tolerando la alimentación por vía oral sin incidencias. Precisó la asistencia mediante VMNI durante los 2 primeros meses tras el alta hospitalaria, encontrándose actualmente eupneico y sin necesidad de soporte respiratorio.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores obtuvieron el consentimiento informado de todos los pacientes y/o sujetos mencionados aquí. Los autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLos autores declaran que no se recibió financiación para la realización del artículo.
Conflicto de interesesLos autores declaran que no existe conflicto de intereses.