La forma hemorrágico-ampollosa de la vasculitis IgA (VIgA) o púrpura de Schönlein-Henoch, es una de las presentaciones menos frecuentes de la enfermedad en pacientes pediátricos (<2%). Cursa con una afectación cutánea muy llamativa que, con frecuencia, motiva ingresos hospitalarios y tratamiento con corticoides a dosis elevadas, incluso con inmunosupresores. Sin embargo, la revisión de la literatura realizada no sugiere que su pronóstico sea distinto al de otras formas de VIgA, lo que sí parece es que depende de la afectación orgánica existente.
Se presenta el caso de una niña de 5 años que resulta muy representativo. Fue diagnosticada de VIgA hemorrágico-ampollosa, desarrollando lesiones ampollosas 4 días después de la aparición de las lesiones purpúricas. En ningún momento precisó tratamiento antiinflamatorio ni inmunosupresor, resolviéndose las lesiones 14 días después, sin complicaciones significativas.
Haemorrhagic bullous form of IgA vasculitis (IgAV), or Schönlein-Henoch purpura, is an unusual presentation of the disease in paediatric patients (<2%). Blistering eruptions can sometimes be very striking, leading to hospital admissions and administration of high-dose steroids and even immunosuppressants. Review of the literature, however, does not suggest that this clinical form carries a worse prognosis than the other forms of IgAV. In fact, the prognosis of the disease depends on the organic involvement.
We present the case of a 5-year-old girl that is very representative. She developed palpable purpura and four days later the skin lesions evolved into blistering lesions. She did not receive any anti-inflammatory nor immunosuppressive treatment and the lesions spontaneously subsided within 14 days. She did not develop any extracutaneous nor systemic involvement.
La vasculitis IgA (VIgA) o púrpura de Schönlein-Henoch, es la vasculitis más frecuente en la infancia1–7. La manifestación cutánea característica, requerida para su diagnóstico8, es la púrpura palpable de predominio en miembros inferiores2–7,9, aunque también puede cursar con vesículas y ampollas hemorrágicas4–7. Estas lesiones son mucho menos frecuentes en niños (<2%)1,4,6,9, que en adultos, habiéndose descrito en menos de 90 pacientes pediátricos; por ello, generalmente no se comunica más de un caso nuevo por publicación (tabla 1).
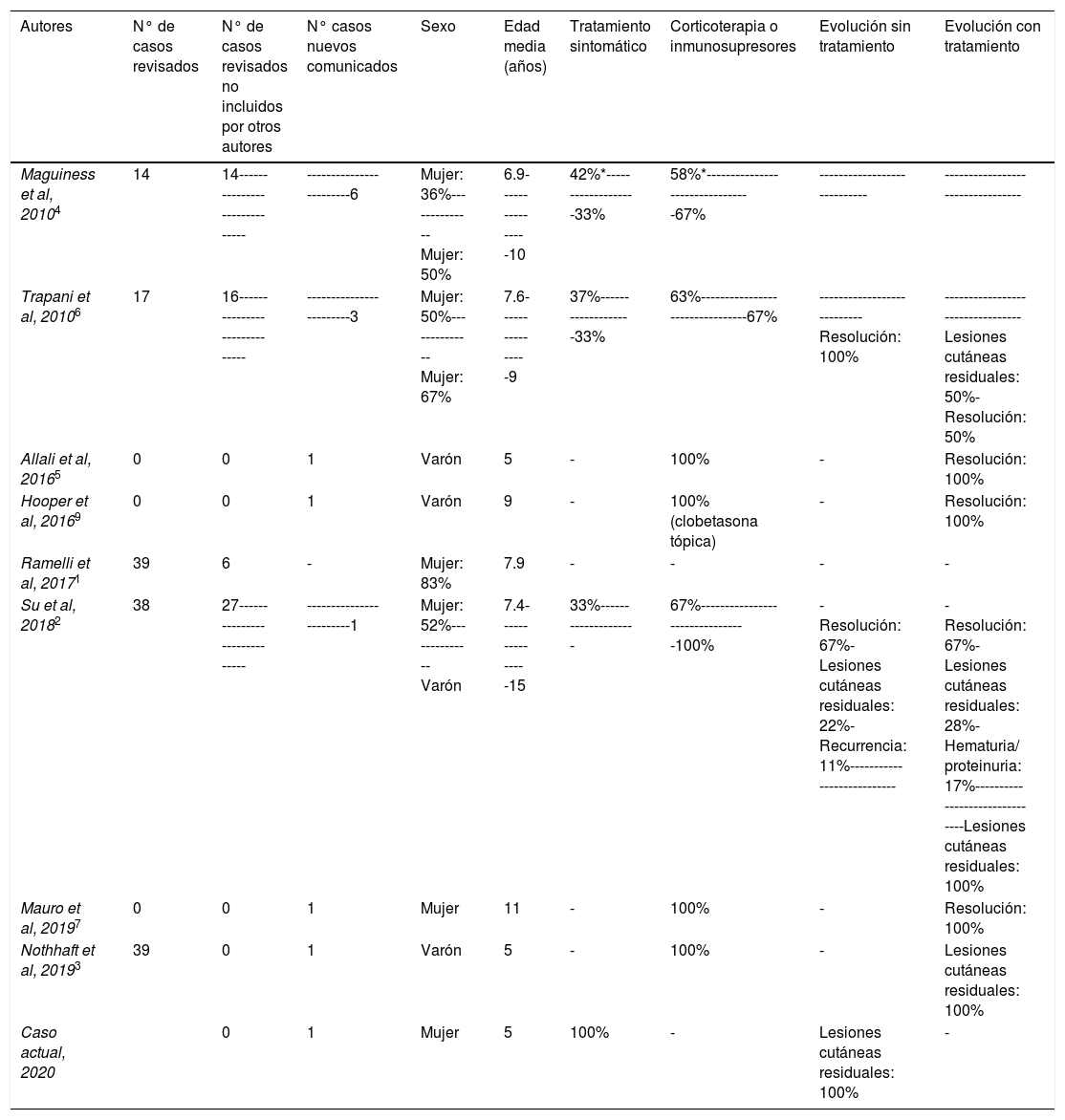
Revisión de la literatura de los pacientes pediátricos diagnosticados de vasculitis IgA hemorrágico-ampollosa
| Autores | N° de casos revisados | N° de casos revisados no incluidos por otros autores | N° casos nuevos comunicados | Sexo | Edad media (años) | Tratamiento sintomático | Corticoterapia o inmunosupresores | Evolución sin tratamiento | Evolución con tratamiento |
|---|---|---|---|---|---|---|---|---|---|
| Maguiness et al, 20104 | 14 | 14----------------------------- | ------------------------6 | Mujer: 36%--------------Mujer: 50% | 6.9----------------10 | 42%*-------------------33% | 58%*--------------------------------67% | ---------------------------- | --------------------------------- |
| Trapani et al, 20106 | 17 | 16----------------------------- | ------------------------3 | Mujer: 50%--------------Mujer: 67% | 7.6----------------9 | 37%-------------------33% | 63%--------------------------------67% | ---------------------------Resolución: 100% | --------------------------------- Lesiones cutáneas residuales: 50%- Resolución: 50% |
| Allali et al, 20165 | 0 | 0 | 1 | Varón | 5 | - | 100% | - | Resolución: 100% |
| Hooper et al, 20169 | 0 | 0 | 1 | Varón | 9 | - | 100%(clobetasona tópica) | - | Resolución: 100% |
| Ramelli et al, 20171 | 39 | 6 | - | Mujer: 83% | 7.9 | - | - | - | - |
| Su et al, 20182 | 38 | 27----------------------------- | ------------------------1 | Mujer: 52%--------------Varón | 7.4----------------15 | 33%-------------------- | 67%--------------------------------100% | - Resolución: 67%- Lesiones cutáneas residuales: 22%- Recurrencia: 11%--------------------------- | - Resolución: 67%- Lesiones cutáneas residuales: 28%- Hematuria/ proteinuria: 17%-------------------------------Lesiones cutáneas residuales: 100% |
| Mauro et al, 20197 | 0 | 0 | 1 | Mujer | 11 | - | 100% | - | Resolución: 100% |
| Nothhaft et al, 20193 | 39 | 0 | 1 | Varón | 5 | - | 100% | - | Lesiones cutáneas residuales: 100% |
| Caso actual, 2020 | 0 | 1 | Mujer | 5 | 100% | - | Lesiones cutáneas residuales: 100% | - |
Con frecuencia se le atribuye un peor pronóstico, lo que motiva mayores tasas de hospitalización y la administración de tratamientos más agresivos como metilprednisolona IV e inmunosupresores. Dado que estas lesiones pueden aparecer en el contexto de la VIgA, sin correlacionarse con un peor pronóstico1–4,6, es importante saber reconocerla para diferenciarla de otras entidades con presentaciones similares, pero con pronóstico grave2,6.
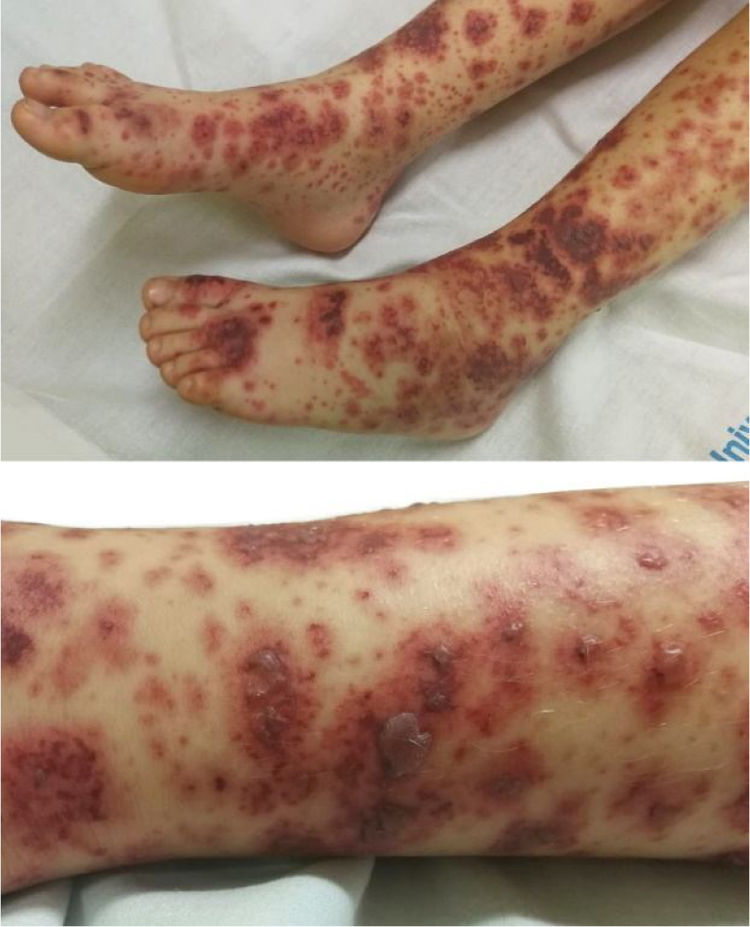
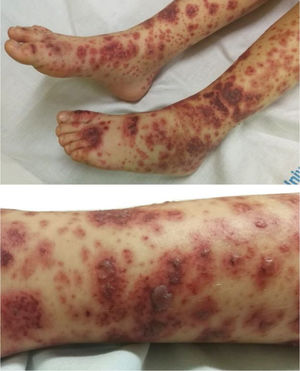
Observación clínicaNiña de 5 años de edad, sana, que 24h después de iniciar febrícula, tos y rinorrea, comienza con lesiones purpúricas en glúteos y miembros inferiores. Es evaluada en su hospital de referencia donde, tras la toma de constantes y completar estudio con analítica sanguínea (hemograma, coagulación, bioquímica, reactantes de fase aguda) y urinaria (sistemático de orina), es diagnosticada de VIgA, sin complicaciones. En el tercer día de evolución comienza con dolor abdominal y tumefacción de rodillas y tobillos presentando 24h después ampollas hemorrágicas. Es valorada a las 72h por reumatología pediátrica, objetivándose lesiones purpúricas y ampollas hemorrágicas en miembros inferiores (fig. 1). La tensión arterial y el sistemático de orina se mantienen sin alteraciones.
Es diagnosticada de VIgA hemorrágico-ampollosa, realizándose controles periódicos de tensión arterial y tiras reactivas de orina, que no presentan alteraciones durante el seguimiento. Se mantiene actitud expectante, no precisando asociar corticoides ni inmunosupresores. Las lesiones desaparecen a los 14 días.
Es valorada por última vez en consulta 6 meses después del inicio del cuadro, la paciente permanece asintomática, presentando solo alguna lesión hiperpigmentada residual en la zona distal de miembros inferiores.
DiscusiónLa VIgA hemorrágico-ampollosa es una entidad poco frecuente en niños, siendo, por el contrario, relativamente frecuente en adultos. Es fundamental conocer su existencia para poder diferenciarla de otros procesos que cursan con lesiones cutáneas similares y que sí son graves, como el eritema multiforme, las toxicodermias (necrólisis epidérmica tóxica), las infecciones (impétigo ampolloso, síndrome de escaldadura estafilocócica), las enfermedades autoinmunes (pénfigo) y las enfermedades genéticas (epidermólisis bullosa)3,9. Si existen dudas diagnósticas se puede realizar una biopsia cutánea1, aunque hay autores que defienden que, con clínica típica, como en nuestro caso, no es necesario3,6,9. Característicamente, las ampollas aparecen menos de 14 días después del inicio de la púrpura (mediana 4 días)1 y se resuelven en 2-4 semanas1,6. No existe consenso acerca de su tratamiento2,5,7, el cual tampoco se aborda en el Consenso Europeo10, salvo que exista afectación renal10. La mayoría de autores coincide en que mantener una actitud expectante es una buena opción2–4,9, sobre todo en pacientes con buen estado general, pues el tratamiento antiinflamatorio ayuda a controlar los síntomas, pero no parece reducir el riesgo de daño renal, recaídas ni secuelas1. En algunos pacientes con afectación cutánea extensa o dolor abdominal severo se han utilizado corticoides2,3, azatioprina2,3,6, colchicina3,5, dapsona2,3 e inmunoglobulinas7, con una eficacia variable2–4,7; sin embargo, estos pacientes parecen tener una tasa similar de lesiones cutáneas residuales2,3. En este sentido se ha descrito que hasta un 25% de pacientes con formas ampollosas presenta hiperpigmentación cutánea, como le sucedió a nuestra paciente, y/o cicatrices residuales2,3, lo que es inhabitual en otras formas de VIgA.
ConclusionesLa forma hemorrágico-ampollosa de la VIgA no suele asociar un peor pronóstico ni precisa un tratamiento diferente del de las formas habituales de la misma.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.