El penfigoide gestacional (PG) es una dermatosis ampollosa autoinmunitaria que generalmente aparece en el segundo y el tercer trimestres de la gestación, aunque no es infrecuente su debut en el puerperio inmediato. Clínicamente, consiste en la aparición de lesiones pruriginosas urticariformes y vesículo-ampollosas que comienzan, preferentemente, en el área periumbilical, con extensión centrífuga al resto de la superficie corporal. El PG está asociado a prematuridad y bajo peso. En el 5% de los casos los recién nacidos con madre con PG pueden presentar una erupción vesículo-ampollosa moderada debido al paso transplacentario de autoanticuerpos frente a inmunoglobulina G (IgG) maternos y que suele resolverse en poco tiempo. Presentamos el caso de una paciente puérpera con lesiones inicialmente acrales, con morfología similar a las del eritema exudativo multiforme, que posteriormente se extendieron a los brazos y las piernas y dieron lugar a grandes ampollas. El estudio histológico y la inmunofluorescencia directa fueron claves para el diagnóstico correcto y el posterior manejo terapéutico.
Pemphigoid gestationis (PG) is an autoimmune blistering dermatosis that usually occurs in the second and third trimesters of pregnancy, although onset in the early puerperium is not infrequent. Clinically, this entity consists of pruritic urticarial blisters and vesicles that usually start in the periumbilical area and spread peripherally. PG is associated with prematurity and low birth weight. In 5% of cases, the neonates of mothers with PG may show moderate blistering-vesicular eruptions induced by autoantibodies transferred across the placenta, which usually resolve in a short time. We report the case of a puerperal patient who initially showed acral lesions with a morphology similar to those of exudative erythema multiforme, which subsequently spread to her arms, legs and face resulting in large blisters. Histological studies and direct immunofluorescence were essential to proper diagnosis and subsequent therapeutic management.
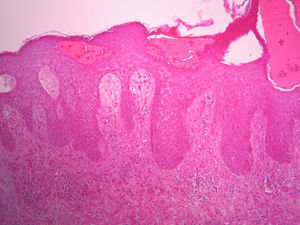
El penfigoide gestacional (PG), también denominado herpes gestationis, es una enfermedad autoinmunitaria ampollosa del embarazo y el puerperio, que también se ha descrito en asociación a tumor trofoblástico, mola hidatiforme o coriocarcinoma1. Se conocen múltiples mecanismos patogénicos implicados, aunque la causa última sigue siendo desconocida. La inmunofluorescencia directa (IFD) de la piel perilesional demuestra el depósito de C3 y ocasionalmente inmunoglobulina G (IgG) a lo largo de la membrana basal y se considera la mejor prueba diagnóstica para el PG. Histológicamente, se aprecian vesículas subepidérmicas, espongiosis epidérmica e infiltrado perivascular predominantemente constituido por eosinófilos. Los hallazgos clínicos, histopatológicos y de inmunofluorescencia son muy similares a los del penfigoide ampolloso2.
El PG es causado por un anticuerpo antimembrana basal (ZMB) que induce el depósito de C3 a lo largo de la unión dermoepidérmica. Se trata de un autoanticuerpo IgG contra BP 180 (colágeno de tipo XVII), una proteína transmembrana con su extremo N-terminal incluido dentro del componente intracelular del hemidesmosoma y su extremo C-terminal localizado fuera de la célula. El decimosexto segmento no colágeno, que es el más próximo a la membrana plasmática del queratinocito basal, se denomina NC16A y contiene el sitio inmunorreactivo. Los estudios inmunogenéticos revelan un aumento de antígenos HLA DR3 o DR4 y casi el 50% de las pacientes tienen ambos. El 100% de las mujeres con antecedentes de PG tienen anticuerpos anti-HLA demostrables, cuyo significado patológico se desconoce todavía. Como la única fuente de antígenos HLA distintos suele ser la placenta (que es fundamentalmente de origen paterno), se cree que los anticuerpos anti-HLA puedan iniciar una respuesta alogénica contra el BP180 expresado en la membrana amniótica, que después reacciona de forma cruzada con el BP 180 expresado en la piel3.
Además de la IFD para el diagnóstico en estas pacientes, actualmente está disponible comercialmente en algunos centros de referencia un enzimoinmunoanálisis de absorción (ELISA) para el anticuerpo del PG. Esta prueba es muy sensible y parece indicar correlación de los títulos de anticuerpos con la actividad de la enfermedad4.
El PG se ha asociado además a varias enfermedades autoimmunitarias (10% de los casos), en particular a la enfermedad de Graves y a otras como la tiroiditis de Hashimoto, la trombocitopenia autoinmunitaria, la alopecia areata y el vitíligo1.
Caso clínicoPaciente puérpera, primigesta, de 28 años de edad, sin antecedentes patológicos de interés, que acudió a urgencias de nuestro hospital por presentar lesiones pruriginosas en las palmas, las plantas y alguna aislada en cara extensora de extremidades, de 2 días de evolución, que habían comenzado a aparecer al segundo día del parto. Se había tratado de un parto eutócico prematuro (35 semanas) y el embarazo había transcurrido con normalidad. El peso del recién nacido fue de 2.340g y el niño no presentó lesiones cutáneas.
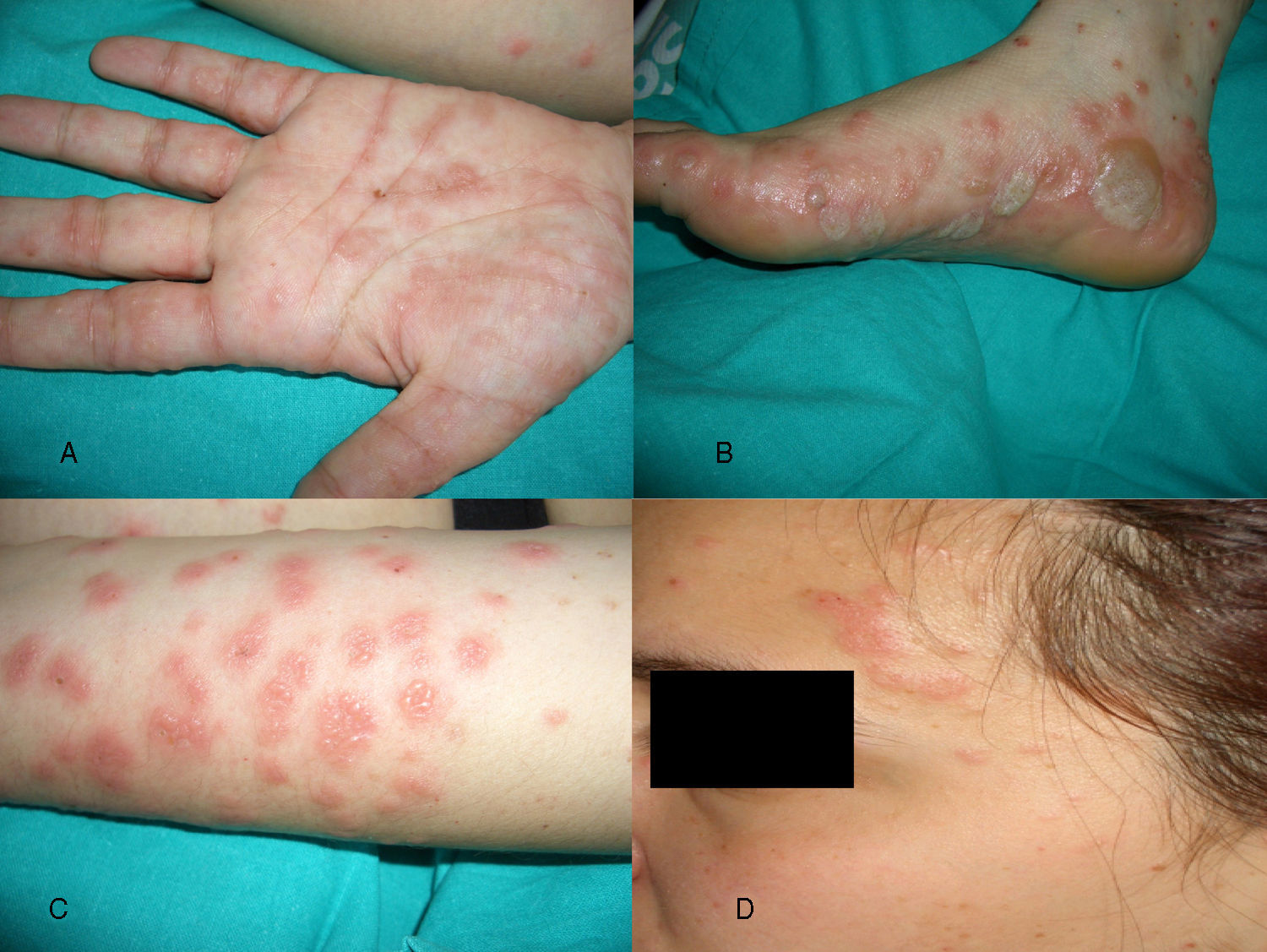
A la exploración física se apreciaban lesiones pápulo-edematosas, eritematosas, de morfología en diana con vesiculación central y costras hemorrágicas en las palmas, las plantas y la cara extensora de las extremidades, que inicialmente fueron diagnosticadas de eritema exudativo multiforme frente a pónfolix. Se le pautó corticoide tópico (dipropionato de betametasona 0,05% 2 veces al día) y antihistamínicos por vía oral (dexclorfeniramina 6mg, 1 comprimido cada 8h). Dos días después acudió de nuevo a urgencias por extensión de la erupción a los brazos, las piernas y alguna lesión en tronco y la región facial, así como la aparición de grandes ampollas en las caras laterales de ambos pies (fig. 1). El signo de Nikolsky fue negativo y el resto de la exploración física era normal. La paciente ingresó en nuestro servicio y evolucionó favorablemente; fue tratada con corticoides y antihistamínicos por vía oral (prednisona 1mg/kg/día en pauta descendente y dexclorfeniramina 6mg, 1 comprimido cada 8h), y corticoides tópico en las lesiones (dipropionato de betametasona 0,05%, una aplicación cada 12h). En la imagen histológica de la biopsia de piel se observaron espongiosis epidérmica, vesículas subepidérmicas e infiltrado perivascular en la dermis media y superficial constituido por histiocitos, linfocitos y fundamentalmente gran cantidad de eosinófilos (fig. 2). La inmunofluorescencia directa de piel perilesional demostró depósitos lineales de C3, lo que confirmó el diagnóstico definitivo. Tras 5 meses de seguimiento en nuestras consultas, la paciente no ha vuelto a presentar lesiones de PG.
El PG es una enfermedad ampollosa infrecuente que suele presentarse en el segundo y el tercer trimestres del embarazo (75% de los casos) y menos frecuentemente en el período del posparto inmediato (14% de los casos). Hay casos descritos durante el primer trimestre del embarazo y parece que estos están asociados a un mayor riesgo y complicaciones posteriores5. La incidencia oscila entre 1/1.500 y 1/50.000 embarazos; sin embargo, puede que ésta sea mayor, ya que algunos autores consideran que es una enfermedad muchas veces infradiagnosticada, tanto por dermatólogos como por obstetras6.
Hasta en el 90% de los casos la erupción comienza en el área periumbilical del abdomen y progresivamente se extiende al resto del tronco y las extremidades1. Las lesiones inicialmente son pápulas y placas urticariformes sobre las cuales aparecen posteriormente lesiones vesículo-ampollosas. En raras ocasiones se aprecian lesiones en la cara, las palmas, las plantas y las mucosas. La mayoría de los casos regresan espontáneamente en poco tiempo, incluso sin tratamiento. Los síntomas pueden disminuir hacia el final del embarazo; sin embargo, muchas pacientes presentan una exacerbación de la sintomatología inmediatamente después del parto (aproximadamente un 75%)2. La mayoría de las pacientes están libres de lesiones y sin tratamiento al cabo de 6 meses7. Es necesario informar a las pacientes que el PG puede reaparecer en posteriores embarazos, con la menstruación o el uso de anticonceptivos orales. Parece que los casos de PG que se repiten en posteriores embarazos aparecen antes y dan lugar a más complicaciones fetales. Existe controversia sobre la repercusión en la morbimortalidad fetal de esta enfermedad, pero parece que el PG no repercute gravemente en el estado maternofetal siempre y cuando esté diagnosticado y tratado correctamente8.
El diagnóstico diferencial incluye todas las dermatosis propias del embarazo, en particular las pápulas y placas urticariformes pruriginosas del embarazo (PPUPE). La PPUPE es la dermatosis más frecuente del embarazo, con una incidencia mucho mayor que la del PG. Se trata de pápulas y placas urticariformes que aparecen habitualmente en el abdomen, sobre las estrías periumbilicales y los muslos. En raras ocasiones pueden presentar microvesículas en la superficie. Hay casos descritos de PPUPE con afectación palmo-plantar y presentación de lesiones vesiculosas similares al ponfólix9,10. La PPUPE no implica ningún riesgo para la madre ni para el feto. En principio, ante una erupción vesículo- ampollosa en una embarazada o puérpera, el primer diagnóstico en que se debe pensar será siempre un PG, que se confirmará con la histología y la inmunofluorescencia. Además, debemos considerar otras patologías, como el penfigoide ampolloso, la dermatitis herpetiforme, el pénfigo IgA lineal, la urticaria, la dermatitis de contacto, el impétigo, el pónfolix y el eritema exudativo multiforme6,8,11.
Respecto a las características clínicas de presentación del PG, Castro et al6, tras la revisión clínica de 10 casos, describen, a diferencia de otras publicaciones, que no necesariamente el abdomen es el lugar mayormente afectado y que la presencia de lesiones vesículo-ampollosas no está presente en todos los casos. Describen, además, un caso de erupción que ellos denominan erythema multiforme-like, con afectación inicial de las palmas y las plantas similar a nuestro caso. En su revisión no presentan ningún caso de afectación facial, a diferencia de una revisión de 20 pacientes en Francia, de las cuales 7 tenían lesiones en la cara11.
La mayor parte de las pacientes requieren tratamiento con corticoides sistémicos; sin embargo, las lesiones iniciales urticariformes pueden responder bien a los corticoides tópicos y antihistamínicos, sin necesidad de glucocorticoides por vía oral. Para aquellos casos refractarios al tratamiento en el período posparto se han utilizado dapsona, metrotrexato, azatioprina, piridoxina, sales de oro, ciclosporina, inmunoglobulinas y la plasmaféresis12.
Como conclusiones, destacamos la infrecuencia de la presentación clínica del caso por simular inicialmente un eritema multiforme o un pónfolix con gran afectación palmo-plantar y lesiones en la cara, así como prácticamente ausencia de lesiones en el tronco y la importancia en estos casos que toma la biopsia e inmunofluorescencia directa como pruebas claves para su diagnóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.