La enfermedad de Bowen vulvar o neoplasia vulvar intraepitelial (VIN) es una lesión preinvasora en los genitales externos. La VIN de etiología viral está relacionada con la infección por virus del papiloma humano (VPH) (principalmente los serotipos 16 y 18), sobre todo a edades tempranas y en relación con cambios en la conducta sexual. Presentamos el caso clínico que corresponde a una paciente joven, portadora del VPH 16 y en control por neoplasia intraepitelial de cuello uterino tipo III (CIN III) tras una conización, que desarrolló una VIN extensa. Se realizó tratamiento quirúrgico (ninfectomía) sin recidiva a los 3 años y con buen resultado estético.
Bowen's disease of the vulva, also called vulvar intraepithelial neoplasia (VIN), is considered a premalignant lesion of the external genitalia. VIN of viral etiology is most often associated with human papillomavirus (HPV) subtypes 16 and 18 and typically occurs in younger premenopausal women. The main risk factor for HPV acquisition is sexual activity. We report the case of a young patient, a carrier of HPV subtype 16, with cervical intraepithelial neoplasia grade 3, who developed severe VIN. Wide local excision of the labia minora was performed. The cosmetic results were satisfactory and the patient has had no relapses after 3 years of follow-up.
Según la clasificación de la Sociedad Internacional para el Estudio de las Enfermedades Vulvo-Vaginales (ISSVD [International Society for the Study of Vulvovaginal Disease])1,2, la enfermedad de Bowen vulvar se clasifica dentro de la neoplasia vulvar intraepitelial (VIN), al igual que otras entidades que afectan en esa zona. Es relativamente frecuente y afecta fundamentalmente a mujeres jóvenes. Su tratamiento puede ser muy mutilante, con las implicaciones psicológicas y estéticas que supone. Su génesis se relaciona, en la mayoría de los casos, con la infección viral por virus del papiloma humano (VPH)3–5, y este a su vez puede producir otras lesiones a otros niveles del tracto genital inferior6–8. Socialmente, la conducta sexual en la mujer ha cambiado y adquirido hábitos como el tabaquismo. Todos estos factores contribuyen a que el ginecólogo debe realizar una esmerada labor de prevención (especialmente y de actualidad, la vacuna para los serotipos de alto riesgo) y de educación sexual, como primer paso. Por otro lado, un tratamiento adecuado, lo más conservador posible, y un minucioso seguimiento de recurrencias y aparición de nuevas lesiones a otros niveles, sobre todo si la infección es producida por virus de alto riesgo.
Presentamos un caso de enfermedad de Bowen en una paciente joven con antecedentes de neoplasia intraepitelial de cuello uterino tipo III (CIN III) que debutó con lesión vulvar. Tras el tratamiento quirúrgico y 3 años de seguimiento, no ha recidivado y presenta un buen resultado estético.
Caso clínicoPaciente de 29 años, fumadora, sin otros antecedentes médico-quirúrgicos de interés. Estuvo en tratamiento con anticonceptivos orales durante 6 años pero eran mal tolerados, por lo que se suspendieron.
En 2002 fue remitida a la consulta de patología cervical de nuestro centro tras un resultado extraclínico de lesión escamosa intraepitelial de bajo grado (LSIL). Se realizó una nueva citología con resultado de lesión intraepitelial escamosa de alto grado (HSIL) y prueba positiva frente a VPH 16. En ese momento, la paciente presentaba una gestación de 6 semanas. Continuó con controles clínicos y citológicos cada 6 meses, con resultado de LSIL y ASCUS, y en 2004 la citología se normalizó. Un año más tarde, volvió a ser remitida a la consulta tras un nuevo resultado de HSIL y se completó el estudio con legrado endocervical y biopsia. El informe anatomopatológico se describía una lesión compatible con displasia grave (CIN III) y se indicó conización.
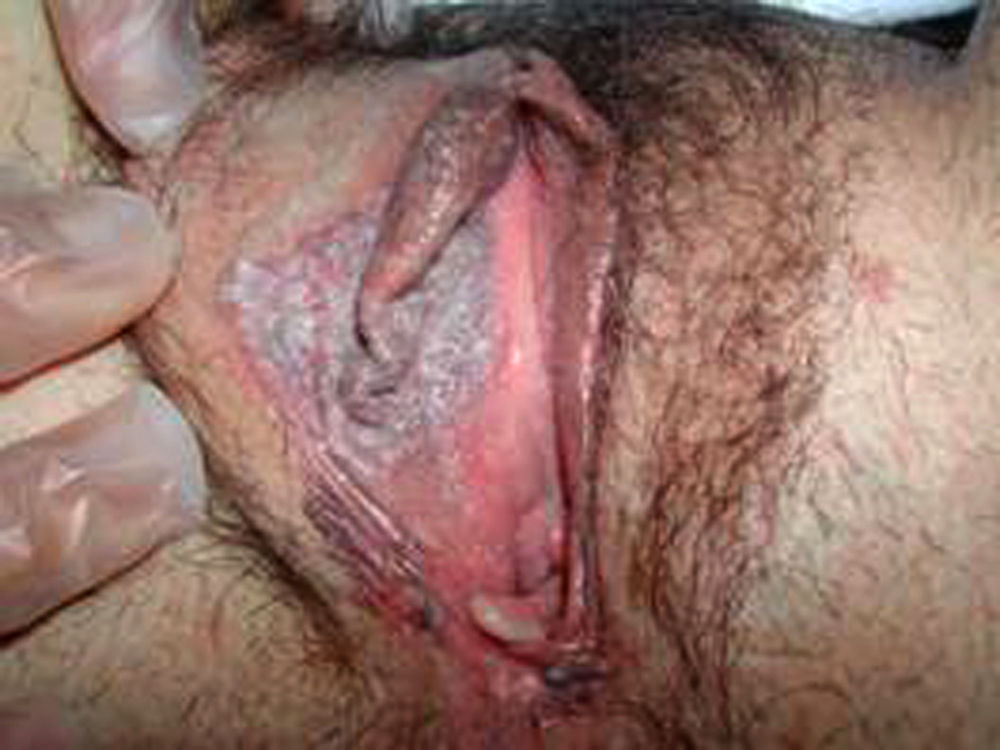
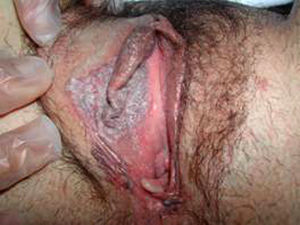
Los controles clínico-patológicos sucesivos fueron negativos y durante un control en 2006 se halló una lesión verrucosa, liquenoide, eritemato-violácea, de 2-3cm de diámetro en el labio menor derecho (fig. 1), cuya biopsia correspondió a carcinoma intraepitelial (in situ) tipo enfermedad de Bowen vulvar. Se realizó un mapeo con biopsia-punch para confirmarla y delimitarla. Finalmente, se indicó una ninfectomía derecha y la extirpación de la lesión satélite izquierda9–12 y se diagnosticó de VIN III tipo verrucoso (enfermedad de Bowen). Se consiguió el control de la enfermedad y se obtuvo un buen resultado estético. La paciente está sin signos de recidiva local tras 3 años de seguimiento.
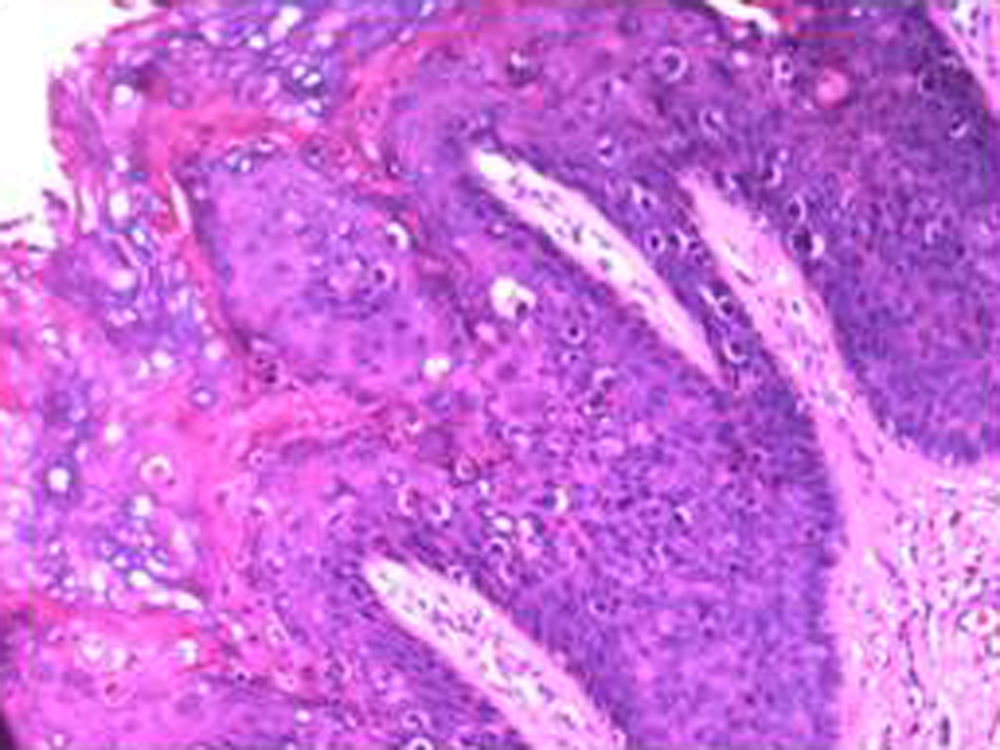
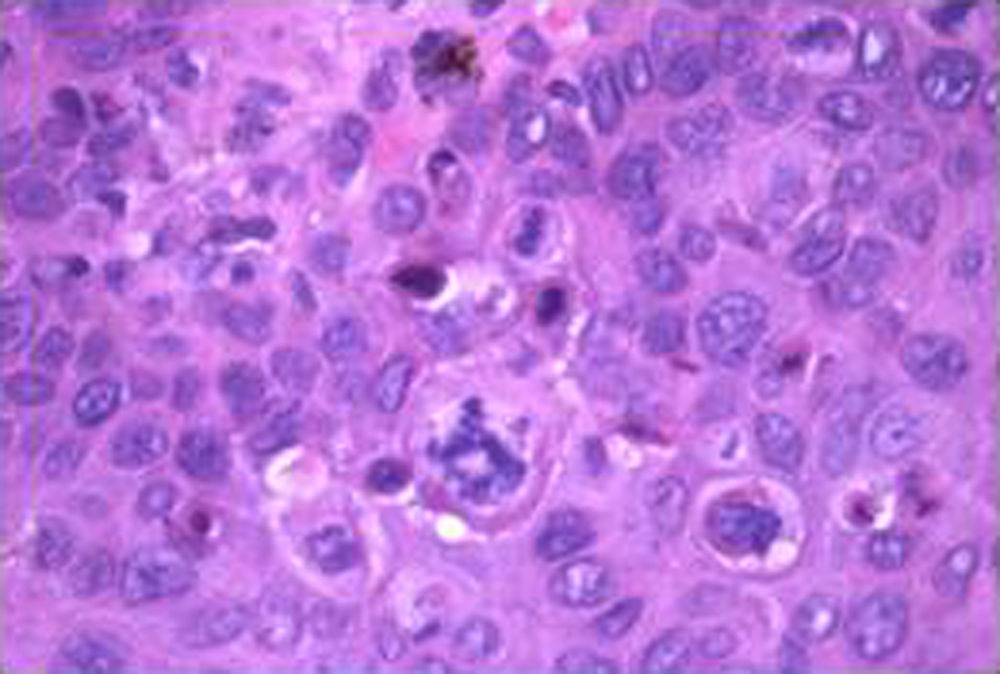
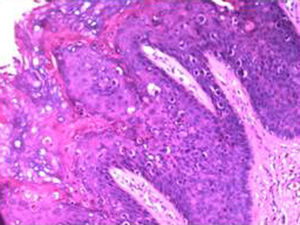
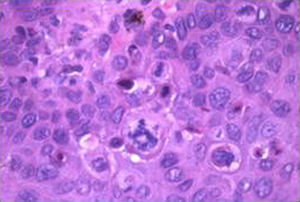
El estudio histológico de los cortes realizados tras la biopsia de la lesión puso de manifiesto una hiperqueratosis con engrosamiento epitelial, aumento de la celularidad, ensanchamiento de crestas interpapilares y papilas dérmicas estrechas (fig. 2). A mayor aumento se puso de manifiesto la displasia que afectaba a la totalidad del espesor del epitelio. Esta displasia consistía en cambios en la arquitectura y la maduración de las células. Había cambios en el tamaño nuclear (grandes, picnóticos, multinucleados), alteraciones en el cromatismo celular, irregularidad del contorno nuclear y alteración en la polaridad de las células (en vez de aparecer todas las células ordenadas aparecen unas verticales, otras horizontales y otras oblicuas). Estos cambios se ponían de manifiesto en todo el espesor del epitelio. Había abundantes figuras de mitosis, a veces altas y atípicas (fig. 3).
Se identificaron disqueratinocitos, focos de paraqueratosis y cambios coilocíticos (células de citoplasma vacuolado y núcleo irregular e hipercromático). La determinación en esta muestra mediante PCR del VPH encontró un resultado positivo para el tipo 16.
DiscusiónExisten 2 tipos de VIN, escamosa y no escamosa (tabla 1)12,13. Dentro de la última, se incluye le enfermedad de Paget de la vulva y el melanoma in situ. El VIN de tipo escamoso, que es el que nos atañe en este artículo, se divide a su vez en tres grados: 1,2 y 3, si afecta al tercio inferior, los dos tercios inferiores o todo el espesor del epitelio (estando intacta la membrana basal). Así, hablamos de displasia leve, moderada y grave (carcinoma in situ).
Principales características de la lesión de tipo escamoso y no escamoso
| VIN escamoso de tipo viral | VIN simple o diferenciado |
| 35 años (premenopáusicas) | > 65 años |
| Multifocal | Unifocal |
| Asociación a VPH oncogénicos (16) | Sin asociación a VPH. Mutación p53 |
| Asociación a displasia, carcinoma de cérvix, vagina, ano | Asociación a distrofia vulvar |
| Bajo riesgo para desarrollar carcinoma invasivo | Mayor riesgo para desarrollar carcinoma invasivo |
VIN: neoplasia vulvar intraepitelial; VPH: virus del papiloma humano.
Hoy nos referimos como VIN 3 a las antiguas lesiones llamadas enfermedad de Bowen, eritroplasia de Queyrat o carcinoma in situ de tipo simple. En cuanto a la histología, tenemos la forma condilomatosa, basaloide y simple.
La frecuencia de la enfermedad es difícil de conocer, pues en la mayoría de las series se hace referencia sólo a VIN 3. Se acepta 2,1 por 100.000 casos en Occidente, que va en aumento. Se relaciona, por un lado, con una mejora de la atención clínica y de los métodos diagnósticos, y por otro lado a un cambio en la conducta sexual (que favorece la transmisión de infecciones como el VPH) y la adquisición de hábitos como el tabaquismo12.
Desde un punto de vista molecular, se trata de lesiones monoclonales asociadas al VPH. En el 70-88% de los casos de VIN se demuestra ADN-VPH, sobre todo los serotipos 16,18 y 336,7,8,12.
La histopatología es característica; se define como un carcinoma epidermoide in situ con atipias queratinocíticas pagetoides en todo el grosor del epitelio y como se ha descrito en nuestro caso. Se pueden encontrar los siguientes subtipos morfológicos: psoriasiforme, atrófico, verrucoso-hiperqueratósico-coilocitósico, basaloide, irregular, pigmentado (diagnóstico diferencial con melanoma), pagetoide (diagnóstico diferencial con enfermedad de Paget extramamaria) y mixto.
La edad de presentación es variable, desde los 17 a los 87 años; más del 50% de los casos están por debajo de los 40 años12,14. La sintomatología es muy inespecífica, puede ser asintomática o bien producir prurito, sangrado o masa13. El síntoma más frecuente es el prurito o ardor genital, por lo que en estas lesiones es de vital importancia la sospecha diagnóstica. La localización más frecuente es la horquilla vulvar, seguida por los labios menores y mayores.
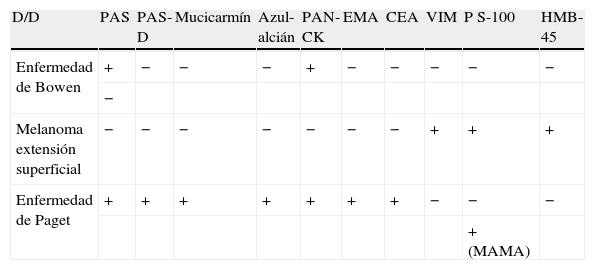
El diagnóstico diferencial se hace con las siguientes entidades: queratosis liquenoide, que se caracteriza por ausencia de displasia; melanoma de extensión superficial, que se define por vimentina, proteína s-100 y HMB-45 positivo/PAN-CK negativo; enfermedad de Paget, que se identifica porque las células se tiñen con azul alción, mucicarmín y es PAS-diastasa, PAN-CK, EMA y CEA positivo (tabla 2); condilomas tratados con podofilina que se descartan con una buena historia clínica, y papulosis bowenoide, descrita inicialmente como una enfermedad de Bowen, pigmentada y multicéntrica. También se considera una VIN III. Es frecuente en jóvenes sexualmente activos y se asocia al VPH. Tiene una histopatología muy similar o igual al Bowen, pero respetando el acrosiringio (al contrario que el Bowen). Sin embargo, la papulosis bowenoide tiene poco riesgo de evolución a carcinoma invasivo.
Desde un punto de vista de oncogénesis tisular, no se puede extrapolar la biología del cáncer de cérvix al de vulva porque tienen un origen celular diferente. A pesar de tener el mismo factor etiopatogénico, existe asociación al cáncer escamoso vulvar invasivo sincrónico hasta en el 25% de los casos (importancia del mapeo vulvar). El riesgo de recurrencia es del 20% si bordes afectados (importancia del seguimiento) y del 6% si estos están libres (importancia de incluir bordes)15. La asociación a otros tumores sincrónicos o metacrónicos se describe en el 15-30%, mayoritariamente en el cérvix, la vagina, el recto o el colon. El tratamiento se basa en la exéresis quirúrgica con un margen de 0,5cm. La reciente incorporación de la vacuna frente al VPH abre la posibilidad de prevenir la aparición de esta enfermedad16–18.