Las uñas pueden ser herramientas diagnósticas útiles a la hora de confirmar la presencia de una enfermedad sistémica. La mayoría de los signos ungueales son inespecíficos y pueden presentarse de forma concomitante a la enfermedad sistémica o de forma secundaria1,2. Asimismo, pueden afectar a una o varias uñas.
A pesar de su aparente sencillez, la unidad ungueal está compuesta por 5 regiones anatómicas: lámina ungueal, matriz ungueal, lecho ungueal, pliegue ungueal proximal e hiponiquio.
La lámina ungueal se sintetiza a partir del epitelio germinativo de la matriz ungueal y está en continuo crecimiento desde la 15.ª semana embrionaria hasta la muerte. La tasa de crecimiento normal es de 3 mm/mes para las uñas de las manos y de 1 mm/mes para las uñas de los pies.
La porción proximal de la matriz ungueal es la encargada de la formación de las capas superficiales de la lámina ungueal, mientras que la porción distal va a dar lugar a las capas profundas. En la matriz existen melanocitos inactivos que en la raza asiática y negra pueden activarse por estímulos patológicos o fisiológicos y transferir melanina a los queratinocitos circundantes. Esto se traduce clínicamente en una pigmentación difusa de la lámina ungueal o una pigmentación en banda denominada melanoniquia longitudinal. Cualquier pigmentación de la lámina ungueal en la raza caucásica obliga a descartar un melanoma, ya que en esta raza los melanocitos en esa localización suelen estar en reposo.
SIGNOS UNGUEALES
Se pueden producir por traumatismo de la matriz ungueal, por una alteración en el lecho ungueal o por depósito de pigmento en la lámina ungueal. Se pueden clasificar en 2 grupos: cambios en la forma y el crecimiento ungueal y cambios en la coloración.
Cambios en la forma y el crecimiento ungueal
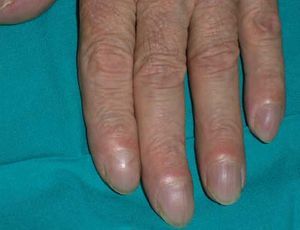
Acropaquias
Las acropaquias, signo descrito por Hipócrates en el siglo i a.C., también se conocen como dedos en palillos de tambor, dedos hipocráticos, uñas en vidrio de reloj. Se produce por crecimiento de los tejidos blandos de la parte distal de los dedos. La uña se agranda y aumenta su curvatura de tal forma que el ángulo entre el pliegue ungueal proximal y la lámina ungueal supera los 180°. Puede ser de origen congénito o adquirido (tabla I).
En el caso del origen congénito, se debe a enfermedades cardíacas congénitas. Cuando son adquiridas, el 80% se debe a enfermedades broncopulmonares. Su aparición brusca obliga a descartar una neoplasia, sobre todo de pulmón y pleura.
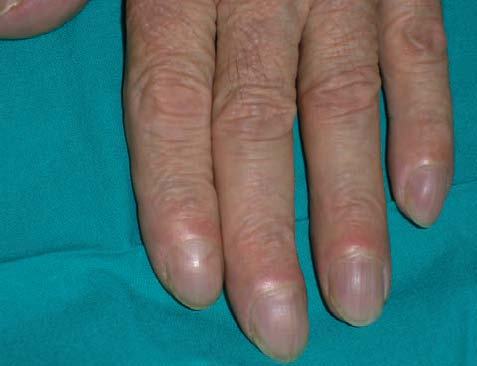
En la osteoartropatía hipertrófica, las acropaquias se acompañan de hipertrofia de las extremidades y una enfermedad articular seudoinflamatoria dolorosa (fig. 1).
Figura 1. Imagen de acropaquias en paciente con bronquiectasias.
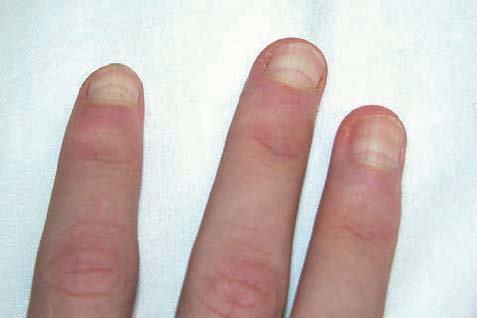
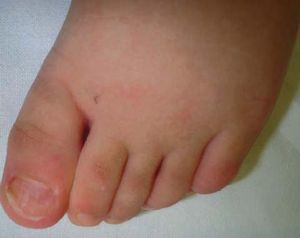
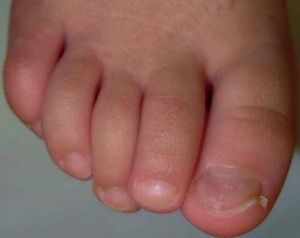
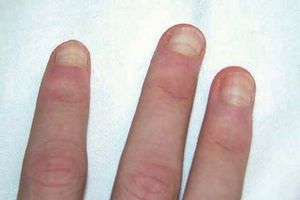
Coiloniquia (uñas en cuchara)
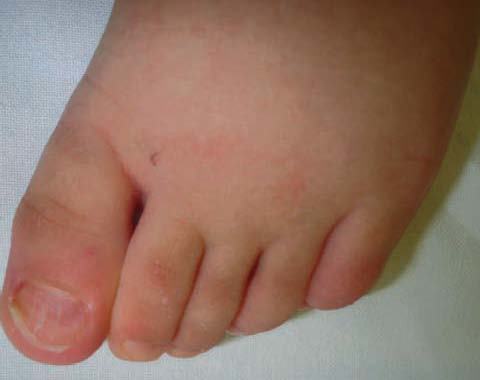
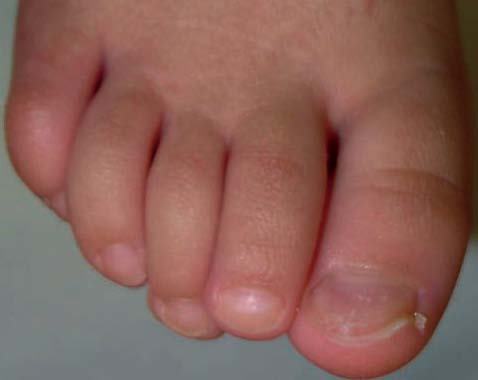
La lámina ungueal se adelgaza y los bordes externos se evierten a modo de cuchara. Se produce por una alteración en la matriz proximal y distal. Es un trastorno fisiológico en niños (figs. 2 y 3). Las asociaciones más frecuentes son: anemia por déficit de cobre, síndrome de Plummer-Vinson, hemocromatosis, enfermedad de Raynaud, lupus eritematoso sistémico, traumatismo, síndrome uña-rótula y de causa ocupacional3.
Figuras 2 y 3. Imagen de coiloniquia de origen fisiológico en paciente de 4 años de edad.
Síndrome de las uñas amarillas
Es una enfermedad infrecuente descrita por primera vez en 1964 por Samman et al4,5. Se caracteriza porque el crecimiento ungueal se detiene o incluso aparece atrofia. Las uñas se engrosan y aumentan su curvatura en sentido tanto transversal como longitudinal. No hay cutícula y suelen estar implicadas las 20 uñas. Las uñas adquieren un color que varía entre el amarillo claro y el amarillo verdoso. Es frecuente la onicólisis. El mecanismo patogénico podría ser un drenaje linfático deficiente5. Se asocia a linfedema (especialmente en extremidades inferiores, aunque también puede afectar a las extremidades superiores y a la cara) y enfermedades pleuropulmonares. La alteración pleuropulmonar más frecuente es el derrame pleural6. También se ha asociado con bronquitis crónica, bronquiectasias y sinusitis. Se ha intentado tratamiento con vitamina E 1.200 U/día durante 3 meses y bolos de itraconazol de 400 mg diarios, una semana al mes. Sin embargo, parece que el uso de itraconazol no ofrece ventajas7. Por el contrario, sí se ha observado mejoría añadiendo sulfato de cinc en dosis 300 mg/día durante un mínimo de 8 meses8. Se han descrito varias enfermedades sistémicas asociadas al síndrome de las uñas amarillas: artritis reumatoide, paraproteinemias, diabetes mellitus, insuficiencia cardíaca, neoplasias, trastornos tiroideos, trastornos renales, sarcoidosis, síndrome de Cronkhite-Canada y síndrome de Bazex.
Piqueteado
Se denomina piqueteado o pitts a la presencia de depresiones puntiformes en la superficie de la lámina ungueal. Éstas se mueven en dirección distal según crece la uña. Se deben a focos de queratinización anormal en la matriz ungueal proximal, que originan grupos de células paraqueratósicas en la lámina dorsal. Pueden aparecer en las siguientes enfermedades: psoriasis, alopecia areata, eccema, síndrome de Reiter, conectivopatías, sarcoidosis, pénfigo e incontinencia pigmentaria, entre otras9.
Onicólisis
Debido a una alteración en el lecho ungueal, se produce despegamiento de la lámina ungueal distal, que adquiere una coloración blanquecina. Las causas más frecuentes son traumatismos, psoriasis y onicomicosis. Sin embargo, se ha visto relación con enfermedades sistémicas como hipotiroidismo, hipertiroidismo, embarazo, pelagra, porfiria, conectivopatías, sífilis y tratamiento quimioterápico (fig. 4).
Figura 4. Imagen de onicólisis distal.
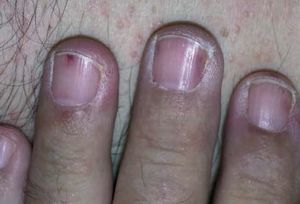
Líneas de Beau
Son surcos transversales en la lámina ungueal por interrupción temporal de la actividad mitótica de la matriz proximal. La mayoría son traumáticas. La afección de varios dedos con líneas de Beau al mismo nivel indica causa sistémica (enfermedad grave o febril, reacción medicamentosa, etc.). Si midiésemos la anchura entre las líneas, podríamos hacer un cálculo aproximado sobre el momento de aparición de la enfermedad.
Cambios en la coloración
Leuconiquia verdadera
Se caracteriza por la pérdida de la transparencia habitual de la lámina ungueal, que aparece de color blanco. La leuconiquia verdadera se origina por enfermedades que interfieren en la queratinización de la matriz ungueal distal. Hay 3 variantes morfológicas:
Leuconiquia transversal. Se observan múltiples líneas paralelas blancas y opacas. Es frecuente en manos de mujeres y suele deberse a traumatismos en la matriz secundarios a la manicura. También puede ocurrir en las uñas de los pies por traumatismos del calzado.
Leuconiquia punteada. Se observan pequeños puntos blanquecinos que se mueven en dirección distal según crece la uña. Suelen causarla los traumatismos. Es más frecuente en niños.
Leuconiquia difusa. Toda o casi toda la lámina ungueal tiene un aspecto blanco y opaco. La leuconiquia total es infrecuente y en ocasiones es hereditaria. Puede asociarse a la queratodermia y otros trastornos congénitos como sordera. También se ha descrito en relación con colitis ulcerosa, cirrosis hepática y lepra.
Leuconiquia aparente
Se diferencia de la leuconiquia verdadera en que la coloración blanca desaparece con la presión. Se mantiene, por tanto, la transparencia de la lámina y lo que está afectado es el lecho ungueal. Suele deberse a enfermedades sistémicas o tratamiento quimioterápico. Se distinguen 3 tipos de leuconiquia aparente:
Uñas de Terry. Las uñas de Terry son un signo de cirrosis leve que aparece hasta en el 82% de los pacientes. La leuconiquia afecta a toda la lámina ungueal y deja libre una banda distal de 1-2 mm. Puede aparecer en personas sanas. Hay asociaciones descritas con la insuficiencia cardíaca y con la diabetes mellitus10.
Uñas de Muehrcke. Esta alteración fue descrita por primera vez por este autor en pacientes con hipoalbuminemia. Puede mejorar si se normaliza la concentración sanguínea de albúmina. Son un hallazgo común en casos de quimioterapia combinada. La uña presenta varias bandas transversales blanquecinas paralelas a la lúnula. Asociaciones: síndrome nefrótico, glomerulonefritis, enfermedad hepática, desnutrición.
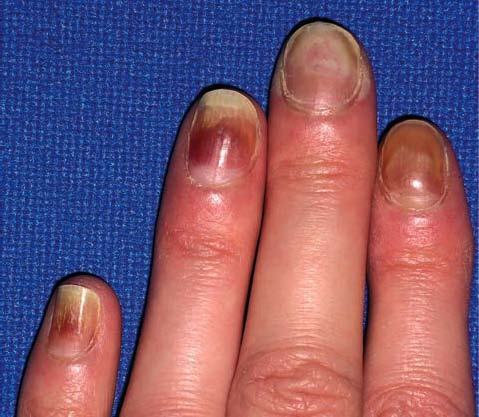
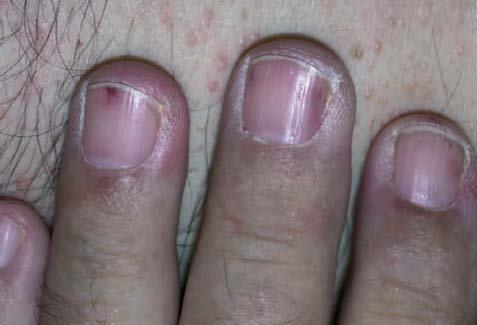
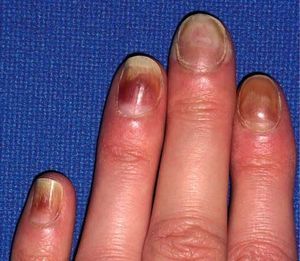
Uñas mitad y mitad. La leuconiquia afecta a la mitad proximal de la uña. Se las observa en un 10% de los pacientes con enfermedad renal crónica. Asimismo se presenta en pacientes con tratamiento sistémico con 5-fluorouracilo11 (fig. 5).
Figura 5. Imagen de uñas mitad y mitad donde se aprecia que la leuconiquia afecta a la mitad proximal de la uña.
Hemorragias en astilla
Se definen como finas líneas longitudinales subungueales de color rojo oscuro. La forma se debe a la orientación longitudinal de los capilares del lecho ungueal. Las causas más frecuentes son traumatismos, psoriasis y onicomicosis. Se ha descrito hemorragias en astilla de origen idiopático12. Su situación proximal obliga a descartar enfermedades sistémicas como endocarditis, vasculitis, triquinosis, mal de altura y síndrome antifosfolipídico (fig. 6).
Figura 6. Imagen de hemorragias en astilla en paciente con endocarditis bacteriana.
Cambios en la lúnula
Los cambios en la forma y el contorno de la lúnula orientan a una enfermedad sistémica, mientras que los cambios en el pliegue ungueal proximal orientan a una causa exógena. Entre los cambios de color destacan: lúnula azul, que se asocia a enfermedad de Wilson o degeneración hepatolenticular; lúnula roja, que se asocia a lupus eritematoso13, insuficiencia cardíaca, artritis reumatoide, alopecia areata, cirrosis hepática, distrofia de las 20 uñas, linfogranuloma venéreo, psoriasis, intoxicación por monóxido de carbono y reticulosarcoma14, y lúnula amarilla, que se asocia a la toma de tetraciclinas.
SIGNOS UNGUEALES CLASIFICADOS POR ENFERMEDADES
Conectivopatías
En casi todos los casos de enfermedades autoinmunitarias del tejido conectivo se puede observar alteraciones en los capilares del pliegue ungueal proximal. En la dermatomiositis y en la esclerodermia es frecuente el aspecto rugoso de la cutícula, con hemorragias y necrosis, y la capilaroscopia muestra una disminución de la densidad capilar y zonas avasculares que se alternan con bucles dilatados15-17. En el lupus eritematoso sistémico la capilaroscopia revela una densidad normal de capilares tortuosos y dilatados.
El pterygium ventral se caracteriza por la adhesión de la lámina ungueal distal al hiponiquio, lo que causa dolor cuando estos pacientes se cortan las uñas. Es un signo distintivo de esclerodermia que se relaciona con deterioro de la perfusión periférica18.
Endocrinopatías
Las alteraciones suelen ser inespecíficas, pero pueden orientar al diagnóstico. Los pacientes con diabetes mellitus presentan con frecuencia eritema periungueal y telangiectasias en estadios precoces de la enfermedad. Las uñas se engrosan y adquieren una coloración amarillenta. La fragilidad es común. Con el tiempo las uñas de los pies evolucionan a onicogrifosis19.
Cuando hay anormalidades tiroideas, también pueden alterarse las uñas. En el caso del hipertiroidismo, las uñas cuarta y quinta de las manos suelen presentar onicólisis, que es reversible con el tratamiento. También se ha visto asociaciones con uñas de Plummer y síndrome de las uñas amarillas. En el hipotiroidismo, las uñas presentan un crecimiento lento y son finas, frágiles, sin brillo, con surcos longitudinales. No es infrecuente la asociación con candidiasis mucocutánea crónica.
En el hiperparatiroidismo se han descrito las uñas en seudorraqueta: uñas anchas y acortadas en pacientes con acroosteólisis por movilización del calcio. En el hipoparatiroidismo, las uñas son finas y frágiles en su mitad distal20.
Los cambios estrógenicos van a modificar el crecimiento ungueal. Durante el embarazo se incrementa el crecimiento y puede aparecer hiperpigmentación en forma longitudinal. Por el contrario, durante la lactancia se enlentece el crecimiento.
En la menopausia hay disminución del flujo sanguíneo, que se traduce clínicamente en uñas finas y frágiles.
También encontramos signos ungueales en la disfunción suprarrenal. En la insuficiencia suprarrenal crónica, la hiperpigmentación en bandas es un hallazgo frecuente. En el síndrome de Cushing puede aparecer paroniquia candidiásica.
En las alteraciones hipofisiarias como la acromegalia, se ha visto coiloniquia, ausencia de lúnula y macroniquia21,22.
Enfermedades cardíacas y hematológicas
Si observamos la tabla II, se aprecia que el signo ungueal que se repite con más frecuencia son las hemorragias en astilla, por lo que si aparecen, hay que descartar siempre enfermedades cardíacas o hematológicas23.
Enfermedades gastrointestinales
Si observamos la tabla III, se aprecia que los signos ungueales que se repiten con más frecuencia son los cambios de coloración de la uña, como la leuconiquia verdadera o la leuconiquia aparente.
CONCLUSIONES
Aunque con frecuencia los signos ungueales son inespecíficos, no se debe menospreciarlos, ya que pueden ser muy útiles para orientar el diagnóstico de algunas enfermedades sistémicas. En caso de aparecer acropaquias o síndrome de las uñas amarillas, siempre debemos descartar enfermedad pulmonar. El hallazgo de hemorragias en astilla orienta a enfermedad cardiovascular o hematológica. La leuconiquia aparente es un signo ungueal que puede hacernos sospechar afección hepática o renal.