El rubor facial transitorio (RFT) o flushing describe un enrojecimiento pasajero de la piel causado por un incremento del flujo sanguíneo cutáneo como consecuencia de una vasodilatación transitoria de los vasos sanguíneos locales. Afecta de forma preferente a la cara, el cuello, la región anterior del tronco y epigastrio. Los episodios de RFT se distinguen en base a su frecuencia, duración, extensión y síntomas acompañantes, y comprenden un amplio espectro de condiciones adquiridas o hereditarias, con causas endógenas o exógenas. Aunque en la mayoría de los casos el RFT está condicionado por cuadros benignos, puede asociarse con procesos de significada morbilidad e incluso mortalidad, precisando en esas situaciones un abordaje multidisciplinario. El tratamiento debe ser individualizado según la etiología concreta, por lo que el primer paso ante un paciente con flushing debe ser la búsqueda del diagnóstico específico en cada caso.
DefiniciónEl RFT consiste en una sensación de calor acompañada de enrojecimiento de la piel. Suele ser más prominente en las «áreas proclives al rubor», como cara, región torácica superior y miembros superiores. La presentación puede ser episódica o persistente1,2. El enrojecimiento puede ser parcheado o confluente, o tener una tonalidad más rosada o más violácea, y puede estar precedido de palidez o de cianosis3. El término flush fue introducido por E. J. Tilt en 1882 para describir este fenómeno1. En función de si hay sudación acompañando al enrojecimiento cutáneo, se ha distinguido un eritema transitorio húmedo (wet flush), de un eritema seco (dry flush)2. También conviene mencionar el término blushing relacionado con el enrojecimiento de origen mental o psíquico y que sería lo equivalente al rubor o sonrojo3.
En este artículo emplearemos el término de flushing siempre que nos refiramos al fenómeno previamente definido.
FisiopatogeniaLos mecanismos que causan el flushing son farmacológicos y fisiopatológicamente heterogéneos. El flushing se produce por medio de diversos agentes que pueden actuar directamente sobre el músculo liso de los vasos sanguíneos, o bien puede estar mediado por alteraciones de los nervios vasomotores. Todo ello provoca una vasodilatación transitoria y aumento subsiguiente del flujo sanguíneo cutáneo2.
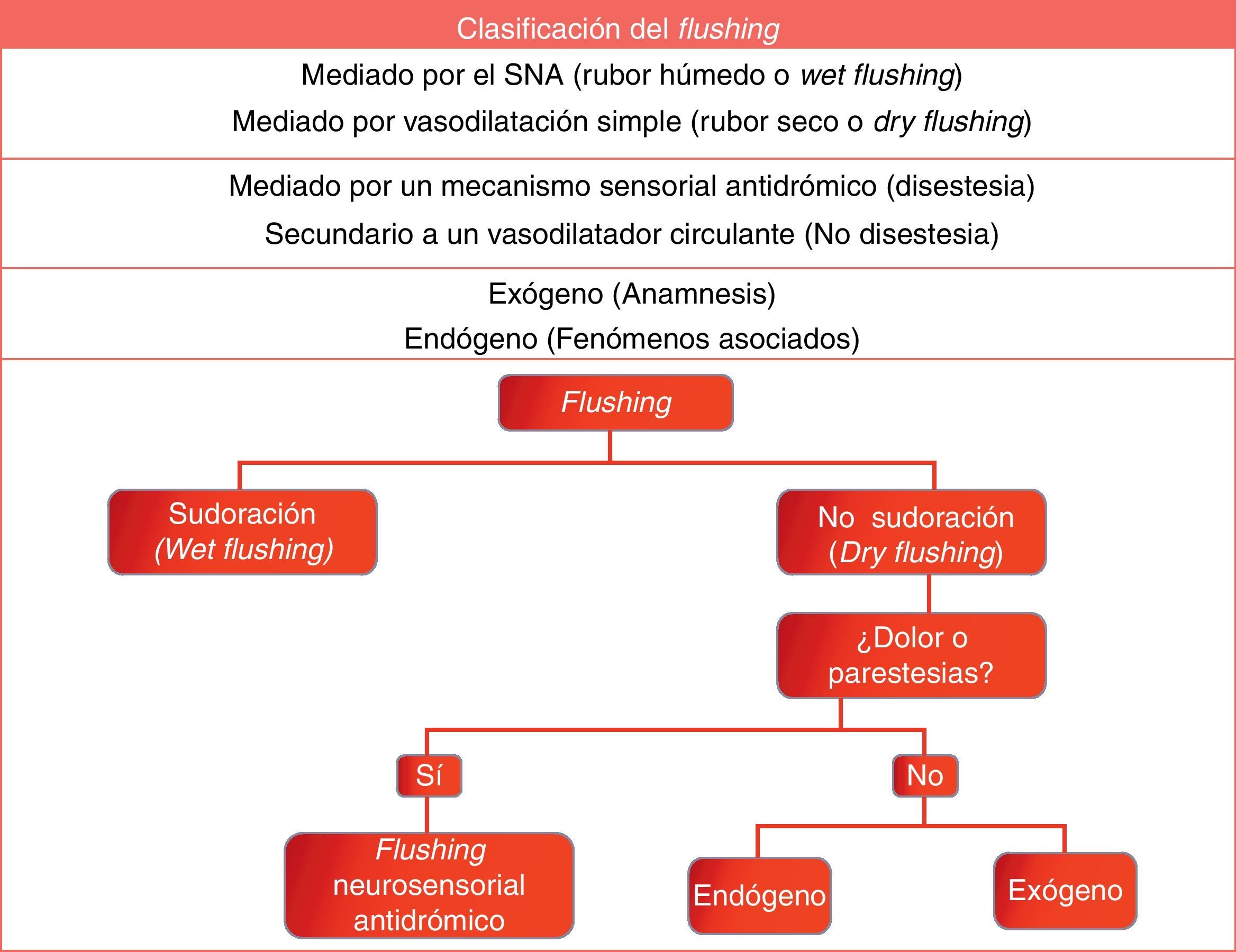
El sistema nervioso autónomo controla las glándulas sudoríparas ecrinas, por lo que cuando la vasodilatación se produce por acción de los nervios autonómicos, el flushing se acompaña de sudación ecrina. La presencia de sensación de escozor, quemazón o disestesias acompañando al flushing sugiere un origen neurosensorial antidrómico. En los casos en que no hay disestesias el flushing será causado por agentes vasoactivos circulantes que bien pueden ser exógenos o endógenos (fig. 1)1,3.
Generalmente los cuadros episódicos se deben a mediadores vasoactivos endógenos o a fármacos. Los episodios repetitivos y constantes durante largo tiempo, que pueden producir eritema facial persistente con telangiectasias y tonalidad violácea, son debidos al desarrollo de vasos sanguíneos cutáneos grandes con bajo flujo y pobre contenido en oxígeno1.
El área habitualmente afecta se explica por el aumento del volumen relativo de la vascularización cutánea superficial, con una mayor densidad y superficialidad de los vasos en una dermis más fina, con menor resistencia y mayor capacitancia vascular por diferencias cualitativas en los mecanismos de respuesta y regulación cutánea vascular con respecto a otras áreas corporales1.
ClasificaciónEn la figura 1 se muestra la clasificación del flushing, teniendo en cuenta los mecanismos fisiopatogénicos previamente explicados3.
Causas más frecuentesEl listado pormenorizado de las diferentes causas de flushing se indica en la tabla 1. Para la organización de modo práctico de este manuscrito, se indicará en cada uno de los siguientes apartados, la aproximación diagnóstica y el tratamiento dirigido en cada caso. En cuanto a la etiología tumoral, serán necesarias las pruebas de imagen pertinentes para la búsqueda del tumor primario y la posible enfermedad metastásica a distancia. Los mediadores que intervienen en el desarrollo del flushing en las diferentes etiologías se muestran en la tabla 2.
Etiología del flushing o rubor facial transitorio1
| Causas de flushing o rubor facial transitorio |
| Causas comunes |
| Flushing cutáneo benigno |
| Temperatura |
| Emoción |
| Alimentos |
| Alcohol |
| Rosácea |
| Climatérico |
| Fiebre |
| Causas poco frecuentes, patologías graves |
| Síndrome carcinoide |
| Feocromocitoma |
| Mastocitosis |
| Anafilaxia |
| Otras causas |
| Carcinoma medular de tiroides |
| Tumor de células pancreáticas |
| Carcinoma de células renales |
| Ingesta de pescado, familia de los escómbridos (histamina, ciguatera) |
| Fenómenos psiquiátricos o ansiedad |
| Flushing idiopático |
| Origen neurológico |
| Enfermedad de Parkinson |
| Migraña |
| Esclerosis múltiple |
| Afectación del nervio trigémino |
| Síndrome de Horner |
| Síndrome de Frey |
| Epilepsia autonómica |
| Hiperreflexia autonómica (lesión medular espinal) |
| Hipotensión ortostática |
| Síndrome de Streeten |
| Tumores cerebrales |
| Fármacos |
| Causas muy infrecuentes |
| Sarcoidosis |
| Estenosis mitral |
| Síndrome del vaciado rápido («dumping syndrome») |
| Deficiencia de andrógenos masculinos |
| Intoxicación por arsénico |
| Síndrome POEMS |
| Leucemia granulocítica |
| Carcinoma broncogénico |
| Histiocitoma maligno |
| Neuroblastoma maligno |
| Ganglioneuroma maligno |
| Cirugía periaórtica |
| Síndrome de Leigh |
| Síndrome de Rovsing |
Mediadores y características clínicas y de laboratorio de las diferentes patologías que pueden causar flushing1
| Causa | Mediadores farmacológicos | Hallazgos característicos | ||
| Amamnesis | Exploración física | Laboratorio | ||
| Causas comunes | ||||
| FCB | ||||
| Emoción | Relación con emociones | |||
| Temperatura | Relación con el ejercicio | |||
| Alimentos | Tiramina, histamina, sulfitos, nitritos, alcohol, aldehído, alcoholes de cadena larga, glutamato monosódico, capsaicina, ciguatoxina | Relacionado con la ingesta | ||
| Alcohol | ||||
| Rosácea | Factores desencadenantes, síntomas oculares | Pápulas, pústulas, telangiectasias, flushing limitado a la región facial | ||
| Climatérico | Fluctuaciones de estrógenos | Mujer en la 5.a-7.a década, episodios frecuentes y breves, sudación profusa | Enrojecimiento en cabeza, cuello y tórax | ↑FSH |
| Fiebre | Sudor, elevación de la temperatura, malestar general | |||
| Causas poco frecuentes, patologías graves | ||||
| Síndrome carcinoide | 5-HT, sustancia P, histamina, catecolaminas, prostaglandinas, calicreína, quininas, taquininas, neurotensina, neuropéptido K, VIP, péptido relacionado con la gastrina, motilina | Hipotensión, taquicardia, calambres abdominales, diarrea, broncocostricción | Enrojecimiento marronáceo o rojo brillante; posible enrojecimiento generalizado, con afectación de palmas y palmas; telangiectasias permanentes y coloración azulada de la cara | 5-HIAA en orina de 24 horas |
| Feocromocitoma | Catecolaminas (epinefrina, norepinefrina, dopamina), VIP, péptido relacionado con el gen de la calcitonina, adrenomedulina | Hipertensión (mantenida o episódica)Episodios agudos de sudación, palpitaciones, dolor torácico, dolor abdominal, náuseas, vómitos, dolor de cabeza, sensación de muerte inminente | Orina de 24 horas: determinación de metanefrina, norepinefrina, epinefrina, dopamina, ácido vanilmandélico | |
| Mastocitosis | Histamina, prostaglandina D2, leucotrienos, factor de necrosis tumoral alfa, factor de crecimiento vascular endotelial, interleucinas, heparina, hidrolasas ácidas | Dolor abdominal, náuseas, vómitos, diarrea, fatiga, malestar general, pérdida de peso, síntomas neuropsiquiátricos, hipotensión | Mastocitosis cutánea (urticaria pigmentosa, TMEP, mastocitosis) | ↑ Triptasa sérica persistente, n-metilhistamina en orina de 24 horas |
| Anafilaxia | Histamina, mediadores de células mastocitarias y basófilos, y los mismos que en las mastocitosis | Hipotensión, disnea, rinitis, dolor de cabeza, dolor torácico | Urticaria, angioedema | ↑Triptasa sérica en episodios agudos |
| Otras causas | ||||
| Carcinoma medular de tiroides | Calcitonina, prostaglandinas, histamina, sustancia P, levodopa, ketacalcina, hormona adrenocorticotropa | Historia personal o familiar, feocromocitoma, hiperparatiroidismo (síndrome MEN) | Enrojecimiento prolongado, decoloración persistente, telangiectasias en cara y brazos, nódulo tiroideo | Niveles de calcitonina, radioinmunoanáli-sis para calcitonina después de administración IV de calcio y pentagastrina |
| Tumor de células pancreáticas (tumor VIP) | VIP, prostaglandina, polipéptido inhibidor gástrico | Diarrea acuosa prolongada, dolor abdominal, náuseas, vómitos, letargia, debilidad | ↑VIP | |
| Carcinoma de células renales | Prostaglandinas, hipofunción hipofisaria | Hematuria, dolor en flanco | Masa abdominal | Hematuria, alteración en pruebas de imagen |
| Ingesta de pescado (familia de los escómbridos) | Histamina | Flushing, urticaria, palpitaciones | ||
| Ciguatera | Flushing, vómitos, diarrea, dolor abdominal, disestesias, mialgias ataxia | |||
| Fenómenos psiquiátricos o ansiedad | ||||
| Flushing idiopático | ||||
| Fármacos | Ver tabla 3 | |||
| Otras causas: origen neurológico | ||
| Patología neurológica | Mediadores | Características |
| Enfermedad de Parkinson | ||
| Esclerosis múltiple | ||
| Migraña | Vasodilatación y disfunción autonómicaFlushing neurosensorial antidrómico | |
| Afectación del nervio trigémino | Flushing neurosensorial antidrómico | |
| Síndrome de Horner | Lesión de fibras simpáticas contralaterales | Flushing contralateralPtosis, miosis, anhidrosis |
| Síndrome de Frey | Regeneración anómala de fibras parasimpáticas tras daño en glándula parótida | Flushing unilateralSudación |
| Epilepsia autonómica | Activación de centros autonómicos por distensión del tercer ventrículo | Flushing paroxístico, taquicardia, hipertensión, crisis generalizadas y pérdida de conciencia |
| Hiperreflexia autonómica (lesión medular espinal) | Reflejos vasomotores que se activan por hipertensión neurógena | Flushing, cefalea, sudoración |
| Hipotensión ortostática | ||
| Síndrome de Streeten | Hipotensión ortostática, bradiquinismoFlushing en posición recostada | |
| Tumores cerebrales | ||
| Causas muy infrecuentes | ||
| Patología | Mediadores | Características |
| Sarcoidosis | Sobre todo lupus pernio | |
| Estenosis mitral | Mecanismo incierto | Enrojecimiento malar y cianosis |
| Síndrome del vaciado rápido («dumping syndrome») | Tras cirugía gástrica, en relación con ingesta de comida, bebida caliente o infusión de glucosa hipertónica | Flushing facial, taquicardia, sudoración, mareo, debilidad, molestias gastrointestinales |
| Deficiencia de andrógenos masculinos | En varones, tras daño testicular, orquiectomía o tumor hipofisario | |
| Intoxicación por arsénico | ||
| Síndrome POEMS | Polineuropatía, organomegalia, endocrinopatía, pico monoclonal, cambios cutáneos | |
| Leucemia granulocítica | Sobreproducción de histamina | Estornudos, urticaria, diarrea y prurito |
| Carcinoma broncogénico | Sobreproducción de hormona adrenocorticotropa, ↑ VIP | |
| Histiocitoma maligno | ↑ VIP | |
| Neuroblastoma maligno | ↑ VIP | |
| Ganglioneuroma maligno | ↑ VIP | |
| Cirugía periaórtica | Liberación de prostaciclinas | |
| Síndrome de Leigh (encefalopatía necrotizante subaguda) | Aumento de los niveles de endorfinas en el cerebro y médula espinal | Pródromo de flushing, posteriormente palidez, sudoración, letargia, inquietud |
| Síndrome de Rovsing (riñón en herradura) | Flushing, dolor abdominal, náuseas, provocado por posición en anteflexión | |
| Homocistinuria | ||
| Hipertiroidismo | ||
| Postherpético | Flushing gustatorio postherpético y sudoración en la distribución del nervio trigémino dañado | |
↑: aumento; FCB: flushing cutáneo benigno; FSH: hormona folículo estimulante; IV: intravenoso; MEN: neoplasia endocrina múltiple; TMEP: telangiectasia macular eruptiva perstans; VIP: péptido intestinal vasoactivo; 5-HIAA: ácido 5-hidroxiindolacético; 5-HT: 5-hidroxitriptamina.
Es la causa más frecuente de flushing y se acompaña de sensación de calor local («hot flushing»).
Una vez evidenciada la fiebre, deben hacerse los exámenes complementarios necesarios para la búsqueda de una causa infecciosa o no infecciosa.
El tratamiento en este caso serían los fármacos antipiréticos como los antiinflamatorios no esteroideos, paracetamol o metamizol1.
Flushing cutáneo benignoEste término incluye la hipertermia (excluyendo la fiebre como causa de la misma), el flushing emocional, y el desencadenado por diversas bebidas y alimentos, principalmente cuando están muy condimentadas. Puede acompañarse de sensación de calor y disfunción cognitiva. El flushing cutáneo benigno es más frecuente en mujeres. Generalmente presenta una mala respuesta a los tratamientos1.
HipertermiaSuele deberse a un aumento de calor ambiental o ejercicio1,3. El tratamiento se basa en medidas de enfriamiento como aplicación de toallas húmedas, uso de abanicos, o la introducción de un pequeño fragmento de hielo en la boca que no debe masticarse. Esta última medida probablemente reduzca la temperatura en el hipotálamo anterior aumentando el umbral para la hipertermia. Por mecanismos de actuación similares, la ingesta de agua fría sería también beneficiosa3.
EmocionesSe debe sospechar que el flushing es de origen emocional si hay correlación entre su aparición y determinadas alteraciones relacionadas con los sentimientos o sensación de vergüenza.
Las opciones terapéuticas incluyen la hipnosis y la terapia conductual. Se puede considerar la utilización de nadolol (betabloqueante selectivo), aunque su eficacia ha sido anecdótica1.
Comidas, bebidas y alcoholLos alimentos y el alcohol pueden ser causa de flushing debido a determinados mediadores que se muestran en la tabla 2. Debido a la importancia que ha recibido y a sus peculiaridades, el flushing en relación con el alcohol se considerará posteriormente en un apartado independiente.
En la ingesta de sulfitos, que pueden estar presentes en productos industriales utilizados para el blanqueamiento de patatas, vino, zumos e incluso en algunos fármacos, el flushing se asocia a sibilancias. Los nitritos, habitualmente presentes en carnes curadas, pueden producir flushing junto con cefalea. Las comidas muy condimentadas, especialmente las que contienen capsaicina, agente activo en la pimienta roja, pueden provocar flushing grave, cefalea y sibilancias en personas predispuestas. El flushing en el síndrome de Frey, que será comentado más adelante en este manuscrito, se desencadena también con las comidas. Determinados pescados pueden provocar flushing debido a intoxicación por histamina o por ingesta de ciguatoxina. La intoxicación por histamina o intoxicación escombroidea, ocurre generalmente tras la ingesta de atún, salmón o caballa, y se caracteriza por urticaria y palpitaciones acompañando al flushing. El tratamiento indicado en este caso son los antihistamínicos1,3–4. En el caso de la ciguatoxina, el flushing se acompaña de vómitos, diarrea, dolor abdominal, prurito, disestesias, mialgias, debilidad y ataxia, de carácter autolimitado, pero con repeticiones durante años. Los pescados implicados son peces herbívoros que se alimentan de coral, o peces carnívoros que se alimentan de los herbívoros, como róbalo, mero, pargo, barracuda y pez cirujano. La toxina no se destruye con el cocinado1,3.
La ingesta de bebidas calientes es causa de flushing que habitualmente se acompaña de sudación ecrina1,3.
Los síntomas y signos del flushing cutáneo benigno son similares a los que ocurren en la anafilaxia, el síndrome carcinoide y la mastocitosis. La anamnesis en cuanto a la relación del flushing con la ingesta de determinados productos o con otros factores desencadenantes es clave en el diagnóstico diferencial1.
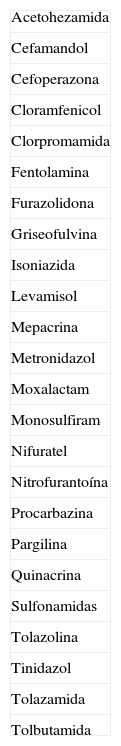
AlcoholEl alcohol puede causar flushing directamente debido a efectos vasodilatadores, o por sus metabolitos. El alcohol es metabolizado en el hígado y oxidado a acetaldehído por acción de la enzima alcohol deshidrogenasa y posteriormente a acetato por acción de la enzima aldehído deshidrogenasa. Un déficit de aldehído deshidrogenasa provoca flushing severo debido a la acumulación de acetaldehído tras el consumo de alcohol, como ocurre en la raza asiática, o de modo adquirido en el linfoma de Hodgkin o en el síndrome hipereosinofílico. Distintos grupos químicos como tiuramos, amidas, hidrocarburos halogenados y oximas pueden producir inhibición de la enzima aldehído deshidrogenasa, que resulta en un síndrome conocido como síndrome aldehído, síndrome antabús o síndrome disulfiram. La ingesta de alcohol 3 a 12 horas después de la ingesta de sustancias similares a disulfiram, produce enrojecimiento facial con sudación, taquicardia y taquipnea. A los 30-60 minutos se producen náuseas, vómitos, hipotensión, vértigo e incluso cuadros presincopales. Los fármacos con efecto antabús se detallan en la tabla 35.
Fármacos con efecto antabús1,5
| Acetohezamida |
| Cefamandol |
| Cefoperazona |
| Cloramfenicol |
| Clorpromamida |
| Fentolamina |
| Furazolidona |
| Griseofulvina |
| Isoniazida |
| Levamisol |
| Mepacrina |
| Metronidazol |
| Moxalactam |
| Monosulfiram |
| Nifuratel |
| Nitrofurantoína |
| Procarbazina |
| Pargilina |
| Quinacrina |
| Sulfonamidas |
| Tolazolina |
| Tinidazol |
| Tolazamida |
| Tolbutamida |
Diversos fármacos y sustancias químicas en combinación con alcohol pueden causar flushing (tabla 4). La coadministración de clorpropamida y alcohol provoca flushing, mareo e hipoglucemia. El 10-30% de los pacientes a tratamiento con sulfunilurea presentan flushing tras la ingesta de alcohol, que generalmente aparece de 3 a 10 minutos después, alcanzando su máxima intensidad a los 15 minutos, con una duración aproximada de una hora. La aplicación de tacrolimus y pimecrólimus tópico predispone a flushing facial inducido por alcohol6,7.
Sustancias que pueden causar rubor facial transitorio en combinación con alcohol
| Fármacos |
| Disulfiram |
| Sustancias similares al disulfiram procedentes de hongos (Cooprinus atramentarius) |
| Clorpropamida |
| Metronidazol |
| Ketoconazol |
| Griseofulvina |
| Cefalosporinas |
| Cloranfenicol |
| Antipalúdicos |
| Carbamida cálcica |
| Fentolamina |
| Quinacrina |
| Benorilato |
| Tacrolimus y pimecrolimus tópicos |
| Disolventes industriales |
| Vapores de tricloroetileno |
| Formamida |
| n-Butiladoxima |
| Disulfuro de Carbono |
| Xileno |
| Derivados del tiuram |
Las anomalías de la vascularización cutánea intervienen también en la patogenia de la rosácea. Los 4 subtipos de esta patología (eritematotelangiectásica, papulopustulosa, fimatosa y ocular) pueden superponerse en el mismo paciente. La forma eritematotelangiectásica se caracteriza por una fase inicial de eritema persistente durante más de 3 meses, que respeta el área periocular, y episodios de flushing de más de 10 minutos de duración que pueden estar desencadenados por estrés emocional, bebidas calientes, alcohol, condimentos, ejercicio, tiempo frío o cálido o baños con agua caliente. Posteriormente, el flushing puede ser persistente y estar acompañado de eritema, telangiectasias, y frecuentemente pápulo-pústulas dando lugar al acné-rosácea1,8.
El diagnóstico de la rosácea es clínico. En el diagnóstico diferencial deben considerarse el síndrome carcinoide y la mastocitosis sistémica. La afectación extrafacial, la sudación, el aturdimiento y las palpitaciones ayudan a la exclusión de la rosácea. El subtipo de rosácea eritematotelangiectásica puede también ser difícil de distinguir del flushing cutáneo benigno y del fotoenvejecimiento cutáneo.
No existe un tratamiento definitivo para la rosácea, aunque existen múltiples opciones terapéuticas como antibióticos tópicos u orales, tacrólimus tópico, tretinoína tópica, isotretinoína oral, anticonceptivos orales, espironolactona, hidrocloridatro de naloxona, bloqueantes alfa-adrenérgicos (clonidina), bloqueantes beta-adrenérgicos, láser y fotoprotección. Todos estos tratamientos pueden ser también efectivos en la disminución de los episodios de flushing1,8.
Flushing climatéricoEste fenómeno afecta al 50-85% de las mujeres durante la menopausia, y en un tercio de las mismas puede persistir durante más de 5 años9. El flushing perimenopáusico se caracteriza por episodios transitorios de 3 a 5 minutos de duración, de sensación de calor y enrojecimiento del tórax, cabeza y cuello, junto con sudación profusa, y posterior aparición de escalofríos, palpitaciones y ansiedad. Estas manifestaciones pueden repetirse aproximadamente 20 veces al día y pueden desencadenarse por aumento de temperatura, bebidas calientes, alcohol o estrés. Los episodios nocturnos pueden provocar insomnio, fatiga e irratabilidad1.
Las fluctuaciones hormonales parecen jugar un importante papel en la patogenia. Deben también tenerse en cuenta los fármacos que pueden inducir una «menopausia farmacológica» como la 4-hidroxiandrostenediona, danazol, tamoxifeno, citrato de clomifeno, decapeptil y leuprolida, así como la posibilidad de desarrollo de esta sintomatología tras una doble anexectomía o una ligadura tubárica bilateral3.
La terapia hormonal sustitutiva es efectiva para el flushing climatérico, pero debido a los potenciales efectos secundarios de su uso a largo plazo, se han tratado de identificar otras alternativas terapéuticas9. La clonidina y la naloxona pueden reducir la frecuencia de episodios3. La pérdida de peso en mujeres con sobrepeso u obesidad también ha resultado beneficiosa10.
Síndrome carcinoideLos tumores carcinoides derivan de las células enterocromafines productoras de diversos mediadores neuroendocrinos como la serotonina o la 5-hidroxitriptamina11.
El flushing aparece en algún momento de la enfermedad en el 95% de los pacientes, siendo el signo más frecuente. El síndrome carcinoide se presenta en menos del 10% de los pacientes con tumores carcinoides, y es más frecuente en los tumores carcinoides de intestino delgado y colon proximal, menos prevalente en tumores carcinoides bronquiales y apendiculares, estando ausente en tumores carcinoides de recto. Se caracteriza por la tríada de flushing, hipermotilidad gastrointestinal (dolor cólico y diarrea), y fallo cardíaco derecho por enfermedad valvular. Con menor frecuencia aparecen broncoconstricción y fatiga. El flushing puede ser diferente según el tipo de tumor carcinoide. Así, en los tumores carcinoides gástricos, pulmonares, pancreáticos y los del tracto biliar, el flushing es de color marrón-rojo, con pápulas que se generalizan y afectan también a palmas y plantas, pudiendo ser intensamente pruriginoso. El flushing de los tumores procedentes del apéndice y del íleo presenta un enrojecimiento violáceo. Tras varios años de evolución ocurren cambios rosaceiformes, con engrosamiento cutáneo, telangiectasias y coloración azulada del mentón, nariz y área malar11.
Para realizar el diagnóstico deben medirse los niveles de ácido 5-hidroxiindolacético (5-HIAA) en orina. Valores por encima del doble de lo normal son altamente sugestivos de síndrome carcinoide. Existen falsos positivos debido al consumo de plátanos, cafeína, melfalán o fluorouracilo. La determinación de 5-hidroxitriptamina en plasma, cromogranina A y enolasa neuronal específica pueden también ser de utilidad11.
El flushing del síndrome carcinoide y el flushing cutáneo benigno, comparten la misma distribución así como factores desencadenantes comunes (estrés emocional, alcohol y determinados alimentos)11.
Debido a la naturaleza maligna de los tumores carcinoides y a la elevada mortalidad, el síndrome carcinoide debe descartarse siempre en todo paciente con flushing aunque este pueda ser debido a otras patologías más prevalentes1.
El tratamiento del flushing en el síndrome carcinoide requiere somatostatina o sus análogos (ocreotida y lanreotida), subcutáneos o intravenosos. Además estos fármacos también disminuyen la progresión tumoral. En el caso de que el tumor sea secretor de histamina, los antihistamínicos anti-H1 o anti-H2 pueden ser beneficiosos. En un porcentaje de pacientes se puede conseguir eliminar el flushing con un antagonista de la 5-hidroxitriptamina, la quetanserina. Generalmente la administración de propranolol, clorpromazina, antagonistas de 5-hidroxitriptamina o esteroides es escasamente efectiva1.
FeocromocitomaEl feocromocitoma es un tumor generalmente benigno, derivado de las células cromafines de la médula adrenal o de los paraganglios extraadrenales (paragangliomas), que producen, almacenan y liberan catecolaminas. La elevada producción de catecolaminas produce flushing y vasodilatación12. Otros mediadores liberados por este tumor pueden verse en la tabla 2.
El hallazgo más frecuente es la hipertensión, que aparece en el 60% de los pacientes. En el 40%, la hipertensión aparece solo durante los ataques agudos, en los que se acompaña de flushing o palidez, taquicardia, cefalea, palpitaciones, sudación, dolor torácico, dolor abdominal con náuseas o vómitos, y sensación de muerte inminente. La aparición de estos síntomas puede desencadenarse por cualquier maniobra que movilice el contenido intestinal1.
Para el diagnóstico se requiere la determinación de metabolitos de catecolaminas en orina de 24 horas: las metanefrinas fraccionadas (metanefrina y normetanefrina). Otros estudios pueden ser la determinación de metanefrinas libres en plasma, y los niveles de catecolaminas totales en orina de 24 horas (norepinefrina, epinefrina y dopamina). La medición de ácido vanilmandélico y de metanefrinas totales en orina tiene menor valor para el screening inicial1,12.
El tratamiento definitivo es la cirugía. Previamente al procedimiento quirúrgico deben administrarse alfabloqueantes. Los betabloqueantes solo pueden administrarse después de los alfabloqueantes (ya que estos aumentarían la tensión arterial debido a un aumento de los efectos de las catecolaminas)1.
MastocitosisLas mastocitosis se caracterizan por una infiltración de los tejidos de células mastocitarias. Estas células, al ser estimuladas, liberan vasodilatadores potentes, dando lugar a flushing, hipotensión, taquicardia, dolor abdominal, diarrea, fatiga, malestar general, fiebre, náuseas, vómitos, síntomas neuropsiquiátricos y pérdida de peso. También pueden desencadenarse tras la administración de analgésicos narcóticos y cualquier sustancia capaz de producir anafilaxia o reacciones anafilactoides. Los agentes anestésicos implicados en la precipitación de reacciones anafilactoides en pacientes con mastocitosis se indican en la tabla 5.
Anestésicos productores de reacciones anafilactoides en pacientes con mastocitosis3
| Lidocaína |
| Morfina |
| Codeína |
| D-tubocurarina |
| Metocurina |
| Etomidato |
| Tiopental |
La mastocitosis debe sospecharse en todo paciente con flushing, especialmente si se asocia a hipotensión. El diagnóstico puede hacerse por la clínica cutánea característica. En ausencia de clínica cutánea debe confirmarse la presencia de un aumento de células mastocitarias, generalmente mediante biopsia de médula ósea13. Se observan también niveles elevados en plasma de mediadores de células mastocitarias (histamina y triptasa), y excreción elevada en orina de 24 horas de histamina o prostaglandina D2. Otros exámenes disponibles incluyen la determinación de n-metilhistamina y prostaglandina D2 en orina. Es importante descartar afectación hematológica1.
No existe un tratamiento definitivo. Deben evitarse los factores desencadenantes. El flushing, la hipotensión y las reacciones anafilactoides se alivian con epinefrina intravenosa. Los antihistamínicos anti-H1 suelen ser inefectivos, sin embargo, su combinación con los antihistamínicos anti-H2 son útiles en la prevención de la vasodilatación mediada por histamina1. El ácido acetilsalicílico, así como antiinflamatorios no esteroideos deben administrarse con precaución, ya que pueden provocar liberación masiva de mediadores y colapso vascular1.
AnafilaxiaLa anafilaxia se debe a la liberación de células mastocitarias y mediadores vasoactivos a la circulación sistémica. Se presenta generalmente con flushing, urticaria y angioedema y con alguno o todos de los siguientes síntomas: hipotensión, edema de las vías aéreas superiores, síntomas pulmonares, manifestaciones gastrointestinales, rinitis, cefaleas, dolor torácico. La presentación de flushing aislado sin otros síntomas acompañantes suele excluir prácticamente la anafilaxia13.
El diagnóstico es clínico y de laboratorio, incluyendo niveles de histamina y triptasa. Deben realizarse estudios de alergia según los desencadenantes más probables. En caso de sospecha de angioedema hereditario deben solicitarse niveles de C3, C1, C1q y C1 esterasa inhibidora1.
El tratamiento del episodio agudo requiere epinefrina intravenosa o intramuscular, que debe aplicarse en la región ántero-lateral del muslo o en la región deltoidea1.
Carcinoma medular de tiroidesEl carcinoma medular de tiroides es un tumor maligno derivado de las células C parafoliculares, que se puede presentar de manera esporádica o con herencia autosómica dominante como parte del síndrome de neoplasia endocrina múltiple (carcinoma medular de tiroides, feocromocitoma e hiperparatiroidismo). Las células C parafoliculares derivan de la cresta neural y secretan aminas y otros péptidos biológicamente activos que se detallan en la tabla 2.
En estos pacientes el flushing es extenso con afectación de cara, extremidades superiores, decoloración y telangiectasias.
La presencia de un nódulo tiroideo asintomático orienta al diagnóstico. Los niveles de calcitonina pueden estar elevados. La determinación de calcitonina tras administración intravenosa de calcio y pentagastrina es mucho más sensible. Deben excluirse hiperparatiroidismo, feocromocitoma y otras enfermedades endocrinas.
El tratamiento del carcinoma medular de tiroides es quirúrgico. En caso de asociación a feocromocitoma, este último debe ser extirpado inicialmente1.
Tumor de células pancreáticasSe trata de un tumor de los islotes pancreáticos no beta compuestos por células de estirpe neuroendocrina. Generalmente los pacientes presentan diarrea crónica, hipopotasemia y acloridria, tríada que compone el síndrome de Verner-Morrison. El flushing acompaña raras veces los episodios agudos.
El diagnóstico se realiza con la elevación de los niveles plasmáticos de péptido intestinal vasoactivo junto con un volumen de las deposiciones mayor de un litro al día. Los niveles de cromogranina A sérica pueden estar también elevados.
La exéresis quirúrgica es curativa en el 50% de los pacientes. La administración de estreptozocina y 5-fluorouracilo disminuye la diarrea y la masa tumoral1.
Carcinoma de células renalesPuede producir flushing por secreción de prostaglandinas o por hipofunción hipofisaria debido a liberación de gonadotropinas.
La tríada clásica se caracteriza por hematuria, dolor en flanco y masa abdominal, que ocurre en el 10% de los casos. En el 60% de los pacientes el único signo es la hematuria y el 50% presentan síndrome constitucional.
En las determinaciones analíticas puede encontrarse anemia, eritrocitosis, eosinofilia y reacción leucemoide.
El tratamiento de elección es la nefrectomía radical1.
Enfermedad neurológicaUn gran número de enfermedades neurológicas pueden asociar flushing. Entre ellas hay que considerar:.
Síndrome de Horner (ptosis, miosis y anhidrosis)Produce flushing unilateral debido a lesiones nerviosas simpáticas contralaterales3,14.
Síndrome de Frey (flushing auriculotemporal)Produce episodios recurrentes de flushing gustatorio unilateral acompañado de calor y sudación, limitados al territorio del nervio auriculotemporal. Es debido a una regeneración anómala de fibras parasimpáticas tras daño en dicho nervio o en enfermedad de la glándula parótida. Se han recomendado diversos tratamientos como anticolinérgicos, antihistamínicos, radioterapia, cirugía o toxina botulínica, pero ninguno de ellos se ha mostrado claramente beneficioso3,15.
Flushing gustatorio postherpéticoSe desencadena mayoritariamente por los sabores ácido y salado, se debe a áreas cicatrizales en la rama mandibular del nervio trigémino3. Existe también un flushing gustatorio fisiológico, que se acompaña de sudación, lagrimeo y secreciones nasales, mediado por fibras parasimpáticas que discurren adyacentes a los nervios facial o glosofaríngeo, y se desencadena por la masticación de determinadas sustancias. Las medidas de enfriamiento corporal pueden disminuir o inhibir este flushing gustatorio fisiológico3.
Epilepsia autonómica o epilepsia diencefálicaPuede producir un flushing paroxístico, sudación, hipersalivación, taquicardia, e hipertensión junto con crisis generalizadas y disminución del nivel de conciencia. Se produce por distensión aguda del tercer ventrículo secundaria a tumores o quistes en proximidad, lo que activa los centros autonómicos que están en su pared16. El flushing asociado a la epilepsia diencefálica responde a clonidina, carbamazepina o a la combinación de ambos3.
Hiperreflexia autonómicaAparece en enfermedad de la médula espinal y se caracteriza por la tríada de flushing, cefalea y sudación que aparece en el 85% de los pacientes con lesiones medulares transversales y en el 50% de los casos en que existe daño medular por encima del nivel centrotorácico3. Las lesiones que producen flushing se sitúan más frecuentemente en la región cervical inferior y en la unión dorso-lumbar. El flushing se debe a reflejos vasomotores que se activan por hipertensión neurógena1. La hipotensión ortostática puede también acompañarse de flushing y sudoración1,3.
Síndrome de StreetenCombina hipotensión ortostática e hiperbradiquinismo y puede producir flushing sobre todo cuando los pacientes están en posición recostada; otros signos son la coloración violácea de las piernas en posición de bipedestación y taquicardia1,3.
FármacosEl listado de fármacos que se ha relacionado con flushing se muestra en la tabla 6.
Fármacos que pueden causar flushing1,6,7
| Fármacos asociados con flushing o rubor facial transitorio |
| Todos los vasodilatadores: liberadores de nitroglicerina y de óxido nítrico, citrato de sildenafilo, nitrito de amilo, nitrito de butilo, prostaglandinas |
| Todos los bloqueantes de los canales del calcio: nifedipino, verapamilo, diltiazem |
| Triamcinolona oral e intrasinovial |
| Altas dosis de metilprednisolona en pulsos intravenosos |
| Betabloqueantes |
| Inhibidores de la enzima convertidora de angiotensina |
| Morfina y otros opiáceos |
| Catecolaminas |
| Prostaglandinas D2 y E |
| Antiinflamatorios no esteroideos |
| Análogos de encefalina |
| Ácido nicotínico |
| Nicotina |
| Fármacos colinérgicos (incluidos los antihelmínticos) |
| Bromocriptina |
| Quimioterápicos: tamoxifeno, ciclosporina, doxorrubicina, mitramicina, dacarbazina, cisplatino, interferón alfa-2, flutamida |
| Antieméticos: alizaprida, metoclopramida |
| Medios de contraste |
| Leuprolida |
| Acetato de ciproterona |
| Vancomicina |
| Rifampicina |
| Péptido relacionado con el gen de la calcitonina |
| Hormona liberadora de tirotropina |
| Combinación de isoflurano y fentanilo |
| Tamoxifeno |
| Retirada de cafeína |
El ácido nicotínico y su análogo, acipimox, aumentan la síntesis de prostaciclina, un potente vasodilatador. Su efecto es antagonizado por ácido acetil salicílico, indometacina o antiinflamatorios no esteroideos1,3,18. La cafeína no produce flushing, aunque este puede verse en el síndrome de abstinencia de la misma3. Múltiples quimioterápicos pueden causar flushing, aunque generalmente los pacientes desarrollan tolerancia a lo largo del tiempo. Los fármacos que causan anafilaxia o reacciones anafilactoides producen flushing acompañado de hipotensión, disnea, estornudos, urticaria y angioedema. Además, múltiples fármacos o metabolitos de los mismos pueden desencadenar liberación de mediadores directa o indirectamente. Generalmente la relación temporal entre la aparición de la clínica y la toma del fármaco es clara1.
Otras causasOtras causas menos frecuentes de flushing se muestran en las tablas 1 y 2, junto con determinadas características de algunas de ellas.
Flushing inexplicado y enfermedades psiquiátricasEl flushing sin causa aparente ha sido estudiado por diferentes grupos de trabajo. Se propone que la mayoría de estos casos están relacionados con enfermedad psicológica o psiquiátrica subyacente. Los ataques de pánico y la ansiedad, que a su vez forman parte de la mayoría de los procesos psiquiátricos, son ejemplos de estas enfermedades.
El término de flushing idiopático podría estar relacionado con estos casos debido a la sintomatología que presenta y a la ausencia de causa orgánica. Ocurre generalmente en mujeres jóvenes y se caracteriza por una mayor duración y asociación con palpitaciones, síncope e hipotensión. Al igual que el síndrome carcinoide, aparecen también diarrea y elevados niveles de serotonina sanguínea, pero a diferencia de este, en el flushing idiopático son menos frecuentes las sibilancias y el dolor abdominal1.
En estos casos de flushing inexplicado, debe descartarse la presencia de un síndrome carcinoide, mastocitosis, anafilaxia, y otras causas graves, así como reevaluación cada 6-12 meses para valorar si existe empeoramiento y si se requieren más estudios. Si los síntomas permanecen estables no serán necesarias pruebas complementarias adicionales. En estos casos en que las causas orgánicas hayan sido descartadas, se debe valorar una evaluación psiquiátrica para la búsqueda de una enfermedad subyacente que pueda ser tratable1.
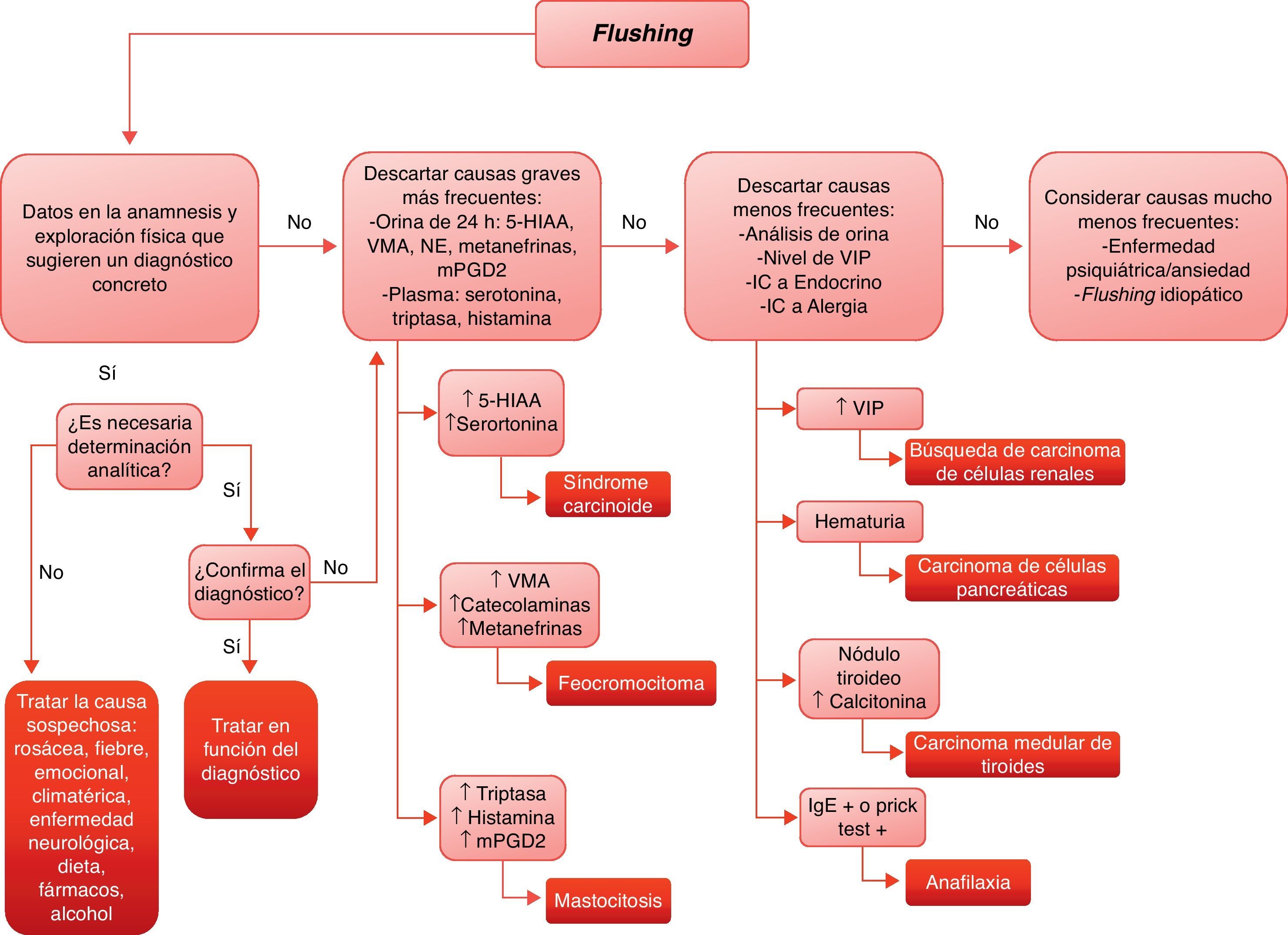
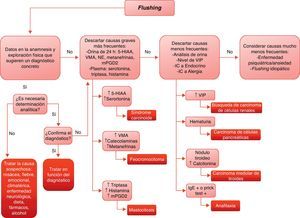
DiagnósticoLas pruebas complementarias para determinar la etiología del flushing se han comentado en cada uno de los apartados anteriores. A modo de resumen, y de modo práctico se propone el algoritmo de manejo que aparece en la figura 2. Además de la evaluación del paciente, es útil que este documente, durante 2 semanas, la duración de los episodios de flushing, sus características, la sintomatología asociada, y todos los agentes exógenos sospechosos. Determinadas quejas vagas pueden orientar a un diagnóstico de depresión, ansiedad o somatización.
TratamientoLos tratamientos disponibles para cada una de las diversas causas de flushing han sido previamente comentados, aunque no se han revisado de forma exhaustiva dado que no es el objetivo específico de este trabajo, pudiendo encontrarse en el búsqueda bibliográfica distintas alternativas anecdóticas y así en la rosácea se han utilizado el ondasentrón, la oximetazolina o la xilometazolina tópicas o el carvedilol17–20.
ConclusiónEl diagnóstico diferencial del flushing es extenso y comprende entidades benignas y malignas, con gran repercusión en la calidad de vida y supervivencia. Aunque la mayoría de los casos se deben a entidades benignas, debe hacerse un estudio exhaustivo para descartar aquellas enfermedades con mayor morbimortalidad, sobre todo después de haber excluido las causas más frecuentes, y cuando no haya respuesta al tratamiento. Los dermatólogos juegan un papel importante en la evaluación de los pacientes con flushing, siendo uno de los primeros servicios a los que son derivados estos pacientes ya que es un síntoma frecuente en varias enfermedades dermatológicas habituales. Un adecuado conocimiento de las causas de flushing, los síntomas «claves» acompañantes y los procedimientos diagnósticos para acotar la gran lista de diagnósticos diferenciales, tendrán un gran impacto en la morbimortalidad, sobre todo en los casos en que existen patologías graves subyacentes.
- •
El rubor facial transitorio o flushing describe un enrojecimiento pasajero de la piel en las «áreas proclives al rubor» (cara, cuello, región anterior del tronco), causado por un incremento del flujo sanguíneo cutáneo.
- •
En la mayoría de los casos, el flushing está condicionado por cuadros benignos, aunque puede asociarse con procesos de significada morbimortalidad.
- •
El primer paso ante un paciente con flushing debe ser la búsqueda del diagnóstico específico, que requerirá posteriormente un tratamiento concreto e individualizado en cada caso.