- Los hongos dermatofitos causan el 90% de las onicomicosis de los pies, y Tricophyton rubrum es el hongo que se aísla con más frecuencia.
- Es esencial recoger las muestras de forma adecuada, ya que su calidad determina el éxito del examen micológico. El material debe recogerse de la zona central y más proximal de la lesión.
- La avulsión química o quirúrgica puede utilizarse como tratamiento adyuvante en casos en que la uña ocasiona dolor o se halla muy engrosada.
- El tratamiento de elección en la onicomicosis blanca superficial son los antifúngicos tópicos.
- Terbinafina es muy eficaz contra los hongos dermatofitos, pero es menos eficaz que itraconazol contra los hongos no dermatofitos y Candida albicans.
- En el caso del tratamiento combinado, es preferible asociar fármacos con diferentes mecanismos de acción.
La onicomicosis es la afección ungueal más frecuente y pueden ocasionarla diferentes tipos de hongos. Tanto el tipo de onicomicosis como el agente etiológico, el número de uñas afectas y su gravedad y otros factores dependientes del huésped son determinantes de la estrategia terapéutica. En la actualidad se dispone de multitud de opciones para el tratamiento de esta infección, con tasas de fracaso terapéutico y recidiva nada despreciables. No obstante, se trata de un trastorno que no debe pasar inadvertido y contra el que, de ser posible, se debe actuar en sus estadios más tempranos.
EPIDEMIOLOGÍALa onicomicosis es la afección ungueal más frecuente en los adultos1, y su incidencia ha ido aumentando en las últimas décadas debido a los nuevos estilos de vida y al incremento en el número de individuos inmunodeficientes2. Con toda probabilidad se trata de una patología infradiagnosticada, de modo que la prevalencia estimada en la población general varía de forma muy amplia según las series. En general, se considera que oscila entre un 2 y un 8%3,4, pero en un estudio realizado recientemente en Europa se estimó en un 26,9%5. En España la prevalencia se estimó en un 2,6% en un trabajo publicado en 1995 por Sais et al1. En cuanto a la localización, las onicomicosis de las uñas de los pies son más frecuentes que las de las manos, con una proporción en España de 4:11.
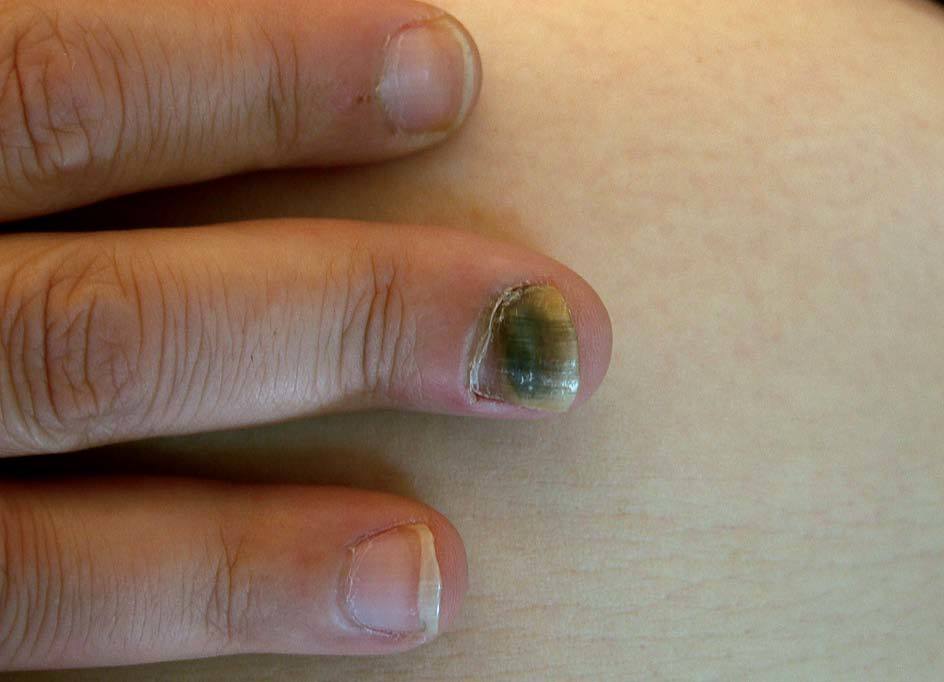
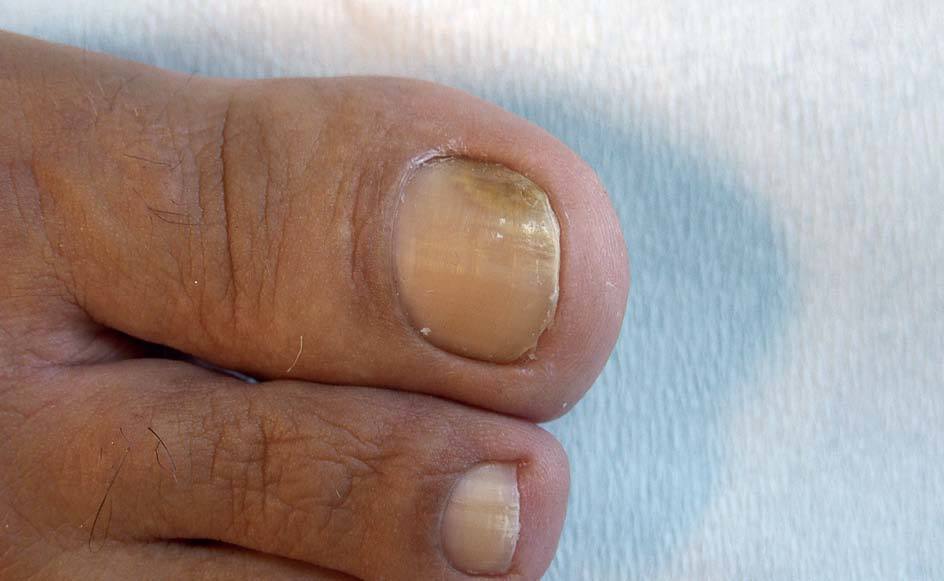
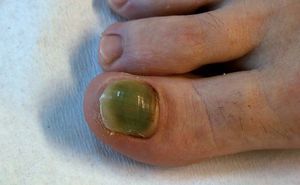
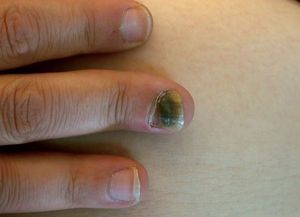
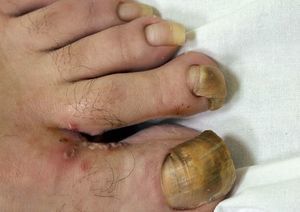
AGENTES ETIOLÓGICOSPueden ocasionar onicomicosis tres tipos diferentes de hongos: los hongos dermatofitos, los no dermatofitos y las levaduras. Los hongos dermatofitos causan el 90% de las onicomicosis de los pies y el 50% de las de las manos6. Tricophyton rubrum es el agente causal del 70% de las onicomicosis de los pies y T. mentagrophytes, del 20%. En cuanto a las levaduras, la que se aísla con más frecuencia es Candida albicans (figs. 1 y 2), que afecta de forma más típica a las uñas de las manos. Los hongos no dermatofitos causan un 2-11% de las onicomicosis y el implicado con más frecuencia es Scopulariopsis bre-vicaulis2,7.
Figura 1. Onicomicosis por Candida albicans que afecta a la primera uña del pie.
Figura 2. Onicomicosis por cándidas que afecta a una uña de la mano en una paciente con sida.
FACTORES DE RIESGOEntre los factores de riesgo relacionados con el desarrollo y las recurrencias de las onicomicosis, se encuentran las infecciones previas o concomitantes por T. rubrum, la edad avanzada, la inmunodeficiencia, la diabetes, las alteraciones en la morfología ungueal, las enfermedades que afectan a la circulación arterial periférica y factores genéticos que aún están por determinar8,9.
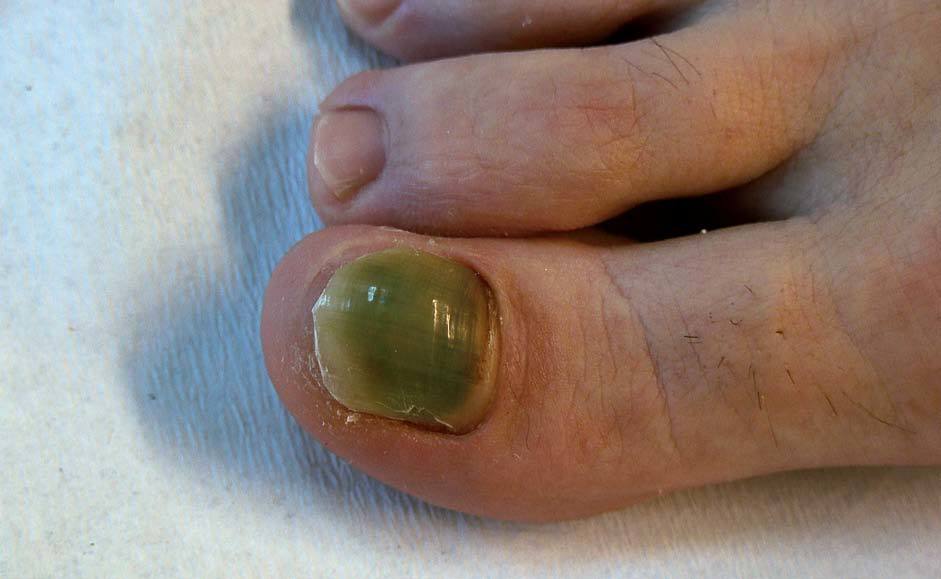
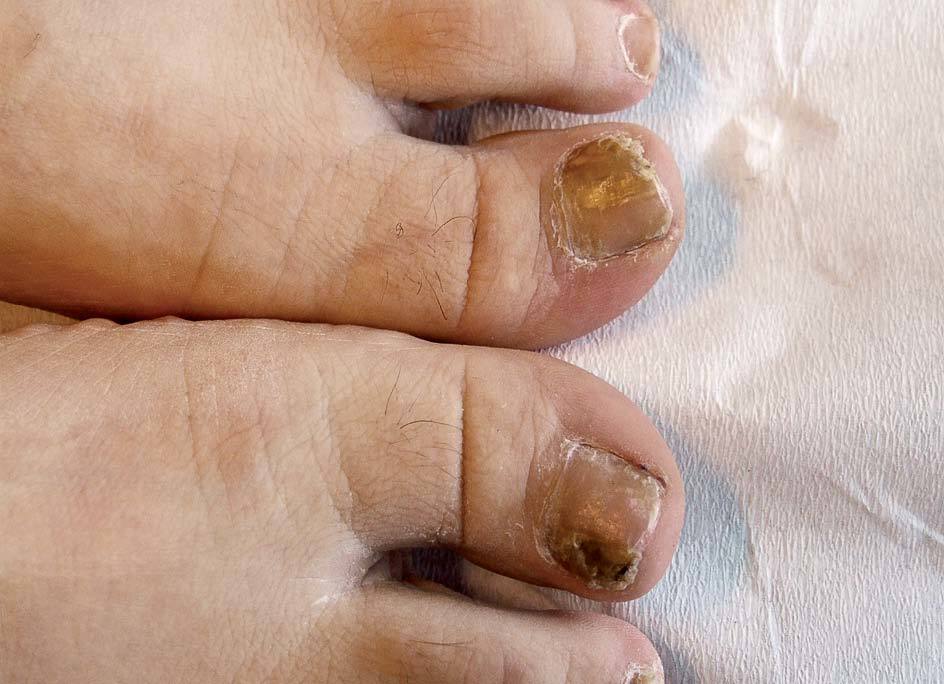
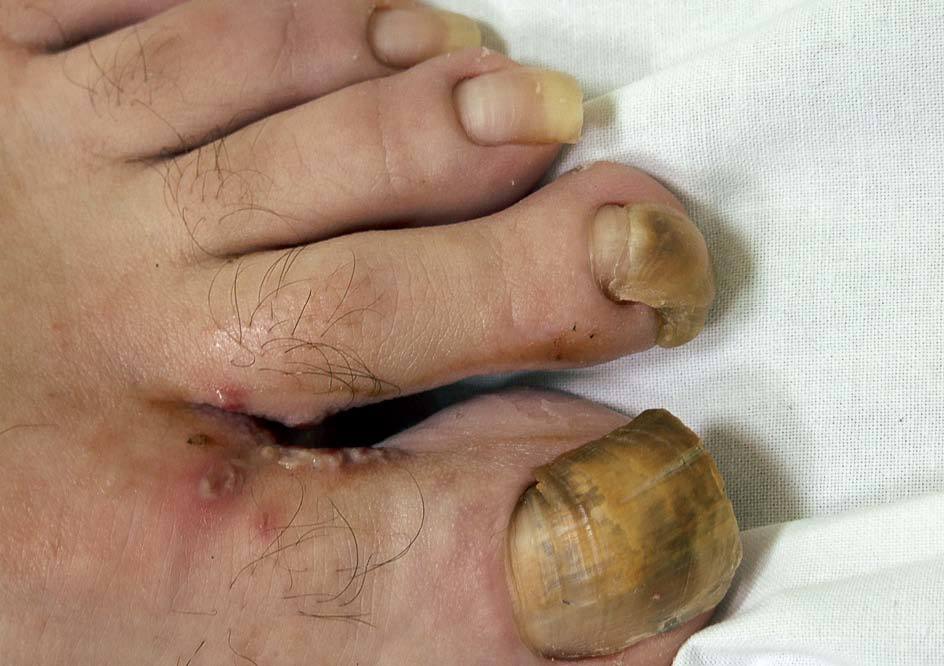
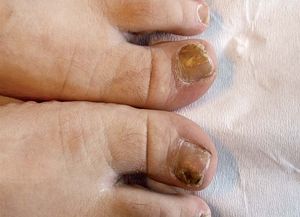
CLASIFICACIÓN CLÍNICASe distinguen cinco formas clínicas de onicomicosis. La onicomicosis distal y lateral subungueal (ODL), la onicomicosis blanca superficial (OBS), la onicomicosis proximal subungueal (OP), la onicomicosis distrófica total (ODT) y la endoniquia. La ODL es la forma más frecuente y se caracteriza por la afección distal del lecho ungueal que ocasiona una hiperqueratosis subungueal, onicólisis y engrosamiento de la lámina ungueal (figs. 3 y 4). La OP es la forma más común en pacientes infectados por el VIH o con otras enfermedades que implican inmunodeficiencia. En este caso, el hongo penetra por debajo de la cutícula y ocasiona una infección de la porción proximal del lecho ungueal. En la ODT está infectada toda la uña (fig. 5), mientras que en la OBS sólo lo están las porciones más superficiales de la lámina ungueal10. En la endoniquia sólo la parte medial de la lámina ungueal se encuentra afectada, mientras que el lecho se mantiene inalterado.
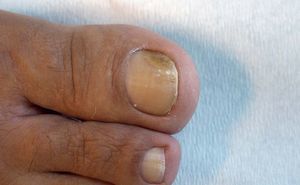
Figura 3. Onicomicosis distal y lateral subungueal (ODL) limitada al margen lateral ungueal.
Figura 4. Onicomicosis distal y lateral subungueal (ODL).
Figura 5. Onicomicosis distrófica total en un paciente con sida. Además presenta escabiosis y tinea pedis concomitantes.
DIAGNÓSTICOTeniendo en cuenta que el diagnóstico clínico de las onicomicosis no siempre es sencillo y que los tratamientos disponibles son largos y no exentos de efectos indeseables, esta enfermedad debe confirmarse siempre mediante técnicas de laboratorio antes de iniciar un tratamiento antifúngico sistémico. Los exámenes micológicos clásicos siguen siendo las técnicas más baratas y las que ofrecen más información. De este modo, el examen directo conduce a un diagnóstico de presunción, mientras que el cultivo permite confirmar el diagnóstico e identificar el agente causal. A pesar de ello, la sensibilidad de estas técnicas no es del todo satisfactoria y se estima que los falsos negativos pueden alcanzar hasta el 30%11.
Es esencial recoger las muestras de forma adecuada, y se debe tener en cuenta que su calidad determinará la posibilidad de obtener un diagnóstico correcto. Así, como norma general, el material debe recogerse del centro de la lesión y en la zona más proximal de la uña afectada, ya que es en la interfase entre ésta y la uña normal donde es más probable encontrar los hongos viables12. En el caso de la OBS, es suficiente rascar la superficie de la uña afecta para obtener el material desprendido. Antes de recoger las muestras, es necesario desinfectar la superficie de la uña, por ejemplo con alcohol de 70°.
TRATAMIENTOSe debe tratar a los pacientes afectos de una onicomicosis con el fin de eliminar las alteraciones estéticas y funcionales, la diseminación de la infección y sus posibles complicaciones, y reducir al mínimo la cantidad de microorganismos y la transmisión de la enfermedad. No obstante, el tratamiento de las onicomicosis no siempre es fácil. Las tasas de fracaso terapéutico y las recurrencias alcanzan un 25-50%13, y además el tratamiento ha de individualizarse atendiendo al tipo de onicomicosis, el agente causal y las características de cada paciente. Por todo ello hay multitud de modalidades terapéuticas para el manejo de esta enfermedad. La avulsión química o quirúrgica, el uso de fármacos por vía tópica o sistémica o la combinación de dos o más de estos tratamientos son algunas de las opciones de las que se dispone en la actualidad. A continuación se comenta cada una de ellas.
AvulsiónLa avulsión puede servir como complemento del tratamiento oral o tópico en los casos en que la uña infectada produce dolor o se encuentra muy engrosada14. La avulsión quirúrgica puede practicarse mediante el raspado de la zona afecta, la laminectomía parcial o total o la matricectomía, entre otros procedimientos. En este caso los agentes antifúngicos deben iniciarse antes o en el momento del acto quirúrgico. La avulsión química consiste en la aplicación local de agentes queratolíticos, como la urea al 40% o el ácido salicílico al 30%, que pueden combinarse con antifúngicos tópicos15. No obstante, el beneficio a largo plazo de estos procedimientos no está del todo claro y debe evaluarse mediante ensayos clínicos controlados y aleatorizados13.
Antifúngicos tópicosEl tratamiento tópico en monoterapia debe considerarse en casos leves o moderados sin afección de la matriz ungueal y en los que hay pocas uñas afectadas, o en la profilaxis a largo plazo de las onicomicosis13. En el caso de la OBS, el tratamiento tópico es de elección y más eficaz que el uso de antifúngicos orales16.
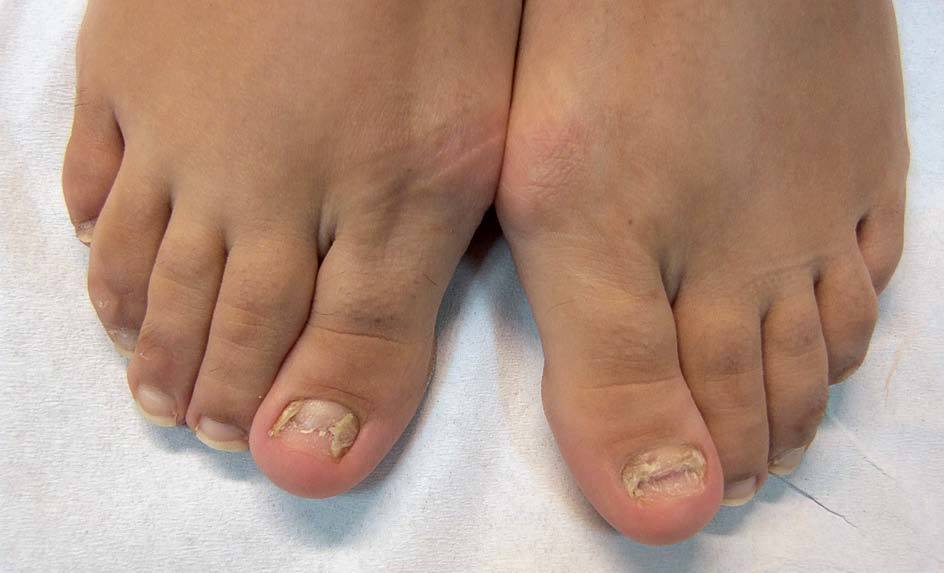
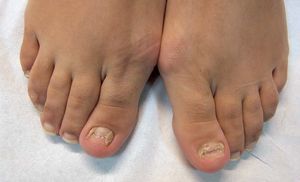
Los antifúngicos tópicos más utilizados en el tratamiento de las onicomicosis son la amorolfina al 5% en laca (Locetar®, Odenil®), el ciclopirox al 8% en laca (Ciclochem®), el tioconazol al 28% en solución (Trosid®) y la combinación de urea al 40% y bifonazol al 1% en pomada (Mycospor Onicoset®) (fig. 6). Los más efectivos son los dos primeros, y hasta la aparición de estas nuevas formulaciones, el tratamiento tópico de las onicomicosis se había considerado prácticamente ineficaz. Por el contrario, las lacas permiten la penetración y la liberación eficientes del principio activo. Así éste se mantiene en la superficie de la uña, desde donde se difunde a través de la lámina hasta alcanzar el lecho ungueal. Además, después de la evaporación del solvente, la concentración del fármaco asciende hasta el 34,8% en el caso de ciclopirox y el 25% en el caso de la amorolfina16.
Figura 6. Aspecto de las uñas tras la aplicación de una combinación de urea al 40% y bifinazol al 1% tópicos.
Amorolfina. La amorolfina es un agente fungicida derivado de la morfolina que se ha demostrado eficaz contra dermatofitos, levaduras y mohos. Actúa inhibiendo dos enzimas esenciales para la síntesis de ergosterol, la µ14-reductasa y la µ7-8 isomerasa. La ausencia de ergosterol bloquea la formación de la membrana celular y conduce a la muerte del hongo. Numerosos ensayos clínicos han demostrado la eficacia y la seguridad de la amorolfina al 5% en laca en el tratamiento de las onicomicosis. En un estudio multicéntrico, aleatorizado y a doble ciego, Lauharanta et al17 compararon la eficacia de amorofina al 2% y al 5% en laca, administradas una vez a la semana durante 6 meses. Tres meses después de finalizar el tratamiento, las tasas de curación, definida como negatividad en el estudio micológico junto con la presencia de una uña normal o con menos del 10% afectado, fueron del 12 y el 38%, respectivamente. El régimen recomendado es la aplicación de la laca una o dos veces por semana hasta la curación clínica, habitualmente 6 meses para las uñas de las manos y 12 meses para las de los pies15. En general, el tratamiento es bien tolerado y los efectos adversos observados con más frecuencia son las dermatitis de contacto en la región periungueal y, en ocasiones, cromoniquia18.
Ciclopirox. Es un derivado de la hidroxipiridona con actividad fungicida contra dermatofitos, cándidas y algunos hongos no dermatofitos. Además tiene efecto antibacteriano contra ciertos grampositivos y gramnegativos. Su principal mecanismo de acción deriva de la afinidad para los cationes trivalentes como Fe y Al. La inhibición de éstos afecta al transporte mitocondrial de electrones y, por lo tanto, bloquea el metabolismo del hongo. La eficacia de ciclopirox 8% en laca también ha sido ampliamente demostrada. En dos ensayos clínicos controlados y aleatorizados, se calcularon unas tasas de respuesta clínica, definida como una afección de menos del 10% de la uña y unos resultados micológicos negativos, del 6,5 y el 12% tras la aplicación de ciclopirox una vez al día durante 48 semanas16. No obstante, el régimen recomendado en la ficha técnica es la aplicación de la laca cada 48 h durante el primer mes, dos veces a la semana durante el segundo mes y una vez a la semana desde el tercero al sexto mes. Los efectos adversos más frecuentes consisten en la aparición de una dermatitis de contacto que, en general, se acaba resolviendo con el uso continuado de la medicación16.
Otros tratamientos tópicos. Han sido numerosos los antifúngicos tópicos que se han utilizado para el tratamiento de las onicomicosis. Entre ellos, el tioconazol, la urea en combinación con bifonazol, el miconazol, el ketoconazol y la ciclopiroxolamina. Las ventajas de estos tratamientos radican en las bajas tasas de efectos adversos locales, la ausencia de reacciones adversas sistémicas y la excelente aceptación por parte de los pacientes. No obstante, cualquiera de los antifúngicos tópicos disponibles quedaría relegado al tratamiento de la onicomicosis blanca superficial y de la onicomicosis distal subungueal. En este último caso, una afección > 60% de la uña haría casi completamente ineficaz esta modalidad terapéutica19. Con la aparición de la amorolfina y el ciclopirox en lacas se mejoró la eficacia del tratamiento tópico de las onicomicosis. No obstante, se precisa de estudios clínicos aleatorizados, controlados y con criterios unificados para establecer la eficacia real de estos tratamientos y poder compararlos16.
Antifúngicos por vía oralCon el fin de obtener pautas de tratamiento más cortas y cómodas que con los tratamientos tópicos, se utilizan los tratamientos orales19. Las principales indicaciones del tratamiento oral son las onicomicosis resistentes al tratamiento tópico, las formas graves (con afección de la matriz ungueal y/o > 50% de la lámina ungueal) y las que afectan a individuos inmunodeficientes20. Se recomienda realizar analíticas basales previas y periódicas con hemograma y función hepática cuando se administre una pauta continua oral, aunque no son necesarias con la pauta pulsátil de itraconazol6. Aunque generalmente son bien tolerados, los antifúngicos orales tienen frecuentes interacciones medicamentosas (tabla I). No se deben administrar durante la gestación ni la lactancia.
TABLA I. Interacciones farmacológicas de los antifúngicos orales
Los principales antifúngicos orales que se han utilizado en las onicomicosis son la terbinafina, el itraconazol, el ketoconazol, el fluconazol y la griseofulvina. Actualmente el interés de la griseofulvina es histórico y el fluconazol y el ketoconazol han sido desplazados por el itraconazol por su mayor eficacia, menor hepatotoxicidad y menor duración del tratamiento13.
Así, en la actualidad, la terbinafina y el itraconazol son los dos fármacos de primera elección en el tratamiento oral de las onicomicosis, ya que ambos se difunden rápidamente a través del lecho y la matriz ungueal19.
Su eficacia es similar contra las onicomicosis por dermatofitos, pese a que algunos estudios son más favorables a la terbinafina, que posee además una menor tasa de recidiva, aunque la eficacia del itraconazol es mayor contra cándidas y otros no dermatofitos6,15,21-26. Ambos tienen un perfil de seguridad parecido, con escasa hepatotoxicidad, aunque no se recomiendan en hepatopatías crónicas o activas19,27. Aunque ambos tienen diversas interacciones farmacológicas, el uso de terbinafina en principio no está contraindicado con ningún medicamento, pero el del itraconazol sí (tabla I)27. Los diversos estudios señalan que la relación coste-beneficio entre los diferentes antifúngicos orales es más favorable a la terbinafina28.
Itraconazol. El itraconazol es un fármaco triazólico con acción antifúngica fungiestática de amplio espectro27. Actúa sobre la enzima lanosterol 14-dimetilasa del citocromo P-450 bloqueando la vía del ergosterol19. Tiene una alta afinidad por la queratina, por l o que persiste en el interior de la uñas hasta 6 meses después del tratamiento6, con lo que evita recidivas (curación micológica del 54-69% y clínica del 65-81%, con índice de recidiva del 9-21%)6,13,19,29. A diferencia de la terbinafina, es eficaz contra C. albicans15. Existen dos pautas de administración eficaces: continua (200 mg/día durante 3 meses) y pulsátil (200 mg/12 h en tandas de 1 semana al mes durante 3 meses), pauta más barata y como mínimo igual de eficaz6,30. Sus principales efectos adversos son la intolerancia gastrointestinal y las cefaleas6.
Terbinafina. La terbinafina es un fungicida de amplio espectro perteneciente a la familia de las alilaminas, que actúa inhibiendo la enzima escualeno epoxidasa de la vía del ergosterol15,27,31. Aunque es muy eficaz contra los dermatofitos, es menos eficaz contra los hongos no dermatofitos y C. albicans15. Las tasas de curación clínica y micológica son del 71 y el 88%, con tasas de recidiva al cabo de 1 año de hasta el 20%6,13,19. También persisten concentraciones terapéuticas en las uñas a los 6 meses de acabar el tratamiento6. La dosis recomendada es de 250 mg/día durante 6 semanas para las uñas de las manos y 12 semanas para las de los pies6,15. Los efectos adversos son infrecuentes y destacan los gastrointestinales, los exantemas, la linfocitopenia y la ageusia19,27. Se han documentado algunos casos de hepatotoxicidad, por lo que se recomienda una determinación basal de la función hepática antes de iniciar el tratamiento.
Tratamiento combinadoEl tratamiento combinado pretende conseguir, mediante la combinación de diferentes tratamientos antifúngicos, las siguientes ventajas fundamentales frente a las monoterapias respectivas: acción sinérgica, mayor espectro antifúngico, prevención de resistencias, aumento de las tasas de curación, menor coste y buenas tolerancia y seguridad4,20. Es preferible usar combinaciones de fármacos con diferentes mecanismos de acción4.
La combinación más frecuente es la de antifúngicos tópicos (tioconazol, amorolfina o ciclopirox) y sistémicos (terbinafina o itraconazol). Diversos estudios señalan que son más eficaces estos tratamientos combinados que cualquiera de sus componentes en monoterapia4,13. Aunque clásicamente estas combinaciones se han indicado como tratamiento de segunda elección en pacientes que no respondían a monoterapia tópica durante 6 meses, actualmente se recomiendan como primera elección, sobre todo si hay afección ungueal proximal4.
Se puede administrar ambos tratamientos de forma paralela o secuencial, iniciando el tratamiento tópico tras acabar el oral4. El interés de la pauta secuencial sería evitar las recurrencias a largo plazo (de hasta 5 años), tanto de la onicodistrofia (17%) como de la onicomicosis (20-50%)4. Además, los fármacos tópicos complementan la acción de los sistémicos porque llegan mejor a los bordes laterales de la lámina ungueal13. El uso de amorolfina tópica intermitentemente (cada 2 semanas) permitiría evitar las reinfecciones, ya que persiste en la queratina ungueal hasta 14 días4. El ciclopirox tópico actúa sobre las esporas, mientras que la terbinafina oral no, con lo que su uso secuencial prevendría recidivas13.
También se puede combinar dos antifúngicos orales como terbinafina e itraconazol, pero hay controversia respecto a si su eficacia es o no mayor que la de sus respectivas monoterapias13,32.
Correspondencia: Dra. N. Fernández-Chico. Parc Taulí, s/n. 08208 Sabadell. Barcelona. España. Correo electrónico: NFernandezC@tauli.cat