- La manifestación clínica más frecuente de la enfermedad de Behçet son las aftas orales recurrentes, que aparecen en el 100% de los pacientes, suelen ser un signo inicial y constituyen el principal criterio diagnóstico.
- La etiopatogenia de la enfermedad de Behçet es desconocida, pero el fenómeno subyacente es una vasculitis de vasos de cualquier tipo y calibre.
- El HLA-B51 es el factor genético más estrechamente relacionado con la enfermedad, aunque parece ser que determina una susceptibilidad general a la enfermedad de un 20%.
- Las lesiones oculares aparecen en un 50% de los pacientes con EB y constituyen la principal causa de morbilidad. Son más frecuentes en varones, en quienes el curso y el pronóstico son más graves.
- El objetivo del tratamiento no es la curación de la enfermedad, sino que debe dirigirse hacia el control de los síntomas y la prevención de posibles daños orgánicos irreversibles. Por lo tanto, el diagnóstico y el tratamiento precoces son fundamentales para el buen pronóstico en esta enfermedad.
La enfermedad de Behçet (EB) es una afección multisistémica de etiología desconocida, en la que se suceden brotes inflamatorios recurrentes que pueden afectar a cualquier órgano o sistema. En la actualidad se acepta que el fenómeno patológico subyacente es una vasculitis de vasos de cualquier tipo o calibre. Desde el punto de vista clínico, las aftas orales, las úlceras genitales y la uveítis constituyen la tríada característica, descrita en 1937 por Hulusi Behçet1, un dermatólogo turco. Las lesiones cutáneas son también muy frecuentes, sobre todo el eritema nudoso y las de tipo acneiforme. Hasta el momento no existe una prueba de laboratorio que permita el diagnóstico, por lo que éste se establece por una serie de criterios clínicos que se comenta en esta revisión.
EPIDEMIOLOGÍAParece ser que la EB afecta con mayor frecuencia a los varones que a las mujeres, aunque la distribución por sexos tiende a igualarse en la actualidad1. Se trata de una entidad rara en la edad pediátrica, mientras que la máxima incidencia se sitúa en la tercera y la cuarta década de la vida.
La prevalencia varía mucho en función del área geográfica. Así, la mayor parte de los casos aparecen a lo largo de la antigua Ruta de la Seda, desde Asia oriental hasta la cuenca mediterránea. Turquía es el país con la prevalencia más elevada, que se estima en 80-370 ca-sos/10.000 habitantes2, mientras que países como Japón, Corea, China o Arabia Saudí tienen una prevalencia de unos 13,5-20 casos/100.000 habitantes3. En España parece corresponder4 a 0,7/100.000 y en países occidentales como Reino Unido o Estados Unidos supone alrededor de 0,5/100.000 habitantes3.
En cuanto a las manifestaciones clínicas y la distribución por sexos, también hay diferencias geográficas. Mientras que los síntomas gastrointestinales son comunes en pacientes de Asia oriental, son poco frecuentes en países de Oriente Medio5, y la reacción de patergia, común en países mediterráneos, es muy poco frecuente en pacientes del norte de Europa y de Estados Unidos6. En Japón y Corea, la EB es algo más frecuente entre las mujeres. Sin embargo, es más prevalente en varones en los países de Oriente Medio7,8.
En un estudio publicado recientemente por Ricart et al9 sobre 74 pacientes con EB en Valencia, se vio que las manifestaciones clínicas más frecuentes fueron las aftas orales, las genitales y las lesiones cutáneas, por este orden. A continuación se encuentran las manifestaciones oculares, la fiebre y las manifestaciones vasculares. Asimismo, la afección gastrointestinal fue más frecuente en mujeres que en varones, y los fenómenos trombóticos venosos, más frecuentes que la afección vascular arterial.
PATOGENIAEn la actualidad se están realizando numerosos trabajos, incluso en países en donde la prevalencia de la enfermedad es baja, en un intento por conocer más a fondo la etiopatogenia de la EB, por el momento aún desconocida. La hipótesis más aceptada es que determinados agentes ambientales actuarían en individuos predispuestos genéticamente para dar lugar a una serie de alteraciones inmunológicas que determinarían la respuesta inflamatoria de la enfermedad. Sea como fuere, la diana serían las células endoteliales. La vasculitis y la tendencia a la trombofilia serían los dos fenómenos subyacentes a cualquiera de las manifestaciones clínicas que pueden encontrarse en esta enfermedad.
Susceptibilidad genéticaEl HLA-B51 es el factor genético más importante que se conoce hasta el momento. Se trata de un alelo que se encuentra con más frecuencia en áreas geográficas donde la enfermedad de Behçet es más prevalente y en individuos con la enfermedad; también se encuentra con más frecuencia en los países de Asia oriental y la cuenca mediterránea que en los del norte de Europa o América. Así, aunque deben de existir otros factores, la contribución global del alelo en la susceptibilidad a la enfermedad se sitúa alrededor de un 20%10. Por otro lado, parece ser que también determina la gravedad de la enfermedad y es más frecuente en pacientes que desarrollan uveítis posterior y enfermedad del sistema nervioso central3.
Factores ambientalesEn cuanto a los factores ambientales, determinados microorganismos son a los que se ha apuntado en más ocasiones como causa de la enfermedad. De este modo, ciertos virus como el del herpes simple, el de la hepatitis C y el parvovirus B19, y bacterias como Streptococcus sanguis podrían encontrarse implicados3. Asimismo, numerosos trabajos recientes están demostrando el papel que ciertos antígenos (como la proteína del shock térmico, ampliamente distribuida entre microorganismos y en el ser humano) tendrían en la inducción de la respuesta inflamatoria de la enfermedad como consecuencia de reacciones de inmunidad cruzada11.
Alteraciones inmunitariasEn los individuos con EB hay un estado proinflamatorio que se caracteriza por la producción de citocinas de tipo Th1. No se conoce con exactitud si este fenómeno es espontáneo o inducido, pero al parecer podría estar relacionado con la susceptibilidad genética individual. A este estado proinflamatorio de base, se añadirían ciertas respuestas inmunitarias inducidas por determinados antígenos que acabarían ocasionando el daño endotelial subyacente al desarrollo de la enfermedad10.
CLÍNICALas manifestaciones clínicas más frecuentes de la EB son, con mucho, las mucocutáneas. Así, las aftas orales recurrentes aparecen casi en el 100% de los pacientes, suelen ser el signo inicial de la enfermedad y constituyen la manifestación más frecuente y el principal criterio diagnóstico. Siguen en frecuencia las úlceras genitales y determinadas manifestaciones cutáneas, oculares y articulares, aunque cualquier órgano o sistema puede verse afectado (tablas I y II).
TABLA I. Frecuencia y epidemiología de las manifestaciones clínicas de la enfermedad de Behçet
TABLA II. Manifestaciones clínicas en el Hospital de Sabadell (Corporació Sanitària Parc Taulí)
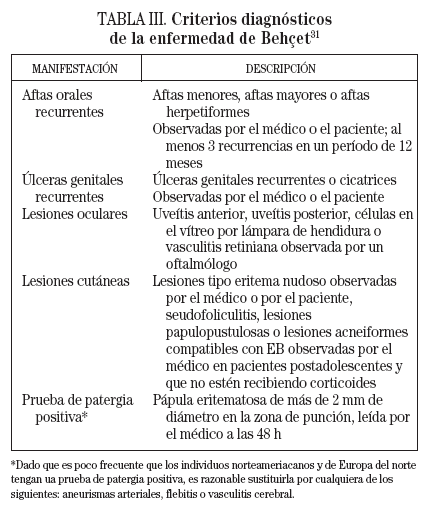
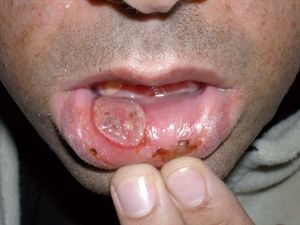
Manifestaciones mucocutáneasLas aftas orales se caracterizan por ser recurrentes y dolorosas y porque pueden aparecer en cualquier localización de la cavidad oral, con frecuencia en la lengua, las encías o el paladar blando. Desde el punto de vista morfológico, son lesiones redondeadas, de borde bien delimitado y eritematoso, y su superficie se halla recubierta por una seudomembrana amarillenta. Se clasifican en aftas menores, mayores y herpetiformes. Las aftas menores son las que se encuentran con más frecuencia (constituyen el 80% de las manifestaciones orales) y se presentan como ulceraciones múltiples y superficiales de menos de 10 mm de diámetro, que se curan en 1 semana sin dejar cicatriz. Las aftas mayores (fig. 1) son más grandes y profundas y al curarse dan lugar a cicatrices residuales. Las aftas herpetiformes son pequeñas y numerosas y aparecen agrupadas12.
Figura 1. Afta mayor en la mucosa del labio inferior en un paciente con enfermedad de Behçet.
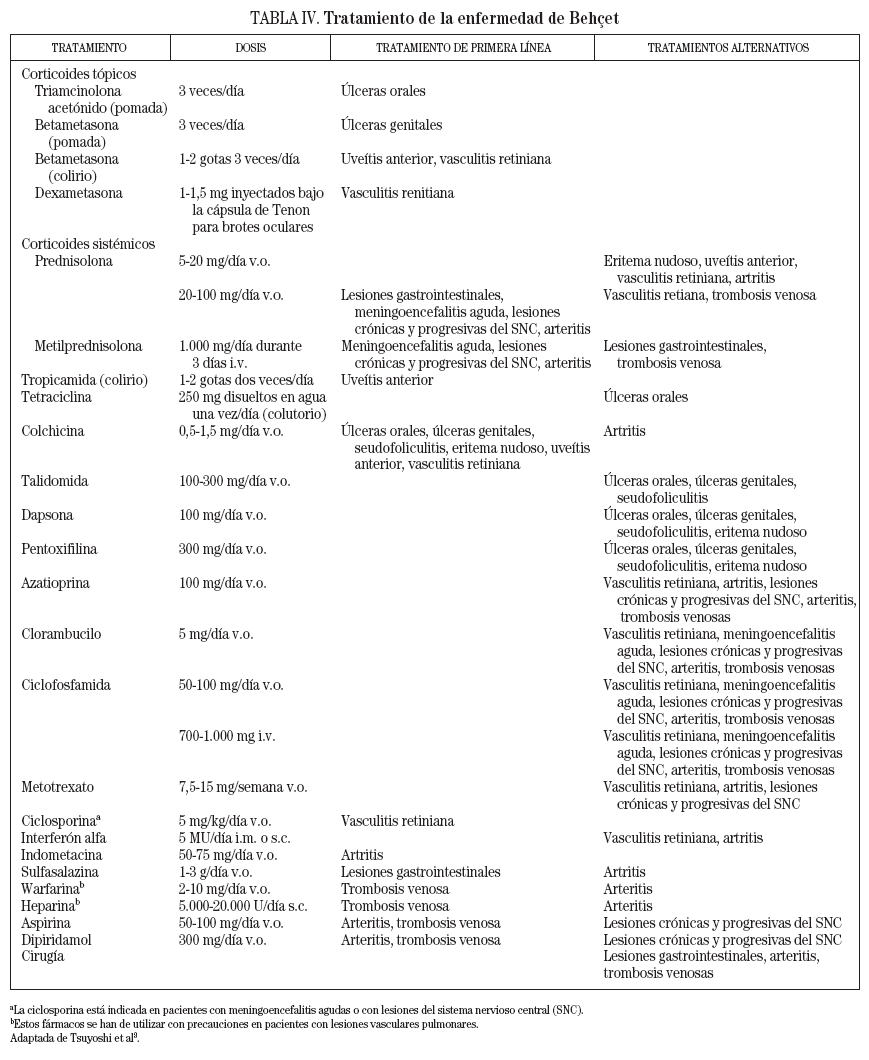
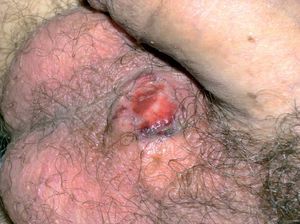
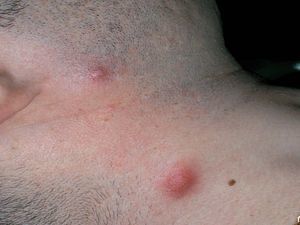
Las úlceras genitales son menos frecuentes que las orales. Suelen ser dolorosas y de morfología similar a las orales, pero más profundas, más grandes y de bordes irregulares. Por lo general, se curan en 1 mes y dan lugar a cicatrices residuales12. En cuanto a la localización, en el varón aparecen con más frecuencia en el escroto (fig. 2) y en la mujer en los labios4, aunque también pueden asentar en otras localizaciones como el pene o la vagina y el cérvix, respectivamente12.
Figura 2. Úlcera genital localizada en el escroto de un paciente con enfermedad de Behçet.
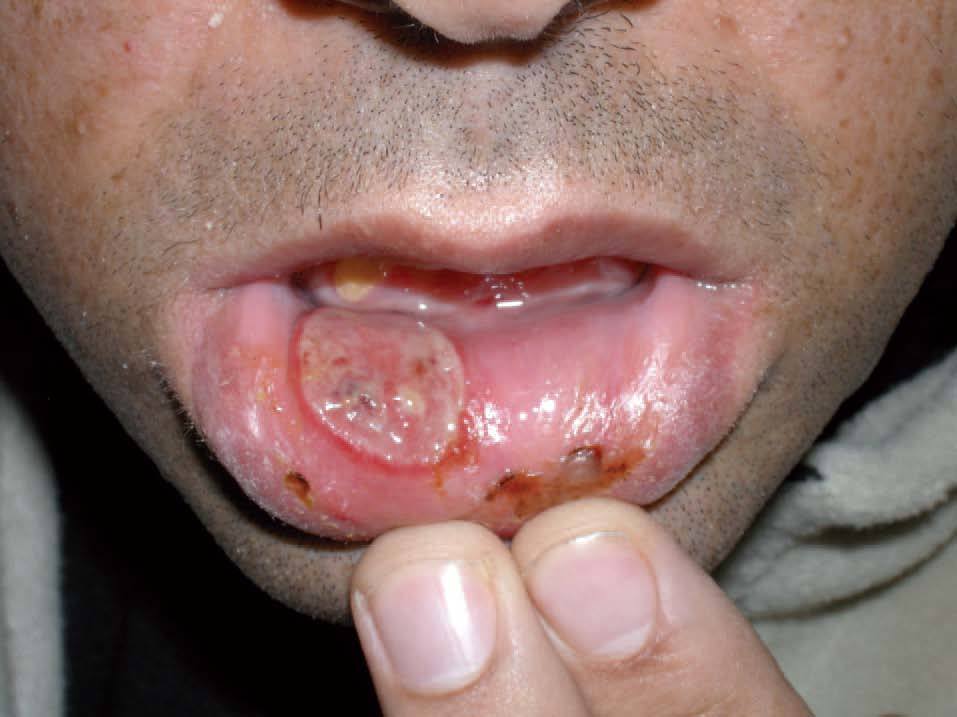
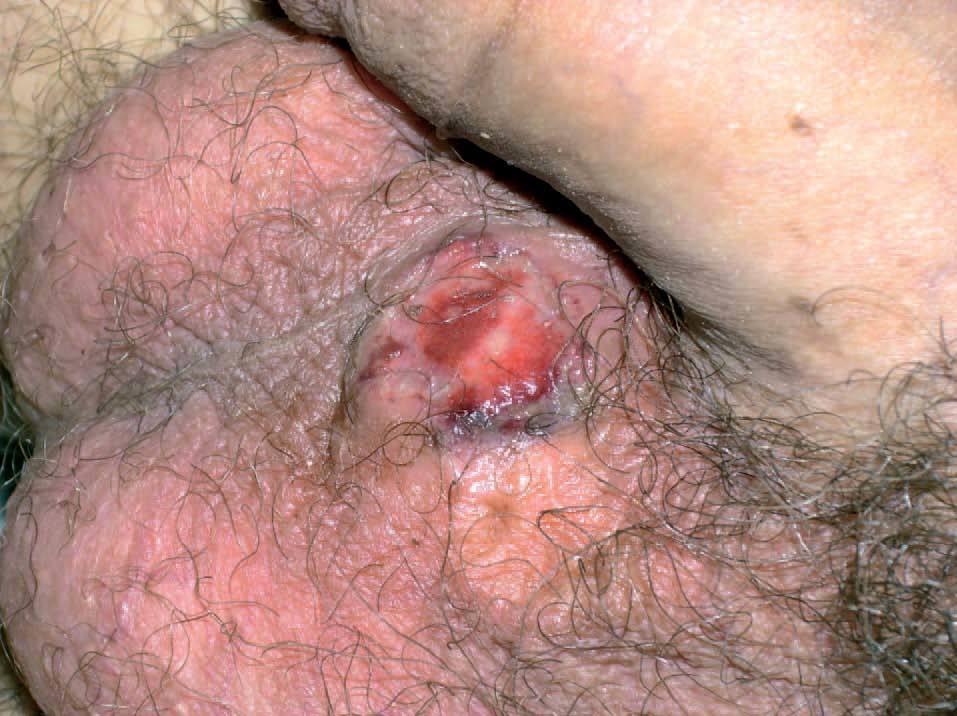
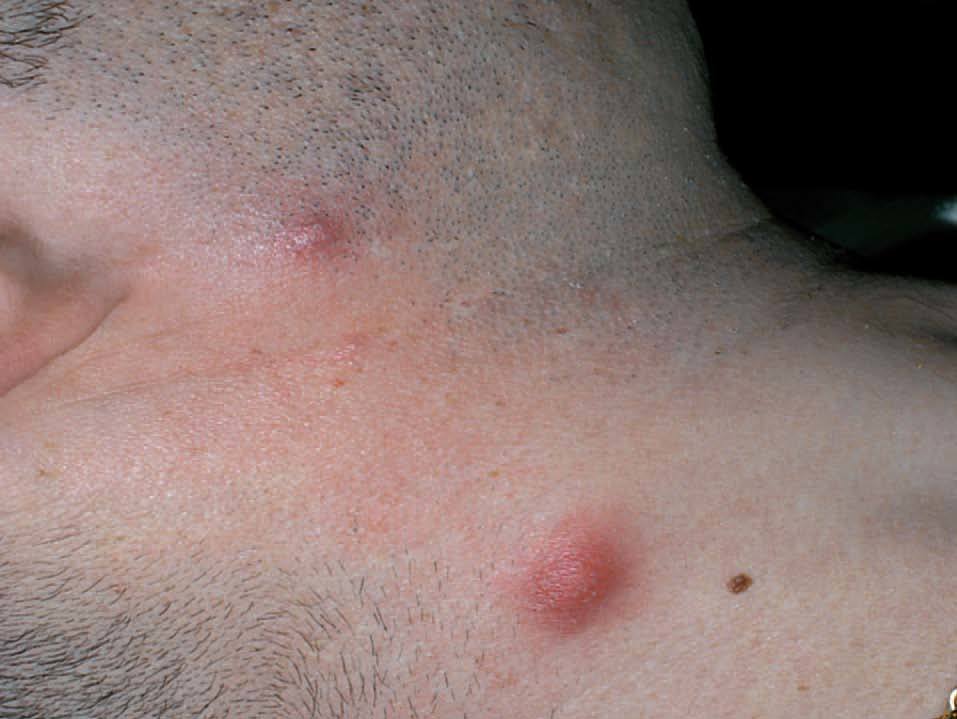
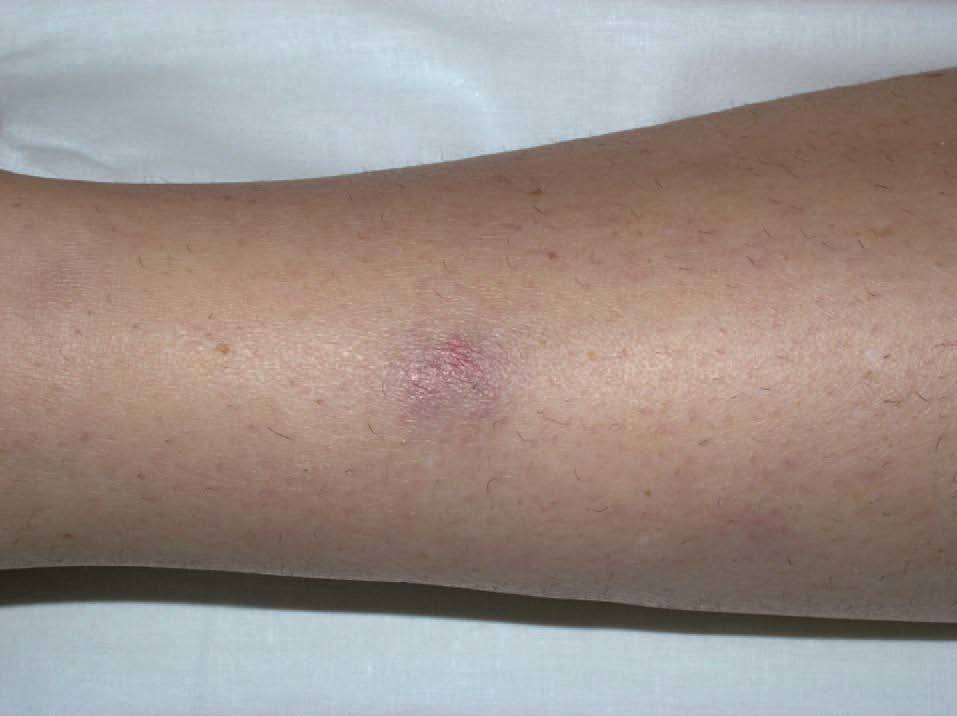
Como se ha comentado, la piel es un órgano diana predilecto en la EB. Las lesiones cutáneas que pueden encontrarse son muy diversas, pero las más frecuentes son las lesiones papulopustulosas (fig. 3) y las de tipo eritema nudoso (eritema nodoso-like) (fig. 4). Éstas se localizan, por lo general, en las extremidades inferiores, aunque también pueden aparecer en los brazos, el cuello o la cara14. Parece ser que afectan con más frecuencia al sexo femenino3. Las lesiones papulopustulosas o acneiformes son más frecuentes en varones y se localizan en la espalda, la cara y la región posterior del cuello. La tromboflebitis migratoria superficial, otra de las lesiones cutáneas de la enfermedad, aparece también con más frecuencia en varones15.
Figura 3. Lesiones papulopustulosas durante la enfermedad de Behçet.
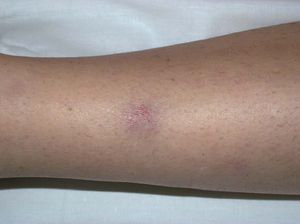
El test de patergia consiste en realizar una pequeña punción con una aguja estéril en el antebrazo del paciente y se considera positivo cuando aparece un nódulo eritematoso o una pústula aséptica de más de 2 mm de diámetro a las 24-48 h de la punción. En la EB aparece en un 60% de los casos y, aunque también puede darse en otras dermatosis neutrofílicas, en este caso constituye un criterio diagnóstico3.
Otras lesiones cutáneas que se han descrito en asociación con la EB son vasculitis leucocitoclásticas, vasculitis necrosantes con formación de ampollas, lesiones tipo eritema multiforme, lesiones perniosiformes16, lesiones de eritema elevatum diutinum, infartos subungueales, ampollas hemorrágicas, furúnculos y abscesos17, lesiones tipo panarteritis nudosa18, tipo síndrome de Sweet19 o tipo pioderma gangrenoso y úlceras extragenitales20, entre otras.
Figura 4. Nódulos subcutáneos eritema nodoso-like en la enfermedad de Behçet.
Manifestaciones ocularesLas lesiones oculares aparecen en un 50% de los pacientes con EB y son la principal causa de morbilidad (en Japón la EB es la causa más frecuente de ceguera adquirida). Afectan con más frecuencia a los varones, y en ellos el curso y el pronóstico son más graves4. Estas manifestaciones suelen aparecer años después del inicio de la enfermedad (sólo en un 10% de los casos se inicia con ellas) y los pacientes pueden referir síntomas subjetivos como visión borrosa, dolor, fotofobia o lagrimeo3.
La afección ocular puede asentar tanto en la úvea como en la retina. Los episodios de uveítis anterior suelen evolucionar hacia la resolución ad integrum, pero los brotes repetidos y el hipopión pueden ocasionar cambios estructurales irreversibles como deformidades en el iris y, en consecuencia, glaucoma21. Las formas más graves son las que cursan con afección retiniana. Los ataques en forma de uveítis posterior ocasionan exudados y hemorragias retinianas, papiledema y alteraciones de la mácula, de forma que los brotes repetidos pueden condicionar sinequias y cicatrices retinianas que conducen a una disminución progresiva de la agudeza visual22. En la actualidad, con los tratamientos disponibles, las cegueras por EB se han reducido muchísimo en todo el mundo.
Manifestaciones articularesLas artralgias o artritis, tanto en su forma monoarticular como en la poliarticular, aparecen en un 50% de los pacientes con EB4. No obstante, lo más frecuente es que la afección sea monoarticular, especialmente una rodilla. Otras articulaciones implicadas con frecuencia son las muñecas, las caderas y los tobillos23. De cualquier modo, nos encontraríamos ante una artritis no erosiva y no deformante en la que se encontrarían infiltrados sinoviales constituidos por neutrófilos y células mononucleares15. De forma característica, los pacientes con artritis presentan más lesiones acneiformes que aquellos sin artritis24.
Manifestaciones que afectan otros órganos y sistemas Sistema gastrointestinal. Las manifestaciones gastrointestinales aparecen, por lo general, en forma de ulceraciones de la mucosa ileal terminal o del ciego, pero también pueden asentar en el colon transverso y el descendente o en el esófago25. Desde el punto de vista clínico, los pacientes suelen referir dolor cólico, diarreas o melenas. Como ya se comentó, estas manifestaciones aparecen con relativa frecuencia en Japón (un tercio de los pacientes), mientras que son raras en pacientes de Oriente Medio o de la cuenca mediterránea5.
Sistema nervioso central (SNC). La afección neurológica aparece en un 5% de los pacientes, constituye una de las manifestaciones clínicas más graves y aparece con más frecuencia en varones en quienes la enfermedad se inició en edades tempranas3. La afección parenquimatosa del SNC es la forma más frecuente (80%) y da lugar a la aparición de síntomas y signos piramidales como déficit motores y, también, síntomas psiquiátricos. El curso suele ser crónico y progresivo, y suele conducir a la demencia en un 30% de los pacientes. La trombosis del seno dural es la segunda forma de presentación clínica en frecuencia (20%), tiene buen pronóstico y se presenta en forma de cefalea y papiledema. Por el contrario, la neuropatía periférica es extremadamente rara en la EB26,27.
Afección de grandes vasos. La tromboflebitis venosa superficial (que se manifiesta en la piel en forma de nódulos, en ocasiones difíciles de diferenciar de los de tipo eritema nudoso) o profunda, se ve con relativa frecuencia en las extremidades inferiores y constituye la manifestación vascular de gran vaso más frecuente. Sin embargo, la obstrucción u oclusión de venas de mayor calibre, como la vena cava o las venas suprahepáticas, aunque posible, es menos frecuente28,29. La afección de arterias de gran tamaño se puede manifestar en forma de aneurismas, que pueden ser multifocales u oclusiones arteriales periféricas. Los aneurismas son especialmente graves cuando aparecen en el pulmón. En la actualidad, y a pesar de los tratamientos disponibles, la mortalidad debida a estos últimos alcanza un 20% en pacientes con EB30.
Otros. Como se comentó al principio, cualquier órgano de la economía puede verse afectado en el curso de la EB. Así, además de los aneurismas pulmonares, en el pulmón pueden encontrarse otras lesiones como fístulas arteriobronquiales, trombosis, afección pleural o parenquimatosa e incluso fibrosis30. La afección renal se ha descrito con escasa frecuencia, pero se han publicado casos aislados de glomerulonefritis y amiloidosis sistémica en el contexto de la enfermedad3. En cuanto al corazón, se han descrito lesiones en forma de fibrosis endomiocárdica, valvulopatías o vasculitis de las arterias coronarias, todas ellas de extrema gravedad3. En el músculo también pueden aparecer fenómenos inflamatorios y se puede encontrar miositis localizada o generalizada en pacientes con la enfermedad4.
DIAGNÓSTICODado que no se dispone de una prueba de laboratorio ni de un signo clínico patognomónico que permitan el diagnóstico de la EB, éste es meramente clínico y se basa en una serie de criterios que fueron propuestos en 1990 por un grupo internacional de trabajo, el International Study Group for Behçet’s disease31 (tabla III).
TABLA III. Criterios diagnósticos de la enfermedad de Behçet31
Para establecer el diagnóstico es preciso que haya aftas orales recurrentes y dos o más de los siguientes criterios: úlceras genitales recurrentes, lesiones oculares, lesiones cutáneas o una prueba de patergia positiva.
Dado que la EB puede presentar manifestaciones clínicas muy variadas y, en ocasiones, poco características y poco frecuentes, existen casos en los que el diagnóstico puede ser extremadamente difícil. Se debe sospechar esta enfermedad en esas ocasiones y puede ser de utilidad solicitar la determinación del HLA-B51 y concentración sérica de inmunoglobulina D, que pueden encontrarse incrementados en individuos con enfermedad activa3.
PRONÓSTICOLa mayoría de los pacientes experimentan una remisión con el paso del tiempo y el riesgo de muerte se va reduciendo con el curso de la enfermedad. Sin embargo, la mortalidad se debe, en su mayor parte, a aneurismas pulmonares y complicaciones neurológicas. La causa más importante de morbilidad por EB sigue siendo la afección ocular (en la actualidad, la pérdida de visión afecta al 20% de los pacientes con EB y afección ocular). Tanto ésta como los aneurismas pulmonares y las manifestaciones neurológicas afectan con mayor frecuencia a varones jóvenes32. Por otro lado, muchos pacientes con la enfermedad, en especial las mujeres de más de 40 años, cuentan con un pronóstico muy favorable y, por lo tanto, pueden ser tratados y controlados de forma sintomática4.
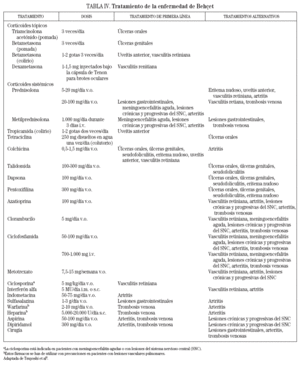
TRATAMIENTOEl tratamiento de la EB depende de las manifestaciones clínicas y de su gravedad en cada momento, por lo que debe individualizarse y debe contar con la participación de un equipo multidisciplinario. El objetivo del tratamiento no es la curación de la enfermedad, sino que debe dirigirse hacia el control de los síntomas y, en especial, hacia la prevención de posibles daños orgánicos irreversibles. Por lo tanto, el diagnóstico y el tratamiento precoces son fundamentales, ya que podrían modificar el curso de la enfermedad33. A grandes rasgos, las alternativas terapéuticas existentes en función del órgano o sistema afectado se resumen en la tabla IV.
TABLA IV. Tratamiento de la enfermedad de Behçet
En cuanto a las manifestaciones mucocutáneas, se ha ensayado una gran variedad de fármacos, tales como los corticoides, la colchicina, la ciclofosfamida, etc., pero no se dispone de estudios controlados que permitan comparar su eficacia y su seguridad. De todos modos, los fármacos utilizados de forma más amplia hasta la actualidad para el manejo de las lesiones mucocutáneas en la EB se resumen a continuación.
Tratamiento tópico de las lesiones mucocutáneasCorticoides. Los corticoides tópicos de alta potencia son útiles para el tratamiento de las aftas orales y las úlceras genitales, en especial cuando se utilizan en etapas precoces34. Para úlceras más profundas y grandes, puede ser útil la triamcinolona intralesional, y en casos más graves y resistentes, puede recurrirse a los corticoides sistémicos33. Los corticoides en combinación con antibióticos se pueden usar para reducir la gravedad de los brotes de úlceras genitales, para las úlceras extragenitales y para las lesiones papulopustulosas35.
Agentes antimicrobianos.Los antisépticos utilizados en enjuagues alivian el dolor por las aftas orales36. Las tetraciclinas (y otros antibióticos como la cefalexina y la penicilina G) disueltas en agua en forma de colutorio se han utilizado para la aftosis oral recidivante y las aftas orales de la EB, y parece ser que alivian el dolor y reducen la duración de las lesiones33.
Sucralfato. Gracias a sus propiedades inductoras de la proliferación de fibroblastos y de la formación de tejido de granulación, el sucralfato, aplicado de forma tópica en las úlceras genitales y en forma de enjuagues en las aftas orales, también puede ser de utilidad36.
Otros. Otros fármacos utilizados por vía tópica para el control sintomático de las aftas orales y/o genitales son los anestésicos lidocaína al 2-5%, mepivacaína al 1,5% o tetracaína al 0,5-1%; el nitrato de plata al 5% en solución; determinados agentes antiinflamatorios como el diclofenaco al 3%; inhibidores de los leucotrienos como el amlexanox al 5%; el ácido acetilsalicílico al 5%; el G-CSF (factor estimulador de las colonias de macró-fagos-granulocitos)37; el interferón (IFN) alfa en hidrogel; la ciclosporina A o la prostaglandina E2 entre otros. Como norma general, debe recomendarse a los pacientes que mantengan una correcta higiene dental y que eviten los agentes irritantes33.
Tratamiento sistémicoEl tratamiento sistémico de las manifestaciones mucocutáneas debe plantearse en casos graves, en aquellos que no responden al tratamiento tópico o en los que éste no es posible. Esta modalidad terapéutica también se ha de considerar en pacientes jóvenes con afección mucocutánea severa, con el fin de prevenir potenciales manifestaciones sistémicas más graves33. Así, los corticoides orales se han usado ampliamente en los casos resistentes al tratamiento tópico38. La colchicina administrada por vía oral (0,5-2 mg/día), se ha utilizado de forma clásica para el tratamiento de las aftas orales y en la EB parece ser útil, además, para el control de las úlceras genitales y de las lesiones tipo eritema nudoso, sobre todo en las mujeres39. La pentoxifilina (dosis máxima, 400 mg tres veces al día) también se ha demostrado eficaz en el manejo de las úlceras orales y genitales y parece ser que en asociación con la colchicina muestra una actividad sinérgica40. La dapsona a dosis de 100 mg/día parece útil en el control de las úlceras orales y genitales y de las lesiones tipo eritema nudoso. El levamisol parece eficaz, además, para las úlceras gastrointestinales y la azatioprina a dosis de 1-2,5 mg/kg/día se muestra efectiva, también, para la artritis, del mismo modo que la talidomida38. Otros fármacos inmunosupresores como la ciclosporina o el metotrexato también se han venido utilizando ampliamente. La primera es eficaz para el control de las lesiones papulopustulosas, las de tipo eritema nudoso y las manifestaciones neurológicas, oculares y articulares, además de las mucosas. Para algunos autores constituye el tratamiento de elección de la tromboflebitis41.
Además de todos los señalados, en la actualidad se están utilizando los agentes biológicos contra el factor de necrosis tumoral infliximab y etanercept en el tratamiento de la EB. Infliximab se ha mostrado eficaz en el control de las úlceras urogenitales y gastrointestinales y de la tromboflebitis tras una o dos infusiones a dosis de 310 mg/kg42, y etanercept parece ser útil en el tratamiento de las úlceras orales y de las lesiones cutáneas papulopustulosas y nodulares43. No obstante, se necesitan estudios controlados y seguimientos más prolongados para conocer el efecto a largo plazo de estos fármacos.
AGRADECIMIENTOSDr. Miguel Ribera por la cesión de las imágenes clínicas.
Correspondencia: Dra. N. Fernández-Chico. Servicio de Dermatología. Hospital de Sabadell. Corporació Sanitària Parc Taulí. Parc Taulí, s/n. 08208 Sabadell. Barcelona. España. Correo electrónico: NFernandezC@tauli.cat