Durante los últimos años hemos visto cómo los temas relacionados con dolor y disfunción craneofacial, craneomandibular y craneocervical han vuelto a ser de los puntos importantes en la agenda de los profesionales de la salud. Son muchos los profesionales que intentan acercar criterios y conceptos para favorecer las dolencias de las personas que sufren estos problemas. Sin embargo, todavía hay muchos criterios sobre la definición del problema, su etiología, su diagnóstico y su tratamiento.
La neuralgia del trigémino (NT) es un síndrome que se caracteriza por un dolor facial lancinante, severo, frecuentemente unilateral y de episodios recurrentes (de inicio brusco y rápido y duración corta) que afectan a una o varias de las ramas del quinto par craneal o nervio trigémino. Normalmente el dolor suele presentarse de manera espontánea, aunque ese dolor puede tener como desencadenantes estímulos táctiles o térmicos, la masticación, la fonación, sonreír, deglutir o bostezar1,2.
Cualquiera que sea la etiología, el nervio puede responder con anestesia, hipoestesia, hiperestesia, hipoalgesia, hiperalgesia o pérdida de la sensación térmica e incluso originar una alteración motriz en los músculos masticatorios o hipoacusia moderada3-6.
El dolor y las disfunciones craneomandibular y craneofacial y la mutua relación e influencia entre éstos y la columna cervical y el sistema estomatognático son conocidas y se estudian para clarificar esta influencia y así afrontar clínicamente a los pacientes con estas dolencias7-9.
El sistema estomatognático constituye una unidad funcional formada por los dientes, el periodonto, las mucosas orales, los maxilares, las articulaciones temporomandibulares, la musculatura oral, masticatoria, deglutora y fonadora, las glándulas salivales, los vasos y los nervios encargados de inervar todo el sistema. Este entramado de estructuras interviene en funciones tan fundamentales como la masticación, la deglución, la fonación, la respiración, el gusto, la expresión de sentimientos, funciones en parte visibles también en los animales, aunque con diferentes características y estadios evolutivos10.
Las articulaciones temporomandibulares (ATM) relacionan el hueso mandibular o maxilar inferior con el cráneo, la columna vertebral (sobre todo la columna cervical) y el tórax, haciendo posibles las funciones típicas del sistema estomatognático10.
Los trastornos temporomandibulares son muy frecuentes y afectan a un 30-50% de la población. Presentan mayor prevalencia entre las mujeres que entre los varones11.
Se engloba actualmente las disfunciones de la ATM en el llamado clásicamente síndrome doloroso-disfuncional, con un fuerte componente etiológico oclusal-muscular-psicógeno, o por cambios orgánicos originados en la propia ATM10.
Por todo ello, podemos decir que a estos problemas sub-yace una etiología multifactorial, en la que conviven variables detonantes con variables predisponentes y variables asociadas. En este tipo de sistemas hay un equilibrio dinámico que garantiza la funcionalidad y la ausencia de dolor; si este equilibrio se vulnera, la disfuncionalidad, el dolor y la enfermedad llegan por un factor o variable detonante.
MÉTODOEn el presente trabajo se aborda un estudio de caso único que se presenta en nuestra consulta.
Caso clínicoVarón que acude con dolor en la zona lateral izquierda de la cara, la mandíbula y el cuello. Ese dolor también afecta a la zona hioidea (zona anterolateral izquierda). Su diagnóstico era neuralgia del trigémino.
DiseñoSe realizó un experimento con un diseño de caso único tipo ABABAABBA, en el que A representa la condición de ausencia de tratamiento y B representa la condición de tratamiento. En este caso se intentó realizar un diseño que pudiese comparar en el mismo caso varias modalidades de diseño de caso único (ABAB, ABBA y BAAB) donde se evalúa los efectos del cambio en las variables estudiadas presentando el tratamiento (B) y retirándolo (A).
Se realizaron en total 18 observaciones. Una en el momento anterior a la aplicación del primer tratamiento (O1), una posterior al primer tratamiento (O2) y 16 observaciones posteriores separadas 1 semana (O3, O4, O5, O6, O7, O8, O9, O10, O11, O12, O13, O14, O15, O16, O17, O18). Las observaciones en las fases de tratamiento, excepto la O2, se realizaron 1 semana después del propio tratamiento, para contrarrestar el efecto hipoalgésico que se describe después del tratamiento manipulativo12-21. De esta forma O2, O3, O4, O5, O8, O9, O14, O15, O16 y O17 son observaciones realizadas después de un tratamiento (O2 justo después del primer tratamiento y el resto 1 semana después); las restantes (O6, O7, O10, O11, O12, O13, O18) son observaciones realizadas 1 semana después de una sesión/visita sin tratamiento21. Las observaciones realizadas 1 semana después de una sesión de tratamiento se efectuaron antes de realizar la siguiente sesión de tratamiento, intentando contrarrestar el efecto hipoalgésico que se describe después del tratamiento manipulativo y descrito anteriormente.
ParticipantesAl ser un diseño de caso único, no contamos con una muestra, sino con un único paciente. Éste es un varón de 27 años de edad, con un peso de 72,4 kg y una talla de 1,75 m (índice de masa corporal = 23,64). Éste acudía a la consulta con un diagnóstico de NT a la izquierda derivado por su odontólogo y después de recibir tratamiento farmacológico de éste y de un neurólogo. El dolor del paciente tenía una evolución de unas 36 semanas. En ese tiempo el paciente ha recibido tres tipos de tratamiento farmacológico que han producido un resultado semejante en todos los casos: una mejoría de la sintomatología al principio de unas 4-6 semanas en las que primero se encontraba mejor y después iba empeorando.
El paciente comenta que su dolor comienza después de una serie de actuaciones odontológicas en la zona bucal para corregir estéticamente su dentadura. Estas actuaciones incluían extracciones y tratamiento de ortodoncia con objetivo de alinear la dentadura. El paciente presentaba apiñamiento superior leve e inferior severo.
Se informa al paciente y se le entrega una hoja de consentimiento informado que, tras su lectura, firma junto a la firma del investigador principal.
Durante el examen del paciente pudimos identificar:
– Dolor en la zona izquierda de la cara y alta cervical.– Disminución de la movilidad en apertura de la boca (con bloqueo seco en la apertura).
– Disminución de la movilidad en diducción de la mandíbula, sobre todo a la izquierda.
– Disminución de la movilidad cervical general, sobre todo durante la extensión y la lateroflexión y rotación a la izquierda.
– Zona de hipomovilidad en la columna dorsal, dorso-lumbar y lumbar durante la flexión y lateroflexión.
– La hemipelvis derecha presentaba una disminución en la movilidad que se hacía presente en los movimientos activos de la columna y de los miembros inferiores.
– Aunque en estático el paciente presenta un ligero valgo de calcáneo en el pie derecho, cuando se le pide movimientos activos observamos que hay una restricción de movimiento en ambos sentidos (valgo y varo), sobre todo hacia valgo.
– En el examen intrabucal encontramos zonas mordisqueadas en el carrillo izquierdo, y el paciente refiere que se muerde con frecuencia la lengua en el lado izquierdo.
– A la palpación encontramos una sensación de espesamiento y diferencia en el tono de musculatura cervical y la relacionada con el sistema estomatognático; la distribución de esta diferencia es asimétrica en todo el sistema, con predominio en el lado izquierdo.
– En los test de movilidad de la ATM encontramos una restricción de movilidad al deslizamiento anteroposterior bilateral, pero mucho más importante a la izquierda. Instrumentos
Material fungible: papelería (hojas de información, de consentimiento, de recogida de datos, etc.). Material de inventario: tallímetro con escala milimétrica y una balanza con precisión de 100 g (previamente calibrados); pie de rey universal-convencional; goniómetro e inclinómetro universales; algómetro Wagner Instruments, mod. FDK 20; ordenador con software de entorno WindowsXP® con el paquete de análisis estadístico SPSS (15.0).
ProcedimientosTodas las mediciones de movilidad se realizaron con el paciente en sedestación cómoda. Se procedió a medir la apertura de la boca (AP), la diducción izquierda (DID_I) y derecha (DID_D); la flexión (FLEX), extensión (EXT), lateroflexión derecha (LAT_D) e izquierda (LAT_I) y rotación derecha (ROT_D) e izquierda cervical (ROT_I); se midió también el grado de confort que tenía el paciente al realizar los movimientos de mandíbula y cervical (EVA_CONFORT) y si sentía dolor o no (DOLOR) y el grado de éste (EVA_DOLOR y ALG_DOLOR).
Para la medición de la AP, la DID_I y la DID_D se usó el pie de rey, para los movimientos de FLEX, EXT, LAT_I y LAT_D se usó un inclinómetro y para las rotaciones se usó el goniómetro. El grado de confort y el de dolor se midieron con la escala visual analógica (EVA); el umbral del dolor a la presión se midió con un algómetro (dinamómetro de presión). Todos los procedimientos estaban protocolizados y estandarizados22-24.
Las intervenciones terapéuticas incluían técnicas estructurales y/o funcionales osteopáticas y estaban dirigidas a devolver la movilidad en las zonas con restricción (pie, pelvis, tórax, zona dorsocervical, cervicales y complejo craneomandibular) realizando un trabajo importante en las zonas craneofacial, craneocervical y craneomandibular especialmente.
RESULTADOSEn los resultados debemos aclarar que hemos hecho un tratamiento de los datos teniendo en cuenta las fases en que se presentaba o se retiraba el tratamiento y que las observaciones se obtuvieron, en las fases de tratamiento, antes de aplicarlo (en total son 7 fases). De esta forma en las tablas y en las gráficas se puede observar que hay unas bandas grises (A) que representan los lapsos en que se realizan las observaciones y no hay tratamiento directo (4 fases); las bandas blancas (B) representan los intervalos en que se realizan observaciones y hay tratamiento directo (3 fases).
Realizando un análisis visual de los resultados a través de las gráficas (figs. 1-4) de cada una de las variables, se aprecia una tendencia al aumento de la movilidad y una disminución del dolor relacionado con la presentación del tratamiento al paciente y una tendencia a mantener estos resultados cuando se retira el tratamiento.
Figura 1. Representación del comportamiento de las variables AP, DID_I y DID_D en las distintas fases del estudio y en cada una de las observaciones realizadas.
Figura 2. Representación del comportamiento de las variables EVA_DOLOR, ALG_DOLOR y EVA_CONFORT en las distintas fases del estudio y en cada una de las observaciones realizadas.
Figura 3. Representación del comportamiento de la variable DOLOR (ausencia = 0; presencia = 1) en las distintas fases del estudio y en cada una de las observaciones realizadas
Figura 4. Representación del comportamiento de las variables FLEX, EXT, LAT_I, LAT_D, ROT_I y ROT_D en las distintas fases del estudio y en cada una de las observaciones realizadas.
Gráficamente se observa que en los períodos en que hay tratamiento se produce un aumento en las variables relacionadas con la movilidad y que este cambio se mantiene o disminuye en los períodos en que no hay tratamiento.
Si realizamos una visualización de las gráficas de diferencias por variables también podemos observar esas tendencias (figs. 5-7). En estas gráficas representamos la diferencia entre las observaciones de una fase respecto a la última observación de la fase anterior.
Figura 5. Representación de las diferencias entre las observaciones de una fase respecto a la última observación de la fase anterior en las variables AP, DID_I y DID_D.
Figura 6. Representación de las diferencias entre las observaciones de una fase respecto a la última observación de la fase anterior en las variables EVA_DOLOR, EVA_CONFORT y ALG_DOLOR.
Figura 7. Representación de las diferencias entre las observaciones de una fase respecto a la última observación de la fase anterior en las variables FLEX, EXT, LAT_I, LAT_D, ROT_I y ROT_D cervical.
En estas gráficas de diferencias ponemos más en evidencia la tendencia a la mejora en los períodos de tratamiento, puesto que en las fases de tratamiento la diferencia respecto a la fase anterior es, en la mayoría de los casos, positiva; sin embargo, en las fases sin tratamiento la diferencia respecto a la fase anterior es, en la mayoría de los casos, negativa o no hay diferencia (excepto en la EVA_DOLOR, en la que la relación es al contrario). Esto indica que la presentación de tratamiento parece estar relacionado con la mejora de las variables estudiadas.
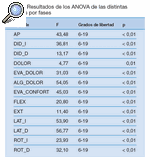
El análisis visual de los resultados muestra una tendencia a la mejora durante los períodos de tratamiento y un mantenimiento o empeoramiento en los períodos sin tratamiento, pero no sabemos si existen diferencias significativas en las variables estudiadas en las distintas fases. Para responder a esta pregunta se realizaron contrastes de hipótesis de comparación mediante ANOVA para cada variable.
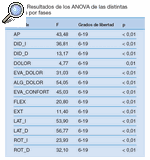
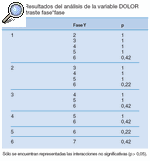
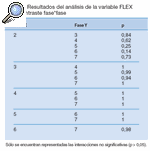
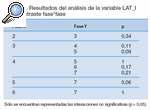
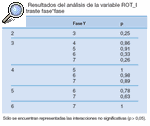
Los datos a analizar fueron cada una de las variables en cada una de las fases. Así, encontramos que en todas las variables existían diferencias significativas (p ≤ 0,05) según las fases (tabla 1).
Tabla 1. Resultados de los ANOVA de las distintas variables por fases
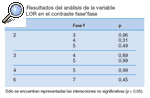
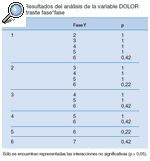
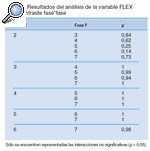
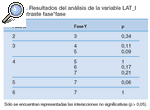
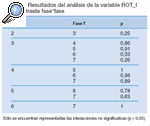
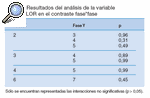
Este resultado nos obliga a realizar un estudio de comparación por pares de cada variable entre las distintas fases en el que encontramos los siguientes resultados (tablas 2-14).
Tabla 2. Resultados del análisis de la variable AP en el contraste fase*fase
Tabla 3. Resultados del análisis de la variable DID_I en el contraste fase*fase
Tabla 4. Resultados del análisis de la variable DID_D en el contraste fase*fase
Tabla 5. Resultados del análisis de la variable EVA_DOLOR en el contraste fase*fase
Tabla 6. Resultados del análisis de la variable ALG_DOLOR en el contraste fase*fase
Tabla 7. Resultados del análisis de la variable DOLOR en el contraste fase*fase
Tabla 8. Resultados del análisis de la variable EVA_CONFORT en el contraste fase*fase
Tabla 9. Resultados del análisis de la variable FLEX en el contraste fase*fase
Tabla 10. Resultados del análisis de la variable EXT en el contraste fase*fase
Tabla 11. Resultados del análisis de la variable LAT_I en el contraste fase*fase
Tabla 12. Resultados del análisis de la variable LAT_D en el contraste fase*fase
Tabla 13. Resultados del análisis de la variable ROT_I en el contraste fase*fase
Tabla 14. Resultados del análisis de la variable ROT_D en el contraste fase*fase
DISCUSIÓNPodemos observar que la flexión y la extensión cervical son los movimientos que primero mejoran y se mantienen en el tiempo, es decir, durante la primera fase de tratamiento hay un cambio significativo y después hay un mantenimiento de la movilidad que ha aumentado. Estos movimientos pueden ser un buen marcador de la evolución del paciente en la primera fase del tratamiento; estos resultados son similares a los obtenidos en investigaciones anteriores21. De la misma forma, la lateroflexión y la rotación, sobre todo a la izquierda, mejoran de una forma más escalonada, pero a partir de la fase 4 se mantienen estables. La lateroflexión y la rotación izquierda sufren un retroceso en la fase 3 (sin tratamiento) con respecto a la fase 4 (con tratamiento), pero este retroceso no es significativo con respecto a la fase 2 (con tratamiento), por lo que consideramos que se mantiene estable en la fase sin tratamiento. Las lateroflexiones y las rotaciones cervicales tienden a la simetría.
Las variables relacionadas con dolor y confort (EVA_ CONFORT, EVA_DOLOR y ALG_DOLOR) mejoran significativamente durante la primera fase de tratamiento respecto a la fase anterior, igual que ocurre con la tercera fase de tratamiento. Respecto a la segunda fase de tratamiento, aunque vemos que no hay diferencias significativas respecto a las fases tanto anterior como posterior (sin tratamiento), sí la hay respecto a la primera fase de tratamiento, es decir, que el paciente también ha mejorado. Sin embargo, esto es una tendencia que se puede observar durante todo el estudio: las fases de tratamiento con tres o cuatro tratamientos consecutivos obtienen una diferencia significativa respecto a la fase anterior sin tratamiento. Esto indicaría que, si en la segunda fase de tratamiento hubiésemos realizado un tratamiento más (tres en lugar de dos), podríamos haber obtenido una diferencia significativa.
También es apreciable que, aunque todavía hay algo de dolor en la EVA_DOLOR en las últimas tres fases, es a partir de la sexta cuando el paciente no tiene una clara percepción de dolor (sí como una molestia).
La DID_D tiene un comportamiento similar, pero parece más sensible a la retirada del tratamiento, como se ve en la fase 5. Sin embargo, la DID_I mejora mucho más, puesto que es la que presenta más restricción al principio del tratamiento (igual que la AP).
El comportamiento de las variables indica que a partir de tres tratamientos consecutivos obtenemos una diferencia significativa en la mayoría de las variables.
El dolor craneocervical, temporomandibular y/o la cefalea tensional pueden ser confundidos o coexistir en pacientes que sufren dolor facial, cefalea y/o dolor cervical; por ello debemos tener en cuenta muchos factores y/o variables que pudiesen estar relacionados con el dolor del paciente, como una afección de la articulación temporo-mandibular25-27. Estos síndromes se relacionan con signos y síntomas relacionados con dolor cervical (articular y/o muscular) y una limitación en la movilidad de esta zona y del complejo articular del hombro26-28.
Todo esto nos puede indicar que el diagnóstico en el dolor craneomandibular y craneocervical es bastante complejo, entre otras cosas por la complejidad anatómica y su variedad en el posible origen del dolor29.
En nuestra opinión, una sumatoria de variables asociadas y predisponentes hace que las personas que acuden a consulta tengan una menor capacidad de adaptación a los distintos tipos de estímulos estresantes que se presentan en el día a día. Esto hace que después de la presentación de una variable, factor, trauma, movimiento o estrés detonante, el sistema no tenga capacidad para hacerle frente y aparece la sintomatología. El tratamiento debe estar enfocado hacia los resultados de la variable detonante sin olvidar el tratamiento de las variables predisponentes y asociadas. De esta forma podemos intentar que el sistema no vuelva a sufrir cuando se presente de nuevo la variable detonante.
CONCLUSIONESAunque existen muchos estudios que demuestran la asociación entre las disfunciones y el dolor craneomandibular y craneofacial y la mutua relación e influencia entre éstos y la columna cervical, el sistema estomatognático y demás estructuras corporales, hace falta más investigación en este campo para clarificar esta influencia y así manejar clínicamente a los pacientes con estas dolencias.
Los diseños de caso único suponen un instrumento factible y aplicable en el campo clínico, donde la investigación experimental resulta más difícil de realizar, dado el carácter individualizado de la atención sanitaria. Estos diseños nos permiten combinar la investigación con la práctica clínica. Además, nos permiten investigar el proceso terapéutico, sus niveles, las tendencias y las ausencias o presencias de éstas.
El trabajo multidisciplinario y el reconocimiento de las variables predisponentes y asociadas a cualquier enfermedad, dolor o disfunción pueden ser una serie de datos de utilidad en el tratamiento de los pacientes y de las posibles complicaciones que pudiesen surgir durante el tratamiento de éstos.
AgradecimientosA la Dra. Stephany Hess Medler, Directora y profesora titular del Departamento de Psicobiología y Metodología de Investigación de las Ciencias de Comportamiento de la Universidad de La Laguna, por el estudio estadístico, por la ayuda metodológica y en la búsqueda bibliográfica.
Al Dr. Moisés Betancort, profesor ayudante del Departamento de Psicobiología y Metodología de Investigación de las Ciencias de Comportamiento de la Universidad de La Laguna, por la ayuda metodológica y en la búsqueda bibliográfica.
Correspondencia:Juan Elicio Hernández Xumet. Departamento de Investigación. Instituto Internacional de Investigación y Educación para la Salud. Colombia, 11, bajo dcha. 38009 Santa Cruz de Tenerife. España. Correo electrónico: elicio_hernandez@hotmail.com
Recibido el 11 de diciembre de 2007. Aceptado el 27 de febrero de 2008.