Las infecciones fúngicas de la piel son patologías de carácter benigno que no implican riesgo alguno para la vida del paciente y se manifiestan en casi todos los colectivos. El calor, la humedad y una higiene algo deficitaria hacen que sea la época estival el período en que exista una mayor incidencia de este tipo de micosis y, por consiguiente, el origen de un elevado número de consultas médicas y farmacéuticas, que requerirán una especial atención tanto a la hora de erradicarlas mediante tratamiento farmacológico como a la hora de prevenirlas mediante una buena y adecuada educación sociosanitaria.
El incremento de hábitos que facilitan el contagio de este tipo de enfermedades, como son un mayor uso de piscinas comunitarias, gimnasios o instalaciones deportivas (con sus consiguientes duchas), tratamientos farmacológicos prolongados con antibióticos o corticoides, el uso de detergentes muy agresivos que deslipidizan la piel y una mayor incidencia en el número de enfermedades que afectan al sistema inmunológico (sida, cáncer, diabetes), pueden ser algunas de las causas de propicien que actualmente las patologías micóticas de localización cutánea hayan cobrado una enorme importancia en el mundo sanitario. Si bien la farmacología actual posee un amplio arsenal de fármacos antifúngicos activos frente a las diferentes micosis superficiales, la respuesta esperada tras su administración no siempre se ajusta a sus expectativas, por lo que resulta muy frecuente en el tratamiento de este tipo de infecciones la combinación simultánea de dos tipos diferentes de fármacos, ya sea en la misma vía o por vías diferentes, para poder así obtener los resultados esperados.
Diferentes tipos de hongos son los agentes causales de este tipo de infecciones, aunque sólo un pequeño porcentaje, aproximadamente un 0,1% de todas las especies existentes conocidas, son capaces de causar alguna patología al ser humano. Este grupo de microorganismos posee unas características biológicas que los diferencia tanto del reino vegetal como del animal, de forma que son capaces de integrar un reino propio.
Cabe destacar la composición de su pared celular, en la que se incluye una membrana de ergosterol, el compuesto específico de los hongos, que se convierte en el principal objetivo del tratamiento farmacológico y en un elemento diana a la hora de diseñar nuevos fármacos con actividad antifúngica específica.
Los hongos capaces de causar micosis superficiales en el ser humano son, en su mayoría, saprófitos del hombre, y son capaces de convivir de forma permanente con él sin causar infección, pero en determinadas condiciones pueden comportarse como agentes patógenos y propiciar la enfermedad. Las micosis cutáneas pueden clasificarse en tres grandes grupos: dermatofitosis o tiñas, candidiasis intertriginosa y pitiriasis versicolor.
Dermatofitosis o tiñas
Son un tipo de micosis cutáneas superficiales, causadas por hongos filamentosos, que presentan una gran afinidad por tejidos en cuya composición figure la queratina y una buena adaptabilidad a condiciones adversas del medio que parasitan. Según la zona corporal que afecten presentan características diferenciales que a continuación se procederá a detallar.
Tinea capitis o del cuero cabelludo
Los agentes causales más comunes de este tipo de tiña ampliamente difundida son dermatofitos del género Microsporum y Trichophyton. Son capaces de infectar pelos del cuero cabelludo, cejas y pestañas causando placas alopécicas, prurito y lesiones antiestéticas de tipo eritematógeno, escamosas e inflamatorias. Esencialmente pueden diferenciarse tres variedades:
Tiña tonsurante o no inflamatoria. La micosis, en este caso, afecta al pelo aunque el folículo piloso queda libre de la infección. Son los niños el segmento de población más afectado, llegando a producirse epidemias escolares debido a su alto poder contagioso. Durante el transcurso de la enfermedad pueden observarse placas eritematosas descamativas de tamaño variable en las que pueden coexistir pelos infectados con pelos sanos. Los pelos afectados por el hongo se rompen fácilmente o tienen un escaso crecimiento. Esta forma de tiña requiere que se realice al menos de dos a tres veces por semana una buena higiene del cuero cabelludo además de la aplicación de agentes antifúngicos. Su evolución suele ser autolimitada y remite de forma espontánea en la pubertad.
Las especies de hongo que pueden intervenir en las tiñas del cuerpo pueden ser muy diversas aunque, en nuestro país, los agentes patógenos más comunes responsables de esta infección son T. rubrum y T. mentagrophytes
Tiña inflamatoria o querión de Celso. Es una tiña de manifestación más frecuente en zonas rurales que urbanas ya que es producida por dermatofitos zoofílicos (proceden de gatos, perros o ganado vacuno contaminados). Cursa con un importante componente inflamatorio y los ganglios suelen verse afectados. Las lesiones, muy eritematosas, están recubiertas de pústulas purulentas y escamas llegando a formarse costras sobre la placa. En estados avanzados de este tipo de micosis se produce una destrucción del folículo piloso dando lugar a una placa alopécica permanente en la zona afectada.
Tinea favica. Actualmente no es muy frecuente y se caracteriza por su cronicidad y por afectar principalmente al cuero cabelludo, aunque también pueden afectarse otras zonas pilosas, piel lampiña, incluso uñas. La diseminación de esta infección fúngica requiere un contacto íntimo y prolongado con la persona afectada, por lo que suele ser común su contagio en el medio familiar. Si no se detecta a tiempo o no se realiza el tratamiento adecuado puede dar lugar a alopecias cicatriciales irreversibles.
Tinea corporis o herpes circinado
Las especies de hongo que pueden intervenir en las tiñas del cuerpo pueden ser muy diversas aunque, en nuestro país, los agentes patógenos más comunes responsables de esta infección son T. rubrum y T. mentagrophytes. La ropa, cualquier objeto o complemento que se halle en contacto con la piel enferma, así como la propia autoinoculación mediante el rascado de las lesiones (suelen presentar intenso prurito) son las vías normales de transmisión de esta micosis cutánea. Las lesiones redondeadas u ovales, únicas o múltiples, suelen ser eritematoescamosas, bien circunscritas, con bordes nítidos y activos que crecen en forma excéntrica y un centro que va remitiendo espontáneamente. Se localizan en la piel lampiña del tronco, cara y extremidades y suele bastar el tratamiento tópico para su remisión, aunque en las ocasiones en que la extensión de la lesión o lesiones es importante, el tratamiento oral será insustituible.
Tinea barbae, sicosis tricofítica o tiña de la barba
Es un infección común en el área de la barba y el bigote, razón por la cual es mucho más frecuente en hombres que en mujeres. Las lesiones suelen ser pustulosas e inflamatorias y en numerosas ocasiones se desarrolla una infección bacteriana secundaria. La infección es debida a parasitación por parte de dermatofitos de tipo zoofílico.
Tinea pedis interdigitalis o pie de atleta
Esta infección fúngica altamente contagiosa constituye la dermatomicosis más común de las consultas practicadas en dermatología y es atribuible en más de un 50% a T. rubrum. Existen factores predisponentes para que se lleve a cabo el desarrollo de esta patología, siendo el de más peso la maceración debida al sudor o baños de la zona pédica, por lo que resulta ser una infección frecuente en deportistas, nadadores y personas que suelen utilizar duchas, vestuarios y piscinas públicas.
Su clínica es variable describiéndose lesiones en forma de placas maceradas y con descamación en los espacios interdigitales y con fisuración en su fondo hasta lesiones con pústulas y vesículas que se extienden por toda la superficie pédica, siendo en este último caso frecuente la sobreinfección bacteriana.
Se caracteriza por provocar un desagradable olor característico en los pies, prurito y sensación de quemazón. Existe una variante denominada Tinea pedis en mocasín, menos inflamatoria pero con un mayor componente hiperqueratósico que puede extenderse en la planta y dorso del pie e incluso llegar a afectar a las regiones maleolares.
En todas sus manifestaciones las medidas profilácticas cobran una gran importancia. Realizar una correcta limpieza y secado de las zonas afectadas, utilizar polvos u otro tipo de producto secante y desinfectante, cambiar y desinfectar el calzado y calcetines diariamente y evitar el contacto directo con superficies capaces de presentar el hongo responsable de la infección son medidas eficaces para que el tratamiento sea realmente eficaz y para evitar futuras infecciones.
Tinea manuum o tiña de las manos
Esta micosis, causada T. rubrum, T. interdigitale y Epidermophytum floccosum, suele manifestarse tras una infección en el pie por el mismo dermatofito, aunque en ocasiones no se hayan presentado manifestaciones clínicas de tal infección. Su distribución puede mostrarse sólo en forma unilateral y sus manifestaciones clínicas son variables, pudiendo coexistir lesiones en forma de placas vesiculosas bien circunscritas hasta una hiperqueratosis descamativa palmar y digital que se intensifica en la zona de los pliegues y que produce un importante prurito.
El tratamiento sistémico de este tipo de lesiones, que con frecuencia se van cronificando, resulta muy adecuado para así conseguir que el antifúngico administrado pueda alcanzar el estrato córneo con los niveles adecuados para una correcta actuación. Sus manifestaciones clínicas hacen necesario, en determinadas ocasiones, que se realice un diagnóstico diferencial frente a queratosis profesionales, psoriasis, intértrigos o eccemas de contacto.
Pitiriasis versicolor.
Tinea ungium o tiña de las uñas
Es una infección fúngica, generalmente de carácter crónico, de la lámina ungueal en la que existe una considerable posibilidad de afección de anejos. Su tratamiento suele obtener buenos resultados si se combina la terapia oral (antibiótico tipo griseofulvina) con terapia tópica mediante la aplicación de derivados azóicos. A continuación se describen dos de sus principales manifestaciones clínicas:
Dermatofitosis subungueal distal o proximal. Una de las primeras manifestaciones de esta forma consiste en una hiperqueratinización de la zona hallada bajo la uña que tiende incluso a levantarla. A continuación puede observarse en la uña una mácula de color blanquecino amarillenta grisácea o verdosa que progresa hacia la matriz o hacia el borde según sea su inicio distal o proximal. A medida que la lesión evoluciona la placa ungueal se engruesa, se opacifica, se estría y resulta fácilmente despegable por capas.
Leuconiquia superficial. Su localización puede considerarse exclusiva de las uñas de los pies. Las lesiones son pequeñas estriaciones que con el paso del tiempo originan uñas totalmente opacas, blancoamarillentas, rugosas y friables.
Tinea cruris, tiña inguinal o eccema marginado de Hebra
T. rubrum y T. mentagrophytes son los responsables de esta dermatomicosis que afecta a varones adultos en la región perianal, inguinal e incluso en genitales, nalgas y muslos. Su contagio suele ser resultado del contacto con ropas (calzoncillos, toallas, sábanas) u objetos contaminados y por la autoinoculación de lesiones preexistentes en las zonas interdigitales de los pies, aun cuando éstas sean asintomáticas. Las lesiones presentan distribución bilateral y se inician como placas eritematosas, escamosas y bien delimitadas que, a medida que evolucionan, forman una extensa placa única de características similares, pero en la que coexiste vesiculación e intenso prurito.
Maceración, humedad, calor, obesidad o falta de higiene son factores decisivos que intervienen en su patogenia.
Candidiasis intertriginosa
Conocida también como intértrigo candidiásico, es un tipo de infección micótica producida por Candida albicans que afecta a las áreas de la piel que forman los pliegues cutáneos (axilar, inguinal, mamario, submamario, interglúteo, de la barba), y puede afectar en alguno de estos casos al folículo piloso, dando lugar a una foliculitis candidiásica. También han sido localizadas este tipo de lesiones en los pliegues abdominales típicos de personas obesas y en los espacios interdigitales, sobre en todo en amas de casa y en individuos que utilizan guantes durante largos períodos.
Una deficiente higiene de la zona, una mayor humedad y calor local, la obesidad y la diabetes (enfermedades que pueden dar lugar a una hipersudoración) son, entre otros, factores predisponentes para que esta levadura, que suele existir como parte de la flora normal de nuestra piel, pueda adquirir cierta patogeneidad y dar una manifestación clínica.
Las lesiones que originan se muestran como placas eritematosas, con pústulas y/o vesículas y que presentan descamación en las zonas que delimitan el eritema. Es frecuente la aparición de lesiones satélites micropustulosas algo alejadas de la lesión principal y también una sobreinfección bacteriana de la zona afectada, que deberá ser tratada farmacológicamente. El prurito en las zonas afectadas es otro de los síntomas característicos de esta micosis.
Para que su tratamiento con antimicóticos sea más efectivo, se debe procurar actuar, en la medida de lo posible, sobre los factores desencadenantes (higiene, obesidad, hipersudoración), ya que ésta será la única forma de evitar que las infecciones se manifiesten con periodicidad.
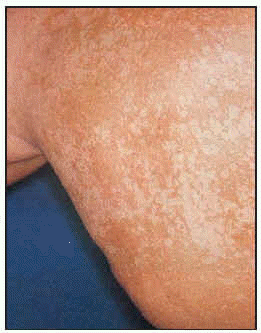
Pitiriasis versicolor
Puede ser considerada como una de las micosis cutáneas de mayor importancia dada su elevada incidencia (sobre todo en verano), su cronicidad, evolución y las frecuentes recidivas que presenta, aunque el tratamiento establecido haya sido el adecuado. Su agente causal, Malasezzia furfur, es la forma patógena de Pytirosporum orbiculare, un moho saprófito normal de la piel humana que en determinadas condiciones de temperatura, sudoración y humedad da lugar a la infección fúngica. Es por ello que no puede ser considerada como una enfermedad contagiosa, puesto que su desarrollo está en función de que las condiciones del huésped sean las idóneas para su crecimiento y no de la presencia del microorganismo sobre la piel.
Las lesiones que se originan se localizan con mayor frecuencia en la parte alta del tronco y se manifiestan en forma de manchas ovales o redondeadas, de tamaño variable y que tienden a confluir originando placas grandes que pueden presentar diferentes tonalidades: pardas (invierno) o rosadas hasta blanco-amarillentas (verano). Una de sus pruebas diagnósticas, conocida como «el signo de la uñada» consiste en observar cuando se rasca alguna de las máculas un desprendimiento de escamas furfuráceas que indican que la lesión todavía está activa.
Su tratamiento consiste básicamente en la utilización de fármacos activos frente al agente causal: derivados imidazólicos en forma de loción o una base detergente o gel tópico formulado con sulfuro de selenio serían unas buenas alternativas. En caso de que las lesiones fueran muy extensas, es adecuada la administración oral de itraconazol o fluoconazol en ciclos no demasiado prolongados. Su tratamiento sintomático no suele ser muy relevante ya que este tipo de lesiones normalmente no provoca prurito intenso.
Tratamiento de las micosis cutáneas
En términos generales puede decirse que la gran mayoría de las micosis cutáneas se resuelven satisfactoriamente tras la aplicación de un correcto y adecuado tratamiento tópico, siempre y cuando se sigan paralelamente unos hábitos higiénicos y unas medidas preventivas que ayuden a que la infección no se disemine, ni se vuelva a instaurar tras su curación.
Existen algunos casos, ya sea por las características del paciente (inmunodeprimido, determinadas enfermedades metabólicas o por el tipo o extensión de la micosis) que será necesario instaurar un tratamiento sistémico para llevar a cabo la curación de la afección fúngica superficial o para evitar que la infección se extienda a órganos vitales.
Antimicóticos tópicos
Los fármacos incluidos en esta clasificación, cuando son prescritos para tratar afecciones cutáneas superficiales, suelen presentarse en excipientes tipo emulsión, pomada o solución, aunque también es posible encontrarlos en forma de polvos, resultando adecuada esta última forma para tratar zonas húmedas como pueden ser los pies o las ingles. Si se desea tratar micosis localizadas en la mucosa oral, las suspensiones, geles y excipientes adhesivos orales serán los excipientes más adecuados, y si la mucosa a tratar es la vaginal, los óvulos serán la forma farmacéutica de elección.
Los principales antimicóticos tópicos son:
Derivados azólicos: imidazoles y triazoles. Actúan alterando la permeabilidad de la membrana fúngica al inhibir la síntesis de ergosterol. Su absorción sistémica es casi nula, razón por la cual sólo ocasionalmente pueden observarse efectos secundarios locales, tales como irritación o prurito. Su alta eficacia y su buena tolerancia han propiciado que los derivados azólicos puedan ser considerados en la actualidad como el tratamiento de elección en cuanto a micosis superficiales (dermatomicosis, tiñas, candidiasis cutaneomucosas). Representantes de este grupo de activos fungiestáticos son el ketoconazol, miconazol, clotrimazol, bifonazol, tioconazol, sertaconazol, econazol, itraconazol, flutrimazol, oxiconazol y fluoconazol. La elección de uno frente a otro depende en gran medida de la respuesta individual del paciente. Dada su importancia y su amplia difusión, en la tabla 1 se muestra la clasificación global de los derivados azólicos y sus características.
Alilaminas (naftilina, terbinafina). Este tipo de fármacos actúa al mismo nivel que lo hacía el grupo anterior, destacando su capacidad de penetrar en capas queratinizadas. Su actividad frente a dermatofitos es muy alta y suelen utilizarse en el tratamiento de tiñas, a excepción de la versicolor. Cabe destacar su baja hepatotoxicidad. La naftilina, que se prescribe en forma de cremas o lociones, se caracteriza por presentar también propiedades antiinflamatorias que ayudarán a mejorar el estado de las lesiones micóticas.
Morfolinas (amorolfina). Antibiótico derivado de la morfolina con actividad fungicida y fungiestática, que actúa a nivel de la membrana, interfiriendo la síntesis de ergosterol al bloquear las enzimas delta (14) reductasa y delta (7,8) isomerasa. Es ampliamente utilizada en el tratamiento de las onicomicosis y administrada al 5% en forma de laca de uñas, una o dos veces por semana ya que los niveles plasmáticos persisten durante varios días tras cada aplicación.
Ciclopiroxolamina. Es un fármaco derivado de la piridona que actúa disminuyendo la concentración de electrólitos celulares fúngicos y, por tanto, inhibiendo la síntesis de ácidos nucleicos y proteínas del hongo. Sus propiedades y su actividad antifúngica de amplio espectro lo posicionan como una buena alternativa cuando el paciente presenta hipersensibilidad o resistencia a los derivados imidazólicos. Otra particularidad destacable de este principio activo es su buena penetración en áreas queratinizadas, por lo que resulta de gran utilidad en aquellas infecciones que afectan a las palmas de las manos y las plantas de los pies.
Tolnaftato. Es un principio activo con propiedades fungicidas y fungiestáticas. Su aplicación provoca una alteración de las hifas y retrasa el desarrollo micelar. Efectivo en el tratamiento y prevención de determinas tiñas y pitiriasis versicolor, aunque inadecuado si se desea erradicar una candidiasis.
Nistatina. Es un antibiótico poliénico, únicamente efectivo frente a Candida sp., que actúa alterando la permeabilidad de la membrana fúngica al formar canales iónicos en la misma. En función de su concentración podrá actuar como fungicida o como fungiestático, pero en ambos casos su alta toxicidad hará que la única vía de administración posible sea la tópica. Es un fármaco útil y muy utilizado en el tratamiento de afecciones micóticas mucocutáneas.
Sulfuro de selenio. Se utiliza en tiñas del cuero cabelludo y en pitiriasis versicolor por ser capaz de reducir la formación de corneocitos y facilitar el desprendimiento de los hongos de las lesiones cuando es aplicado en forma de champús a concentraciones que suelen oscilar entre el 1 y 2,5%. Los efectos secundarios frecuentes tras su aplicación son la irritación cutánea y la caída de cabello.
Antimicóticos sistémicos
Este tipo de principios activos son capaces de actuar sobre micosis cutáneas tras su administración sistémica, pudiéndose utilizar la vía intravenosa, parenteral o la oral, siendo esta última la más frecuente. Resultan especialmente útiles cuando se pretende tratar lesiones hiperqueratósicas en las que el tratamiento tópico no es demasiado efectivo debido a su escasa penetración y en lesiones profundas de difícil acceso.
Los principales antimicóticos sistémicos son:
Anfotericina B. Los frecuentes e importantes efectos secundarios y la potencial toxicidad que provoca este antibiótico poliénico hacen que este tipo de fármaco sea utilizado solamente en medios hospitalarios para así poder efectuar un perfecto seguimiento del paciente. Como es obvio, únicamente se administrará para tratar afecciones fúngicas graves y su vía de administración será la intravenosa. Los efectos tóxicos secundarios a su administración tienden a desaparecer una vez que hayan transcurrido tres meses después de finalizar el tratamiento. Puede también encontrarse formulada en cremas y lociones para tratar candidiasis cutáneas.
Griseofulvina. Es un antibiótico no poliénico que presenta actividad fungiestática frente a dermatofitos, por lo que es considerado como el tratamiento de primera elección de las tiñas que requieren tratamiento sistémico (Tinea capitis). Actúa bloqueando la división celular y alterando la mitosis fúngica. Las dosis en adultos varía de 500-1.000 mg/día y en niños son de 10 mg/kg de peso/día, siendo su administración preferible después de las comidas. Los efectos secundarios suelen ser leves, habiéndose descrito erupciones, fotosensibilidad, urticaria, sequedad de boca, náuseas, vómitos, diarreas, cefaleas, visión borrosa, vértigo y somnolencia, siendo posible en tratamientos prolongados efectos adversos graves de tipo hematológico y/o dermatológico. Su administración está contraindicada en pacientes alérgicos, con hepatopatía o porfiria, lactancia y embarazo.
Alilaminas (terbinafina). La terbinafina es un fármaco utilizado en dermatofitosis cuando no se obtiene una respuesta satisfactoria tras un tratamiento tópico, ya que su alta liposolubilidad le permitirá acceder a los estratos córneos y queratinizados de la piel donde se hallan las lesiones fúngicas. Actúa al igual que los derivados azólicos inhibiendo la síntesis de ergosterol, aunque en un paso bioquímico distinto: bloquea el enzima escualeno epoxidasa en lugar de la lanosterol desmetilasa. Se administra vía oral a dosis de 250 mg/día en adultos y en niños aunque se tolera bien, no existen los suficientes datos para garantizar su utilización. Los efectos secundarios más comunes, aunque leves, son los de tipo dermatológico y digestivo.
Ciclopiroxolamina. Este derivado de la piridona también es activo por vía sistémica, requiriendo un tratamiento mínimo de 4 semanas cuando se tratan afecciones de piel lampiña y de 6 a 8 semanas cuando son localizadas en el cuero cabelludo.
Derivados imidazolínicos (ketoconazol, itraconazol y fluconazol). Pueden administrarse vía oral o parenteral. Su uso estará restringido debido a los importantes efectos adversos que pueden ocasionar y a las interacciones medicamentosas que ocasionan a aquellos casos en los que no existe una respuesta idónea a otro tipo de tratamientos. Su administración no está recomendada en niños y está específicamente contraindicada en el embarazo.