Síntomas, diagnóstico y estrategia terapéutica
La hiperplasia benigna de próstata es el tumor benigno más habitual en los varones. Con una prevalencia histológica que va del 8% con 40 años al 90% a partir de los 80, causa la muerte de 30 de cada 100.000 varones en los países desarrollados y es una de las enfermedades que origina un mayor gasto sanitario. El presente artículo pretende desarrollar el conocimiento de esta enfermedad, principalmente en el campo del diagnóstico y el tratamiento.
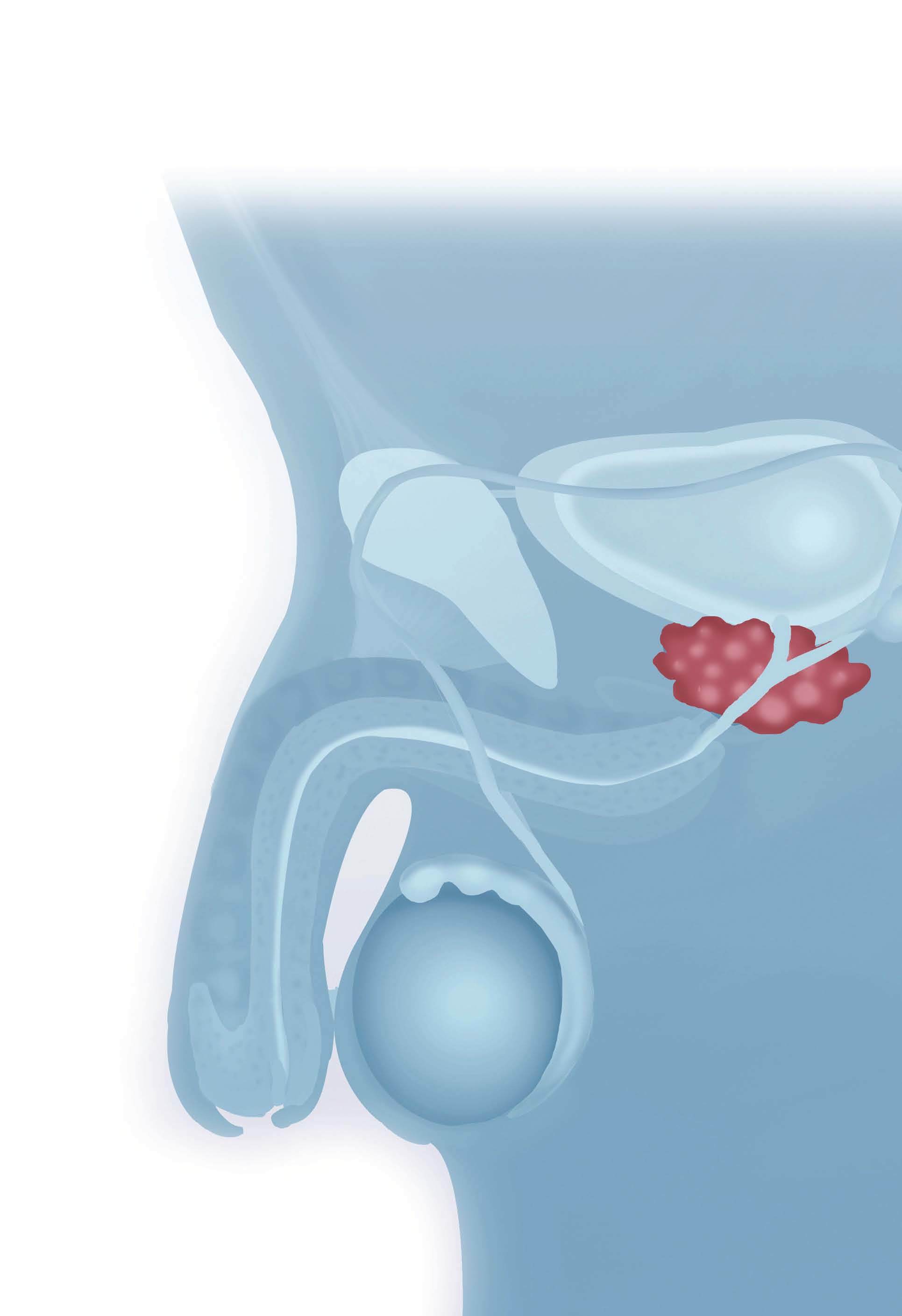
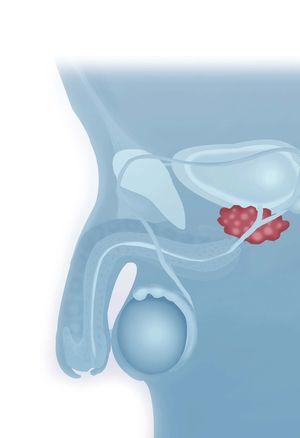
La hiperplasia benigna de próstata (HBP) se define histológicamente como un aumento de la glándula prostática. El tamaño de la glándula prostática aumenta y determina una obstrucción al flujo urinario que origina unos síntomas en el tracto urinario inferior.
Etiología
La causa de esta hipertrofia no está bien definida. Diversos estudios la relacionan a una proliferación de las células prostáticas que deriva de una disminución, con la edad, de la proporción testosterona/estrógenos. Se produce un aumento en la tasa de conversión de testosterona a dihidrotestosterona por la 5-alfarreductasa y la acumulación de dehidrotestosterona produce la proliferación de las células y, por último, la hipertrofia de la glándula.
El aumento de la próstata puede ocupar total o parcialmente la luz de la uretra y obstruir el cuello vesical, con lo que se originan los síntomas obstructivos mecánicos. Por otro lado, el estímulo de los neurorreceptores alfa, de concentración elevada en el tejido prostático, provoca un incremento de la presión en el interior de la uretra y origina los síntomas funcionales.
Según los diferentes estudios, no hay una relación clara entre el tamaño de la próstata y la frecuencia o gravedad de los síntomas.
Los factores de riesgo más importantes son la edad y la presencia de testículos funcionantes. Otros factores de riesgo son la raza (más frecuentes en negros americanos y menos en razas orientales), historia familiar de HBP y factores dietéticos (determinados vegetales tienen función protectora frente a la HBP por su contenido en fitoestrógenos, que tienen efectos antiandrogénicos en la próstata).
Sintomatología
La HBP se caracteriza clínicamente por un aumento de las ganas de orinar, principalmente de noche. El paciente refiere grandes esfuerzos a la hora de iniciar la micción y salida de orina con poca fuerza.
Los síntomas se clasifican en obstructivos e irritativos.
Síntomas obstructivos
* Retraso en el inicio de la micción.
* Disminución del calibre y fuerza del chorro.
* Micción intermitente o prolongada.
* Goteo posmiccional.
* Retención urinaria.
* Incontinencia por rebosamiento.
Síntomas irritativos
* Polaquiuria.
* Nicturia.
* Micción imperiosa.
* Incontinencia por urgencia.
* Dolor suprapúbico.
La falta de tratamiento puede originar complicaciones, como la retención aguda de orina, infecciones urinarias, litiasis vesical o nefropatía obstructiva con insuficiencia renal.
Diagnóstico
La definición de cualquier enfermedad es determinante en su reconocimiento. La HBP no ha podido definirse hasta ahora de una manera concreta. Los pacientes refieren una gran diversidad de síntomas, que suelen englobarse con el término prostatismo. La solicitud de tratamiento se produce cuando las molestias afectan a la calidad de vida y es por esto que el enfoque diagnóstico del paciente debe hacerse desde un planteamiento de coste y eficacia que obvie pruebas innecesarias y ahorre gastos sanitarios.
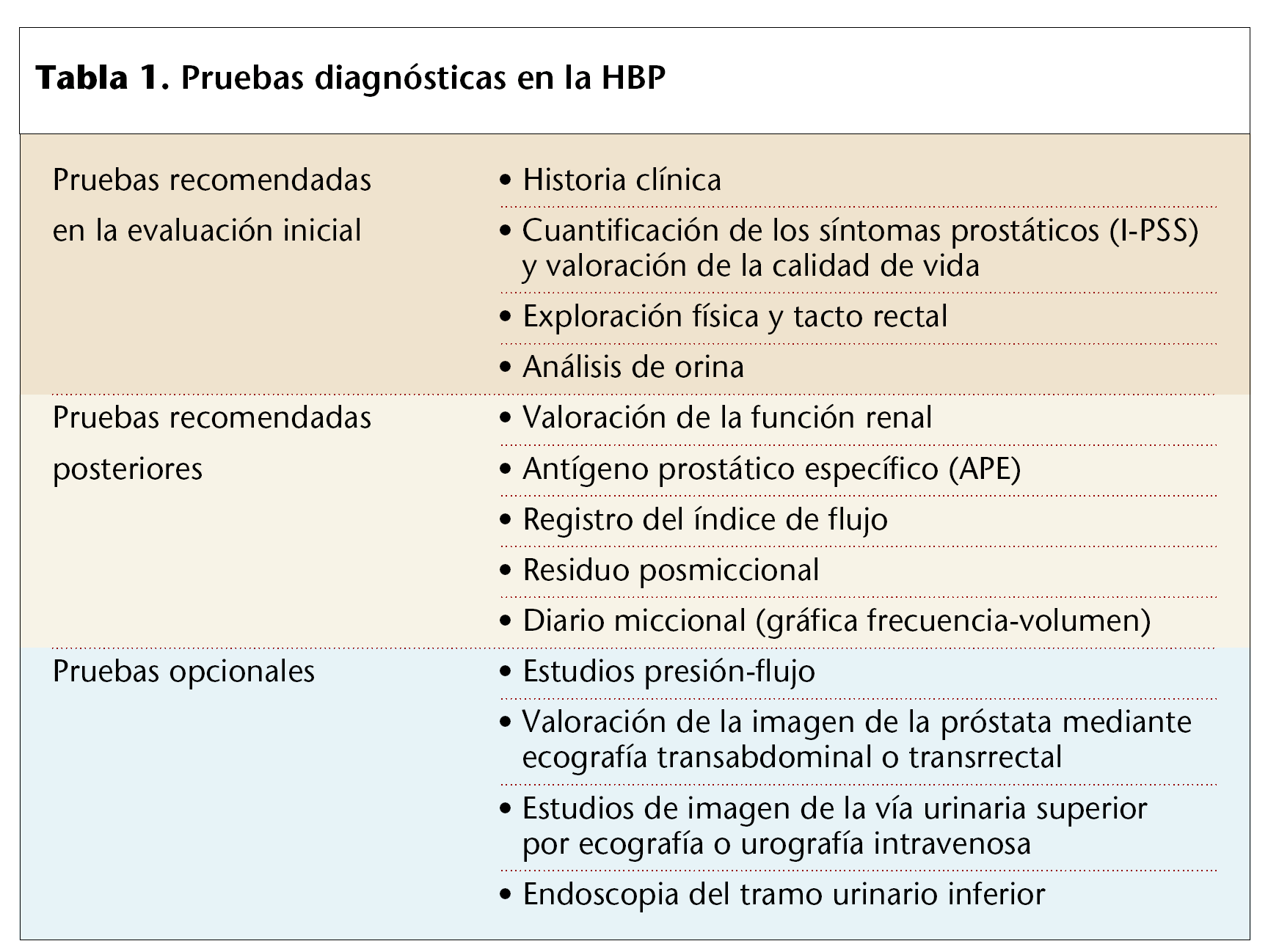
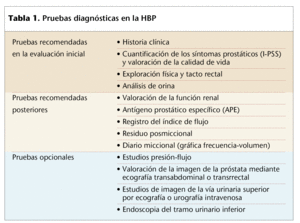
Según las recomendaciones aceptadas internacionalmente, la evaluación de todos los pacientes con HPB debe incluir las pruebas (tabla 1) que nos llevarán a un diagnóstico más seguro.
A continuación se desarrollan con más detenimiento las pautas diagnósticas más relevantes.
Historia clínica y cuantificación de los síntomas
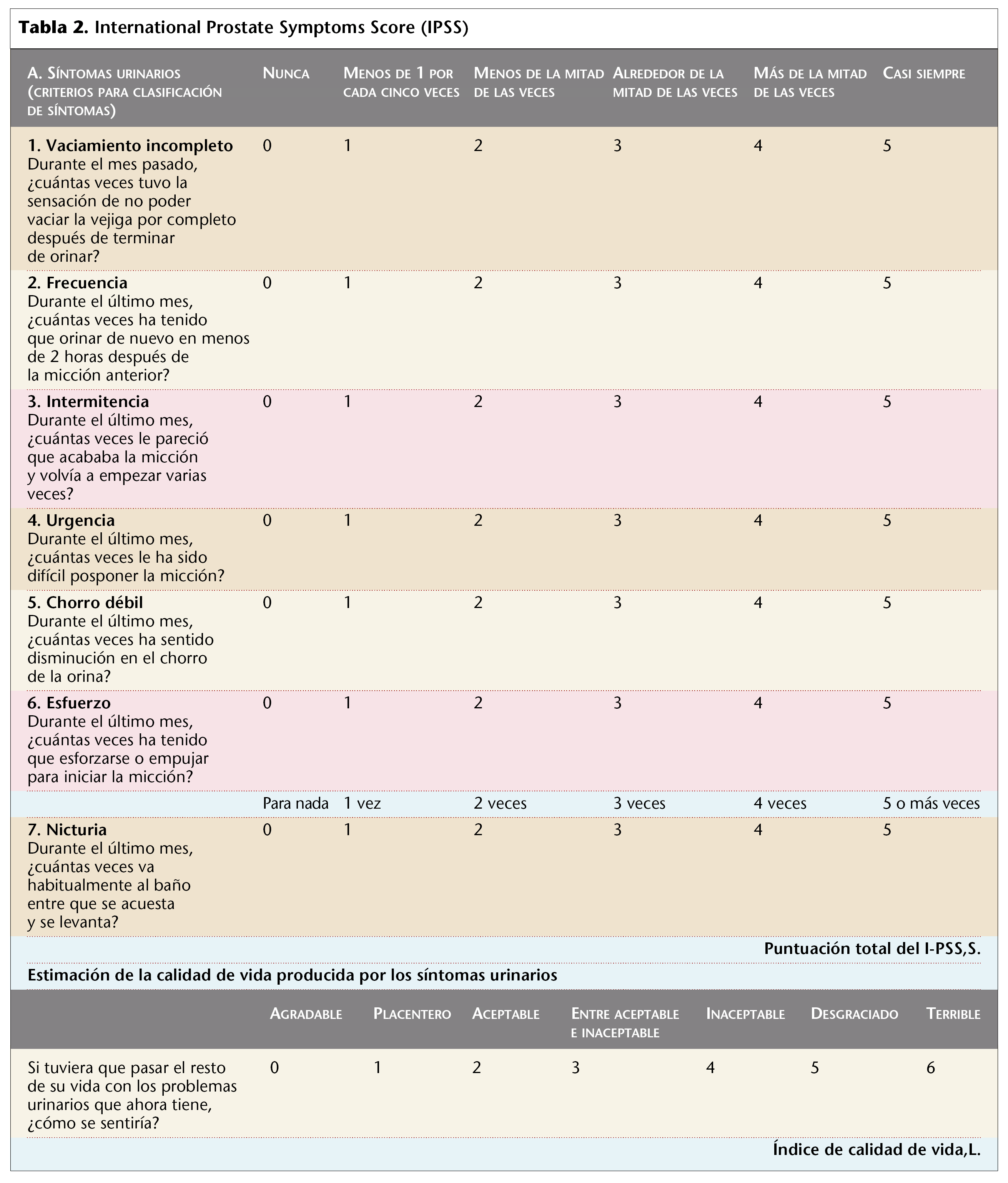
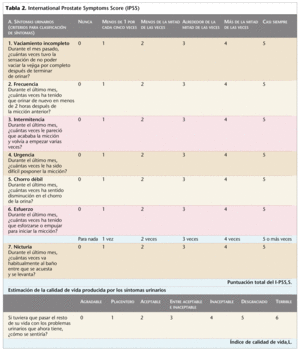
La historia clínica en esta, como en cualquier enfermedad, es fundamental. Es básico establecer el diagnóstico diferencial con otras enfermedades urinarias o extraurinarias, que nos va a permitir descartarlas. Una detallada anamnesis es determinante y para ello es necesaria una cuantificación de los síntomas del tracto urinario inferior. Con el objetivo de unificar criterios en la evaluación, se ha elaborado una serie de cuestionarios, de los que el más utilizado y recomendado por la OMS es el International Prostate Symptoms Score (IPSS) (tabla 2). Se utiliza tanto en la visita inicial como para evaluar posteriormente la respuesta al tratamiento.
Se trata de un cuestionario que incluye 7 preguntas sobre las dificultades miccionales, cuantificadas desde 0 (ninguna) hasta 5 (casi siempre). La puntuación final va de 0 puntos (asintomático) a 35 (con muchos síntomas). Esto permite clasificar a los pacientes en tres grupos: levemente sintomáticos (0-7), moderadamente sintomáticos (8-19) y gravemente sintomáticos (20-35).
La octava pregunta del cuestionario valora el impacto general de la enfermedad sobre la calidad de vida (en una escala del 0 al 6), que nos puede informar sobre cómo vive el paciente sus molestias y cómo valora sus mejorías.
Es importante, en el cuestionario, conocer si hay antecedentes de otras enfermedades que pudieran tener relación con los síntomas urinarios de las vías bajas, como la diabetes mellitus, accidentes cerebrovasculares, enfermedad de Parkinson, esclerosis múltiple, insuficiencia cardíaca congestiva, antecedentes de cirugía del tracto urinario, sondeo previo o uretritis.
Hay que tener en cuenta la posibilidad de ingesta de fármacos que pudieran determinar estos síntomas urinarios, como son los anticolinérgicos y antagonistas del calcio, que disminuyen la contracción vesical, los agonistas adrenérgicos y los antidepresivos tricíclicos, que aumentan el tono uretral y el cuello vesical.
Exploración física y tacto rectal
El tacto rectal es una exploración básica en todo paciente del que se sospeche una HBP. El urólogo comienza analizando el tono del esfínter para descartar una posible enfermedad neurológica y prosigue con una palpación de las paredes rectales para detectar posible lesión ocupante del espacio. Por último, se valorara la glándula prostática con un análisis del tamaño, la forma, la sensibilidad, consistencia y superficie. Esto nos puede servir para descartar otras enfermedades, fundamentalmente el cáncer de próstata o procesos infecciosos.
También es interesante una exploración del abdomen inferior y de los genitales externos.
En un nivel sistémico, se debe realizar una exploración neurológica básica que incluya reflejos cremastéricos, anal superficial y bulbocavernosos para descartar enfermedad neurológica.
Pruebas analíticas
* La prueba básica analítica recomendada por la OMS es la analítica de orina con examen del sedimento y urocultivo, que permitiría descartar infecciones, piuria, hematuria y proteinuria.
* Otra prueba aconsejable sería la valoración de la función renal mediante la determinación de la concen tración sérica de creatinina. La creatinemia es uno de los indicativos elementales que puede denotar una insuficiencia renal presente en más del 10% de los casos avanzados.
* La determinación del antígeno prostático específico (APE) se recomienda en la mayoría de las pautas internacionales.
El APE es el marcador tumoral más útil para el diagnóstico del cáncer de próstata, y sobre todo para el seguimiento posquirúrgico. El valor determinante de esta glucoproteína es que se encuentra exclusivamente en el tejido prostático, bien sea normal, hiperplásico o maligno.
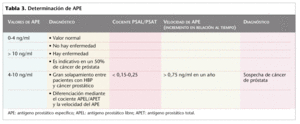
Los valores de APE están aumentados en el cáncer prostático, en la HBP y en la prostatitis, entre otros. La tabla 3 muestra la interpretación diagnóstica de los diferentes tramos de valores del antígeno.
Estudios urodinámicos
Se recomienda incluir en la evaluación de los pacientes estudios urodinámicos, como la flujometría aislada y la medición del residuo vesical posmiccional. Estos dos elementos nos permiten certificar la presencia de obstrucción o sólo de síntomas irritativos. Los flujos menores a los 15 cm3/s indican la presencia de problemas. Flujos menores de 10 cm3/s indican la presencia de obstrucción en el 90% de los casos. La presencia de residuos mayores a los 60-70 cm3 hacen pensar en obstrucción si no hay otras causas.
Estrategia terapéutica
La Asociación Española de Urología predice un cambio en el abordaje de esta enfermedad. Se prevé un incremento en la demanda de tratamiento médico debido al aumento de esperanza de vida y también al incremento de expectativas de éxito que proporcionan los nuevos avances. Se reducirá la cirugía tradicional para dar paso a los tratamientos farmacológicos y otras técnicas.
El primer consejo para un paciente con HBP es la adopción de una serie de medidas higiénicas que disminuirán la congestión pelviana, como evitar el sedentarismo, regular el tránsito intestinal, evitar comidas copiosas, el consumo de alcohol, estimulantes, los anticolinérgicos o neurolépticos.
Las estrategias terapéuticas dependerán de la gravedad de síntomas del paciente (tabla 4).
Tratamiento quirúrgico
La intervención quirúrgica era la forma de tratamiento más extendida y aceptada, sobre todo en los noventa, previa a la aparición del tratamiento farmacológico. El objetivo era la extirpación completa del tejido hiperplásico, para alivio de los síntomas y reversión de las posibles complicaciones.
Actualmente se recomienda la intervención quirúrgica, sobre todo en casos de numerosas recidivas en infección, retención urinaria recurrente, desarrollo de uropatía obstructiva del tracto urinario superior y en hematuria grave.
Dependiendo del volumen de la glándula hiperplásica se han empleado y se emplean técnicas abiertas (en la actualidad con menos frecuencia) o endoscópicas.
Cirugía abierta
Las intervenciones abiertas son las más antiguas para este proceso y se emplean, principalmente, cuando nos encontramos con glándulas superiores a los 6080 g. La vía de abordaje más empleada es la abdominal, con una laparotomía media infraumbilical, y las técnicas de escisión pueden ser suprapúbicas (a través de la vejiga) o retropúbicas (a través de la cápsula prostática).
CONSEJOS DESDE LA FARMACIA
Pautas en el tratamiento
Ante un paciente de sexo masculino que manifiesta necesidad constante de orinar, grandes esfuerzos al inicio de la micción y salida de orina con poca fuerza, recomendar visita médica ante la posibilidad de afección del tracto urinario inferior.
Según las pautas terapéuticas establecidas, el tratamiento de la HBP dependerá de la gravedad de la sintomatología. La pauta inicial y paralela a otros tratamientos incluirá una serie de consejos:
* Beber líquido de forma regular durante todo el día sin ingerir grandes cantidades en poco tiempo.
* Orinar siempre que se tenga necesidad y no retener innecesariamente.
* Si no se puede iniciar la micción, tener paciencia. Hacer una presión progresiva de los músculos abdominales, pero se ha de evitar hacer presión de forma brusca o excesiva.
* Evitar el alcohol, ya que produce un efecto irritante en la próstata y empeora los síntomas.
* Evitar el sedentarismo y hacer paseos. Esto permitirá descongestionar el área pélvica y aligerará las molestias.
* Procurar mantener un ritmo intestinal diario y evitar el estreñimiento.
Cirugía endoscópica
La intervención más empleada es la resección transuretral de próstata, que consiste en la sección en fragmentos y posterior extracción de la glándula hiperplásica desde la luz uretral. Suele emplearse en próstatas de menos de 60 g y es una de las intervenciones quirúrgicas más utilizadas en el sexo masculino.
Para glándulas de escaso volumen y mucho componente obstructivo, se puede realizar la incisión transuretral de próstata o miocapsulotomía, que consiste en efectuar un corte en profundidad de la glándula con el fin de aumentar el espacio en la uretra prostática y mejorar la dinámica.
Las técnicas quirúrgicas descritas no están privadas de complicaciones, e incluso de mortalidad, y es por ello se han investigado distintas alternativas terapéuticas que pretenden, manteniendo la eficacia de la cirugía clásica, minimizar los riesgos, ahorrar en estancias hospitalarias y permitir al paciente prescindir de los tratamientos farmacológicos a largo plazo. Algunas de estas intervenciones más comunes son: prótesis expandible, termoterapia, ablación con láser y utilización de otras energías (radiofrecuencia y ultrasonidos).
Conclusión
Aunque internacionalmente se ha intentando establecer una serie de pautas básicas para el diagnóstico y tratamiento, no hay hasta ahora un consejo para instaurar una definición de la enfermedad. Los síntomas e índices de calidad de vida son valores muy subjetivos y, por lo tanto, variables. Diversos estudios apoyan la identificación de los pacientes teniendo en cuenta factores de riesgo como edad, raza, volumen prostático y determinación de APE. Sin embargo, la naturaleza heterogénea de la glándula dificulta la seguridad diagnóstica y es necesario la implementación de los parámetros para lograr un conocimiento superior de la fisiopatología prostática y lograr así un enfoque terapéutico más específico y correcto.
Tratamiento farmacológico
El tratamiento farmacológico es sólo sintomático. Se tiene que instaurar cuando los síntomas obstructivos alteran la calidad de vida del paciente de manera relevante. Tal y como indicamos previamente, se aconseja en los casos leves o cuando no es posible la intervención quirúrgica. Cuando los síntomas son graves o aparecen complicaciones se requiere un tratamiento quirúrgico.
Fitoterapia
La utilización de sustancias derivadas de extractos de plantas es una práctica ampliamente extendida en los pacientes de HBP. Se desconoce exactamente el mecanismo de acción de estos productos (efecto antiinflamatorio, alteraciones del metabolismo del colesterol, inhibición directa del crecimiento de la próstata, efecto antiandrogénico o antiestrógenos). Los estudios dan resultados contradictorios, pero coinciden en la ventaja de la ausencia de efectos adversos y bajo coste.
Se emplean básicamente tres tipos de extractos: Serenoa repens, Pigeum africanum y Pigeum equinacea y en las posologías que se señalan en la tabla 5.
En el caso de Serenoa repens, parece ser que actúa inhibiendo la 5-alfarreductasa (como la finesterida) y los receptores de estrógenos y andrógenos. Los otros extractos son ricos en fitoesteroles y teóricamente tienen un efecto antiinflamatorio e inhiben la proliferación del tejido prostático.
Inhibidores de la 5-alfarreductasa
Estos fármacos inhiben la enzima que causa la transformación de testosterona a dihidrotestosterona. En España, se comercializa la finasterida, que se utiliza con una posología de 5 mg/día. Actúan disminuyendo de forma baja y lenta el volumen prostático y son menos efectivos que el siguiente grupo (bloqueadores alfa-1-adrenérgicos). Se recomiendan en casos de próstatas de tamaño aumentado. Pueden tardar unos 6 meses en ser efectivos y se recomienda, antes de empezar el tratamiento, descartar la existencia de cáncer de próstata porque posteriormente se pueden dar falsos negativos por enmascarar la prueba del APE.
El tratamiento con finasterida tiene como efectos adversos la disminución de la libido (6%), impotencia (5%), tratornos de eyaculación (5%) y ginecomastia (porcentaje muy bajo).
Bloqueadores alfa-1-adrenérgicos
En general reducen los síntomas urinarios bajos. Actúan sobre los receptores alfa situados en el cuello de la vejiga y la próstata, que causan la obstrucción por efecto funcional o dinámico. Disminuyen el tono muscular prostático y producen la relajación del músculo y la disminución de la resistencia uretral intraprostática. No reducen el tejido prostático. Se puede decir que actúan principalmente frente a los síntomas irritativos. Se ha demostrado que tienen un efecto hipotensor y mejoran el perfil lipídico.
Su eficacia se ha probado superior al placebo y los inhibidores de la 5-alfa-reductasa y no se han demostrado ventajas en la asociación de fármacos.
Las diferencias entre los principales fármacos radican en la diferente selectividad de acción (urinaria y/o antihipertensiva) y en la pauta de administración. El efecto farmacológico se produce a las 4-6 semanas.
Las últimas investigaciones apuntan a lograr descubrir subtipos de receptores alfa exclusivos de la próstata y fármacos que realicen su bloqueo selectivo con la finalidad de reducir al máximo los efectos secundarios.
Actualmente se dispone del siguiente abanico de fármacos en este grupo para el tratamiento de la HBP:
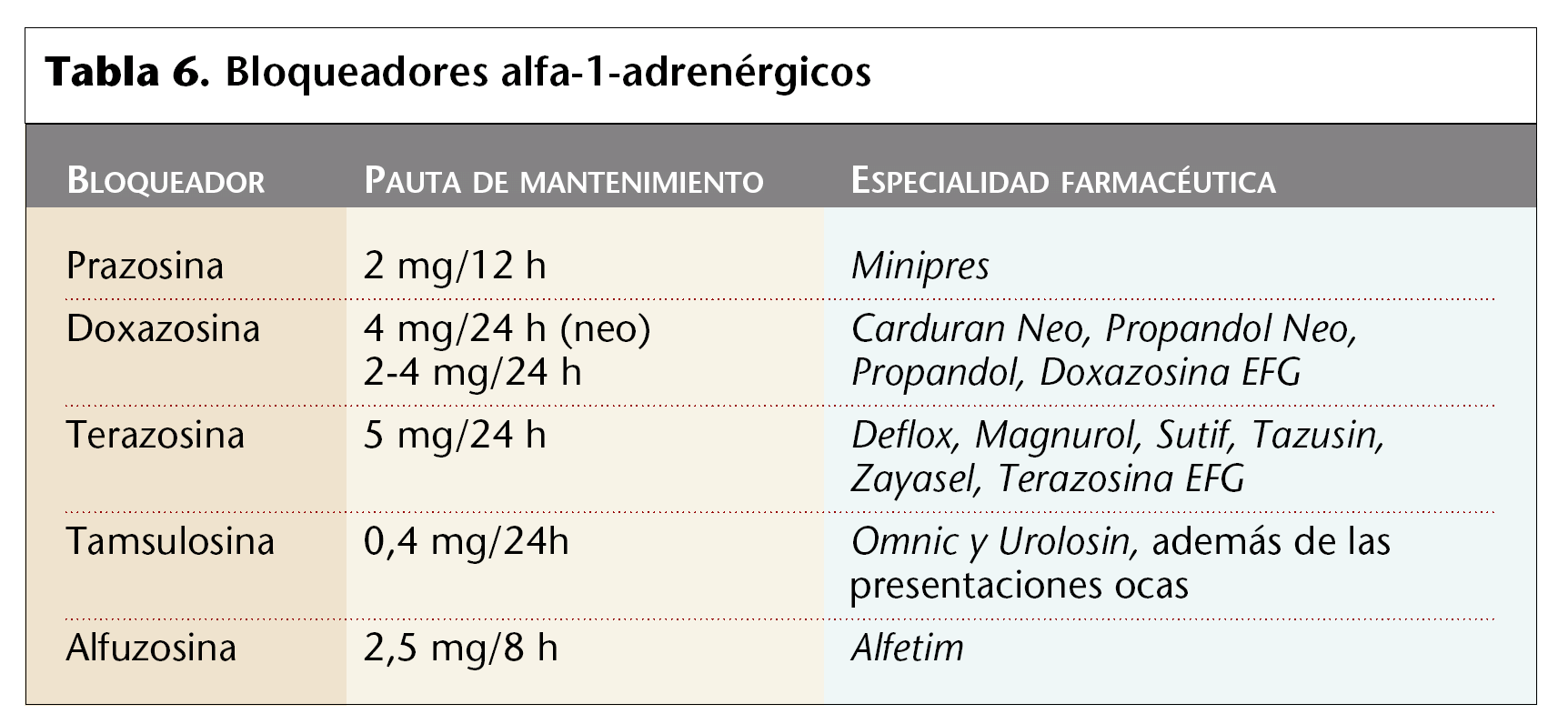
Prazosina
Se utiliza muy poco en urología, ya que tiene efectos hipotensores superiores a otros fármacos.
Terazosina
Tiene efecto hipotensor y además puede mejorar el perfil lipídico. Podría ser un fármaco de elección en pacientes con HBP y alteraciones metabólicas como las dislipemias.
La posología es de 1 mg/noche (inicialmente), incrementándose la dosis en 1 mg cada 3-7 días según la respuesta. La dosis de mantenimiento habitual es de 5 mg/24 h, con un máximo de 10 mg/24 h.
Doxazosina
Se utiliza también en pacientes hipertensos, ya que reduce de forma gradual la presión arterial. Tiene menor efecto de primera dosis que la prazosina o la terazosina.
La posología es de 0,5 mg/12 h durante 3-7 días, y después una dosis de mantenimiento de 4 mg cada noche.
Tamsulosina
Se trata del fármaco de elección. Tiene un efecto muy débil sobre la presión arterial. Se obtiene una mejoría de los síntomas en menos tiempo porque el tratamiento no requiere incrementos de la dosis progresivos.
La posología es de 0,4 mg/24 h después del desayuno.
Se podría decir que la prazosina, terazosina y doxazosina, al ser poco selectivas, producen adicionalmente un descenso de la tensión arterial e, incluso, en el caso de la terazosina, modificación del perfil lipídico.
La investigación ha llevado a obtener derivados más selectivos, como la alfuzosina y, sobre todo, la tamsulosina, que tienen menos efectos en el sistema cardiovascular.
Los efectos adversos más frecuentes de este grupo de fármacos son la hipotensión ortostática, lipotimia, síncope (primera dosis), taquicardia, astenia, cefaleas y mareos. Es por esto que, en general, las pautas de administración comienzan con dosis bajas por la noche y recomiendan evitar movimientos bruscos que favorezcan la sensación de inestabilidad.
Estos fármacos, pese a que producen una mejoría de los síntomas, no reducen el volumen de la próstata y no modifican la evolución natural. Es por eso que la necesidad del tratamiento quirúrgico será manifiesta cuando los estados sean más graves.
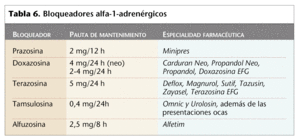
En la tabla 6 se relacionan los principales bloqueadores alfa-1-adrenérgicos comercializados en España.
Bibliografía general
De la Rosette J, Alivizatos G, Madresbacher S, Rioja C, Nordling J, Emberton M. Guidelines on benign prostatic hyperplasia [consultado en febrero de 2004]. Disponible en: http://www.uroweb.org
Kirby RS. Hiperplasia benigna de próstata. 2.ª ed. Barcelona: J & C Ediciones médicas; 1998.
Lee M, Sharifi R. Benign prostatic hyperplasia: diagnosis and treatment guideline. The annals of pharmacotherapy. 1997;31:481-6.
Orejas V. Aspectos actuales en el diagnóstico de la hiperplasia benigna de próstata. Barcelona: Ediciones Doyma; 2001.
Taguchi Y. La próstata: todo lo que necesita saber de la glándula masculina. Barcelona: Amat; 2003.
Urologychannel (portal en internet). Healthcommunities.com; 1998-2006 (actualizado el 10 de junio de 2005; citado el 20 de abril de 2006). Disponible en: http://www.urologychannel.com/prostate/bph/index.shtml