El uso de nutracéuticos o suplementos dietarios/herbales para el tratamiento de la migraña en pacientes adultos es objeto de estudio reciente debido a que estos contribuirían al alivio del dolor de una manera eficaz, y con una tolerabilidad que las terapias farmacológicas convencionales actuales no siempre ofrecen. Existe un creciente interés en el uso de esto como tratamiento profiláctico en pacientes con migraña. El tratamiento nutracéutico consiste en la administración de vitaminas, suplementos y preparaciones a base de hierbas.
ObjetivoEfectuar una revisión bibliografía sobre el potencial uso del tratamiento nutracéutico en la práctica clínica en el abordaje de pacientes con migraña.
MétodosEn esta revisión se identificaron estudios observacionales, ensayos controlados aleatorios, revisiones sistemáticas y metaanálisis sobre la eficacia y la seguridad de los nutracéuticos para el manejo de la migraña en adultos, a través de una búsqueda bibliográfica en las plataformas virtuales de PubMed, Medline, LILACS, SciELO, Medscape y Cochrane, entre otras. Los artículos fueron revisados y verificados por su contenido relevante.
ConclusionesEsta revisión proporciona un resumen actualizado de las pautas existentes para el uso de ciertos nutracéuticos y suplementos dietarios en el abordaje de la migraña. Se provee información sobre la eficacia y los efectos secundarios potenciales de estos. El tratamiento nutracéutico individualizado sería de utilidad para disminuir la frecuencia, la intensidad y el impacto de la cefalea en los pacientes con migraña.
The use of nutraceuticals or food/herbal products for the treatment of migraine in adults patients has been the topic of recent studies due to these would contribute to pain relief in an effective and tolerable way, not always afforded by current conventional pharmacologic therapies. There is a growing body of research on nutraceutical use for migraine prophylaxis. Nutraceutical treatment consists of taking vitamins, supplements and herbal preparations.
AimThe present study aims at reviewing the potential use of nutraceutical treatment in clinical practice in the management of patients with migraine.
MethodsIn this review, observational studies, randomized controlled trials, systematic reviews, and metaanalyses on the efficacy and safety of nutraceuticals for the management of migraine in adults patients through a literature research on the virtual platforms PubMed, Medline, LILACS, SciELO, Medscape, and Cochrane, among others. All the retrieved papers were reviewed and checked for content relevance.
ConclusionsThis review provides information of existing guidelines for the use of certain nutraceuticals and dietary supplements in migraine management. Information is provided on the efficacy and potential side effects of these. An individualized nutraceutical treatment would be useful to reduce the frequency, intensity and impact of headache in patients with migraine.
La migraña es una enfermedad neurológica crónica, la más común en la práctica clínica, con una incidencia acumulativa estimada en la vida del 50% en las mujeres y el 20% en los hombres1. Conceptualmente, es una enfermedad crónica con manifestaciones episódicas, con crisis de cefaleas acompañadas de náuseas o vómitos, fotofobia, sonofobia, agravadas por el movimiento. Se asocia con un alto grado de discapacidad funcional, con un pico de prevalencia entre los 22 y los 55 años, rango etario relacionado con la mayor productividad e impacto social e individual2,3. En el 2016, se determinó que la migraña es la segunda a tercera causa de discapacidad global y la segunda causa de impacto o carga de las enfermedades neurológicas4. La migraña no solo representa un problema de salud pública, sino serias consecuencias socioeconómicas, por la limitación funcional.
Los mecanismos involucrados en los episodios de dolor son alteraciones estructurales y funcionales que determinan el problema como de causa neurovascular, influido por la predisposición genética del individuo5. Goadsby et al. describen el proceso, postulando que la generación del dolor migrañoso sea probablemente la combinación de factores directos como la activación de nociceptores en estructuras sensibles intracraneales con una disminución del normal funcionamiento del control endógeno nociceptivo que habitualmente modula o inhibe el dolor6. El manejo de las migrañas se relaciona con la frecuencia, la severidad y la duración de las crisis, las comorbilidades, la preferencia del paciente, la limitación funcional, la tolerancia a la medicación preventiva y la disponibilidad de recursos que, combinados, condicionan las opciones a considerar7. Para el tratamiento integral se dispone de recursos farmacéuticos y se deben incluir cambios en el estilo de vida, evitar los factores desencadenantes y aquellos que predisponen a la cronificación, facilitar la adherencia y persistencia de la terapia, combinadas con recursos no farmacológicos.
Los tratamientos farmacológicos incluyen un amplio espectro de medicaciones que tienen relativa eficacia, pero claramente no son una panacea ya que no funcionan en al menos el 30% de los pacientes8,9. Ante esto, muchos pacientes, entre el 30 y el 80% de los migrañosos, buscan opciones no farmacológicas de diversa naturaleza, muchas de estas relacionadas con la medicina convencional8,10,11.
Si bien el uso de medicina complementaria es creciente, permanece escasamente documentada y la heterogeneidad del diseño de los trabajos hace complejo su análisis de significación. Lo que sí es claro es el uso concurrente de la medicina complementaria asociado a la terapia médica convencional en pacientes con migrañas11.
Las estrategias complementarias pueden fundamentar en muchos casos razones clínicas o científicas para su uso y podrían considerarse por la evidencia como sinérgicas con las terapias farmacológicas convencionales. Las estrategias complementarias pueden influir en la modulación de canales, disminuir los procesos inflamatorios, reducir la hiperexcitabilidad cortical o la disfunción mitocondrial12.
La importancia, en la práctica clínica, de considerar la incorporación de opciones complementarias no farmacológicas en los pacientes con migrañas es razonable con las numerosas publicaciones que apoyan esta posibilidad13.
El objetivo del presente trabajo es revisar los variados recursos con evidencia, de intervención no farmacológica, en el manejo integral de las migrañas. En la tabla 1 se mencionan las opciones terapéuticas que se describen a continuación en el texto.
Alternativas terapéuticas en la migraña
| Suplementos dietarios/vitamínicos |
| Vitamina B2 (riboflavina) |
| Vitamina B3 (niacina) |
| Vitamina B12 (cobalamina) |
| Vitamina D |
| Magnesio |
| Coenzima Q10 |
| Melatonina |
| Ácido alfa-lipoico (ácido tióctico) |
| Intervenciones dietarias |
| Dieta baja en grasas |
| Dieta cetogénica |
| Omega-3 |
| Probióticos |
| Fitomedicina |
| Hipérico (Hypericum perforatum) |
| Rosa de Damasco (Damask rose) |
| Cilantro (Coriandrum sativum) |
| Ginkgo (Ginkgo biloba) |
| Manzanilla (Matricaria chamomilla) |
| Aceite de lavanda |
| Citron syrup |
| Jengibre (Zingiber officinale) |
| Orujo de uva |
| Feverfew (Tanacetum parthenium) |
| Petasita (Petasites hybridus) |
| Cannabinoides |
| Combinaciones |
El uso de suplementos dietarios es una consideración frecuente en la población general, particularmente en quienes tienen una dolencia crónica, a fin de poder evitar o limitar los efectos secundarios de los tratamientos descritos. Este tipo de tratamiento no farmacológico es de interés creciente y posiblemente está subestimado14.
Riboflavina (vitamina B2)Es un precursor hidrosoluble de flavina, necesaria para el transporte de electrones dentro del ciclo de Krebs. Es un elemento esencial para la producción de adenosín trifosfato (ATP) y, por ello, para la estabilidad de la membrana y las funciones relacionadas con la energía celular dentro de la mitocondria. Su uso se fundamenta en una posible disfunción mitocondrial dentro del cerebro migrañoso12,13,15. Esta disfunción sería consecuencia de una potencial reducción de la fosforilación mitocondrial, defectos de la fosforilación oxidativa cerebral, bajos niveles de fosfocreatina, todos fenómenos que llevarían a la ineficiencia mitocondrial donde la riboflavina tendría su acción mejorando la eficiencia respiratoria16. Además, se relaciona la riboflavina como un factor requerido en la reducción de los niveles séricos de homocisteína. El aumento de la homocisteína se asocia con disrupción endotelial e induce depleción intracelular de magnesio, lo que contribuye al riesgo de enfermedad cardiovascular17. Podría relacionarse con la elevación de homocisteína como iniciador de la migraña con aura. Esto vincula el incremento del riesgo cardiovascular en migrañas con aura16.
La riboflavina ha mostrado eficacia y tolerabilidad en la prevención de migrañas en adultos con base en series de casos y estudios abiertos18. Numerosos estudios han mostrado resultados clínicos favorables con la administración de 400mg de riboflavina en adultos, con una reducción en los ataques de migrañas del 50% de los episodios, en algo más del 40% de los participantes, en relación con la frecuencia basal. Toma al menos 2 meses obtener el máximo beneficio preventivo19. La evidencia preliminar considera que la respuesta a la riboflavina tendría quizás un componente genético19. La Academia Americana de Neurología (AAN) concluyó que la riboflavina es probablemente efectiva como tratamiento preventivo de migrañas catalogado como evidencia B12. Por lo tanto, los estudios sobre eficacia de riboflavina han mostrado resultados favorables en la prevención de migrañas en adultos y tiene una recomendación fuerte por el beneficio, y unos mínimos efectos adversos con un NNT de 2,318–21. Los efectos adversos menores reportados son diarrea y poliuria. La dosis de 400mg por día es la recomendada8,22.
MagnesioExiste numerosa evidencia sobre la importancia del magnesio iónico en procesos bioquímicos y fisiológicos en el cuerpo humano. Al menos 325 enzimas son dependientes del magnesio, muchas de ellas relacionadas con la función del cerebro. Participa en las reacciones que involucran la formación y la utilización del ATP y por esto en el metabolismo energético. Si el déficit de ATP genera fallos en las bombas de membrana plasmática, la membrana se despolariza, ingresa calcio, se libera glutamato a través de receptores excitatorios N-metil-D-aspartato, generando una mayor despolarización y sosteniendo el ciclo, generando como consecuencia una disfunción neuronal excitatoria. Esto lo relaciona con la generación de migrañas12,13,15,16. La hipótesis de la reducción potencial de magnesio fundamenta su propuesta como mecanismo antimigrañoso, hecho que ha sido ampliamente demostrado23. Esta situación tendría el rol de intervenir en los neurotransmisores, la neuroinflamación, el bloqueo de receptor de glutamato (N-metil-D-aspartato) y la síntesis de óxido nítrico (ON), la afinidad por receptores serotoninérgicos, la regulación endocrina endógena, la liberación de sustancia P, la vasoconstricción, la agregación plaquetaria y la depresión cortical propagada16,24.
Hay numerosos estudios que muestran la utilidad del magnesio tanto en el tratamiento de la crisis como en la profilaxis13,18,23–26. La eficacia es superior en pacientes con niveles séricos reducidos de magnesio iónico sérico24. La AAN lo categoriza como preventivo con evidencia B, pero hay revisiones que cuestionan su eficacia18,21,24,27. Las dosis recomendadas son 600mg de citrato de magnesio, mostrando en los ensayos controlados una reducción de los ataques de migraña de entre un 22 y un 43%8,20,26,27. Los efectos adversos pueden ser irritación gástrica, diarrea, náuseas o debilidad. Las formulaciones con óxido de magnesio y formas queladas se absorben mejor limitando los efectos gastrointestinales. No debería indicarse en pacientes con colitis ulcerosa, diverticulitis, fallo renal o en quien tiene colostomía o ileostomía. No se recomienda en el embarazo22.
Coenzima Q10Es un cofactor enzimático involucrado en el transporte de electrones en la mitocondria, generando energía en la respiración aeróbica, presente en la membrana celular de cada célula del cuerpo. Esta función se ejerce a través de la transformación de grasas y azúcares en energía16. Debido a su rol en la función mitocondrial y como antioxidante, se la ha considerado como potencialmente útil en la prevención de migrañas y la estabilización endotelial a través de la liberación de ON16,24. Estudios abiertos, con dosis de 100, 150 y 300mg, han mostrado una reducción del 50% de los dolores en más del 61% de los participantes, en intensidad, días con dolor y días con náuseas, principalmente en dosis altas (100mg 3 veces al día)10,23,24,28. Si bien hay estudios abiertos y aleatorizados limitados, se la considera segura y efectiva como prevención en migrañas y la AAN la categoriza como efectiva con evidencia C12,18,21,28 y evidencia B y la calidad de la evidencia le otorga una recomendación fuerte con dosis de 300mg divididos en 3 tomas de 100mg al día8,20,29. Hay estudios con población pediátrica (1 a 3mg/kg) que muestran resultados favorables en frecuencia, intensidad y duración del dolor8,12,27,30. Otras revisiones recientes muestran mejoría en frecuencia, duración y severidad31. Se han reportado como efectos adversos diarrea, anorexia, dispepsia, náuseas y reacciones cutáneas10.
MelatoninaLa glándula pineal y su producto secretado, la melatonina, han sido vinculados a la fisiopatología de la migraña, así como a otros trastornos neurológicos y otras enfermedades sistémicas. Se mencionan la enfermedad de Parkinson, insomnio, epilepsia, demencias, diabetes, lupus, hipertensión, entre otros32. La influencia sobre la generación de migrañas podría darse a través de variaciones de factores externos, como la luz, particularmente o a través de estímulos hipotalámicos, que regula los ciclos de melatonina a través de la glándula pineal, influyendo las fibras descendentes inhibitorias sobre el núcleo caudal trigeminal33. La melatonina tiene un efecto antiinflamatorio, inhibe la ON sintetasa y la liberación de dopamina, potencia el efecto del ácido gamma-aminobutírico y los opioides, regula las respuestas neurovasculares y modula la serotonina34. Es posible que la secreción anormal de melatonina disminuya la actividad inhibitoria y la inhibición de la liberación del calcitonin gene related peptide (CGRP, «péptido relacionado con el gen de la calcitonina»), activando el sistema trigeminal y habiendo, por ello, menos analgesia32,33. Las revisiones de trabajos en estudios controlados y no controlados muestra una fuerte correlación entre la melatonina y el alivio de las cefaleas. Los rangos de mejoría sobre los dolores basales estuvieron entre el 51 y el 83% en estudios no controlados y entre el 32 y el 56% en estudios controlados, lo que sin duda muestra que la migraña podría beneficiarse de la melatonina como tratamiento preventivo32. Hay estudios que muestran una eficacia comparable a la de la amitriptilina14,21. Las dosis reportadas en los trabajos fueron de 4-6mg de melatonina o 24mg de agomelatina con el tratamiento continuo al menos por 3 meses14,32. Los efectos adversos reportados incluyen principalmente disminución de la libido, somnolencia y fatiga.
Ácido alfa-lipoico (o ácido tióctico)Es un cofactor de la piruvato deshidrogenasa con efecto neuroprotectivo y antiinflamatorio. Puede encontrarse en alimentos como papas, brócoli, espinaca, hongos y en vísceras como riñón e hígado24. Actúa en el metabolismo del oxígeno mitocondrial y la producción de ATP. Un estudio aleatorizado mostró una clara reducción de la migraña luego de 3 meses de tratamiento con 600mg de ácido tióctico, mejorando la intensidad, disminuyendo la frecuencia y los días con ataques de migraña. La tolerancia fue excelente. Sin embargo, serán necesarios otros estudios para sostener estos resultados7,25,35,36.
Vitamina DLa vitamina D es una vitamina liposoluble con importantes funciones en el cuerpo, favoreciendo la absorción de calcio, el fortalecimiento óseo y la acción en el sistema inmune y disminuyendo situaciones inflamatorias. Se han reportado varios estudios de casos con beneficio en migrañas con la suplementación de vitamina D21,36–38. Se reporta mejoría en la reducción de ataques de migraña con una suplementación de 1.600-1.200UI de vitamina D y calcio (1.000mg) luego de un periodo de 6 a 8 semanas38. El mecanismo no está establecido, pero podría involucrar sensibilización central36.
Vitamina B3La niacina o ácido nicotínico ha sido estudiada con reportes de series de casos, con resultados favorables. El mecanismo que mejoraría las cefaleas podría ser vascular o a través de la mejora del metabolismo mitocondrial36.
OtrosOtros suplementos que han mostrado resultados positivos en la prevención de migrañas son la vitamina B12 y los folatos, ambos vinculados al metabolismo de la homocisteína. Se ha reportado la asociación de hiperhomocisteinemia y migrañas. La mutación del gen de la metilentetrahidrofolato reductasa se asocia a una mayor prevalencia de migrañas. Se relaciona la cantidad de folato en la dieta con una relación inversa a la frecuencia de migrañas; hay trabajos que muestran la eficacia en reducir la frecuencia de crisis en migrañas con aura suplementando con 2mg de folato, 25mg de B6 y 400μg de B12. Otros estudios controlados no reportan estos resultados. Quizás una población particular de pacientes con migraña, con determinado rasgo genético, podría beneficiarse28,36,38.
CannabinoidesEl uso medicinal del cannabis está referido desde la antigua Grecia y China39. Numerosos reportes hacen referencia a la función de los cannabinoides en la nocicepción16,39,40. En el sistema nervioso central, la activación del receptor cannabinoide tipo 1 produce la inhibición de ácido gamma-aminobutírico, glutamato, serotonina, dopamina, acetilcolina, norepinefrina y colecistoquinina. El receptor cannabinoide tipo 2 se encuentra principalmente en el sistema inmunológico y tiene propiedades antiinflamatorias y efectos analgésicos y antieméticos41.
Se teoriza que un nivel reducido de anandamida en el líquido cefalorraquídeo y coincidentemente UN alto nivel de CGRP y ON participaría en la migraña16,37,42,43. El sistema cannabinoide es activo en el sistema trigeminal, lo que potencialmente lo vincula con la generación de migrañas, y la presencia de los receptores cannabinoides tipo 1 y 2 en la microglía se relacionaría con la migraña con aura39,41. Otros usos en clínica neurológica han sido revisados44.
Los beneficios parecen ir más allá de la analgesia, con notable mejoría del sueño y la calidad de vida. Si bien se han mostrado buenos resultados en cefaleas crónicas, migrañas crónicas, cefaleas por abuso de medicación y cefaleas en racimos, estos han sido reportes de casos o series de casos. Estudios controlados sobre cannabinoides y migrañas o cefaleas podrán mostrar resultados y evidencia definitiva. Las dosis bajas de cannabinoides exógenos tienden a aliviar la migraña, mientras que las dosis más altas incluso provocan dolores de cabeza3. Estos hallazgos requieren que el tratamiento sea individualizado para que sea seguro y exitoso42. Los cannabinoides, los flavonoides y los terpenos tienen fuertes propiedades antiinflamatorias y analgésicas que actúan sinérgicamente en el dolor, y este beneficio podría extenderse a las cefaleas24,37,40,42.
Intervenciones dietariasEs obvio recomendar la evitación de desencadenantes alimentarios, identificados por el paciente o el médico, a través de un diario de registro. La dieta de exclusión podría colaborar en esta identificación. Elegir una dieta en especial debería considerarse con cuidado y oportunamente. Esto es, evitar los desencadenantes identificados, elegir una dieta en relación con comorbilidad y, finalmente, seleccionar aquellas con demostrada eficacia45.
Han sido objeto de estudio las características de los patrones alimentarios en pacientes con migraña. Un estudio reciente evidencia que los patrones de ingesta alimentaria, incluidos la ingesta calórica total, el porcentaje calórico de los macronutrientes, el sodio, la cafeína, los ácidos grasos omega-3 y la frecuencia de alimentación, no diferirían significativamente entre pacientes con y sin migraña46.
Por otro lado, la relación entre dieta y migraña podría establecerse por los factores inflamatorios como factor común. Los niveles de citocinas son mayores en pacientes obesos y se normalizan al bajar de peso, junto con el estrés oxidativo. Particularmente 2 tipos de adipocitocina, leptina y adiponectina, podrían involucrarse en la fisiopatología de la migraña47.
La obesidad es un trastorno comórbido y se asocia frecuentemente con migrañas, y constituye un factor de riesgo para la cronificación del dolor. Se ha planteado la presencia de mediadores inflamatorios como mecanismo de asociación. La evidencia de que la reducción de peso es un factor preventivo de migrañas es limitada en este momento18.
Dieta baja en grasasSu efecto se fundamenta en la relación de las dietas grasas y la síntesis de prostaglandinas, que facilitarían la sensibilización18,38,46,48.
Un par de trabajos que incluyeron pacientes con migrañas y cambio de dieta a dieta baja en grasas con ingesta máxima diaria de 20mg mostró resultados favorables en la frecuencia y reducción de la medicación de rescate18,38.
Dieta cetónicaLa dieta cetónica podría producir cambios metabólicos cerebrales alterando la excitabilidad neuronal, potencialmente disminuir la depresión cortical propagada, intervenir en el estrés oxidativo, proteger contra la neuroinflamación y reducir los radicales libres mitocondriales en el contexto de la acidosis y el metabolismo de la cetona38,49. Es a través de esto que favorecería su utilidad afectando la predisposición a la migraña18. Con base en reportes de casos y series, podría considerarse una oportunidad para ofrecerla a pacientes adultos con migrañas38,49.
Omega-3Basado en que los ácidos grasos (omega-6) son pronociceptivos y los ácidos grasos omega-3 son antinociceptivos, se ha reportado el beneficio de una dieta rica en omega-3 como estrategia mejoradora de migrañas18,38. Análisis de estudios controlados muestran una disminución significativa en la duración de la migraña, no así en la frecuencia o la severidad21,50.
ProbióticosSe ha estudiado la relación entre el microbioma intestinal y su influencia en el sistema nervioso. La variabilidad de la permeabilidad intestinal permitiría fluctuaciones en los niveles de los neurotransmisores. Esto ha sido demostrado para la ansiedad y la depresión. Los pacientes con migrañas sufren más frecuentemente trastornos gastrointestinales comparados con la población normal, y podría explicarse por un aumento de la permeabilidad intestinal y respuesta inflamatoria. Esta permeabilidad disregulada podría participar en el disparo de crisis migrañosas. Trabajos recientes muestran la posibilidad de mejorar el perfil clínico de la migraña con el uso de probióticos, posiblemente actuando como reparadores de la permeabilidad intestinal51,52.
FitomedicinaHipérico (Hypericum perforatum)Ha mostrado eficacia como antidepresivo y analgesia en el dolor agudo y neuropático. Su acción sería a través de limitar la inflamación neurógena, citocinas, inhibición de ON. Es a través de estos mecanismos que ha demostrado resultados favorables y potencial terapéutica en migrañas53.
Rosa de DamascoUtilizada desde los tiempos de Avicena como un tónico cerebral, su efecto es atribuido a flavonoides, terpenos, mircenos, ácidos carboxílicos y vitamina C. Se utiliza como aceite tópico. Si bien con limitación de estudios su uso tópico, parece ser útil en el alivio de migrañas53.
Coriander (Coriandrum sativum)Conocido como cilantro, de uso común en la medicina persa, es un aceite esencial extraído de los frutos secos. Estos contienen terpenos, terpenoides, linalool y geraniol como productos con efectos terapéuticos53.
Ginkgo bilobaSe ha postulado como tratamiento natural en cuadro agudo y profilaxis. Actuaría a través de la modulación de glutamato y como un potente inhibidor plaquetario53. Ha mostrado eficacia en estudios abiertos21,37,53.
Manzanilla (Matricaria chamomilla)Utilizada en la medicina persa en forma tópica. Contribuye a la inhibición del dolor vía inhibición de la ON sintetasa inducible e inhibición de la liberación de prostaglandina E2. Su uso tópico lo ha mostrado como seguro y eficaz53.
Aceite de lavandaLa inhalación de aceite de lavanda durante 15min al inicio de la cefalea mostró una mejora significativa al evaluar la reducción de la severidad del dolor con una escala visual análoga9,52.
Citron syrupLa Citrus medica, conocida como cidro o citrón, es usada en la medicina tradicional persa y descrita como aliviador de las migrañas, entre otros usos. Estudios comparados con placebo mostraron mejoría de la duración del dolor en el tratamiento de las migrañas54.
JengibreHa sido utilizado por sus cualidades médicas durante siglos en la medicina china para el tratamiento de dolor, inflamaciones y síntomas musculoesqueléticos. Estudios de casos y casos controlados han mostrado la utilidad del jengibre en el episodio agudo de migraña, con una eficacia semejante al sumatriptán25,55,56. Se ha descrito recientemente la reducción de CGRP con la administración de extractos de jengibre, mediado probablemente por las propiedades de antagonista de los canales del calcio, además de su efecto inhibidor sobre la ciclooxigenasa (COX)-1 y la ON sintetasa42.
Orujo de uvaEstudios recientes muestran su eficacia en la reducción de niveles de CGRP con el uso de orujo de uva, lo que podría generar una opción futura en la prevención de migrañas por esta acción42.
Feverfew (Tanacetum parthenium)Es un miembro de la familia de las Asteraceae, y un tipo de crisantemo. El nombre tiene raíz en la palabra latina «febrífuga». Tiene su origen en los Balcanes, pero se desarrolla ahora en Europa, Sudamérica y América del Norte. El ingrediente, con propiedades antimigrañosas, es el partenolide, una lactona sesquiterpena que actúa vía inhibición plaquetaria, relaja el músculo vascular liso y tiene acción antiinflamatoria. Tiene propiedades de bloqueo de receptores serotoninérgicos e inhibe la liberación de serotonina53. Los extractos de Tanacetum parthenium contienen factores que inhiben la síntesis de prostaglandinas. Estas propiedades le otorgan capacidad como profilaxis en migrañas24. Adicionalmente, el feverfew contiene melatonina, por lo que el partenolide no sería el único producto antimigrañoso y actuaría, además, a través de la inhibición de la ON sintetasa16. También se describen propiedades como la inhibición del fos en el núcleo trigeminal, relacionado con la generación de migrañas, y como agonista parcial del receptor de potencial transitorio anquirina 118,53. Un estudio controlado mostró buena tolerancia y reducción de los ataques de migraña en dosis de 6,25mg de extracto de feverfew57. Si bien los estudios aleatorizados son controversiales, la AAN y la American Headache Society consideran que es probablemente efectivo y le dan categoría B de recomendación, así como la Federación Europea de Sociedades Neurológicas la categoriza como nivel C de recomendación8,53. Los efectos adversos reportados en los estudios son: boca seca, úlceras bucales, anosmia, dolor abdominal y molestias gastrointestinales. Se ha descrito un «síndrome posfeverfew», con dolores y rigidez articular15. No se recomienda en el embarazo o la lactancia53.
Petasita (Petasites hybridus)Es una planta herbácea perenne, de la familia de las Asteraceae, nativa de Europa y Asia. Su uso en medicina data del año 65 d. C.16. En años recientes, el extracto de su raíz ha mostrado una creciente expectativa como tratamiento en la prevención de migrañas. Se la ha utilizado por siglos como analgésico, antifebril, para espasmos musculares y curación de heridas36.
Los componentes activos de esta planta son petasina e isopetasinas, aceites volátiles, flavonoides y taninos. Poseen propiedades antiinflamatorias e inhiben la biosíntesis de leucotrienos. Más recientemente, se postula el mecanismo de acción en migrañas relacionado con el receptor TRPA1 y el receptor de potencial transienteTRPV4, que se expresan en neuronas sensitivas y median la liberación de sustancia P y CGRP, participando en la regulación nociceptiva37,53. Actúa también a través de la inhibición de COX-3, COX-2 y débilmente COX-115,16.
Estudios de metaanálisis le otorgan una evidencia favorable, aunque la variedad de diseños metodológicos debilita las conclusiones. La dosis usual de los estudios es de 75mg 2 veces al día. La recomendación como preventivo con base en estudios de calidad le otorgan un nivel A (American Headache Society) y debería ser ofrecido a los pacientes como prevención 16,22,24,58,59, y la Federación Europea de Sociedades Neurológicas lo categoriza como nivel B o posiblemente útil en la prevención de migrañas20. En el año 2016 esta recomendación fue cuestionada por seguridad.
Derivados de la petasita, como los alcaloides pirrolizidínicos, con potencial hepatotoxicidad, hacen razonable evaluar cuidadosamente su indicación, si bien su manufactura ha logrado reducir los niveles de alcaloides a rastros. En Alemania fue retirado del mercado por seguridad y en Inglaterra se rechazó la licencia de comercializacion10,13,18,20,53. Sin embargo, la Sociedad Canadiense de Cefaleas le da categoría de fuerte recomendación20. Los productos comerciales actuales se encuentran libres de estos alcaloides (Petadolex®)
El S-petasin, un sesquiterpeno bioactivo, derivado de la familia Petasites, ha mostrado eficacia en la reducción de CGRP a través de la inhibición de los canales del calcio. El s-petasin y otras petasinas son los principales elementos bioactivos del Petasites hybridus y tiene una establecida eficacia en la prevención de migrañas60.
CombinacionesDiversas combinaciones de suplementos y vitaminas se han evaluado como preventivos; los diseños variados hacen compleja su evaluación controlada. En general, han mostrado eficacia en la disminución de parámetros relacionados con el dolor o efectos asociados como náuseas, irritabilidad, sensación de mejoría subjetiva9,10,18,21,29,61.
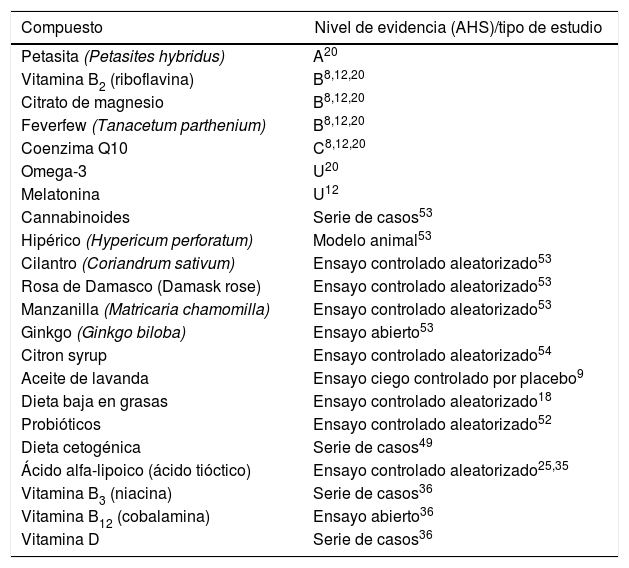
En la tabla 2 se describen las diferentes intervenciones mencionadas anteriormente en relación con su nivel de evidencia o el tipo de estudio en el cual fueron evaluadas.
Nivel de evidencia/tipo de estudio
| Compuesto | Nivel de evidencia (AHS)/tipo de estudio |
|---|---|
| Petasita (Petasites hybridus) | A20 |
| Vitamina B2 (riboflavina) | B8,12,20 |
| Citrato de magnesio | B8,12,20 |
| Feverfew (Tanacetum parthenium) | B8,12,20 |
| Coenzima Q10 | C8,12,20 |
| Omega-3 | U20 |
| Melatonina | U12 |
| Cannabinoides | Serie de casos53 |
| Hipérico (Hypericum perforatum) | Modelo animal53 |
| Cilantro (Coriandrum sativum) | Ensayo controlado aleatorizado53 |
| Rosa de Damasco (Damask rose) | Ensayo controlado aleatorizado53 |
| Manzanilla (Matricaria chamomilla) | Ensayo controlado aleatorizado53 |
| Ginkgo (Ginkgo biloba) | Ensayo abierto53 |
| Citron syrup | Ensayo controlado aleatorizado54 |
| Aceite de lavanda | Ensayo ciego controlado por placebo9 |
| Dieta baja en grasas | Ensayo controlado aleatorizado18 |
| Probióticos | Ensayo controlado aleatorizado52 |
| Dieta cetogénica | Serie de casos49 |
| Ácido alfa-lipoico (ácido tióctico) | Ensayo controlado aleatorizado25,35 |
| Vitamina B3 (niacina) | Serie de casos36 |
| Vitamina B12 (cobalamina) | Ensayo abierto36 |
| Vitamina D | Serie de casos36 |
AHS: American Headache Society.
Esta revisión proporciona un resumen actualizado de las pautas existentes para el uso de ciertos nutracéuticos y suplementos dietarios en el abordaje de la migraña. La importancia, en la práctica clínica, de considerar la incorporación de opciones complementarias no farmacológicas en pacientes con migrañas, de variadas modalidades, buena tolerancia y bajo riesgo, es razonable con las numerosas publicaciones que apoyan esta posibilidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en relación con el presente manuscrito.