La neumonía asociada al accidente cerebrovascular (NAA) es frecuente; se describe su asociación independiente con el aumento de la mortalidad, empeoramiento funcional, mayor duración de hospitalización e incremento de costos hospitalarios. La disfagia y la broncoaspiración son factores de riesgo reportados hasta en un 78% de los accidentes cerebrovasculares (ACV).
ObjetivoEvaluar la presencia de NAA en pacientes con ACV. Describir su asociación con otras variables clínicas. Determinar la utilidad del ASDS (Acute stroke dysphagia screen) en pacientes con ACV.
Materiales y métodosSe diseñó un estudio descriptivo, prospectivo, entre septiembre de 2017 y mayo de 2018. Mediante una ficha de recolección de datos se incluyeron todos los pacientes con ACV y sus complicaciones no neurológicas.
ResultadosSe analizaron 66 pacientes; el 53% eran mujeres. La edad promedio fue 73±15 años. El 86,36% fueron ACV isquémicos. El 56,06% presentó ASDS positivo; de ellos, el 18,92% mostraron NAA (p=0,015). Ningún paciente con ASDS negativo presentó NAA. La presencia de NAA se asoció con empeoramiento neurológico significativo al egreso. Otras complicaciones clínicas se observaron en el 40%. De aquellos con adecuada higiene bucal (n=42), solo 2 presentaron NAA.
ConclusiónEl ASDS podría ser una herramienta útil para el screening de pacientes con riesgo de NAA. La higiene bucal es de suma importancia para la prevención de NAA y la sola utilización de sonda nasogástrica es insuficiente para su prevención. La NAA es una complicación potencialmente prevenible, que justifica mayores esfuerzos para identificar a pacientes en riesgo y desarrollar intervenciones para reducir los casos.
Stroke-associated pneumonia (SAP) is a frequent finding and is described as being independently associated with increased mortality, worse functional outcomes, extended length of hospital stay and increased hospital costs. Dysphagia and aspiration are significant risk factors for SAP, and are noted in up to 78% of patients with stroke.
AimTo evaluate the presence of SAP in patients with stroke. To describe its association with other clinical variables. To determine the usefulness of the ASDS (Acute Stroke Dysphagia Screen) in patients with stroke.
Materials and methodsA descriptive, prospective study was conducted from September 2017 to May 2018. A data collection form was made to include all patients with ischemic and/or hemorrhagic stroke and their non-neurological clinical complications.
ResultsWe analyzed 66 patients, 53% women with an average age of 73±15. 86.36% of patients had ischemic stroke; 56.06% had positive ASDS test —18.92% with SAP (p=0.015). No patients with negative ASDS test presented with SAP. The presence of SAP was associated with significant neurological worsening at discharge. Other clinical complications were found in 40% of the cases. In those patients with adequate oral hygiene, only 2 had SAP.
ConclusionThe ASDS test might be a useful screening tool in patients with risk of SAP. Oral hygiene is highly relevant for the prevention of SAP, and the single use of nasogastric tube is insufficient for its prevention. SAP is a partially preventable complication that justifies greater efforts to identify those patients at risk and to develop interventions in order to reduce the number of cases.
El accidente cerebrovascular (ACV) constituye la tercera causa de muerte en los países desarrollados1,2. En Argentina se estima una prevalencia de 473/100.000 habitantes3.
Es ampliamente descripto en la literatura que las complicaciones no neurológicas luego de un ACV están asociadas con mayor mortalidad y aumento de los días de internación; por lo general aparecen dentro de la primera semana de iniciados los síntomas4,5, poniendo relevancia a la detección precoz y las medidas iniciales para prevenirlas. Las más frecuentes son fiebre, dolor, infecciones, trastornos deglutorios, entre otras4,6,7.
La neumonía asociada al ACV (NAA) es una complicación frecuente; se ha descripto una prevalencia del 14,3% y su asociación de forma independiente, con aumento en la mortalidad, peores resultados funcionales, mayor duración de hospitalización e incremento en los costos hospitalarios5,7,8.
La disfagia y la aspiración son factores de riesgo significativos para NAA observada hasta en el 78% de los pacientes con ACV5,8,9. La aspiración de saliva conlleva un riesgo más alto de infección, por la presencia de bacterias en la cavidad oral5,10.
Algunos autores han reportado relación entre la localización de la lesión y el riesgo de aspiración11,12.
La disfagia constituye un marcador independiente de morbimortalidad10,11,13. Su prevalencia, dependiendo del método de evaluación y de cómo se defina, oscila entre el 30 y el 67%13. En el ACV isquémico agudo, la prevalencia de disfagia reportada por interrogatorio y pruebas no instrumentales es del 50%14.
Por lo expuesto, es necesario realizar un examen rutinario de deglución en pacientes con ACV agudo para identificar y tratar la disfagia. De esta manera, es probable minimizar el riesgo de infección, complicaciones respiratorias debidas a la aspiración en el 20-25%13 y la consecuente desnutrición por inadecuada ingestión de alimentos10,11.
Hipótesis: 1) La identificación de los trastornos deglutorios mediante la escala ASDS (Acute stroke dysphagia screen) predice correctamente qué pacientes están en riesgo de presentar NAA. 2) La disfagia y la consecuente NAA empeoran la evolución del paciente con ACV.
Nuestros objetivos son: 1) Evaluar la presencia de NAA en los pacientes con ACV. 2) Describir la asociación de NAA con otras variables clínicas. 3) Determinar la utilidad de la escala ASDS en pacientes con ACV.
Materiales y métodosSe diseñó un estudio descriptivo, prospectivo, desde el 1 de septiembre de 2017 hasta el 31 de mayo de 2018.
Se incluyeron todos los pacientes con ACV isquémico y/o hemorrágico, mayores de 18 años, evaluados por el servicio de Neurología del Sanatorio de la Trinidad Mitre en dicho periodo de tiempo.
Se excluyeron aquellos pacientes con cuadros severos (intubación orotraqueal, coma, afasia o cualquier otra condición clínica que no permitiera su evaluación dentro de las 48h).
Se definió:
- 1.
ACV isquémico: nuevo déficit neurológico con imágenes compatibles con isquemia aguda por medio de resonancia de encéfalo o tomografía computarizada de encéfalo.
- 2.
ACV hemorrágico: nuevo déficit neurológico con imágenes compatibles con hemorragia aguda por medio de resonancia de encéfalo o tomografía computarizada de encéfalo.
- 3.
Disfagia: cualquier dificultad que afecte la normal transferencia del contenido oral a la cavidad gástrica15.
- 4.
Aspiración: inhalación de secreción orofaríngea o de contenido gástrico dentro de la laringe y del tracto respiratorio inferior15.
- 5.
Neumonía aspirativa: presencia a la auscultación de crepitantes respiratorios combinados con al menos uno de los siguientes: temperatura >38°C, nuevo esputo purulento o presencia de infiltrado en la radiografía de tórax4.
- 6.
Empeoramiento clínico del ACV: aumento ≥4 puntos de la escala del NIHSS (American National Institute of Health Stroke Scale).
- 7.
Higiene bucal adecuada: realización de al menos 2 cepillados de dientes o el uso de un antiséptico bucal al menos 2 veces al día.
Se confeccionó una ficha para la recolección de datos; los mismos se obtuvieron en dos tiempos: uno dentro de las primeras 48h de iniciados los síntomas y el segundo al alta del servicio de Neurología.
- 1.
Dentro de las primeras 48h se registraron:
Edad, sexo, escolaridad (como marcador de nivel sociocultural), índice de masa corporal (IMC: definido como el cociente entre el peso y el cuadrado de la altura), tipo de ACV, primer evento o recurrente, territorio arterial comprometido y su lateralidad, localización, fecha y hora del ACV, NIHSS de ingreso, antecedentes de hipertensión arterial y diabetes.
Se registró información acerca de uso de fluidos parenterales dentro de las primeras 24h, valores y manejos de la presión arterial dentro de las primeras 24h (se definió hipertensión arterial como ≥140/90mmHg; fluctuaciones de la presión arterial: 3 variaciones o más de 20mmHg de la presión arterial sistólica o 10mmHg de la presión arterial diastólica), hiperglucemias en las primeras 24h (>140mg%); uso de sondas y el tiempo hasta su colocación; realización de higiene bucal, uso de antisépticos bucales, presencia de infecciones, síndrome confusional (tipo y etiología) y el uso de fármacos psicoactivos.
Se valoró la deglución mediante ASDS13 en el primer contacto del servicio de Neurología con el paciente con ACV. Este fue realizado por alguno de los integrantes del servicio. El mismo consta de 5 preguntas, las cuales tienen respuesta dicotómica (sí/no). Las preguntas incluyen: 1) ¿Es la escala de coma de Glasgow menor de 13?; 2) ¿Existe asimetría/debilidad facial?; 3) ¿Existe asimetría/debilidad de la lengua?; 4) ¿Existe asimetría/debilidad palatina?; 5) ¿Hay signos de aspiración durante la prueba con 90ml de agua? Si los hallazgos en las 4 primeras preguntas eran negativas, se realizaba la prueba con agua; para ello se administra de forma secuencial 90ml de agua, observando si aparece en el momento inmediato o luego de un minuto carraspeo, tos y cambio en la calidad de la voz; de ser así se deberá valorar la deglución con alguna prueba objetiva; lo mismo sucede si alguna de las primeras 4 preguntas eran positivas. Se considera test positivo cuando en alguna de las 5 preguntas su respuesta es «sí».
- 2.
Al alta del servicio de Neurología se registraron:
Días totales de internación, NIHSS de egreso, presencia o ausencia de trombosis venosa profunda (TVP), escaras y neumonía aspirativa.
Este estudio fue realizado acorde a la normativa de las buenas prácticas clínicas de la Conferencia Internacional de Armonización, última revisión de 2013 de la Declaración de Helsinki. El estudio fue aprobado por el comité de docencia local, el cual no solicitó firma de consentimiento informado dada las características descriptivas del estudio y la no exposición de datos sensibles.
El análisis de datos se efectuó mediante estadística descriptiva y testeos no paramétricos, empleándose para la comparación de grupos cualitativos el test de Chi2 y la corrección mediante test exacto de Fisher para grupos pequeños, y correlación lineal simple para variables cuantitativas continuas. Salvo aclaración, los resultados se expresaron como media y desvío estándar (±); o mediana y rango para la distribución no gaussiana. Se empleó el paquete estadístico G-Stat 2.0, considerándose valores estadísticamente significativos aquellos con p<0,05.
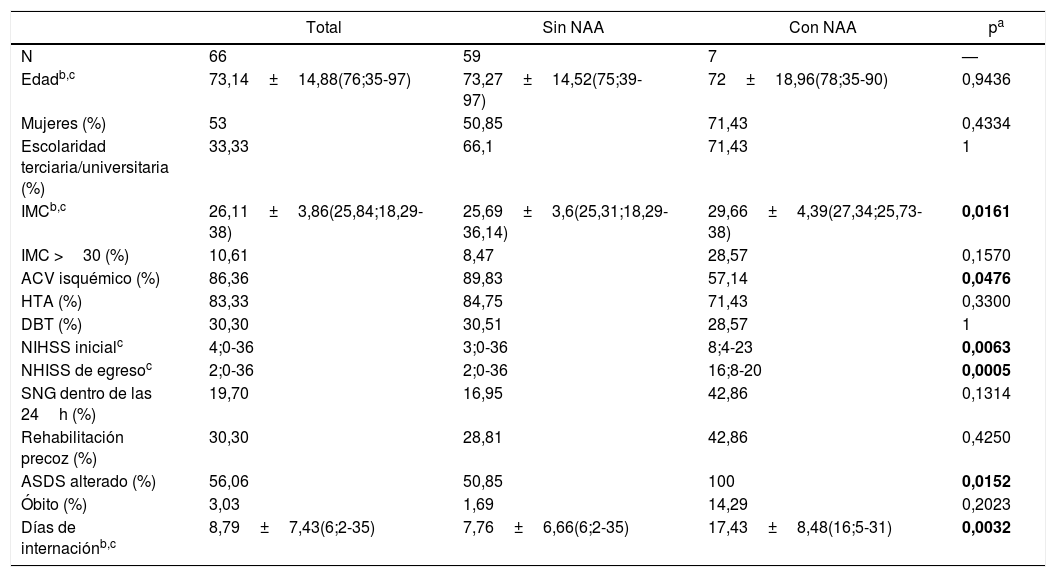
ResultadosLa muestra incluyó 66 pacientes; el 53% eran mujeres, con una edad promedio de 73±15 años. El 86,36% (n=57) presentaba ACV isquémico, siendo en el 83,33% su primer evento vascular. El territorio más frecuentemente comprometido fue la arteria cerebral media (48,48%) y en el 50% el compromiso fue del hemisferio izquierdo. La mediana de NIHSS al ingreso fue de 4 (rango: 0-36) y la de egreso de 2 (0-36).
Los datos descriptivos, los resultados de los test y otras variables se resumen en la tabla 1.
Comparación entre casos con y sin neumonía asociada al ACV
| Total | Sin NAA | Con NAA | pa | |
|---|---|---|---|---|
| N | 66 | 59 | 7 | — |
| Edadb,c | 73,14±14,88(76;35-97) | 73,27±14,52(75;39-97) | 72±18,96(78;35-90) | 0,9436 |
| Mujeres (%) | 53 | 50,85 | 71,43 | 0,4334 |
| Escolaridad terciaria/universitaria (%) | 33,33 | 66,1 | 71,43 | 1 |
| IMCb,c | 26,11±3,86(25,84;18,29-38) | 25,69±3,6(25,31;18,29-36,14) | 29,66±4,39(27,34;25,73-38) | 0,0161 |
| IMC >30 (%) | 10,61 | 8,47 | 28,57 | 0,1570 |
| ACV isquémico (%) | 86,36 | 89,83 | 57,14 | 0,0476 |
| HTA (%) | 83,33 | 84,75 | 71,43 | 0,3300 |
| DBT (%) | 30,30 | 30,51 | 28,57 | 1 |
| NIHSS inicialc | 4;0-36 | 3;0-36 | 8;4-23 | 0,0063 |
| NHISS de egresoc | 2;0-36 | 2;0-36 | 16;8-20 | 0,0005 |
| SNG dentro de las 24h (%) | 19,70 | 16,95 | 42,86 | 0,1314 |
| Rehabilitación precoz (%) | 30,30 | 28,81 | 42,86 | 0,4250 |
| ASDS alterado (%) | 56,06 | 50,85 | 100 | 0,0152 |
| Óbito (%) | 3,03 | 1,69 | 14,29 | 0,2023 |
| Días de internaciónb,c | 8,79±7,43(6;2-35) | 7,76±6,66(6;2-35) | 17,43±8,48(16;5-31) | 0,0032 |
ACV: accidente cerebrovascular; ASDS: Acute stroke dysphagia screen; DBT: diabetes; HTA: hipertensión arterial; IMC: índice de masa corporal; NAA: neumonía asociada al ACV; NIHSS: American National Institute of Health Stroke Scale; SNG: sonda nasogástrica; TVP: trombosis venosa profunda.
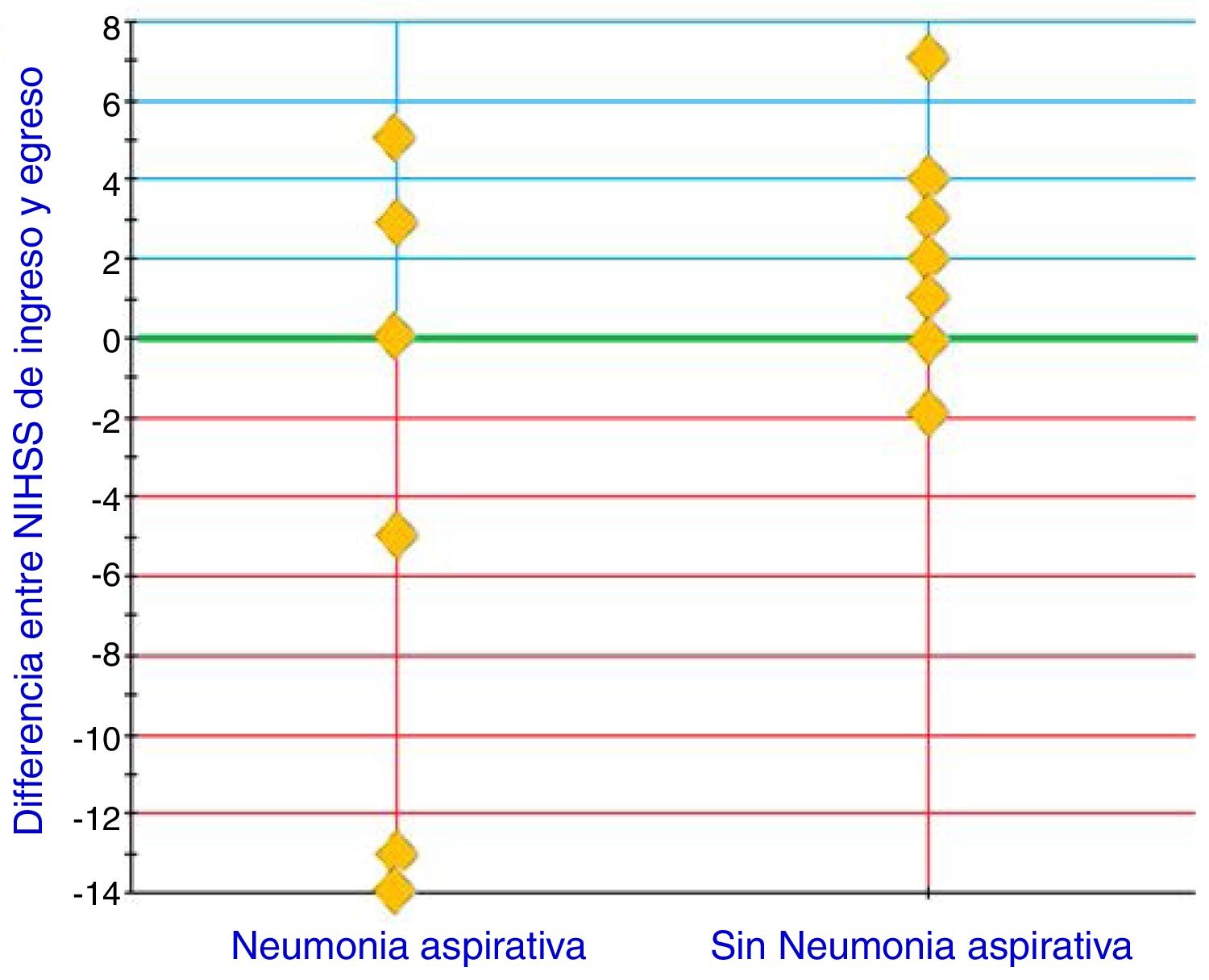
En el total de la muestra se constató NAA en el 10,61% (n=7). Estos pacientes tuvieron empeoramiento clínico significativo al egreso (fig. 1), p=0,0008. La duración de la internación para NAA fue de 17,43±8,48 días (mediana: 16; 5-31 días), y para aquellos sin NAA fue de 7,76±6,66 días (mediana: 6; 2-35 días), siendo la diferencia estadísticamente significativa (p=0,0032).
NAA y mejoría o empeoramiento del NIHSS. En el eje de las x se representa el resultado de la diferencia entre el NIHSS de ingreso menos el NIHSS de egreso. Cada rombo representa los datos agrupados de la diferencia de NIHSS de ingreso y egreso. El resultado positivo de la diferencia de NIHSS de ingreso y egreso indica mejoría evaluada por puntos de descenso del NIHSS, mientras que los valores negativos expresan empeoramiento evaluado por aumento de puntos de NIHSS. El «0» indica que no hubo cambios de NIHSS.
NAA: neumonía asociada al accidente cerebrovascular; NIHSS: American National Institute of Health Stroke Scale.
El test ASDS resultó positivo en el 56,06% de los pacientes, de los cuales el 18,92% presentaron NAA (p=0,0152); en cambio, en el 43,94% restante con test negativo no se constató aspiración. Se obtuvo una sensibilidad del 100% (IC 95%: 0,59-1) y una especificidad del 49% por parte del test (IC 95%: 0,36-0,63).
En el 40% de los casos (n=27) se encontraron complicaciones clínicas: infección (excluyendo la NAA), síndrome confusional agudo, trombosis venosa profunda, escaras o efectos adversos a fármacos. Las complicaciones clínicas no se asociaron significativamente con la presencia de NAA y tampoco se evidenció asociación con las diferentes variables (tabla 2).
Complicaciones clínicas vs. neumonía aspirativa
| Complicación clínica | Neumonía aspirativaa | pb |
|---|---|---|
| ITU | 0/9 | 0,5842 |
| SCA | 2/10 | 0,2853 |
| EAF | 1/6 | 0,5041 |
| TVP | 0/1 | 1 |
| Escaras | 0/1 | 1 |
| Total de CC | 2/22 | 1 |
CC: complicaciones clínicas sin neumonía aspirativa; EAF: efectos adversos a fármacos; ITU: infección del tracto urinario; SCA: síndrome confusional agudo; TVP: trombosis venosa profunda.
La edad, la diabetes y la hipertensión arterial no influyeron en el resultado del test.
De los pacientes evaluados, 10 (6,6%) presentaron síndrome confusional agudo, el 90% de ellos presentaron test ASDS positivo y solo el 20% presentó NAA.
La escolaridad no se asoció con mayor prevalencia de NAA. El 50% de los pacientes con escolaridad primaria mostraron complicaciones clínicas y solo el 22,7% de los pacientes con estudios terciarios o universitarios las presentaron (p=0,03).
De los pacientes con test positivo, la colocación de sonda nasogástrica dentro de las primeras 24h no modificó significativamente la presencia de aspiración clínica.
La presencia de NAA no se relacionó significativamente con la localización de la lesión.
De los pacientes con higiene bucal adecuada (n=42), solo 2 pacientes (4,7%) presentaron NAA.
Se constató que el 45% de los pacientes utilizaron fármacos psicoactivos durante la internación, sin lograr encontrar asociación con otras variables clínicas.
DiscusiónEn nuestra serie de casos la prevalencia de NAA fue similar a la literatura5,7,8.
En nuestro estudio se pudo constatar los efectos negativos de la NAA, ya que prolongó la internación aumentando a más del doble la media de días de estadía. Esto es, además, una medida indirecta del aumento en costos de salud, por el mayor requerimiento de rehabilitación, mayores días laborales perdidos y mayores gastos de internación.
Por otra parte, la utilización de evaluaciones clínicas estructuradas para evaluar disfagia demostró su utilidad en este estudio, dado que la herramienta utilizada (ASDS) permitió detectar a la totalidad de la población que presentó NAA durante la internación; si bien su especificidad es muy baja, resulta una prueba útil para guiar la implementación de rigurosas medidas preventivas de la NAA. En este estudio, se objetivó que la correcta higiene bucal tiene una influencia positiva en la prevención de la NAA. Por el contrario, la colocación de sonda nasogástrica precoz por sí sola no redujo en esta serie de casos la presencia de NAA.
Es necesario señalar que el presente estudio presenta algunas debilidades a tener en cuenta, como el reducido número de casos, la utilización de una sola herramienta de screening, la alta proporción de sujetos con NIHSS bajo al ingreso, y que no se realizó videodeglución a todos los pacientes como método complementario, utilizándose parámetros clínicos.
ConclusiónEl ASDS podría ser una herramienta útil para el screening de pacientes con riesgo de presentar NAA. La higiene bucal es parte importante de la prevención de NAA y la sola utilización de sonda nasogástrica no es suficiente para su prevención. Consideramos necesario implementar abordajes más complejos e interdisciplinarios para la reducción de esta complicación en pacientes con ACV. La NAA es una complicación potencialmente prevenible, que justifica mayores esfuerzos para identificar a aquellos pacientes en riesgo y desarrollar intervenciones para reducir los casos.
Conflicto de interesesLos autores no recibieron subsidios ni otro tipo de financiación para la confección y publicación del presente trabajo.
Los autores declaran no presentar conflictos de intereses.