El estatus epiléptico (SE, por sus siglas en inglés) es una urgencia médica y neurológica que se asocia con una elevada tasa de morbimortalidad, siendo uno de los mayores problemas en la salud pública de todo el mundo. Existe evidencia emergente que el SE provoca cuidados intensivos prolongados, tratamiento prolongado o de amplia variedad y altos costos indirectos.
ObjetivoProporcionar datos sobre los costos de hospitalización en pacientes con SE.
Materiales y métodosSe obtuvieron los datos prospectivamente de todos los casos de SE consecutivos entre el 1 de abril del 2007 y el 31 de mayo del 2013 inclusive, en pacientes ≥20 años.
ResultadosSe registraron 359 ingresos hospitalarios en una cohorte de 325 pacientes. El 63% de las admisiones tuvieron un SE no refractario (SENR, por sus siglas en inglés), el 32% SE refractario (SER, por sus siglas en inglés) y el 5% SE superrefractario (SESR, por sus siglas en inglés). La mediana de costos totales fue de 2.185,04USD$ por SE; con un incremento estadísticamente significativo (p<0,0001) según el tipo de SE, mediana de 1.496,9USD$ para SENR, 3.507,17USD$ para SER y de 16.086,82USD$ para SESR. El costo de tratamiento farmacológico varió significativamente con una mediana total de 74,95USD$, siendo en el SESR de 815,78USD$. El costo diario de hospitalización varió significativamente dependiendo el tiempo de internación en sala común vs. unidad de terapia intensiva (mediana 788,7 vs. 3.148,5USD$). Considerando la incidencia anual del SE en la población argentina y los resultados obtenidos en este estudio, el costo anual de internación por SE ascendería a 21.000.000USD$.
ConclusiónLos datos expuestos, a nuestro saber, constituyen el primer estudio de costos en el SE realizado en Argentina y América Latina, con elevados costos directos de atención médica, sin embargo, los mismos fueron menores a los observados en trabajos previos de países desarrollados.
Status Epilepticus (SE) is a medical and neurological emergency associated with a high morbidity and mortality rate, and is one of the major public health issues around the world. There is new and emerging evidence showing that SE is associated with long intensive care, prolonged or multiple treatments and high indirect costs.
AimsTo provide first figures about the cost of hospitalization of patients with SE.
Materials and methodsA prospective database was created with all SE cases from April 1, 2007 to May 31, 2013, for patients of ≥20 years old.
Results359 hospital admissions were registered in a cohort of 325 patients. 63% of these admissions were due to Non-Refractory Status Epilepticus (NRSE), 32% due to Refractory SE (RSE) and 5% to Super-Refractory Status Epileptics (SRSE). Median total costs were USD$ 2,185.04 for SE; with a statistically significant increase (p<.0001) by SE type. For NRES the median was USD$ 1,496.9; USD$ 3507.17 for RES; and USD$ 16,086.82 for SRSE. The cost of drug treatment had an important spread with a total median of USD$74.95, and USD$ 815.78 for SRSE, respectively. Hospitalization daily costs were very different depending on type of treatment, i.e. either regular care or Intensive Care Unit (with medians of USD$ 788.7 and USD$ 3,148.5, respectively). Considering the annual incidence of SE in the Argentine population and the results obtained in the present study, the annual cost of hospitalization due to SE would amount to USD$ 21 MM.
ConclusionsAs far as we know, this study discussing SE costs for Argentina is the first evidence-based research in our country and in Latin America, showing high direct costs of health care (which, nonetheless, were lower than those mentioned in previous studies conducted in developed countries).
El estatus epiléptico (SE, por sus siglas en inglés) es una urgencia médica y neurológica que se asocia con una elevada tasa de morbimortalidad. Esto se debe a que mayormente resulta de una causa sintomática, sistémica o lesión neurológica, y en menor frecuencia se observa en pacientes con historia de epilepsia.
Esta entidad representa aproximadamente el 3,5% de los ingresos en las unidades de terapia intensiva (UTI), y hasta el 15% de los pacientes internados en los servicios de neurología. La tasa de incidencia anual del SE basada en diferentes estudios realizados en Europa y EE. UU. varía de 6,2 a 41 por 100.000, incrementándose hasta 15,1 a 86 por 100.000 en adultos mayores, que constituyen junto con los niños, menores de 5 años, la población de mayor riesgo de incidencia1-3. En la Argentina, un estudio basado en la población cautiva de adultos mostró una incidencia ajustada anual del SE de 24,3/100.000 habitantes/año4.
En Europa se estima que el número de personas con epilepsia es de 2,6 millones con una media de costo anual de 5,221€ por persona5. Los costos directos e indirectos totales sumarían 13,8 mil millones de euros por año (valores de 2010). Los autores declararon que el SE era una fuente importante de costos directos, al tiempo que observaban una falta completa de estudios de costo de la enfermedad (COI, por sus siglas en inglés) que evaluaron los costos relacionados con el SE en Europa5.
Debido a la creciente utilización de recursos y la cantidad limitada de recursos de atención médica, se ha vuelto esencial recopilar estimaciones de costos confiables como base científica para los cálculos económicos en el ámbito de la salud. Debemos considerar que nos enfrentamos a un aumento de pacientes afectados por SE debido al crecimiento de la población de edad avanzada y mayor disponibilidad de diagnóstico electroencefalográfico (EEG)6,7. Además, la introducción de nuevos fármacos antiepilépticos (FAE) tanto orales como intravenosos, o el uso de tratamientos alternativos en SE refractario (SER, por sus siglas en inglés) y SE super-refractario (SESR, por sus siglas en inglés), pueden significar un considerable aumento en los costos o un cambio en la distribución de los componentes del costo8.
El SE provoca cuidados intensivos prolongados, tratamiento prolongado o de amplia variedad y altos costos indirectos debido a su desfavorable resultado con muerte prematura o pérdida de productividad9. Se desconoce si la introducción de nuevos FAE causan un aumento en los costos directos o incluso pueden ser costo-efectivos en la prevención de admisiones hospitalarias prolongadas. Así como en la actualidad no hay datos de costes en América Latina, incluida la Argentina.
El propósito de este estudio es reunir información para determinar y caracterizar los costos hospitalarios directos en pacientes hospitalizados con SE no refractario (SENR, por sus siglas en inglés), SER y SESR.
Objetivos- 1.
Calcular los costos totales de internación en pacientes con SENR, SER y SESR, incluyendo al tratamiento agudo como los gastos completos de internación que estos generan.
- 2.
Analizar dentro de los costos directos cuál de estos tendría mayor implicancia.
- 3.
Correlacionar si existe relación entre «costos de internación» con «edad de los pacientes» y con el «año del evento».
Los pacientes con SE fueron identificados mediante observación prospectiva y evaluación retrospectiva de los registros al alta hospitalaria. Se registraron prospectivamente todos los casos de SE consecutivos entre el 1 de abril del 2007 y el 31 de mayo del 2013 inclusive, en pacientes ≥20 años.
En el Hospital Privado de Comunidad de Mar del Plata, Argentina, se atiende una población cautiva de aproximadamente 60.912 individuos que pertenecen al Instituto Nacional de Servicios Sociales para jubilados y pensionados y a planes prepagos del hospital. Esta población se compone predominantemente de personas de tercera edad (>65 años) y todos los integrantes de esta población se atienden de forma exclusiva en nuestra institución mediante un sistema de capitación (población «cautiva»), tanto para las prácticas ambulatorias como para las de alta complejidad, y cada uno de ellos cuenta con una historia clínica única, así como diagnósticos codificados y volcados en una base de datos digitalizada. La capitación es un modo de financiamiento de prestaciones médicas según la cual una obra social paga un monto mensual fijo por paciente a una entidad prestadora de salud, a cambio de servicios previamente pactados. La cápita es el conjunto de personas incluidas en dicho contrato, beneficiarias de dichos servicios. Cabe aclarar que el hecho de que en la población cautiva predominen los pacientes del Instituto Nacional de Servicios Sociales para jubilados y pensionados hace que este grupo tenga mayoritariamente ingresos muy bajos en concepto de jubilación o pensión, otorgando a esta institución privada un perfil socioeconómico comparable al de la población general Argentina.
Nuestro hospital presenta 240 camas y atención neurológica por guardia durante 24h los 365 días del año. Los equipos de electroencefalograma (EEG) se encuentran disponibles las 24h del día, los 7 días de la semana, para ser utilizados por el neurólogo de guardia; y son utilizados por las técnicas de EEG durante 8h al día, 5 días a la semana.
Los casos con diagnóstico definitivo de SE fueron sospechados en guardia, en internación (sala general, unidad de cuidados intensivos o unidad de cuidados neurológicos), o registrados por EEG en consultorio y derivados a la urgencia para su hospitalización. Toda la información requerida para el siguiente trabajo fue utilizada de una base de datos electrónica que presenta el servicio de neurología de los estatus epilépticos convulsivo (SEC, por sus siglas en inglés) y no convulsivos (SENC, por sus siglas en inglés), y SER y SESR (desde que se encuentra la HC digital).
Los pacientes fueron excluidos si el diagnóstico de SE no pudo determinarse de manera concluyente, o si no se logró obtener completa información respecto los costos directos de internación.
DefinicionesEstatus epilépticoTradicionalmente se definió al SE como una convulsión clínica única que dura más de 30min o repetidas convulsiones durante un período de más de 30min sin recuperación de la conciencia entre las mismas. La definición operativa lo considera como cualquier actividad epiléptica de más de 5min de duración, caracterizada por una crisis duradera, o 2 o más crisis durante las cuales el paciente no retorna a su situación previa de conciencia; tiempo en el cual la crisis debiera ser interrumpida para evitar mayor morbimortalidad y que derive en un SER10.
Estatus epiléptico no refractarioSe define a todo SE con respuesta completa a dosis adecuada de fármaco de primera línea.
Estatus epiléptico refractarioSe define en la literatura médica por su duración como una crisis que persiste más de 60 a 90min después de iniciada la terapia (concepto temporal); o tras el tratamiento correcto y con dosis adecuada de fármaco de primera línea (benzodiacepina) + fármaco de segunda línea (fenitoína, ácido valproico o fenobarbital) (concepto farmacológico)11-13.
Estatus epiléptico super-refractarioSi persiste el SER después de 24h del comienzo de la terapia anestésica o reaparece el SE durante la reducción o retirada de este tratamiento11.
Estatus epiléptico no convulsivoActividad epiléptica continua en el EEG de 30min o más de duración, generalizada o focal, en pacientes sin presencia de síntomas ictales evidentes (p. ej., clonus epiléptico). Para definir la actividad epiléptica continua en el EEG se usaron los criterios de Young modificados14.
Las etiologías del SE se clasificaron usando la definición propuesta por Hauser15 y empleadas en estudios previos realizados por nuestro servicio, como:
- a)
Sintomática aguda
- b)
Sintomática remota
- c)
Desconocida
Las etiologías sintomáticas agudas del SENC incluyeron enfermedades como: enfermedad cerebrovascular (ECV), suspensión de fármaco antiepiléptico (BFAE), infección del SNC, tumor, metabólicas, traumatismo encefalocraneal (TEC) y tóxicas. Las enfermedades potencialmente fatales incluyeron las etiologías sintomáticas agudas sin considerar dentro de estas las tóxicas ni la BFAE. Los SE sin etiología aguda ni causa remota sintomática, se clasificaron como de etiología desconocida.
Costos directosSon aquellos producidos por la atención del paciente (internaciones, pagos a los profesionales, medicamentos, entrenamiento de profesionales, pensiones por incapacidad, costos legales, entre otros). Estos, a su vez, se pueden dividir en:
- •
Costos médicos: todo lo comprendido en el gasto del sistema de salud, de los pacientes, de sus familias y de otros financiadores (empleadores, aseguradores de riesgo de trabajo, etc.). Relacionados con los recursos empleados en el ciclo sanitario de prevención, diagnóstico, tratamiento y rehabilitación.
- •
Costos no médicos: aquellos solventados por el paciente y su familia o por otro pagador fuera del ciclo sanitario, tales como los costos relativos al transporte para acceder a la atención y los de acceso a los servicios de asistencia social (no calculados en este trabajo).
Son aquellos que incluyen las pérdidas producidas por la enfermedad, discapacidad o muerte. El costo indirecto de una enfermedad se calcula por la pérdida de la productividad en la que incurren los pacientes y sus familiares a causa de esta (no calculados en este trabajo)16.
Evaluación de costosSe recopiló de la base de datos toda la información detallada, plasmada por los médicos del servicio de neurología, respecto al inicio y el cese del SE. Además, el tratamiento y la etiología del SE, la presencia o no de síndrome de epilepsia preexistente, la presencia de enfermedades concomitante, FAE actuales u otros medicamentos, procedimientos realizados y evolución del cuadro. Para garantizar la estandarización, precisión e integridad de los datos, fueron revisados ??en varias oportunidades por diversos profesionales.
A partir de esta base de datos, se verificaron los datos de facturación del hospital para garantizar que todos los pacientes que presentaron un SENR, SER o SESR fueran incluidos en este estudio. Los costos de cada admisión hospitalaria se consiguieron respecto la fecha índice y se calcularon a valor dólar según cotización de Banco de la Nación de Argentina para los meses de diciembre 2017, enero y febrero 2018; tomando como referente el último día hábil de cada mes17.
Análisis estadísticoEl análisis estadístico se realizó con StatsDirect Statistical Software, versión 2.7.2.
Durante el periodo evaluado se calculó para cada admisión hospitalaria los costos directos de internación teniendo en cuenta los siguientes ítems:
- •
Días de internación, tanto en sala común como en terapia intensiva (dentro de los cuales están incluidos costos de insumos descartables y no descartables, personal médico y no médico, entre otros ítems estipulados por día de internación dependiente el lugar de internación).
- •
Imágenes complementarias.
- •
Laboratorios.
- •
Intervenciones quirúrgicas.
- •
Procedimientos cardiológicos (ECG, ecocardiograma, entre otros).
- •
Medicamentos, diferenciando dentro de estos los FAE.
- •
De todos estos datos, se realizó un cálculo total de los mismos y se analizó por separado los ítems que se consideraron más relevantes (valor total, estudio de imágenes complementarias, medicación, FAE, internación en sala común y en UTI).
Los datos de costo son presentados como mediana, límite inferior y superior, intervalos de confianza (IC) del 95% y media o porcentaje según como corresponda.
Las comparaciones entre grupos se lograron utilizando parámetros adecuados y pruebas no paramétricas. Kruskal-Wallis para comparar costos entre los 3 grupos SENR/SER/SESR y Mann-Withney para comparar diferencias en la distribución entre SENR y SER (dentro de este consideramos SER y SESR) en mediciones de variables ordinales y variables interválicas sin distribución normal. Para la correlación entre variables interválicas y los costos, se utilizó el coeficiente de Spearman.
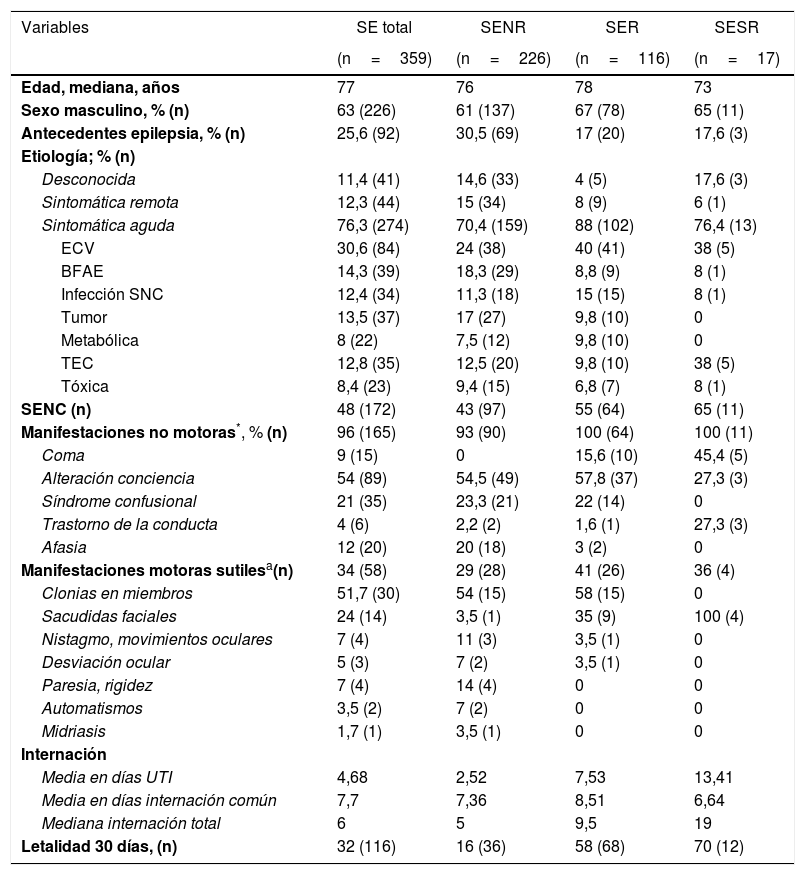
ResultadosCaracterísticas clínicas y demográficasDurante el período de estudio de 6 años, se registraron 359 ingresos hospitalarios con SE en una cohorte de 325 pacientes (tabla 1). El 63% (226) de las admisiones tuvieron un SENR, el 32% (116) un SER y el 5% (17) un SESR. La mediana de edad para el SE total fue de 77 años, con un predominio del sexo masculino para todos los grupos de estudio (63% del total). El 30% de los pacientes con SENR presentaban antecedentes de epilepsia. La mayoría presentó etiología sintomática aguda (76% del total), siendo mayor porcentaje en el SER (88%). Dentro de las causas correspondientes a esta última etiología, fue la ECV la que presentó mayor compromiso en los pacientes con SENR y SER, así como también en el grupo de SESR, pero en este presento mismo porcentaje de presentación el antecedente de TEC. La forma de presentación clínica más frecuente fue manifestación no motora en todos los grupos, con franco predominio de «Alteración de consciencia» del 54,5% para SENR y del 57,8% para SER. Respecto al tipo de SEC o SENC fue en el SESR donde hubo franco predominio de SENC que fue el 65% (11).
Características clínicas y demográficas de la población en estudio
| Variables | SE total | SENR | SER | SESR |
|---|---|---|---|---|
| (n=359) | (n=226) | (n=116) | (n=17) | |
| Edad, mediana, años | 77 | 76 | 78 | 73 |
| Sexo masculino, % (n) | 63 (226) | 61 (137) | 67 (78) | 65 (11) |
| Antecedentes epilepsia, % (n) | 25,6 (92) | 30,5 (69) | 17 (20) | 17,6 (3) |
| Etiología; % (n) | ||||
| Desconocida | 11,4 (41) | 14,6 (33) | 4 (5) | 17,6 (3) |
| Sintomática remota | 12,3 (44) | 15 (34) | 8 (9) | 6 (1) |
| Sintomática aguda | 76,3 (274) | 70,4 (159) | 88 (102) | 76,4 (13) |
| ECV | 30,6 (84) | 24 (38) | 40 (41) | 38 (5) |
| BFAE | 14,3 (39) | 18,3 (29) | 8,8 (9) | 8 (1) |
| Infección SNC | 12,4 (34) | 11,3 (18) | 15 (15) | 8 (1) |
| Tumor | 13,5 (37) | 17 (27) | 9,8 (10) | 0 |
| Metabólica | 8 (22) | 7,5 (12) | 9,8 (10) | 0 |
| TEC | 12,8 (35) | 12,5 (20) | 9,8 (10) | 38 (5) |
| Tóxica | 8,4 (23) | 9,4 (15) | 6,8 (7) | 8 (1) |
| SENC (n) | 48 (172) | 43 (97) | 55 (64) | 65 (11) |
| Manifestaciones no motoras*, % (n) | 96 (165) | 93 (90) | 100 (64) | 100 (11) |
| Coma | 9 (15) | 0 | 15,6 (10) | 45,4 (5) |
| Alteración conciencia | 54 (89) | 54,5 (49) | 57,8 (37) | 27,3 (3) |
| Síndrome confusional | 21 (35) | 23,3 (21) | 22 (14) | 0 |
| Trastorno de la conducta | 4 (6) | 2,2 (2) | 1,6 (1) | 27,3 (3) |
| Afasia | 12 (20) | 20 (18) | 3 (2) | 0 |
| Manifestaciones motoras sutilesa(n) | 34 (58) | 29 (28) | 41 (26) | 36 (4) |
| Clonias en miembros | 51,7 (30) | 54 (15) | 58 (15) | 0 |
| Sacudidas faciales | 24 (14) | 3,5 (1) | 35 (9) | 100 (4) |
| Nistagmo, movimientos oculares | 7 (4) | 11 (3) | 3,5 (1) | 0 |
| Desviación ocular | 5 (3) | 7 (2) | 3,5 (1) | 0 |
| Paresia, rigidez | 7 (4) | 14 (4) | 0 | 0 |
| Automatismos | 3,5 (2) | 7 (2) | 0 | 0 |
| Midriasis | 1,7 (1) | 3,5 (1) | 0 | 0 |
| Internación | ||||
| Media en días UTI | 4,68 | 2,52 | 7,53 | 13,41 |
| Media en días internación común | 7,7 | 7,36 | 8,51 | 6,64 |
| Mediana internación total | 6 | 5 | 9,5 | 19 |
| Letalidad 30 días, (n) | 32 (116) | 16 (36) | 58 (68) | 70 (12) |
BFAE: suspensión o niveles bajos de fármacos antiepilépticos; ECV: enfermedad cerebrovascular; SE: estatus epiléptico; SEC/SENC: estatus epiléptico convulsivo/estatus epiléptico no convulsivo; SENR: estatus epiléptico no refractario; SER: estatus epiléptico refractario; SESR: estatus epiléptico super-refractario; SNC: sistema nervioso central; TEC: traumatismo encefalocraneal; UTI: unidad de terapia intensiva.
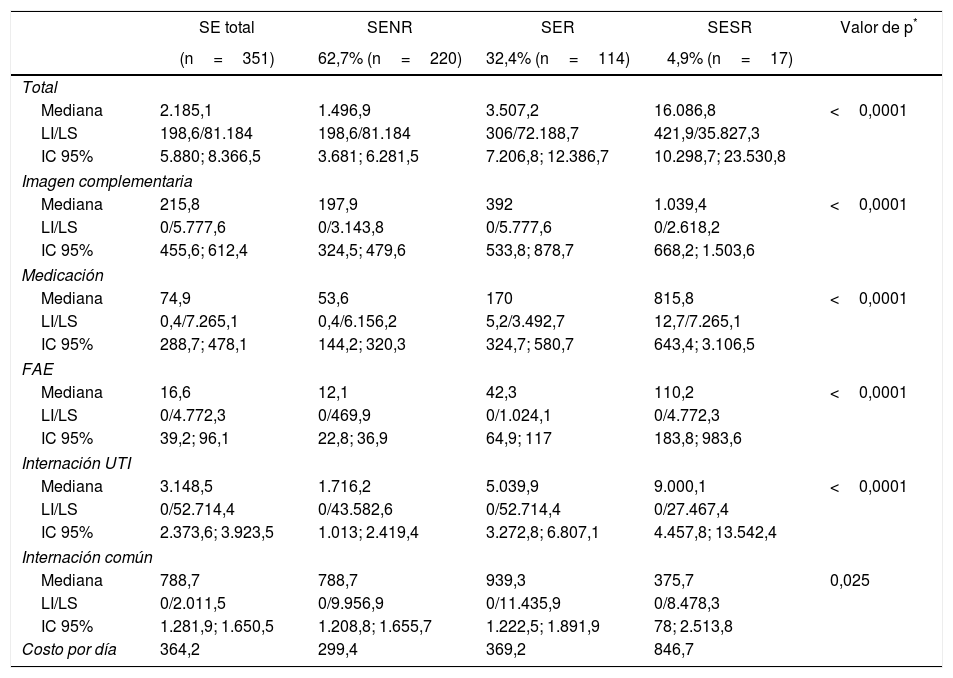
De los 359 ingresos hospitalarios, 8 fueron excluidos del análisis de costo debido que no pudieron conseguirse todos los datos de internación de los mismos. Los costos directos de hospitalización y la media de internación por admisión de los 351 ingresos analizados pueden ser observados en la tabla 2. La presentación de un SE tuvo un impacto significativo en los costos por admisión con mediana de internación total de 2.185USD$, de 1.497USD$ en SENR, 3.507USD$ en SER y 16.087USD$ en SESR; incremento estadísticamente significativo (p<0,0001). El costo de tratamiento en las internaciones estudiadas varió significativamente con una mediana total de 75,9USD$, siendo en el SESR de 815,8USD$.
Costos directos en USD$ por distintas variables y tipo de SE
| SE total | SENR | SER | SESR | Valor de p* | |
|---|---|---|---|---|---|
| (n=351) | 62,7% (n=220) | 32,4% (n=114) | 4,9% (n=17) | ||
| Total | |||||
| Mediana | 2.185,1 | 1.496,9 | 3.507,2 | 16.086,8 | <0,0001 |
| LI/LS | 198,6/81.184 | 198,6/81.184 | 306/72.188,7 | 421,9/35.827,3 | |
| IC 95% | 5.880; 8.366,5 | 3.681; 6.281,5 | 7.206,8; 12.386,7 | 10.298,7; 23.530,8 | |
| Imagen complementaria | |||||
| Mediana | 215,8 | 197,9 | 392 | 1.039,4 | <0,0001 |
| LI/LS | 0/5.777,6 | 0/3.143,8 | 0/5.777,6 | 0/2.618,2 | |
| IC 95% | 455,6; 612,4 | 324,5; 479,6 | 533,8; 878,7 | 668,2; 1.503,6 | |
| Medicación | |||||
| Mediana | 74,9 | 53,6 | 170 | 815,8 | <0,0001 |
| LI/LS | 0,4/7.265,1 | 0,4/6.156,2 | 5,2/3.492,7 | 12,7/7.265,1 | |
| IC 95% | 288,7; 478,1 | 144,2; 320,3 | 324,7; 580,7 | 643,4; 3.106,5 | |
| FAE | |||||
| Mediana | 16,6 | 12,1 | 42,3 | 110,2 | <0,0001 |
| LI/LS | 0/4.772,3 | 0/469,9 | 0/1.024,1 | 0/4.772,3 | |
| IC 95% | 39,2; 96,1 | 22,8; 36,9 | 64,9; 117 | 183,8; 983,6 | |
| Internación UTI | |||||
| Mediana | 3.148,5 | 1.716,2 | 5.039,9 | 9.000,1 | <0,0001 |
| LI/LS | 0/52.714,4 | 0/43.582,6 | 0/52.714,4 | 0/27.467,4 | |
| IC 95% | 2.373,6; 3.923,5 | 1.013; 2.419,4 | 3.272,8; 6.807,1 | 4.457,8; 13.542,4 | |
| Internación común | |||||
| Mediana | 788,7 | 788,7 | 939,3 | 375,7 | 0,025 |
| LI/LS | 0/2.011,5 | 0/9.956,9 | 0/11.435,9 | 0/8.478,3 | |
| IC 95% | 1.281,9; 1.650,5 | 1.208,8; 1.655,7 | 1.222,5; 1.891,9 | 78; 2.513,8 | |
| Costo por día | 364,2 | 299,4 | 369,2 | 846,7 | |
FAE: fármaco antiepiléptico; IC: intervalo de confianza; LI/LS: límite inferior/límite superior; SE: estatus epiléptico; SENR: estatus epiléptico no refractario; SER: estatus epiléptico refractario; SESR: estatus epiléptico super-refractario; UTI: unidad de terapia intensiva.
El costo diario de hospitalización varió significativamente dependiendo el tiempo de internación en sala común o unidad de terapia intensiva, con una media de 3.148,5USD$ para internación total en UTI para una media de 4,68 días. Periodo de internación en UTI más corto fue una media de 2,52 días en SENR con una media de costo de 1.716,2USD$, aumentando con SER a 7,53 días y media costo 5.040USD$, y llegando a presentar una media de internación en UTI de 13,41 días en el SESR lo que significó una media de 9.000USD$.
El costo por día de internación fue de 299,4USD$ en pacientes con SENR, 369,2USD$ en SER y 846,7USD$ para SESR; siendo para el total de internación un costo por día de 364,2USD$.
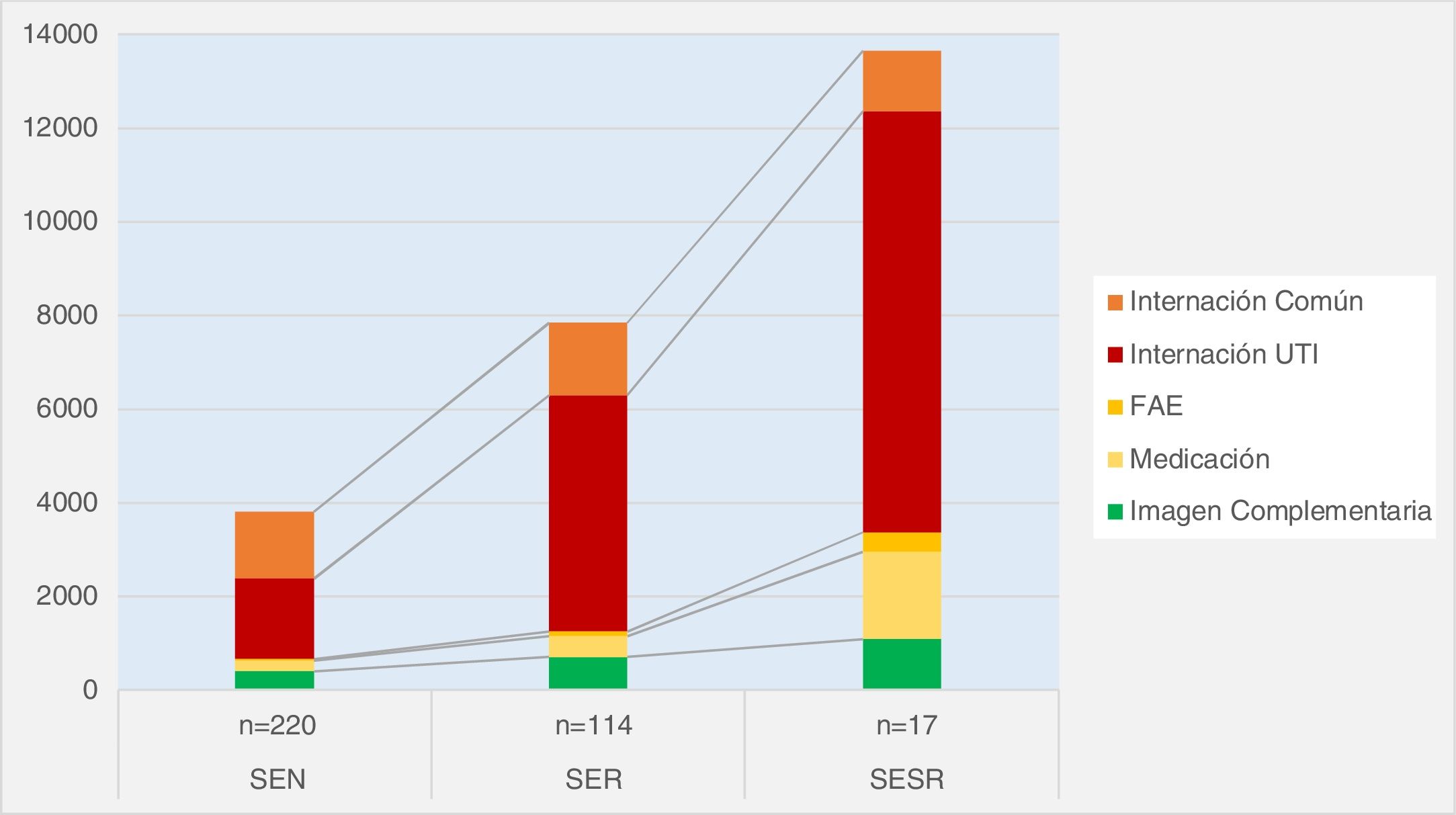
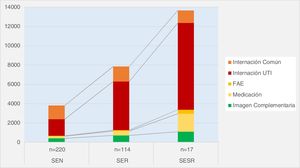
Como se representa en la figura 1, considerando las variables más importantes dentro de los costos directos de internación podemos destacar la importancia del peso que genera en los mismos la internación en terapia intensiva en los 3 tipos de SE analizados. Siendo particularmente marcada la diferencia en los SER respecto del SENR. Para el SESR del costo total la internación en UTI representa el 66%, seguido por tratamiento el 14%; mientras que para el SENR la internación en UTI representó el 45% del total de costo de internación, seguido por internación en sala común (38%) y el tercer lugar los estudios por imágenes complementarios (10%).
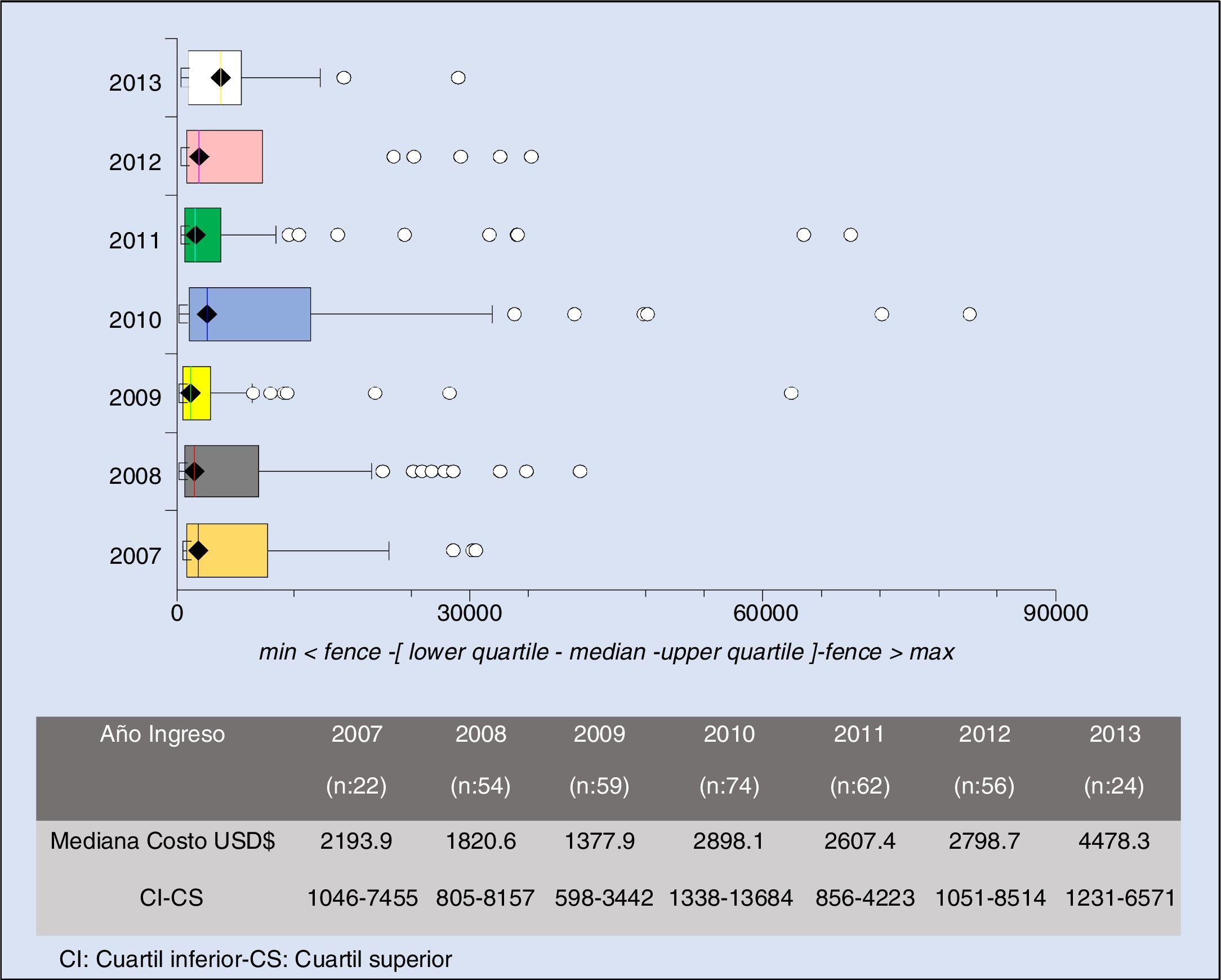
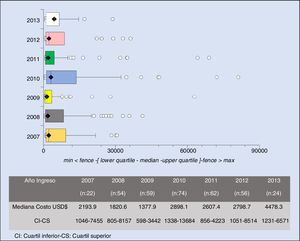
Cuando se evaluó los costos totales en los diferentes años analizados, observamos que a partir del año 2010 encontramos un aumento significativo en los costos de internación siendo esto principalmente adjudicados a los costos de UTI e imágenes complementarias (fig. 2).
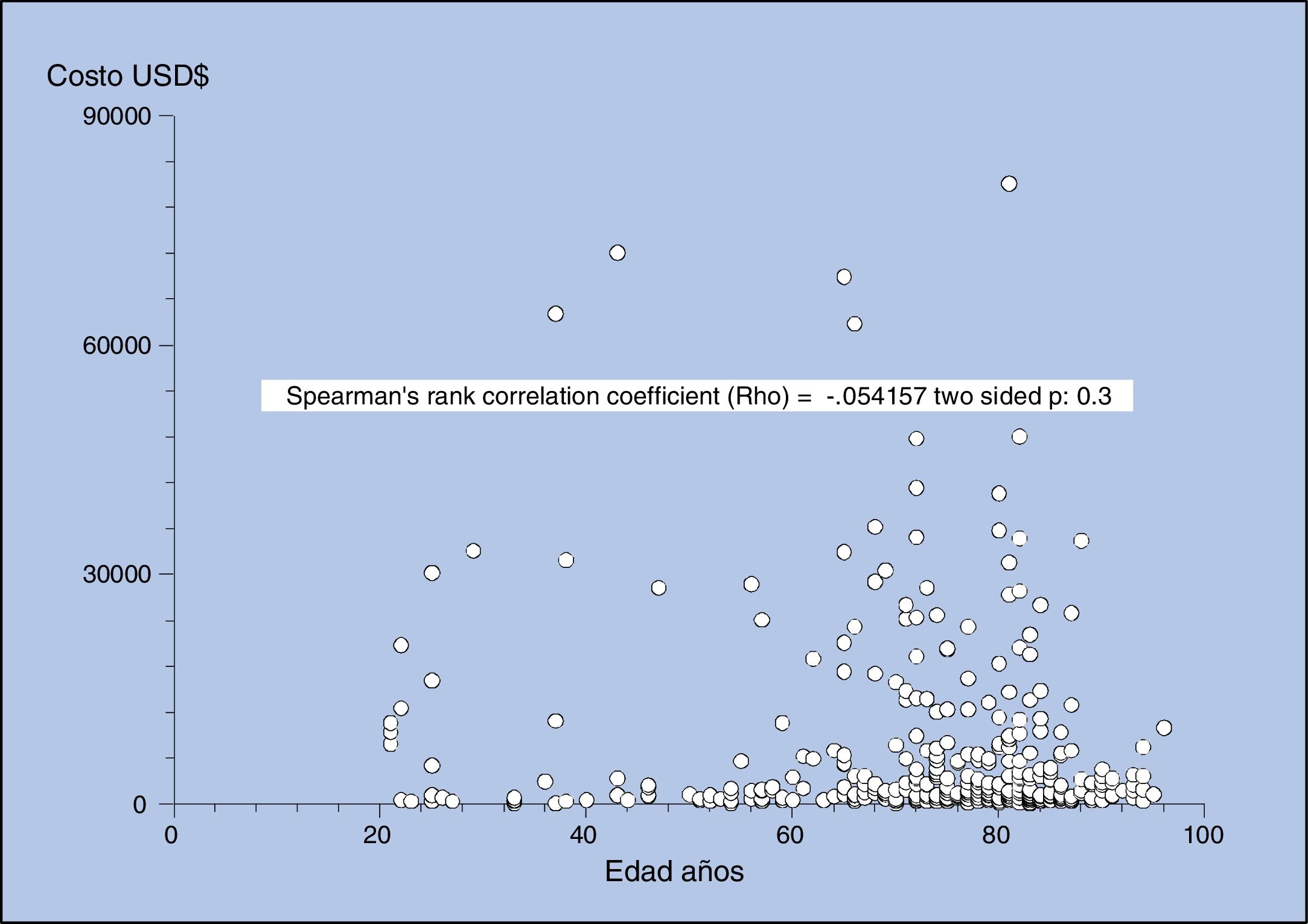
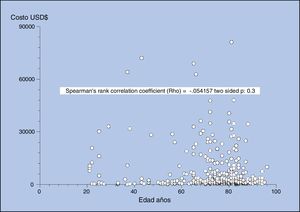
Al analizar los costos por edad del paciente, no se observó un incremento ni correlación, Rho=−0,054, p:0,3 (fig. 3).
DiscusiónEl presente estudio basado en la población adulta cautiva mostró que:
- •
Los costos directos de internación en el SE fueron de 2.185USD$, 3.507USD$ para el SER y de 16.087USD$ para el SESR.
- •
Se incrementaron en forma estadísticamente significativa dependiendo de la severidad del SE (SENR vs. SER y SENR vs. SESR; p<0,0001).
- •
Dentro de las variables de los costos directos, la internación en terapia intensiva y las imágenes complementarias fueron las de mayor impacto económico.
- •
No hubo relación significativa entre costo de internación y edad del paciente.
El SE se asocia con importantes costos directos de atención médica reflejados en este trabajo, tanto como entidad independiente como cuando se asocia con otras enfermedades.
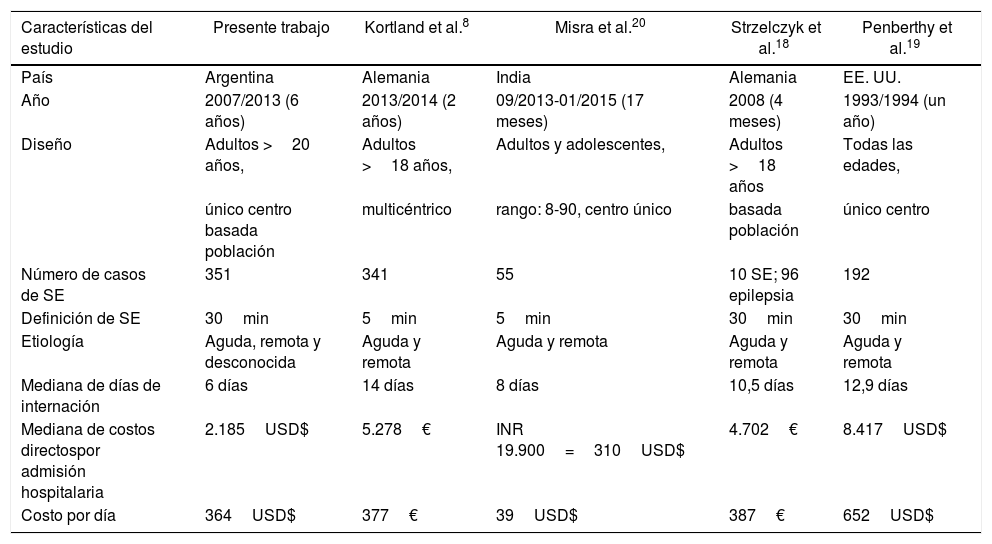
Nuestro estudio es la primera evaluación integral para abordar los costos hospitalarios (incluyendo estudios diagnósticos, tratamiento e internación) en pacientes adultos con SER, SENR y SESR. Hasta el momento no encontramos publicados estudios en Latinoamérica que evalúen los costos directos de internación en SE, pero sí 4 estudios realizados en Alemania, India y EE. UU.8–18,20 (los detalles se resumen en la tabla 3). En cuanto al breve análisis comparativo respecto a dichos trabajos8–18,20 merece especial mención los trabajos alemanes y el trabajo realizado en la India. Si observamos los resultados obtenidos en los estudios, encontramos que en el trabajo de la India la mediana de costo de internación fue de 310USD$, en comparación con los trabajos alemanes que obtuvieron medianas de 4.700€ a 5.200€ (que basados en la cotización dólar/euro para el año de realizado el estudio corresponderían a unos 5.600-6.200USD$). Esta gran diferencia económica en los costos de internación podría atribuirse a que presentan cuidados intensivos menos costosos8, en parte debido al menor costo de los fármacos, menores salarios y uso de elementos después de la reesterilización; situaciones especiales a considerar al momento de realizar una comparación de nuestros resultados con los obtenidos en dichos estudios.
Comparación de costos entre diferentes estudios
| Características del estudio | Presente trabajo | Kortland et al.8 | Misra et al.20 | Strzelczyk et al.18 | Penberthy et al.19 |
|---|---|---|---|---|---|
| País | Argentina | Alemania | India | Alemania | EE. UU. |
| Año | 2007/2013 (6 años) | 2013/2014 (2 años) | 09/2013-01/2015 (17 meses) | 2008 (4 meses) | 1993/1994 (un año) |
| Diseño | Adultos >20 años, | Adultos >18 años, | Adultos y adolescentes, | Adultos >18 años | Todas las edades, |
| único centro basada población | multicéntrico | rango: 8-90, centro único | basada población | único centro | |
| Número de casos de SE | 351 | 341 | 55 | 10 SE; 96 epilepsia | 192 |
| Definición de SE | 30min | 5min | 5min | 30min | 30min |
| Etiología | Aguda, remota y desconocida | Aguda y remota | Aguda y remota | Aguda y remota | Aguda y remota |
| Mediana de días de internación | 6 días | 14 días | 8 días | 10,5 días | 12,9 días |
| Mediana de costos directospor admisión hospitalaria | 2.185USD$ | 5.278€ | INR 19.900=310USD$ | 4.702€ | 8.417USD$ |
| Costo por día | 364USD$ | 377€ | 39USD$ | 387€ | 652USD$ |
INR: rupia india; €: euro; SE: estatus epiléptico; USD$: dólar estadounidense.
Los costos por admisión de nuestra población fueron inferiores a los obtenidos en los estudios europeos. Una posible explicación a este hallazgo es que la mediana de días de internación en nuestra cohorte fue significativamente menor (6 días) en comparación a los trabajos europeos (10 y 14 días); y al realizar el análisis de costos por día, estos son similares (tabla 3). Así mismo la comparación con otros estudios sigue siendo difícil, debido a los diferentes métodos de estimación de costos y los criterios de definición de SE.
Los estudios previamente mencionados confirman que SE es un trastorno de costo elevado, y apuntan hacia una necesidad de estudios longitudinales más detallados que incluyan también los costos indirectos y la posterior atención ambulatoria, así como los costos de readmisión. Estudios de gran importancia que proporcionarían información relevante sobre el costo total de esta afección incluido el de las secuelas.
Utilizando la misma base de datos, nos planteamos realizar la comparación entre SENR y SER englobando los 2 tipos anteriormente descriptos, obteniendo así del total de 351 ingresos hospitalarios 220 SENR y 131 SER calculando una mediana de costo directo de internación de 1.496,9 y 3.788,75USD$, respectivamente. Continuamos subclasificando los grupos según clínica de presentación como SEC y SENC, encontrando un total de pacientes para cada tipo de 126/94 en el grupo de los SENR y 56/75 en el grupo de SER. La mediana de costo directo de internación para el SER según su clínica de presentación fue de 5.654,69USD$ para el SENC en comparación con el SEC de 2.899,88USD$.
La tasa de incidencia anual ajustada al Censo Nacional de Población de Argentina de 2001 fue de 24,3 casos de SE por 100.000 habitantes/año; siendo una población de 40.117.096 habitantes4.Basándonos en esta incidencia anual para dicha población, podríamos calcular cuál sería el costo anual en Argentina de internación en SE obteniendo un resultado de 21.037.790USD$.
Los costos intangibles, aquellos que no se pueden cuantificar en dinero, y tienen que ver con el sufrimiento de las personas, es algo importantísimo a considerar sobre el impacto social y económico de cualquier enfermedad de estas características, tanto para el paciente y su familia, como para el sistema de salud. En esta oportunidad no tuvimos la información necesaria para poder calcularlos, dado que se sobre interpreta la dificultad de analizar los mismos.
Nuestro trabajo ayuda a responder preguntas sobre el costo de internación en SE en un centro hospitalario en la República Argentina, detallando los ítems de los costos que más comprometen al mismo. Impulsando a que se realicen nuevos análisis de costo con datos clínicos y demográficos actualizados, para determinar los costos, los predictores, la calidad de vida, los datos de mortalidad debidos a SE y sus secuelas, y para proporcionar una base de cálculos adicionales de costo/efectividad para nuevos fármacos y otras intervenciones en SE.
Remarcamos la importancia de que se emprendan en América Latina (incluida Argentina), estudios de similares características, ya que es necesario conocer los costos de estas enfermedades neurológicas de alta incidencia.
Nos gustaría hacer hincapié en la necesidad de contar con una buena educación, tanto a profesionales del ámbito de la salud (principalmente en atención primaria y servicios de urgencia) como para familiares de pacientes con epilepsia e instituciones donde estos concurren, para poder lograr un precoz reconocimiento, y un rápido y correcto tratamiento prehospitalario. Pudiendo, de esta manera, modificar una importante variable pronóstica que es la demora al tratamiento1,21,22.
FinanciaciónNo se recibió ningún apoyo financiero para la realización del trabajo, por parte de entidades públicas o privadas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.