El ictus isquémico (II) por disección arterial cervicocerebral (DAC) es una entidad infrecuente y existen pocos datos sobre el uso de terapias de reperfusión como la fibrinólisis intravenosa y la trombectomía mecánica. Se analizó el uso de dichas terapias en pacientes con II por DAC y se comparó con aquellos pacientes reperfundidos con II por otras causas.
MétodoEstudio observacional retrospectivo multicéntrico de pacientes con II por DAC basado en el Registro Nacional de Ictus de la Sociedad Española de Neurología durante el periodo 2011-2019. Se realizaron análisis comparativos entre: a) pacientes con DAC tratados y no tratados con terapias de reperfusión y b) pacientes reperfundidos con II por DAC y pacientes reperfundidos con II por otras causas. Se incluyeron variables epidemiológicas, del ictus y resultados al alta y a los 3 meses.
ResultadosUn total de 21.037 pacientes con II fueron incluidos; 223 (1%) fueron por DAC y 68 (30%) recibieron tratamiento de reperfusión. El uso de tratamientos de reperfusión fue menor en los casos de DAC de arteria vertebral y mayor en los casos de oclusión carotídea. Los pacientes con II por DAC reperfundidos respecto a aquellos con II reperfundidos por otras causas fueron más jóvenes, la trombectomía mecánica se utilizó más y la fibrinólisis intravenosa menos. Las complicaciones hemorrágicas, la mortalidad y la autonomía a los 3 meses fueron similares.
ConclusionesLas terapias de reperfusión se usan con frecuencia en los pacientes con II por DAC. Los resultados demuestran eficacia y seguridad y son equiparables a los pacientes tratados con terapias de reperfusión por II de otras causas.
Ischaemic stroke (IS) due to cervical and cerebral artery dissection (CAD) is a rare entity, and few data are available on the use of such reperfusion therapies as intravenous fibrinolysis and mechanical thrombectomy in these patients. We analysed the use of these treatments in patients with IS due to CAD and compared them against patients receiving reperfusion treatment for IS of other aetiologies.
MethodWe conducted an observational, retrospective, multicentre study of patients with IS due to CAD recorded in the National Stroke Registry of the Spanish Society of Neurology during the period 2011-2019. Comparative analyses were performed between: a) patients with CAD treated and not treated with reperfusion therapies and b) patients treated with reperfusion for IS due to CAD and patients treated with reperfusion for IS due to other causes. Epidemiological data, stroke variables, and outcomes at discharge and at 3 months were included in the analysis.
ResultsThe study included 21,037 patients with IS: 223 (1%) had IS due to CAD, of whom 68 (30%) received reperfusion treatment. Reperfusion treatments were used less frequently in cases of vertebral artery dissection and more frequently in patients with carotid artery occlusion. Compared to patients with IS due to other causes, patients with CAD were younger, more frequently underwent mechanical thrombectomy, and less frequently received intravenous fibrinolysis. Rates of haemorrhagic complications, mortality, and independence at 3 months were similar in both groups.
ConclusionsReperfusion therapy is frequently used in patients with IS due to CAD. The outcomes of these patients demonstrate the efficacy and safety of reperfusion treatments, and are comparable to the outcomes of patients with IS due to other aetiologies.
La disección arterial cervicocerebral (DAC) es una causa infrecuente de ictus isquémico (II) en la población general (2%). Sin embargo, supone una de las principales causas en adultos jóvenes, representando hasta el 20% de los II en población menor de 50 años1–4.
Las terapias de reperfusión, como la fibrinólisis intravenosa (FIV) y, más recientemente, la trombectomía mecánica (TM), han supuesto, en las últimas décadas, un cambio del paradigma en el tratamiento de la fase aguda del II suponiendo una clara mejoría en la mortalidad y funcionalidad de los pacientes tratados. Sin embargo, existen pocos datos en práctica clínica real sobre el uso de dichas terapias en el caso de la DAC.
Respecto a la FIV, las guías recomiendan su uso en pacientes tributarios con DAC extracraneal y menos de 3h (grado Ia) o 4h y media (grado IIa) desde el inicio de los síntomas. Sin embargo, la eficacia y el riesgo hemorrágico atribuido al uso de FIV en pacientes con DAC intracraneal es desconocido y está peor definido (grado IIb)5, aunque algunos estudios apuntan que su eficacia y seguridad es equiparable a pacientes tratados con FIV por II de otras causas6–8.
Por otro lado, existe una experiencia todavía más limitada del uso de la TM en pacientes con DAC y son escasos los datos comparativos con pacientes tratados por otras causas. Algunas series de casos apuntan que puede ser eficaz y segura en pacientes con oclusión proximal de la circulación anterior intracraneal. La evolución clínica de estos pacientes parece similar a la de aquellos tratados con FIV9–11.
El objetivo de este estudio consiste en analizar el uso de las terapias de reperfusión en la práctica diaria y en hospitales de ámbito nacional en pacientes con DAC. Además, comparamos la evolución y el pronóstico de estos con la de aquellos pacientes tratados por II de otra causa.
Material y métodosPacientesSe realizó un estudio observacional retrospectivo multicéntrico a partir de los datos obtenidos del Registro Nacional de Ictus de la Sociedad Española de Neurología (RENISEN) en el que participaron un total de 35 centros hospitalarios de ámbito nacional y se incluyeron todos los casos con diagnóstico de II establecido por DAC (tanto traumáticas como espontáneas y de cualquier localización; carotídea, vertebral, intracraneal) ingresados en unidad de ictus durante el periodo comprendido entre 2011 y 2019. Se excluyeron del análisis aquellos casos que cursaron como AIT.
Entre los II por otras causas se incluyeron aquellos de origen aterotrombótico de gran vaso, cardioembólico, lacunar, indeterminado y otras causas infrecuentes (excluyendo la CAD). El tratamiento y manejo de los pacientes fue acorde a los protocolos de cada hospital participante.
VariablesSe incluyeron variables demográficas: edad, sexo, antecedentes de hipertensión arterial (HTA), diabetes mellitus (DM), dislipemia (DLP), tabaquismo, consumo de alcohol, ictus previo, tratamiento antiagregante o anticoagulante y autonomía funcional previa (escala de Rankin modificada [mRS]<3).
Respecto al ictus se incluyeron: la activación del código ictus, la gravedad (medida mediante la escala National Institute of Healt Stroke Scale [NIHss]), la localización de la DAC (cuyo diagnóstico radiológico se llevó a cabo mediante dúplex de troncos supraaórticos y transcraneal, tomografía computarizada [TC], angio-TC, resonancia magnética [RM], angio-RM o arteriografía), el tratamiento en fase aguda y el tipo (FIV, TM o FIV y TM), las complicaciones neurológicas y el tipo (recurrencia precoz, reoclusión, edema con HTIC, transformación hemorrágica sintomática [SITS], otras) y la estancia hospitalaria.
Se recogieron variables de mortalidad global y autonomía funcional (mRS<3) tanto en el momento del alta hospitalaria como a los 3 meses de la misma.
Análisis estadísticoSe realizaron análisis comparativos entre: a) pacientes con DAC tratados y no tratados con terapias de reperfusión y b) pacientes reperfundidos con II por DAC y pacientes reperfundidos con II por otras causas.
Las variables cualitativas se expresaron como número de casos (n) y porcentaje (%) y las variables cuantitativas como media y desviación estándar (DE) a excepción de la variable NIHss, que se expresó como mediana y rango intercuartílico (RIC).
Entre los II por otras causas se incluyeron aquellos de origen aterotrombótico de gran vaso, cardioembólico, lacunar, indeterminado y otras causas infrecuentes (excluyendo la DAC).
Para el análisis comparativo univariante entre variables categóricas se utilizó la prueba de Chi-cuadrado o, en caso de ser necesario, el test exacto de Fisher. Para variables cuantitativas de distribución normal se utilizó la prueba t-Student o ANOVA, y para aquellas variables que no seguían una distribución normal se utilizó el test no paramétrico U de Mann-Whitney. El análisis estadístico se realizó mediante la aplicación estadística IBM-SPSS versión 21 y el nivel de significación estadística aceptado para el análisis univariante fue de p<0,05.
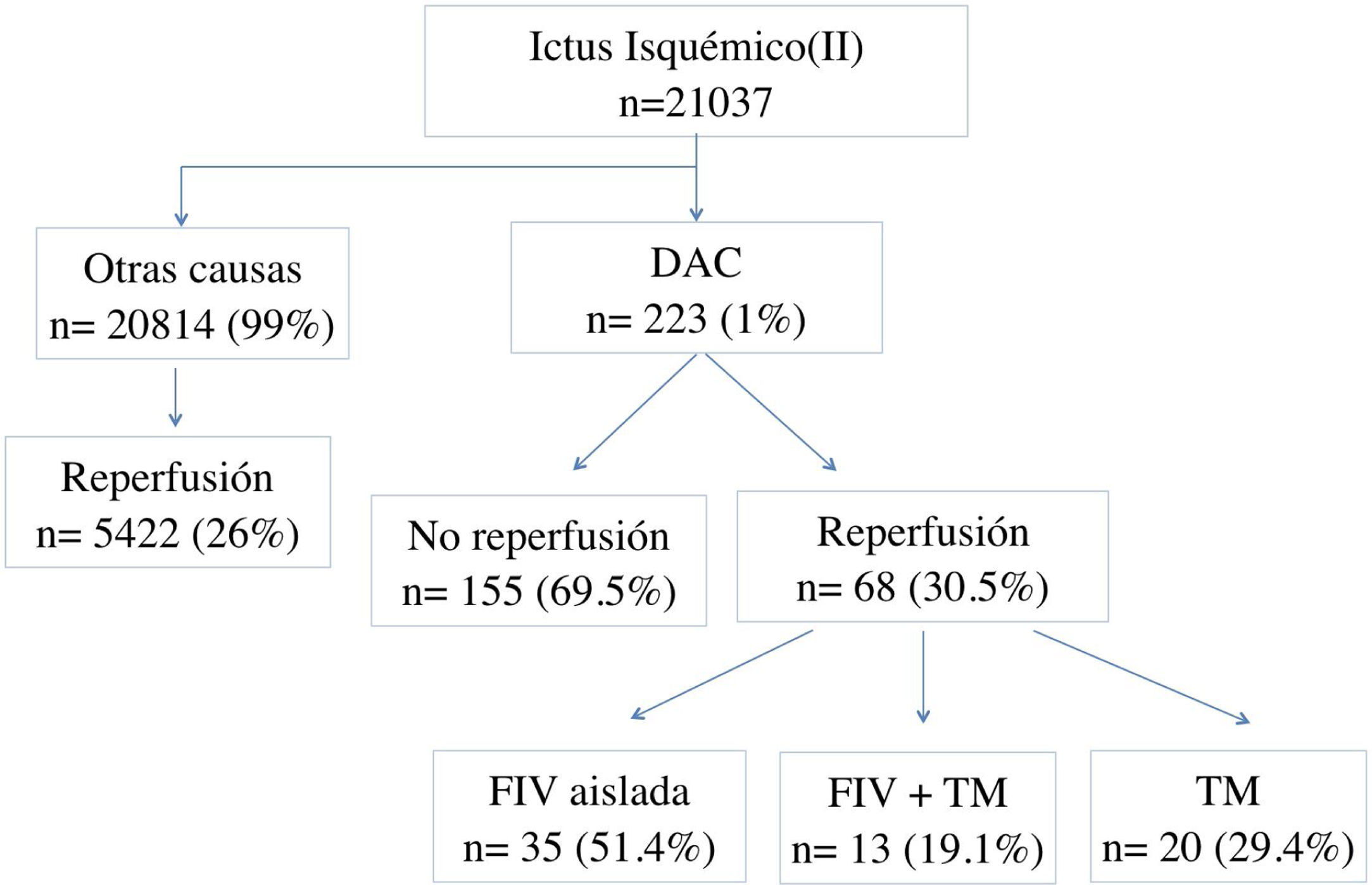
ResultadosEl registro incluyó un total de 21.037 pacientes con II, de los cuales 20.814 (99%) sucedieron por causas distintas a la DAC. De ellos, 5.422 (26%) recibieron algún tratamiento de reperfusión. Del total de pacientes con II, 223 (1%) fueron por DAC y de ellos, 68 (32.5%) recibieron tratamiento de reperfusión en fase aguda. La FIV aislada fue con diferencia la más utilizada con 35 pacientes tratados (51,4%), seguida de la TM que fue utilizada en 20 pacientes (29,4%) y el tratamiento secuencial en 13 (19,1%) (fig. 1).
Respecto a las pérdidas de seguimiento, de 223 pacientes con II por DAC, no se obtuvo seguimiento a los 3 meses de 86 de ellos, siendo 28 del grupo de reperfundidos y 58 de los no reperfundidos.
En el grupo de pacientes tratados con DAC (n=68), como se observa en la tabla 1, la edad media fue de 47,9años (±13,2) y solo 17 (25%) fueron mujeres. Respecto a los antecedentes personales, destacan el tabaquismo (28%), la DLP (26,5%) y la HTA (23,5%). Todos ellos eran autónomos previamente al evento. En la mayoría de casos se activó el código ictus (92,6%) y el tiempo de atención intrahospitalario fue inferior a 6h desde el inicio de los síntomas (85,3%). La mediana de gravedad del ictus medida por la escala NIHss al ingreso fue de 14 (7-20) y la principal localización de la DAC fue carotídea (58,8%), seguida de la intracraneal (19,1%) y la vertebral (11,7%), respectivamente. Veintidós pacientes (32,3%) experimentaron algún tipo de complicación neurológica, siendo el edema con hipertensión intracraneal (10,3%) y la transformación hemorrágica sintomática (8,8%) las más frecuentes. El ingreso hospitalario se prolongó una media de 8,5 días (6-14,7). Al alta hospitalaria habían fallecido 3 pacientes (4,4%) y 35 (51,5%) eran autónomos. En el seguimiento a los 3 meses (n=40), el número de fallecidos aumentó a 5 (12,5%) y el 82,5% eran autónomos (fig. 2).
Características demográficas, del ictus y de la evolución clínica de los pacientes con II por DAC (total), DAC reperfundidos y DAC no reperfundidos
| DAC (total) | DAC reperfundidas | DAC no reperfundidas | p | |
|---|---|---|---|---|
| N (%) | 223 | 68 (30,5) | 155 (69,5) | |
| Demografía | ||||
| Edad, media (DE) | 48,8 (12,1) | 47,9 (13,2) | 49,2 (11,6) | 0,46 |
| Sexo femenino, n (%) | 73 (32,7) | 17 (25,0) | 56 (36,1) | 0,11 |
| Hipertensión arterial, n (%) | 67 (30,1) | 16 (23,5) | 51 (33,0) | 0,13 |
| Diabetes mellitus, n (%) | 10 (4,5) | 5 (7,3) | 5 (3,2) | 0,21 |
| Dislipemia, n (%) | 63 (28,2) | 18 (26,5) | 45 (29,0) | 0,65 |
| Fibrilación auricular, n (%) | 6 (2,7) | 3 (4,4) | 3 (1,9) | 0,376 |
| Tabaquismo, n (%) | 63 (28,3) | 19 (28,0) | 44 (28,4) | 0,94 |
| Alcoholismo, n (%) | 31 (13,9) | 25 (36,7) | 6 (3,8) | 0,22 |
| Ictus previo, n (%) | 13 (5,8) | 2 (3,0) | 11 (7,0) | 0,22 |
| Antiagregación, n (%) | 14 (6,3) | 5 (7,3) | 9 (5,8) | 0,66 |
| Anticoagulación, n (%) | 4 (1,8) | 2 (3,0) | 2 (1,3) | 0,39 |
| Tratamiento con estatinas, n (%) | 24 (10,8) | 6 (8,8) | 18 (11,6) | 0,53 |
| mRankin previo, mediana (RIC) | 0 (0-1) | 0 (0-1) | 0 (0-1) | 0,3 |
| Ictus | ||||
| Activación código ictus | 141 (63,2) | 63 (92,6) | 78 (50,3) | <0,001 |
| Tiempo ictus-NRL<6h, n (%) | 127 (57) | 58 (85,3) | 69 (44,5) | <0,001 |
| Tiempo ictus-neuroimagen <6h, n (%) | 128 (57,4) | 55 (80,9) | 73 (47,1) | <0,001 |
| NIHss al ingreso, mediana (RIC) | 5 (2-14) | 14 (7-20) | 3 (1-6) | <0,001 |
| NIHss a las 24h, mediana (RIC) | 3 (1-9) | 6 (2-12) | 2 (0-4) | <0,001 |
| Oclusión intracraneal, n (%) | 55 (24,7%) | 22 (32,3) | 33 (21,3) | 0,06 |
| Localización disección, n (%) | ||||
| Intracraneal | 30 (13,4) | 13 (19,1) | 17 (10,9) | 0,10 |
| Carotídea | 120 (53,8) | 40 (58,8) | 80 (51,6) | 0,32 |
| Oclusión | 79 (35,4) | 31 (45,6) | 48 (31) | 0,036 |
| Estenosis | 41 (18,4) | 9 (13,2) | 32 (20,6) | 0,18 |
| Vertebral | 60 (26,9) | 8 (11,7) | 52 (33,5) | 0,001 |
| Evolución hospitalaria | ||||
| Estancia hospitalaria (días), mediana (RIC) | 9 (6-14) | 8,5 (6-14,7) | 9 (6-13) | 0,55 |
| Complicaciones neurológicas (total), n (%) | 48 (21,5) | 22 (32,3) | 26 (16,7) | 0,072 |
| Transformación hemorrágica sintomática (SITS), n (%) | 7 (3,1) | 6 (8,8) | 1 (0,6) | 0,004 |
| Recurrencia precoz, n (%) | 9 (4,0) | 2 (2,9) | 7 (4,5) | 0,73 |
| Re-oclusión, n (%) | 5 (2,2) | 2 (2,9) | 3 (1,9) | 0,64 |
| Edema con HTIC, n (%) | 14 (6,3) | 7 (10,3) | 7 (4,5) | 0,133 |
| Otras, n (%) | 12 (5,4) | 4 (5,9) | 8 (5,2) | 0,759 |
| NIHss al alta, mediana (RIC) | 1 (0-4) | 1,5 (0-8) | 1 (0-3) | 0,003 |
| mRankin al alta, mediana (RIC) | 2 (0-4) | 2 (1-3) | 1 (0-3) | 0,027 |
| Autónomo al alta (mR<3), n (%) | 139 (62,3) | 35 (51,5) | 104 (67,1) | 0,027 |
| Mortalidad al alta, n (%) | 6 (2,7) | 3 (4,4) | 3 (1,9) | 0,37 |
| Datos a los 3 meses | ||||
| Autónomo a los 3 meses (mR<3), n (%) | 118 (86,1)n=137 | 33 (82,5)n=40 | 85 (87,6)n=97 | 0,79 |
| Mortalidad a los 3 meses, n (%) | 14 (10,2)n=137 | 5 (12,5)n=40 | 9 (9,3)n=97 | 0,54 |
En el análisis comparativo entre pacientes con DAC reperfundidos frente a los no reperfundidos (tabla 1) no observamos diferencias respecto a las características demográficas de los pacientes. Sin embargo, la gravedad del ictus fue mayor en los pacientes reperfundidos (NIHss de 14 [7-20] vs. 3 [1-6]; p<0,001), hubo menos casos de DAC vertebral (11,7% vs. 33,5%; p=0,001) y más oclusión carotídea (45,6% vs. 31%; p=0,03) en el grupo de reperfundidos. Respecto a las complicaciones neurológicas, aunque en global no hubo diferencias estadísticamente significativas entre grupos (32,3% vs. 16,7%; p=0,07), la transformación hemorrágica sintomática estuvo más presente en el grupo de reperfundidos (8,8% vs. 0,6%; p=0,004). A pesar de que el número de pacientes autónomos en el momento del alta hospitalaria fue inferior en el grupo de reperfundidos (51,5% vs. 67,1%; p=0,027; n=68), esas diferencias se igualaban a los 3 meses (82,5% vs. 81,6%; p=0,9; n=40). No hubo diferencias entre grupos en la mortalidad al alta ni a los 3 meses.
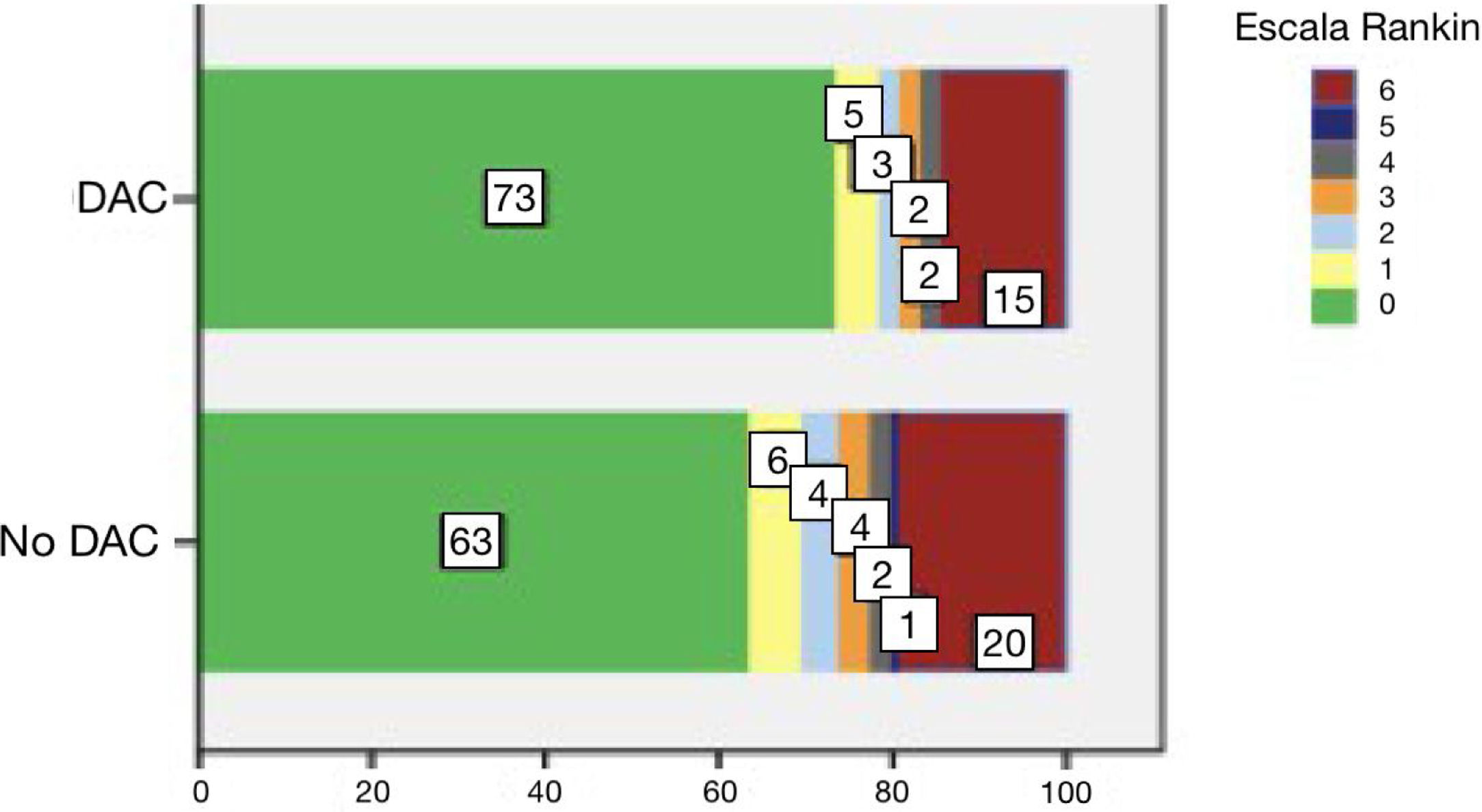
En el análisis comparativo de pacientes tratados por II de otra causa frente a DAC (tabla 2) obtuvimos que estos últimos eran más jóvenes (48 [DE 13,2] vs. 72 [DE 11,6]; p<0,001) y había menos mujeres (25% vs. 44,7%; p=0,001). Tanto la gravedad del ictus (NIHss de 14 [7-20] vs. 13 [7-19]; p=0,37) como la tasa de transformación hemorrágica sintomática (8,8% vs. 7,4%; p=0,65) fueron similares. Respecto al uso de las diferentes terapias de reperfusión, en el grupo de DAC se utilizó menos la FIV (51,4% vs. 67,5%; p=0,005) y más la TM (29,4% vs. 18,4%; p=0,021). Asimismo, la mortalidad (12,5% vs. 8,7%; p=0,57) y la autonomía en el seguimiento a los 3 meses (82,5% vs. 73,6%; p=0,31) también fueron similares (fig. 2).
Análisis comparativo entre el grupo II por otras causas reperfundidos frente a II por DAC reperfundidos
| DAC reperfundidas | Otras causas reperfundidas | p | |
|---|---|---|---|
| N | 68 | 5.422 | |
| Edad, media (DE) | 48 (13,2) | 72 (11,6) | <0,001 |
| Sexo femenino, n (%) | 17 (25) | 2.426 (44,7) | 0,001 |
| NIHss ingreso, mediana (RIC) | 14 (7-20) | 13 (7-19) | 0,37 |
| Transformación hemorrágica sintomática (SITS), n (%) | 6 (8,8) | 401 (7,4) | 0,65 |
| Recurrencia precoz, n (%) | 2 (2,9) | 129 (2,4) | 0,68 |
| FIV, n (%) | 35 (51,4) | 3.661 (67,5) | 0,005 |
| TM, n (%) | 20 (29,4) | 1.000 (18,4) | 0,021 |
| FIV+TM, n (%) | 13 (19,1) | 761 (14) | 0,231 |
| Mortalidad a los 3 meses, n (%) | 5 (12,5)n=40 | 313 (8,7)n=3.588 | 0,57 |
| Autónomo a los 3 meses (mR<3), n (%) | 33 (82,5)n=40 | 2.639 (73,6)n=3.588 | 0,31 |
En primer lugar, la DAC es una causa infrecuente de II, representando en nuestra muestra el 1% del total de II, o como en otras series clínicas, hasta el 5,7% de pacientes con un primer episodio de causa inhabitual12. A pesar de que la DAC es una causa infrecuente de II en la que las terapias de recanalización no tienen una evidencia bien definida, este estudio muestra que un alto porcentaje de pacientes con II por DAC reciben tratamiento de reperfusión, tanto FIV como TM, (32,5%), siendo incluso ligeramente superior al número de pacientes reperfundidos por otras causas (26%). En nuestro estudio, los pacientes con II por DAC reperfundidos son jóvenes (47,9 años) y predominan con amplia diferencia los hombres (75%). Se trata de ictus graves (NIHss 14) y en los que predomina en localización la DAC carotídea (58,8%) con un importante número de casos de oclusión de la misma (45,6%). Por lo que, el uso frecuente de las terapias de reperfusión podría explicarse porque los II por DAC ocurren en pacientes jóvenes, son graves y suelen ser oclusiones proximales de circulación anterior.
En resumen, las características de los pacientes, la gravedad del ictus y la localización de la DAC en pacientes tratados con terapias de reperfusión fueron similares a las descritas en otros estudios previos sobre II por DAC tratados6,8,9,13.
En segundo lugar, en nuestro estudio observamos que la FIV es el tratamiento de reperfusión más empleado en DAC (51,4%), aunque su uso es menor que el realizado en pacientes con II por otras causas (67,5%). Eso podría explicarse como consecuencia de la tendencia generalizada a actuar de forma conservadora por el supuesto mayor riesgo de crecimiento del hematoma intramural, la hemorragia intracraneal sintomática o la rotura de la pared arterial con el uso de alteplasa.
En tercer lugar, a pesar de que no existe en guías clínicas una clara indicación de TM en DAC, este tratamiento fue la segunda opción más utilizada (29,4% de forma aislada y 19,1% en tratamiento secuencial), superior al realizado en II por otras causas distintas a la DAC y similar al de otros registros de TM en DAC9,10,14.
Por otro lado, en cuanto a resultados clínicos, obtuvimos un grado de autonomía (mRs<3) a los 3 meses similar entre los pacientes con DAC reperfundidos (82,5%) y no reperfundidos (87,6%) a pesar de la importante diferencia de gravedad inicial del ictus (NIHss 14 vs. 3) entre ambos grupos. La gravedad del ictus, la mortalidad global y el grado de autonomía observado en el grupo de pacientes con DAC fue similar tanto al reportado en estudios previos13,15 como al grupo de pacientes con II reperfundidos por otras causas distintas a la DAC. Y, por lo tanto, sugiriendo que la FIV y la TM podrían tratarse de terapias eficaces y beneficiosas en los pacientes con DAC en contextos seleccionados. Además, en la misma línea que los estudios publicados previamente6–8,15, nuestros resultados demostraron una tasa de complicaciones neurológicas y, concretamente de hemorragia intracraneal sintomática, similar entre los grupos de II por DAC (8,8%) e II por otras causas (7,4%), sugiriendo, por lo tanto, que las terapias de reperfusión son seguras en pacientes con DAC.
Como limitaciones de nuestro estudio cabe destacar que se trata de un estudio retrospectivo a partir de un registro multicéntrico con las limitaciones que eso conlleva de forma intrínseca, y multicéntrico, por lo que la recogida de datos es compleja y puede ser heterogénea, pero que permite tener una mayor casuística de una entidad infrecuente como la que nos ocupa.
Y, aunque no sea una limitación como tal, el registro RENISEN, utilizado para la extracción de los datos, no está específicamente diseñado para recoger variables concretas sobre los tratamientos de recanalización (tiempos de procedimiento, el resultado angiográfico posprocedimiento, la colocación de stent...), que podrían haber resultado de interés.
Por otro lado, hubo pérdidas de seguimiento a los 3 meses. Aun así, dado que la DAC es una causa rara de II, el número de casos que se mantuvo en todos los grupos fue considerable y suficiente para poder extraer conclusiones.
ConclusionesLas terapias de reperfusión, tanto la FIV como la TM o su asociación, se usan con frecuencia en los pacientes con II por DAC y su uso es mayor en pacientes con oclusión carotídea y en ictus de mayor gravedad.
En la línea de estudios previos, los resultados de II por DAC tratados con tratamientos de reperfusión muestran datos de eficacia y seguridad equiparables a los pacientes tratados con estas terapias por II de otras causas.
Conflicto de interesesNo hay conflicto de intereses.