Hemos leído con mucha atención la carta al editor de Martínez-Sellés1 sobre el artículo «Prevalencia de las complicaciones neurológicas en la endocarditis infecciosa»2.
En respuesta a sus comentarios, los objetivos de esta nueva publicación son analizar con mayor profundidad las comorbilidades de los pacientes incluidos en el estudio inicial y remarcar la importancia de la antibioterapia precoz para reducir la incidencia de complicaciones neurológicas en la endocarditis infecciosa (EI).
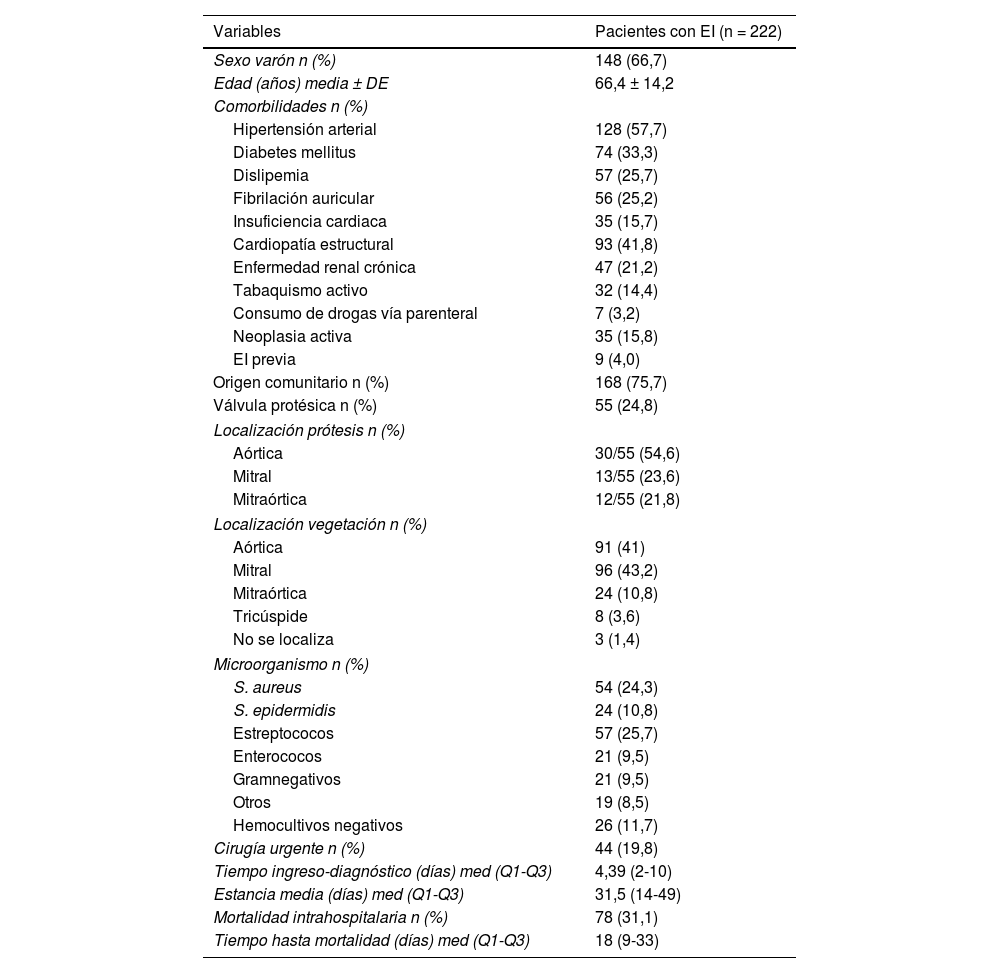
En el estudio de cohortes retrospectivo se incluyeron 222 pacientes con diagnóstico de EI definida de acuerdo con los criterios modificados de Duke3. En la población analizada destaca un predominio de varones en la sexta década de la vida con afectación valvular principalmente aórtica y mitral. Las variables demográficas, clínicas y microbiológicas se recogen en la tabla 1. Cabe destacar la hipertensión arterial como la comorbilidad más frecuente en 128 pacientes (57,7%), seguida de la cardiopatía estructural en 93 pacientes (41,8%) y de la diabetes mellitus (DM) en 74 pacientes (33,3%). Un total de nueve pacientes (4%) presentaron endocarditis recurrente4, definida como nuevo episodio de EI después de dos meses tras la finalización del tratamiento antibiótico.
Variables demográficas, clínicas y microbiológicas de los pacientes con endocarditis infecciosa (n = 222)
| Variables | Pacientes con EI (n = 222) |
|---|---|
| Sexo varón n (%) | 148 (66,7) |
| Edad (años) media ± DE | 66,4 ± 14,2 |
| Comorbilidades n (%) | |
| Hipertensión arterial | 128 (57,7) |
| Diabetes mellitus | 74 (33,3) |
| Dislipemia | 57 (25,7) |
| Fibrilación auricular | 56 (25,2) |
| Insuficiencia cardiaca | 35 (15,7) |
| Cardiopatía estructural | 93 (41,8) |
| Enfermedad renal crónica | 47 (21,2) |
| Tabaquismo activo | 32 (14,4) |
| Consumo de drogas vía parenteral | 7 (3,2) |
| Neoplasia activa | 35 (15,8) |
| EI previa | 9 (4,0) |
| Origen comunitario n (%) | 168 (75,7) |
| Válvula protésica n (%) | 55 (24,8) |
| Localización prótesis n (%) | |
| Aórtica | 30/55 (54,6) |
| Mitral | 13/55 (23,6) |
| Mitraórtica | 12/55 (21,8) |
| Localización vegetación n (%) | |
| Aórtica | 91 (41) |
| Mitral | 96 (43,2) |
| Mitraórtica | 24 (10,8) |
| Tricúspide | 8 (3,6) |
| No se localiza | 3 (1,4) |
| Microorganismo n (%) | |
| S. aureus | 54 (24,3) |
| S. epidermidis | 24 (10,8) |
| Estreptococos | 57 (25,7) |
| Enterococos | 21 (9,5) |
| Gramnegativos | 21 (9,5) |
| Otros | 19 (8,5) |
| Hemocultivos negativos | 26 (11,7) |
| Cirugía urgente n (%) | 44 (19,8) |
| Tiempo ingreso-diagnóstico (días) med (Q1-Q3) | 4,39 (2-10) |
| Estancia media (días) med (Q1-Q3) | 31,5 (14-49) |
| Mortalidad intrahospitalaria n (%) | 78 (31,1) |
| Tiempo hasta mortalidad (días) med (Q1-Q3) | 18 (9-33) |
EI: endocarditis infecciosa; DE: desviación estándar; med: mediana.
Modificada de Rodríguez-Montolio et al.2
Tal y como se describió en la publicación anterior2, el ictus isquémico fue la complicación neurológica más frecuente y se presentó en 35 pacientes que suponen 15,8% del total de la muestra. El ictus hemorrágico fue la segunda complicación más frecuente en 11 pacientes (4,9%).
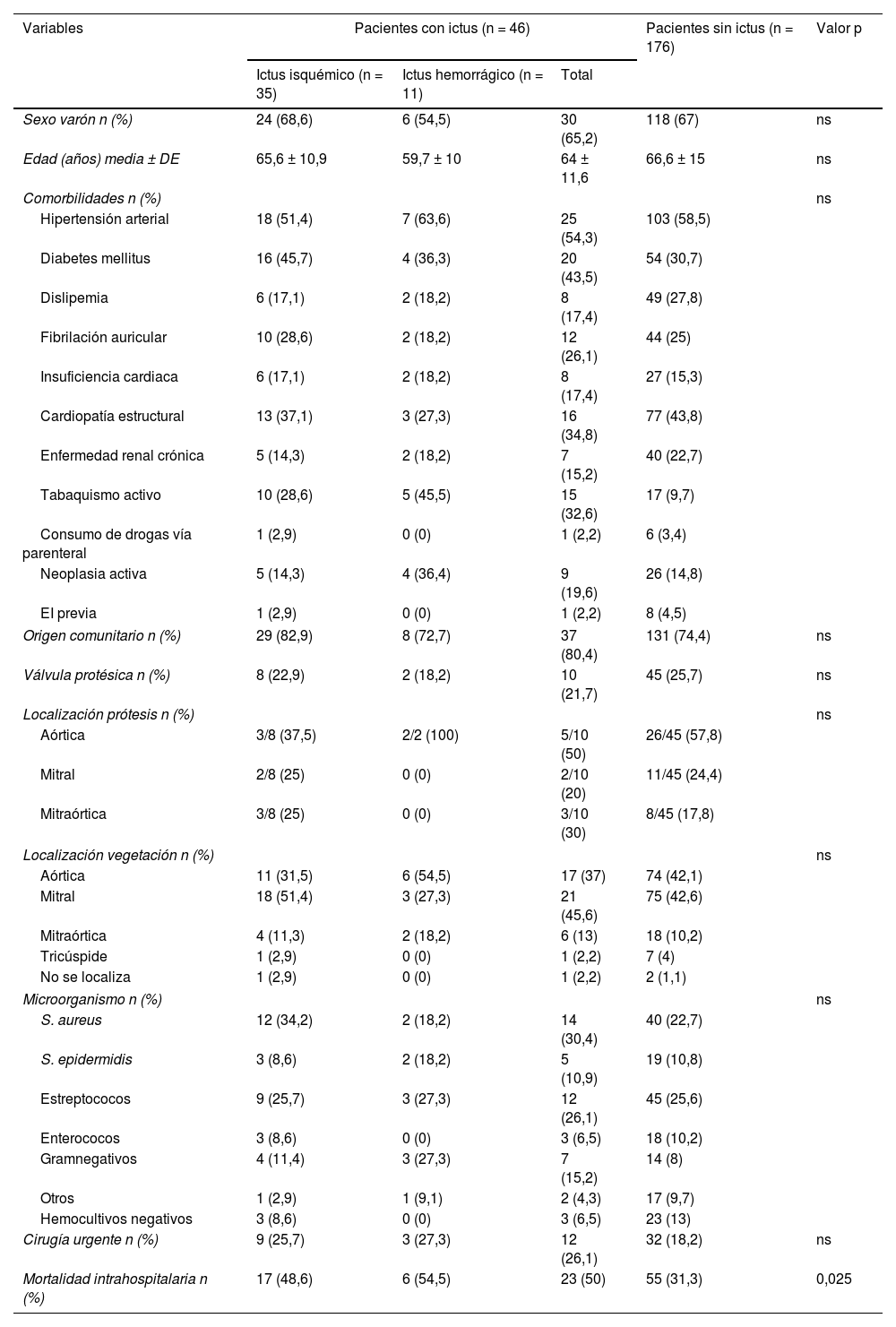
En la tabla 2 se comparan los datos demográficos, clínicos y microbiológicos por grupos. Profundizando en el perfil clínico del paciente destaca en el subgrupo de pacientes con ictus (n = 46), respecto al resto de pacientes, una mayor prevalencia de DM (43,5 vs. 30,7%) y de tabaquismo activo (32,6 vs. 9,7%), aunque sin significación estadística. En el subgrupo de pacientes con ictus isquémico (n = 35) se observó una mayor implicación del agente etiológico Staphylococcus aureus (34,2 vs. 22,7%) y una mayor afectación de la válvula mitral (51,4 vs. 42,6%), pero sin significación estadística.
Variables demográficas, clínicas y microbiológicas de los pacientes con endocarditis infecciosa por subgrupos
| Variables | Pacientes con ictus (n = 46) | Pacientes sin ictus (n = 176) | Valor p | ||
|---|---|---|---|---|---|
| Ictus isquémico (n = 35) | Ictus hemorrágico (n = 11) | Total | |||
| Sexo varón n (%) | 24 (68,6) | 6 (54,5) | 30 (65,2) | 118 (67) | ns |
| Edad (años) media ± DE | 65,6 ± 10,9 | 59,7 ± 10 | 64 ± 11,6 | 66,6 ± 15 | ns |
| Comorbilidades n (%) | ns | ||||
| Hipertensión arterial | 18 (51,4) | 7 (63,6) | 25 (54,3) | 103 (58,5) | |
| Diabetes mellitus | 16 (45,7) | 4 (36,3) | 20 (43,5) | 54 (30,7) | |
| Dislipemia | 6 (17,1) | 2 (18,2) | 8 (17,4) | 49 (27,8) | |
| Fibrilación auricular | 10 (28,6) | 2 (18,2) | 12 (26,1) | 44 (25) | |
| Insuficiencia cardiaca | 6 (17,1) | 2 (18,2) | 8 (17,4) | 27 (15,3) | |
| Cardiopatía estructural | 13 (37,1) | 3 (27,3) | 16 (34,8) | 77 (43,8) | |
| Enfermedad renal crónica | 5 (14,3) | 2 (18,2) | 7 (15,2) | 40 (22,7) | |
| Tabaquismo activo | 10 (28,6) | 5 (45,5) | 15 (32,6) | 17 (9,7) | |
| Consumo de drogas vía parenteral | 1 (2,9) | 0 (0) | 1 (2,2) | 6 (3,4) | |
| Neoplasia activa | 5 (14,3) | 4 (36,4) | 9 (19,6) | 26 (14,8) | |
| EI previa | 1 (2,9) | 0 (0) | 1 (2,2) | 8 (4,5) | |
| Origen comunitario n (%) | 29 (82,9) | 8 (72,7) | 37 (80,4) | 131 (74,4) | ns |
| Válvula protésica n (%) | 8 (22,9) | 2 (18,2) | 10 (21,7) | 45 (25,7) | ns |
| Localización prótesis n (%) | ns | ||||
| Aórtica | 3/8 (37,5) | 2/2 (100) | 5/10 (50) | 26/45 (57,8) | |
| Mitral | 2/8 (25) | 0 (0) | 2/10 (20) | 11/45 (24,4) | |
| Mitraórtica | 3/8 (25) | 0 (0) | 3/10 (30) | 8/45 (17,8) | |
| Localización vegetación n (%) | ns | ||||
| Aórtica | 11 (31,5) | 6 (54,5) | 17 (37) | 74 (42,1) | |
| Mitral | 18 (51,4) | 3 (27,3) | 21 (45,6) | 75 (42,6) | |
| Mitraórtica | 4 (11,3) | 2 (18,2) | 6 (13) | 18 (10,2) | |
| Tricúspide | 1 (2,9) | 0 (0) | 1 (2,2) | 7 (4) | |
| No se localiza | 1 (2,9) | 0 (0) | 1 (2,2) | 2 (1,1) | |
| Microorganismo n (%) | ns | ||||
| S. aureus | 12 (34,2) | 2 (18,2) | 14 (30,4) | 40 (22,7) | |
| S. epidermidis | 3 (8,6) | 2 (18,2) | 5 (10,9) | 19 (10,8) | |
| Estreptococos | 9 (25,7) | 3 (27,3) | 12 (26,1) | 45 (25,6) | |
| Enterococos | 3 (8,6) | 0 (0) | 3 (6,5) | 18 (10,2) | |
| Gramnegativos | 4 (11,4) | 3 (27,3) | 7 (15,2) | 14 (8) | |
| Otros | 1 (2,9) | 1 (9,1) | 2 (4,3) | 17 (9,7) | |
| Hemocultivos negativos | 3 (8,6) | 0 (0) | 3 (6,5) | 23 (13) | |
| Cirugía urgente n (%) | 9 (25,7) | 3 (27,3) | 12 (26,1) | 32 (18,2) | ns |
| Mortalidad intrahospitalaria n (%) | 17 (48,6) | 6 (54,5) | 23 (50) | 55 (31,3) | 0,025 |
EI: endocarditis infecciosa; DE: desviación estándar; med: mediana; ns: no significativo.
La mortalidad intrahospitalaria observada fue superior en el subgrupo de pacientes con ictus (31,3 vs. 50%, p = 0,025) y discretamente mayor en el grupo de pacientes con ictus hemorrágico respecto a aquellos con ictus isquémico (54,5 vs. 48,6%).
En relación con el tratamiento antibiótico, todos los pacientes del estudio fueron tratados con terapia antimicrobiana de acuerdo con las recomendaciones de las guías de práctica clínica3. Dado el carácter retrospectivo del estudio y la ausencia de datos específicos en aquellos pacientes diagnosticados previamente a la informatización de los datos clínicos, no se ha podido determinar la distribución en el tiempo del inicio de la clínica neurológica en relación con la antibioterapia. No obstante, sí se ha podido establecer que 35/46 pacientes (76,1%) presentaron la clínica neurológica antes del inicio del tratamiento antibiótico o durante los primeros días.
Las complicaciones neurológicas, destacando sobre todo el ictus isquémico, son las complicaciones extracardiacas más frecuentes en la EI y se asocian a una elevada morbimortalidad5-7. Resulta importante identificar factores de riesgo que se asocien tanto al ictus isquémico como hemorrágico en la EI para optimizar el manejo clínico precoz de los pacientes y mejorar su pronóstico funcional y vital.
En relación con el ictus isquémico, la afectación de la válvula mitral y la implicación de S. aureus como agente etiológico se han definido como factores de riesgo5-7. Estos datos son similares a los descritos en nuestro trabajo, aunque no encontramos significación estadística. Destacamos también una mayor prevalencia de DM en el subgrupo de pacientes con ictus isquémico, como en el estudio de Valenzuela et al.6 y de acuerdo con el comentario de Martínez-Sellés1.
Respecto al ictus hemorrágico, en el estudio de Valenzuela et al.6 se identificaron el sexo masculino, la cardiopatía de origen reumático y la infección fúngica como factores de riesgo. En nuestro trabajo destacamos mayor tabaquismo en este subgrupo de pacientes, si bien no se ha descrito previamente como factor de riesgo ni hemos encontrado significación estadística.
Los eventos embólicos son una de las principales causas de morbimortalidad en la EI y suelen ocurrir antes o durante la primera semana de tratamiento antibiótico7. En nuestro estudio, 76,1% de los pacientes con ictus presentaron la clínica neurológica antes del inicio del antibiótico, o bien durante los primeros días, datos similares a los reportados por García-Cabrera et al.5 (86%) y Valenzuela et al.6 (80%). Dadas las limitaciones del estudio ya descritas, no hemos podido analizar la incidencia y reducción de eventos neurológicos durante el transcurso de la antibioterapia. No obstante, en otros estudios se ha demostrado que el riesgo de embolismo disminuye aproximadamente 50% tras una semana de antibioterapia efectiva, por lo que es fundamental su inicio precoz3,7,8. Creemos que es esencial un manejo multidisciplinar de los pacientes con EI para optimizar su manejo y tratamiento y reducir la morbimortalidad de la enfermedad y sus complicaciones embólicas.
FinanciaciónEsta investigación no ha recibido financiación.
Conflicto de interesesLos autores no declaran ningún conflicto de intereses.