Tanto en el Plan de atención sanitaria al ictus como en la Estrategia en ictus del Sistema Nacional de Salud se establece que solo se realizará fibrinólisis en los hospitales con unidad de ictus. Sin embargo, en Andalucía el Plan andaluz de atención al ictus incluye dentro de la cartera de servicios del equipo de ictus en los hospitales comarcales la realización de fibrinólisis prescindiendo de la figura del neurólogo en el tratamiento agudo del ictus. El objetivo de este estudio es evaluar si los médicos de urgencias realizan adecuadamente el diagnóstico de ictus.
MétodosSe recogieron los diagnósticos realizados en urgencias y al alta de hospitalización de todos los pacientes ingresados por motivos neurológicos en el hospital comarcal Infanta Elena durante el año 2006. Se analizó la validez del diagnóstico realizado en urgencias.
ResultadosEl número de ingresos por patología neurológica fue de 655 pacientes en 2006, representando el ictus un 76%. Aunque la sensibilidad del diagnóstico de ictus en urgencias resultó alta (95%), la especificidad del diagnóstico era muy baja (52%) y el valor predictivo positivo de un 75%.
ConclusionesAplicar la fibrinólisis sobre la base del diagnóstico de ictus en urgencias implica someter a un riesgo no justificado de hemorragia cerebral a un número importante de pacientes diagnosticados erróneamente. Este riesgo hace cuestionable éticamente la administración de dicho tratamiento en los hospitales comarcales en las condiciones actuales. No solo es importante que el tratamiento fibrinolítico sea accesible a la población sino que dicho tratamiento se realice de forma segura por neurólogos en unidades de ictus.
According to the Spanish Stroke Health Care Plan and the Spanish Health National Service Stroke Strategy, thrombolysis should only be performed in hospitals with Stroke Units. However, the Andalusian Stroke Health Care Plan includes, within the list of services of the Stroke Team, the need to have a neurologist present for the performing of thrombolysis in local hospitals. The objective of this study is to evaluate whether emergency doctors are able to achieve a reliable diagnosis of stroke in order to safely perform thrombolysis.
MethodsThe diagnoses on hospital admission and discharge of all patients admitted for neurological reasons in 2006 in the community Hospital Infanta Elena (Huelva, Andalusia) were collected. The reliability of diagnosis performed by emergency doctors was analysed.
ResultsA total of 655 patients were admitted to the hospital for neurological reasons, and 76% of them were diagnosed as strokes. The sensitivity of stroke diagnosis made by emergency doctors was very high (97%), but specificity and positive predictive value of that diagnosis was low (52% and 75%, respectively).
ConclusionsTo apply thrombolysis based of the diagnosis of a stroke by emergency doctors may subject a significant number of erroneously diagnosed patients to an unnecessary risk of brain haemorrhage. This risk makes performing thrombolysis in community hospitals ethically questionable in these circumstances. Although it is important to have thrombolytic treatment available to everyone, this treatment must be performed safely by neurologists Stroke Units.
La American Stroke Association establece, con un nivel de evidencia I, que el tratamiento trombolítico intravenoso con rt-PA es beneficioso en pacientes con ictus isquémico agudo de menos de 4,5 h de evolución1,2. La eficacia de dicho tratamiento hace necesaria la organización de una red asistencial que posibilite su administración a toda la población. En este sentido, se ha querido equiparar el tratamiento fibrinolítico del infarto cerebral al del infarto agudo de miocardio (IAM) llegándose a pensar que su empleo puede ser indicado por especialistas no expertos en patología vascular cerebral (médicos de urgencias, especialistas en cuidados intensivos, etc.) en aquellos centros que no dispongan de neurólogo de guardia.
Sin embargo, existen dos diferencias fundamentales entre ambos tratamientos. Por un lado, el riesgo de hemorragias intracraneales sintomáticas que conlleva el tratamiento fibrinolítico del infarto cerebral es muy superior al del IAM, apareciendo en un 6,4-15,7%3–6 de los pacientes en el infarto cerebral frente a un 0,65% en el IAM. Por otro lado, el diagnóstico clínico correcto del ictus, pilar fundamental que sustenta la decisión de someter al paciente a tratamiento fibrinolítico, es difícil por la riqueza y amplia variedad en su expresión clínica y a menudo no se realiza correctamente en manos no expertas.
En España, en el año 2006, se elaboró el Plan de atención sanitaria del ictus (PASI)6, recientemente actualizado7, por parte de del Grupo de Estudio de Enfermedades Cerebrovasculares de la Sociedad Española de Neurología. Basándose en este plan se desarrolló la estrategia en ictus del Sistema Nacional de Salud (SNS)8, que se enmarca dentro del plan de calidad del SNS y recoge las líneas maestras de actuación en ictus en todo el territorio nacional. Dicha estrategia fue aprobada por el Consejo Interterritorial del SNS en 2008, y publicada y presentada en marzo de 2009. Tanto en el PASI7 como en la estrategia en ictus del SNS9 se establecen tres tipos diferentes de hospitales en lo que se refiere a la atención al paciente con ictus: hospitales con equipos de ictus (EI), con unidades de ictus (UI) y unidades de referencia para técnicas especializadas. El EI es el modelo básico de atención en los hospitales comarcales y debe estar coordinado por un neurólogo experto en ictus. Atendiendo a la organización establecida, en los hospitales con EI no podrá realizarse fibrinólisis en fase aguda del ictus sino solo en los hospitales con UI y guardias de neurología. Sin embargo, en Andalucía el Plan andaluz de atención al ictus9, creado para la aplicación de dicha estrategia, incluye la fibrinólisis del ictus en la cartera de servicios del EI realizándose por tanto en todos los hospitales independientemente de que exista o no UI. Además, sustituye la figura del neurólogo como coordinador del EI por la de un especialista con competencias en el manejo del ictus no figurando el servicio de neurología entre los que participan en dicho equipo. En definitiva, el Plan andaluz de atención al ictus prescinde de la figura del neurólogo en el tratamiento agudo del ictus.
El objetivo de este estudio, realizado el primer año tras la introducción de neurología en un hospital comarcal de Andalucía, era evaluar si los médicos de urgencias realizaban adecuadamente el diagnóstico de ictus. Este aspecto es relevante para la implementación de tratamientos de fase aguda con estrecho margen entre beneficio y riesgo, como ocurre con la fibrinólisis. Este estudio cobra vital importancia en el momento actual en el que el tratamiento del ictus en fase aguda incluyendo el tratamiento fibrinolítico recae en Andalucía, a diferencia del resto de autonomías, en médicos de urgencias e intensivistas.
Pacientes y métodosSe recogieron los diagnósticos realizados en urgencias y al alta de planta de todos los pacientes ingresados por motivos neurológicos en el Hospital Infanta Elena (HIE), hospital comarcal de la provincia de Huelva, desde el 1 de enero de 2006 hasta el 15 de diciembre de 2006. Los pacientes ingresaron en planta de neurología (NL) o de medicina interna (MI).
Los diagnósticos de ingreso fueron recogidos de la hoja de atención médica en urgencias. El diagnóstico al alta se recogió del informe de alta médica realizado por el especialista que atendió al paciente en planta de hospitalización. Se realizó un estudio descriptivo de las patologías neurológicas por orden de frecuencia atendiendo a dichos diagnósticos.
Se analizó el porcentaje de cambios en el diagnóstico realizado en urgencias y se calculó la validez del diagnóstico de ictus establecido por los médicos de urgencias tomando como estándar de oro los diagnósticos recogidos en los informes de alta hospitalaria. De esta manera se calcularon la sensibilidad, la especificidad, el porcentaje de falsos positivos y negativos y los valores predictivos positivo (VPP) y negativo (VPN). Por otro lado, se realizó el mismo análisis excluyendo a los pacientes con hemorragias intracraneales (no candidatos a fibrinólisis) y por subgrupos (pacientes valorados o no por NL durante el ingreso).
En el estudio descriptivo se emplearon las frecuencias absolutas y relativas de cada categoría de las variables cualitativas presentando los valores ajustados por valores perdidos. Para esto se empleó el paquete informático Statistical Package for Social Sciences (SPSS, Chicago, EE. UU.) versión 14.0.
Los cálculos de la validez del diagnóstico de ictus en urgencias se realizaron mediante una hoja de cálculo con Microsoft Excel 2003 expresando los resultados como porcentajes junto con sus intervalos de confianza del 95%.
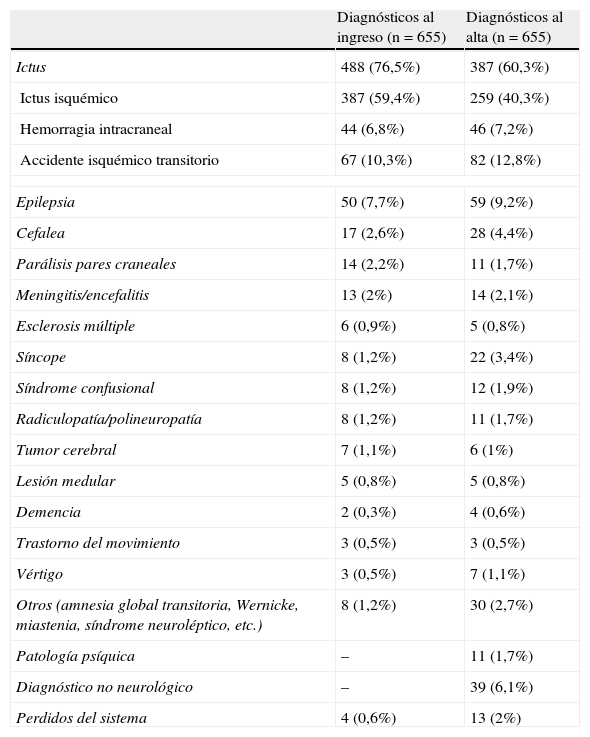
ResultadosDesde el 1 de enero hasta el 15 de diciembre de 2006 ingresaron 655 pacientes por patología neurológica en el HIE. La patología neurológica más prevalente, atendiendo al diagnóstico realizado en urgencias fue el ictus, que supuro 488 de los 655 pacientes (76,5%). Dentro de los ictus fueron más frecuentes los isquémicos, posteriormente los accidentes isquémicos transitorios y, por último, las hemorragias intracraneales (HIC), suponiendo un 59,4, un 10,3 y un 6,8%, respectivamente. Los restantes 167 pacientes fueron diagnosticados de otras patologías neurológicas no vasculares, siendo las más frecuentes la epilepsia, la cefalea, la parálisis de pares craneales y la meningitis (tabla 1).
Pacientes diagnosticados de patología neurológica al ingreso: diagnósticos al ingreso y al alta
| Diagnósticos al ingreso (n=655) | Diagnósticos al alta (n=655) | |
| Ictus | 488 (76,5%) | 387 (60,3%) |
| Ictus isquémico | 387 (59,4%) | 259 (40,3%) |
| Hemorragia intracraneal | 44 (6,8%) | 46 (7,2%) |
| Accidente isquémico transitorio | 67 (10,3%) | 82 (12,8%) |
| Epilepsia | 50 (7,7%) | 59 (9,2%) |
| Cefalea | 17 (2,6%) | 28 (4,4%) |
| Parálisis pares craneales | 14 (2,2%) | 11 (1,7%) |
| Meningitis/encefalitis | 13 (2%) | 14 (2,1%) |
| Esclerosis múltiple | 6 (0,9%) | 5 (0,8%) |
| Síncope | 8 (1,2%) | 22 (3,4%) |
| Síndrome confusional | 8 (1,2%) | 12 (1,9%) |
| Radiculopatía/polineuropatía | 8 (1,2%) | 11 (1,7%) |
| Tumor cerebral | 7 (1,1%) | 6 (1%) |
| Lesión medular | 5 (0,8%) | 5 (0,8%) |
| Demencia | 2 (0,3%) | 4 (0,6%) |
| Trastorno del movimiento | 3 (0,5%) | 3 (0,5%) |
| Vértigo | 3 (0,5%) | 7 (1,1%) |
| Otros (amnesia global transitoria, Wernicke, miastenia, síndrome neuroléptico, etc.) | 8 (1,2%) | 30 (2,7%) |
| Patología psíquica | – | 11 (1,7%) |
| Diagnóstico no neurológico | – | 39 (6,1%) |
| Perdidos del sistema | 4 (0,6%) | 13 (2%) |
De esos 655 pacientes, 272 fueron ingresados en planta de NL y el resto en planta de MI (de ellos 37 fueron valorados por NL mediante interconsulta y 346 nunca fueron valorados por NL). Teniendo en cuenta los diagnósticos recogidos en el informe de alta de los pacientes, en 203 pacientes (31%) se había modificado el diagnóstico realizado en urgencias, incluyéndose dentro de otra categoría diagnóstica (tabla 1). De los 488 pacientes diagnosticados de ictus en urgencias, solo 369 lo fueron al alta, mientras que de los 150 pacientes diagnosticados en urgencias de una patología diferente del ictus en 17 de ellos el diagnóstico al alta fue ictus. De esta manera, los ictus seguían siendo la categoría más frecuente aunque suponían al alta sólo un 60,3% de los diagnósticos, un 16,2% menos de los recogidos en los ingresos de urgencias. En cuanto al resto de las categorías diagnósticas, seguían siendo frecuentes la epilepsia, la cefalea y la meningitis, aunque se detectó un aumento de los diagnósticos de síncope, cuadros de origen psíquico y pacientes que, a pesar de haber ingresado por un motivo neurológico, se concluía al alta que su patología era de otra índole no neurológica (tabla 1). En 17 casos no se pudo obtener la información completa; en 4 de ellos por faltar el diagnóstico al ingreso y en 13 por faltar el diagnóstico al alta.
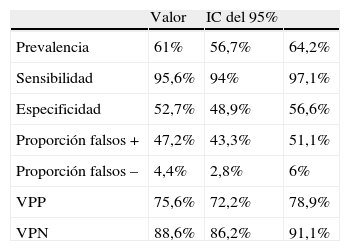
Aunque la sensibilidad del diagnóstico de ictus en urgencias resultó muy alta (95,6%), la especificidad era muy baja (52,7%). La probabilidad de que un diagnostico de ictus en urgencias fuera correcto (VPP) era de un 75,6%. Por lo tanto, un 25% de los pacientes diagnosticados de ictus en urgencias no tenían un ictus. El VPN resultó de 88,6%, por lo que un 11% de los pacientes en los que no se reconoció el ictus en urgencias tenían un ictus (tabla 2).
Validez del diagnóstico de ictus en urgencias
| Valor | IC del 95% | ||
| Prevalencia | 61% | 56,7% | 64,2% |
| Sensibilidad | 95,6% | 94% | 97,1% |
| Especificidad | 52,7% | 48,9% | 56,6% |
| Proporción falsos + | 47,2% | 43,3% | 51,1% |
| Proporción falsos – | 4,4% | 2,8% | 6% |
| VPP | 75,6% | 72,2% | 78,9% |
| VPN | 88,6% | 86,2% | 91,1% |
IC: intervalo de confianza; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
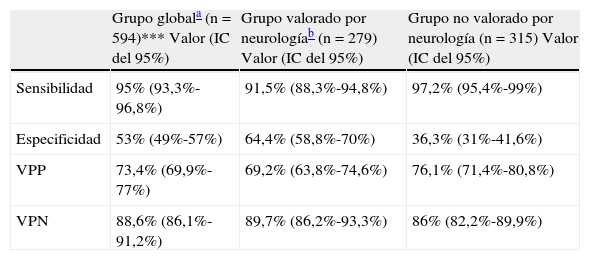
El VPP es aún menor (73,4%) si valoramos la validez del diagnóstico de ictus isquémico en urgencias (excluidos los pacientes con HIC) y se reduce aún más al seleccionar el subgrupo de pacientes valorado por NL durante el ingreso (69,2%) (tabla 3).
Validez del diagnóstico de ictus isquémico en urgencias
| Grupo globala (n=594)*** Valor (IC del 95%) | Grupo valorado por neurologíab (n=279) Valor (IC del 95%) | Grupo no valorado por neurología (n=315) Valor (IC del 95%) | |
| Sensibilidad | 95% (93,3%-96,8%) | 91,5% (88,3%-94,8%) | 97,2% (95,4%-99%) |
| Especificidad | 53% (49%-57%) | 64,4% (58,8%-70%) | 36,3% (31%-41,6%) |
| VPP | 73,4% (69,9%-77%) | 69,2% (63,8%-74,6%) | 76,1% (71,4%-80,8%) |
| VPN | 88,6% (86,1%-91,2%) | 89,7% (86,2%-93,3%) | 86% (82,2%-89,9%) |
IC: intervalo de confianza; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
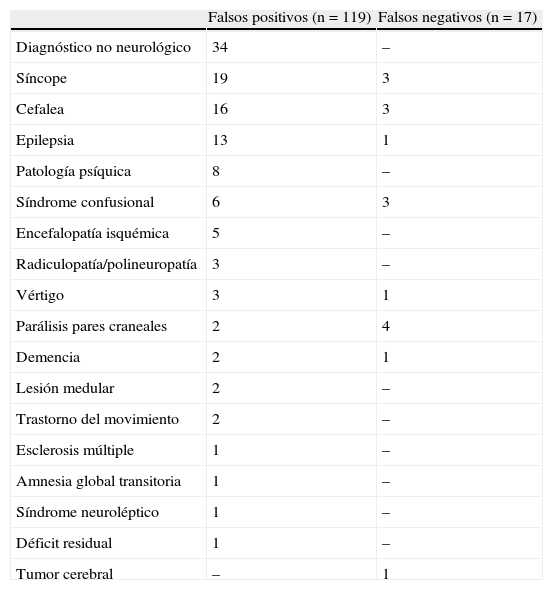
Los diagnósticos reales al alta de los falsos positivos y los diagnósticos erróneos al ingreso de los falsos negativos se recogen en la tabla 4.
Diagnósticos reales al alta de los falsos positivos y diagnósticos erróneos al ingreso de los falsos negativos
| Falsos positivos (n=119) | Falsos negativos (n=17) | |
| Diagnóstico no neurológico | 34 | – |
| Síncope | 19 | 3 |
| Cefalea | 16 | 3 |
| Epilepsia | 13 | 1 |
| Patología psíquica | 8 | – |
| Síndrome confusional | 6 | 3 |
| Encefalopatía isquémica | 5 | – |
| Radiculopatía/polineuropatía | 3 | – |
| Vértigo | 3 | 1 |
| Parálisis pares craneales | 2 | 4 |
| Demencia | 2 | 1 |
| Lesión medular | 2 | – |
| Trastorno del movimiento | 2 | – |
| Esclerosis múltiple | 1 | – |
| Amnesia global transitoria | 1 | – |
| Síndrome neuroléptico | 1 | – |
| Déficit residual | 1 | – |
| Tumor cerebral | – | 1 |
La patología neurológica más frecuente en los ingresos hospitalarios es, sin lugar a dudas, el ictus, que supone en nuestra serie el 60,3% del global de diagnósticos neurológicos al alta en el HIE, siendo la mayoría ictus isquémicos.
El estudio NINDS demostró que el tratamiento con rt-PA en el ictus isquémico aumenta en un 12% el número de pacientes con mínima o ninguna discapacidad aunque no reduce la mortalidad de forma significativa3. La información acerca de los resultados de los pacientes tratados fuera de ensayos clínicos procede habitualmente de hospitales experimentados en la administración de rt-PA que encuentran al fármaco seguro10–12. Sin embargo, un uso inadecuado de la fibrinólisis puede conllevar, en vez de un efecto beneficioso para el paciente, un incremento de la mortalidad y morbilidad13. Dos estudios realizados en 137 hospitales no seleccionados14 y en 29 hospitales pertenecientes a una región de Cleveland (Ohio, EE. UU.)4 demuestran que el empleo del rt-PA en la práctica clínica rutinaria incrementa la mortalidad de los pacientes. Similares resultados se encuentran en una red de registros de ictus regional de 104 hospitales en Alemania, que observa que el tratamiento trombolítico en los hospitales con limitada experiencia en su aplicación triplica el riesgo de mortalidad hospitalaria (24% vs 8,6%)15. La diferencia de resultados que se detecta entre hospitales con limitada y alta experiencia en la aplicación de rt-PA probablemente sea causada por la diferencia en las tasas de violaciones de los protocolos de fibrinólisis (en algunos estudios hasta un 50% de pacientes que recibieron rt-PA no fueron tratados de acuerdo a las guías de tratamiento)4,7,16,17. Esto se pudo comprobar en la experiencia de Cleveland, donde la introducción inicial de la trombólisis en hospitales generales, con frecuentes violaciones del protocolo, llevó a unas tasas muy altas de HIC (15,7%) y una mortalidad significativamente más alta en los pacientes tratados con rt-PA (15,7% vs 5,1%)4,18.
Las desviaciones de protocolo son mucho más frecuentes cuando los médicos de urgencias prescriben el rt-PA que cuando la indicación la establecen neurólogos (30% vs 5%)19. De hecho, la realización de fibrinólisis en el departamento de urgencias de un hospital comarcal conllevó un 32% de violaciones de protocolo y un 10% de los pacientes tuvo una HIC sintomática20. Un estudio realizado en 29 hospitales norteamericanos, que incluyó a 10.880 pacientes con ictus, demostró que los centros con limitación de indicación del tratamiento con rt-PA a neurólogos presentaban la tasa de mortalidad intrahospitalaria más baja21, lo que puede deberse a una adherencia más estricta a las guías terapéuticas. De forma similar, el Grupo de Estudio de Registros de Ictus Alemán encontró los mejores resultados con fibrinólisis en aquellos centros hospitalarios con servicio de neurología y unidad de ictus disponible15.
El primer paso para la evaluación de los criterios clínicos del protocolo de fibrinólisis es el establecimiento de un diagnóstico certero de ictus. En este estudio se ha observado como el diagnóstico de urgencias es una prueba muy sensible, hay pocos pacientes con ictus que no se interpreten como tales. Este 4,4% de falsos negativos es relevante, ya que a estos pacientes se les ha privado de la posibilidad de tratamiento fibrinolítico y otros cuidados neurológicos específicos en ictus agudo. Sin embargo, en el caso concreto de la aplicación del tratamiento fibrinolítico que conlleva un riesgo de hemorragia intracraneal lo fundamental es una selección adecuada de los pacientes de manera que no se trate a pacientes que no tengan un ictus isquémico. Por este motivo, lo esencial es que el diagnóstico de urgencias tenga un VPP muy elevado, es decir, que todos los pacientes reconocidos como ictus en urgencias lo sean realmente. En el presente análisis se pone de manifiesto cómo en un hospital comarcal de Andalucía un 24,4% de los pacientes diagnosticados como ictus en urgencias no tenían finalmente un ictus. Si excluimos el grupo de pacientes con HIC, no subsidiarios de tratamiento fibrinolítico, se observa que aumenta a un 26,6% el porcentaje de pacientes interpretados erróneamente como ictus en urgencias y si reducimos el grupo a aquellos valorados por un neurólogo durante el ingreso aumenta a 30,8% este porcentaje. Posiblemente, el aumento de estos errores se deba por un lado a que las HIC son fácilmente detectables en la TC, a diferencia del ictus isquémico agudo y, por otro lado, a que una mejor valoración del paciente por NL hace que se modifique el diagnóstico de ictus establecido en urgencias en un mayor porcentaje de pacientes. Por lo tanto, si el tratamiento fibrinolítico se hubiera realizado en función al diagnóstico de urgencias habríamos sometido a un riesgo injustificado de hemorragia cerebral a un importante número de pacientes diagnosticados erróneamente como ictus. Este riesgo anula prácticamente el beneficio en reducción de discapacidad en los pacientes adecuadamente diagnosticados y hace cuestionable éticamente la aceptación de la administración de dicho tratamiento en los hospitales comarcales de Andalucía en las condiciones actuales.
No es posible extrapolar estos resultados al resto de hospitales comarcales en España; aunque sería razonable pensar que en 14 de 17 hospitales comarcales de Andalucía, en los que no hay ni ha habido contacto con neurología, los resultados no sean mejores. Es posible que la discriminación de ictus en urgencias en HIE haya mejorado en años posteriores tras la inclusión de un neurólogo en dicho hospital lo que, en cualquier caso, otorgaría un valor añadido a la presencia de dicha especialidad en los comarcales de Andalucía.
En definitiva, no solo es importante que el tratamiento fibrinolítico sea accesible a toda la población, sino además, y fundamentalmente, que dicho tratamiento se realice de forma segura. Esta certeza obliga a crear, tal como establecen el PASI6 y la Estrategia en ictus del Sistema Nacional de Salud8, la infraestructura adecuada para que pueda ser aplicado a toda la población de forma segura en centros con UI y guardias de NL. Una alternativa en aquellas áreas sanitarias con características geográficas complicadas que dificulten la rápida llegada del paciente al hospital con UI sería el desarrollo de un sistema de telemedicina, aunque este sistema no sustituye ni alcanza la calidad del servicio prestado en centros especializados7.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.