Presentamos el caso de un paciente terminal, varón de 45 años de edad, con antecedentes de tabaquismo y alcoholismo que desarrolló conductas aberrantes asociadas al consumo de un fentanilo rápido (citrato de fentanilo oral transmucoso) como rescate de su dolor irruptivo de origen oncológico. Las conductas aberrantes detectadas fueron entre otras: adicción a opioides, afrontamiento químico, uso indebido del opioide, y automedicación. Una vez detectadas estas conductas el paciente respondió adecuadamente a una estrategia de abierta firmeza en la confrontación del problema, y el establecimiento de un «contrato terapéutico» con límites claros. En la discusión revisamos el estado de la cuestión de las conductas aberrantes asociadas al consumo de fentanilos rápidos, y se sugieren unas pautas sencillas para alertar al clínico de la sospecha diagnóstica. También se revisan los factores de riesgo para estas conductas, los opioides de elección para el manejo del dolor en estas circunstancias, y la forma de establecer «contratos terapéuticos».
We report the case of a 45 year old male terminal patient, with a previous history of alcohol and tobacco addiction, who developed aberrant behaviours associated with the use of a rapid onset fentanyl (oral transmucosal fentanyl citrate) as a rescue dose for the management of breakthrough cancer pain. The aberrant behaviours detected included, among others: addiction to the opioid, chemical coping, misuse, and self-medication. Once the behaviours were detected, the patient responded adequately to a strategy of open and assertive confrontation of the problem, and the establishing of a therapeutic contract with clear-cut limits. In the discussion we review our knowledge of the aberrant behaviours related to rapid onset fentanyl prescription, and we suggest some easy points that might raise the suspicion of the diagnosis. We also review known risk factors for these behaviours, suggested opioids for pain management under these circumstances, and the way to build an opioid treatment agreement.
Los opioides son los fármacos de elección como medicación de rescate en el manejo del dolor irruptivo (DI) por cáncer. Las formulaciones orales de opioides no están indicadas habitualmente en el rescate del DI, por la lentitud de instauración de una analgesia eficaz para el paciente. Existe una oferta creciente de nuevas presentaciones de fentanilo de liberación rápida por vías novedosas (transmucosa oral, sublingual, bucal, nasal), que además están específicamente diseñadas para la indicación de analgesia de rescate en DI oncológico. A efectos de este artículo agrupamos estas nuevas presentaciones bajo el epígrafe colectivo de «fentanilos rápidos» (FR)1 - equivalente al término «rapid onset opioids» para autores como Mercadante2.
Uno de los riesgos asociados al empleo de los FR es su capacidad de inducir «conductas aberrantes asociadas al opioide» (CAAO) (incluyendo la adicción/dependencia y el uso indebido). En un muy reciente estudio de Passik et al., el 11% de los pacientes incluidos en estudios controlados, que evaluaban una de las nuevas presentaciones de FR, presentaron conductas aberrantes asociadas al consumo del nuevo fentanilo de liberación rápida para rescate de DI3.
Presentamos el caso de un paciente joven y varón, con antecedentes de adicción a alcohol y tabaco, que desarrolló unas conductas aberrantes asociadas al empleo de citrato de fentanilo oral transmucoso (CFOT). Las CAAO observadas fueron entre otras: adicción a opiodes, uso indebido y acaparamiento de existencias. Una vez detectadas estas conductas el paciente respondió adecuadamente a una estrategia de firmeza en la confrontación del problema, y el establecimiento de un «contrato terapéutico» con límites claros.
En la posterior discusión pretendemos revisar brevemente el estado de la cuestión de las conductas aberrantes asociadas al consumo de FR, así como sugerir unas pautas mínimas para alertar al clínico de la sospecha diagnóstica. También se revisarán los factores de riesgo para las CAAO, los fármacos opioides de elección para el manejo del dolor en estas circunstancias, así como la forma de establecer «contratos terapéuticos».
Caso clínicoPaciente varón de 45 años de edad diagnosticado en septiembre de 2008 de un carcinoma epidermoide de esófago. Entre sus antecedentes personales merece destacar sus hábitos tóxicos previos (con dependencia del alcohol y el tabaco), psoriasis que trataba con corticoides orales en los brotes agudos, hepatopatía etílica avanzada, y síndrome ansioso/ depresivo de muy larga evolución en tratamiento crónico con alprazolam.
En el momento del diagnóstico el tumor afectaba el mediastino, infiltrando pleura, con gran conglomerado en pericardio y sospecha de metástasis hepáticas. Entre septiembre y noviembre de 2008 fue tratado con resección quirúrgica y quimioterapia. Con posterioridad fue tratado con toracocentesis por derrame pleural. El tratamiento en esas fechas incluía entre otros fármacos: alprazolam 1mg/12h, fentanilo TTS 25mcg/72h, dexketoprofeno trometamol 25mg/8h y rescates de citrato de fentanilo oral transmucoso (CFOT) 400mcg a demanda.
En junio de 2009 inició seguimiento por el Equipo de Soporte de Cuidados Paliativos de Motril por dolor mixto costo/ pleural, con intensidad en la escala verbal numérica de 5 -9/10 – NxIiPpAaCo en la nueva clasificación de Edmonton de dolor canceroso (ECS-CP)4. Se efectuó una rotación opioide de fentanilo TTS a oxicodona de liberación controlada 20mg/12h, y desde CFOT a oxicodona de liberación rápida 10mg a demanda como rescate. Además, se añadió gabapentina en dosis titulada de 600mg/8h.
En julio de 2009 se inició segunda línea de quimioterapia por progresión tumoral. En enero de 2010 se plantea una 3.ª línea de quimioterapia ante nuevos datos de progresión. En ese momento el paciente se encontraba en seguimiento por su médico de atención primaria y oncólogo de referencia quienes habían modificado la pauta analgésica que entonces incluía: oxicodona de liberación controlada 60mg/8h, oxicodona de liberación rápida 20 mg24h, fentanilo TTS 100 mcg/72h, gabapentina 600mg/8h, dexketoprofeno trometamol 25mg/8h, venlafaxina retard 75mg/24h, dexametasona 4mg/24h, alprazolam 0,5mg/8h y CFOT 1.200 mcg (con un consumo aproximado de 8 unidades/día). El paciente había conseguido de su médico de familia mantener la prescripción de CFOT, argumentando que era «lo único que le calmaba el dolor». El enfermo acudía varias veces en semana a la consulta de su médico, y almacenaba en casa varias cajas de CFOT según refería la hermana cuidadora principal. Esto generó conflictos entre el paciente, su médico de familia, y la hermana cuidadora que intentaba limitar el consumo de CFOT.
En junio de 2010 el paciente acudió a urgencias hospitalarias por dolor torácico muy intenso 10/10. El enfermo se encontraba muy irritable, con afectación importante de su estado general, y con una conversación coherente pero poco definida – saltaba de un tema a otro y hacía referencia constantemente a su familia y al control de la medicación al que estaba siendo sometido. En realidad no permitía que se le vigilara la medicación y él mismo se la autoadministraba. Admitía haber tomado 4 o 5 dosis de oxicodona de liberación rápida de 20mg en las últimas 12h, así como un comp de alprazolam 0,5mg SL. Demandaba de los profesionales de urgencias dosis de CFOT de 1.200 mcg para aliviar su dolor.
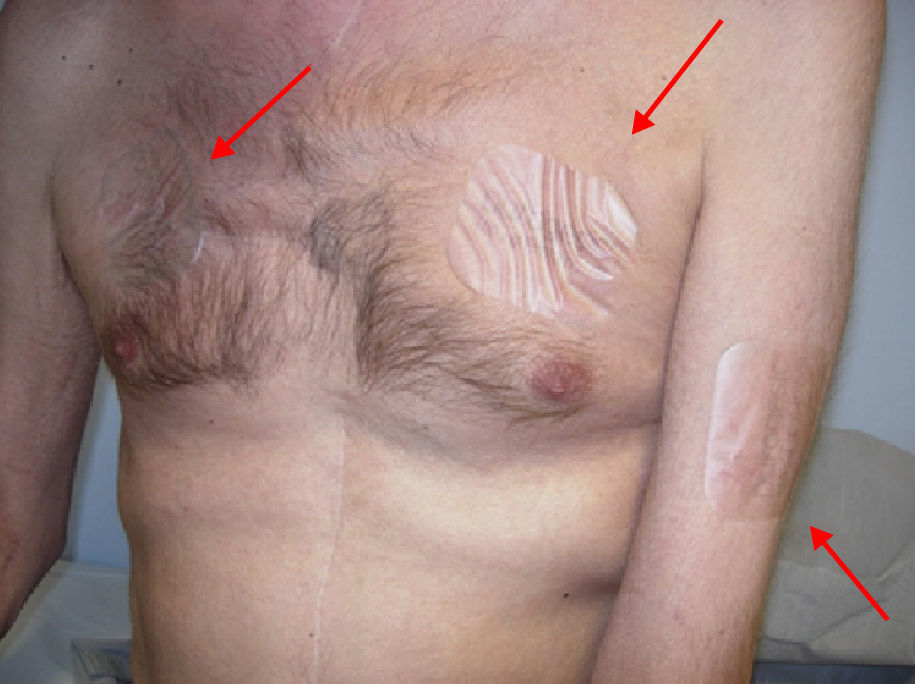
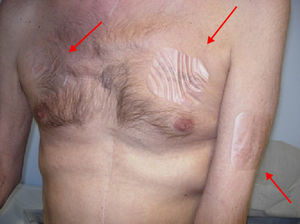
En la exploración en urgencias se objetivó una importante caquexia, palidez de piel y mucosas, aceptable estado general con un Palliative Performace Scale (PPS) del 70%5, taquicardia, sudoración, y pupilas mióticas con escasa reacción a la luz. A nivel del tórax y extremidades superiores se encontraron 3 parches de fentanilo TTS 100 (dosis total de 300 mcg/h) que no se correspondían con la dosis prescrita. El paciente no sabía precisar qué parche era el último, y cuándo los había colocado (fig. 1).
El equipo de urgencias contactó entonces con el Equipo de Soporte de Cuidados Paliativos, con la sospecha clínica ya establecida de adicción a opioides. El paciente fue ingresado para su manejo efectuándose una rotación opioide a morfina en perfusion continua iv (250mg/24h) con midazolam también en perfusión continua iv (10mg/24h). Los rescates se efectuaron con morfina 10mg iv a demanda, a pesar de lo cual el paciente siguió demandando CFOT 1.200 mcg para aliviar el dolor, permaneciendo el enfermo agitado y nervioso.
Durante este ingreso, y una vez ajustada la pauta analgésica para el dolor mixto basal, el paciente manifestó al equipo que el empleo del CFOT le servía para «evadirse» de su situación. También era consciente de la progresión de su enfermedad, y pensaba que el empleo del CFOT le «ayudaba a dormir» y a «no pensar». Reconocía un uso progresivo y en aumento de CFOT durante los meses previos ante su evidente empeoramiento clínico, y su dificultad por afrontar un mal pronóstico; todo lo cual había conducido a su «adicción».
El paciente fue dado de alta del hospital a mediados de junio de 2010 con la siguiente pauta: fentanilo TTS 200 mcg/72h, oxicodona de liberación controlada 40mg/8h, diazepam 10mg/8h, gabapentina 600mg/8h, dexametasona 4mg/24h y rescates de morfina de liberación rápida 20mg a demanda. Respecto del empleo de CFOT se estableció un «pacto terapéutico» de un máximo de 4 unidades/día, advirtiendo al enfermo de la retirada del fármaco en caso de nuevo abuso y depositando en la familia la custodia de los fármacos. El equipo consideró que en la situación clínica del paciente (franca progresión tumoral, deterioro físico importante, pronóstico de muerte a corto plazo) no estaba justificado un intento de abordaje estricto de la adicción a opioides con prohibición del empleo de FR.
En las siguientes semanas el paciente permaneció en su domicilio respetando el contrato terapéutico, y trabajando el proceso de aceptación de la enfermedad con el apoyo del psicólogo del equipo. A las 3 semanas el enfermo entró en situación de agonía con disnea importante y agitación, por lo que de acuerdo con la familia se procedió a sedación paliativa con morfina 100mg + midazolam 60mg + escopolamina 3mg + metclopramida 10mg/24h en perfusión continua SC mediante bomba elastomérica. El paciente falleció con síntomas controlados a las horas de iniciada la perfusión.
DiscusiónEl especial potencial adictivo del fentanilo entre los opioides empleados en el manejo del dolor crónico es conocido desde hace tiempo. Su gran liposolubilidad permite al fármaco acceder a los receptores opioides cerebrales en altas concentraciones a los pocos minutos de la administración parenteral. Esta especial característica que hace tan atractivos en el manejo del DI a los nuevos FR, (que mimetizan por otras vías el perfil plasmático de la administración parenteral), es el motivo del gran potencial adictivo del fentanilo en los modelos animales. En estos modelos se ofrece al animal sometido a experimentación un acceso mantenido y no restringido al opioide para su auto-administración (es un modelo que recuerda el empleo de rescates con FR para el DI). Invariablemente el animal incrementa su consumo de fentanilo en estos estudios, lo que puede acompañarse de cambios neuroadaptativos que están relacionados con la transición del uso controlado del fármaco a la adicción6.
Estas observaciones en modelos animales tienen su paralelismo en las conductas detectadas en drogadictos norteamericanos que han aprendido a manipular las formulaciones de fentanilo transdérmico para convertirlo en FR para usos no médicos7. Por otro lado, existe evidencia científica que apoya la posibilidad de que la exposición laboral a fentanilo aerosolizado en los quirófanos, esté sensibilizando a los profesionales sanitarios al fentanilo, y facilitando su posterior adicción a este opioide8,9. Por último, el ya mencionado reciente trabajo de Passik et al.3 ha venido a confirmar todas estas sospechas. En este estudio se analizaron retrospectivamente los datos de 1.160 pacientes incluidos en 5 estudios previos controlados que habían analizado la eficacia, tolerabilidad y seguridad de un nuevo FR en el manejo de DI en pacientes en consumo crónico de opioides. Del total de pacientes analizados <1% presentaron evidencia de abuso, <2% presentaron un test de screening positivo urinario para un opioide ilícito, 1% presentaron una sobredosis, 6% presentaron conductas aberrantes no asociadas al FR y 11% presentaron conductas aberrantes asociadas al FR. También se encontró en el estudio una asociación significativa entre las conductas aberrantes y el hecho de ser varón y joven (<42 años). En su conclusión los autores argumentan que incluso en el entorno muy vigilado de un estudio controlado se detectaron un número preocupante de CAAO.
En nuestro caso el paciente presentaba varios de los factores ya identificados como de riesgo para una conducta aberrante con el consumo crónico de FR:
- •
varón,
- •
joven,
- •
personalidad adictiva previa (alcohol y tabaco).
También resultaron evidentes desde el principio para la familia, y los profesionales implicados, ciertas conductas que alertan de la sospecha diagnóstica de una conducta aberrante con el consumo crónico de FR:
- •
escaladas de dosis e incumplimientos terapéuticos a pesar de los avisos,
- •
peticiones frecuentes de renovación de prescripciones del FR,
- •
quejas agresivas demandando el FR,
- •
resistencia a los cambios de opioide (rotación opioide),
- •
acaparamiento del FR durante episodios sin «crescendo» doloroso,
- •
empleo de varias «rutas» médicas para obtener la prescripción del FR,
- •
empleo abusivo del FR en opinión de los profesionales y familia,
- •
episodios de sobredosis,
- •
preocupación de los familiares ante su conducta,
- •
empleo del FR para tratar un síntoma diferente al DI,
- •
empleo del FR para reducir ansiedad o producir euforia.
El número de CAAO ya reconocidas y descritas en la literatura es muy amplio3. Resulta especialmente llamativo, cuando se analiza un caso adecuadamente monitorizado como el que nos ocupa, el elevado número de conductas aberrantes que simultáneamente presentan los pacientes. Sospechamos, por nuestra experiencia clínica en otros casos similares, que la verdadera adicción a los FR se suele acompañar de un buen número de conductas aberrantes simultáneas.
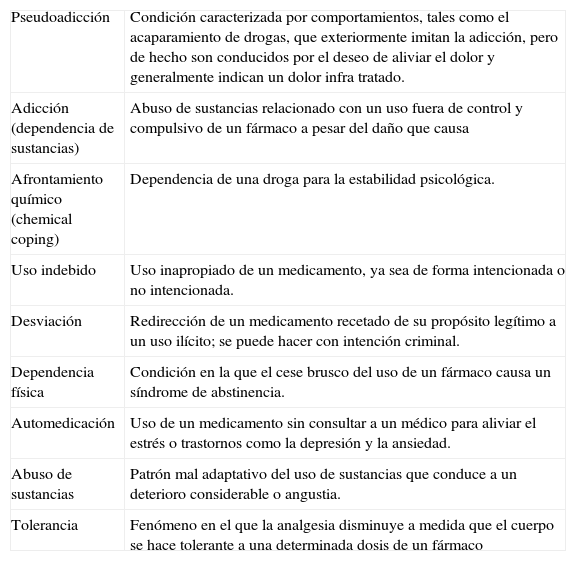
Por otro lado, nuestro relativo desconocimiento de los términos y conceptos que se manejan habitualmente en la literatura de adicción a opioides, puede conducirnos a imprecisiones o a diagnósticos erróneos. Resulta pues importante la generalización entre los profesionales de CP de un vocabulario común que evite estos problemas (tabla 1)10 – por ejemplo en nuestra práctica clínica cotidiana resulta fundamental no confundir la verdadera adicción con una pseudoadicción motivada por un tratamiento analgésico insuficiente. En nuestro caso parece evidente que el paciente presentaba una verdadera adicción junto con datos de afrontamiento químico, uso indebido, automedicación y posiblemente abuso de sustancias.
| Pseudoadicción | Condición caracterizada por comportamientos, tales como el acaparamiento de drogas, que exteriormente imitan la adicción, pero de hecho son conducidos por el deseo de aliviar el dolor y generalmente indican un dolor infra tratado. |
| Adicción (dependencia de sustancias) | Abuso de sustancias relacionado con un uso fuera de control y compulsivo de un fármaco a pesar del daño que causa |
| Afrontamiento químico (chemical coping) | Dependencia de una droga para la estabilidad psicológica. |
| Uso indebido | Uso inapropiado de un medicamento, ya sea de forma intencionada o no intencionada. |
| Desviación | Redirección de un medicamento recetado de su propósito legítimo a un uso ilícito; se puede hacer con intención criminal. |
| Dependencia física | Condición en la que el cese brusco del uso de un fármaco causa un síndrome de abstinencia. |
| Automedicación | Uso de un medicamento sin consultar a un médico para aliviar el estrés o trastornos como la depresión y la ansiedad. |
| Abuso de sustancias | Patrón mal adaptativo del uso de sustancias que conduce a un deterioro considerable o angustia. |
| Tolerancia | Fenómeno en el que la analgesia disminuye a medida que el cuerpo se hace tolerante a una determinada dosis de un fármaco |
Glosario de términos relacionados con el uso aberrante de opioides10
En relación con los opioides que se recomiendan en escenarios clínicos como el correspondiente a nuestro caso, se pueden hallar 2 tipos de recomendaciones en la literatura:
- •
aplicando las experiencias de manejo de dolor en pacientes drogadictos se puede efectuar una rotación del opioide de base a metadona10. En este sentido, es importante señalar que existe evidencia de la utilidad de la metadona como fármaco de rescate para el dolor irruptivo11,
- •
también se debe evitar el empleo de FR por pacientes con alto riesgo de CAAO, salvo si se encuentran en seguimiento por especialistas muy cualificados, y que apliquen estrategias adecuadas de monitorización12.
Por último, es importante saber adecuar la estructura de la monitorización al riesgo individual de adicción percibido para cada paciente. Los pacientes de elevado riesgo, como en nuestro caso, pueden (y deben) seguir siendo tratados adecuadamente de su DI, pero precisan de estrategias más estructuradas, como por ejemplo:
- •
visitas más frecuentes,
- •
menos unidades por prescripción,
- •
derivación a especialistas con experiencia en el tema,
- •
establecimiento de «contratos terapéuticos» en el que se indique los riesgos y beneficios de la terapia opioide, se explique lo que se espera del paciente, se eduque al paciente sobre el almacenaje del fármaco, y se especifiquen las conductas que se considerarían inaceptables10.
Creemos que nuestro caso ilustra perfectamente la posibilidad de establecer un «contrato terapéutico» verbal dentro de nuestro contexto cultural, sin recurrir a medidas coercitivas más apropiadas para el contexto norteamericano (tales como la obligatoriedad de firmar el contrato por parte del paciente).
Por otro lado, creemos que un cierto desconocimiento técnico conduce a veces hacia una peligrosa actitud complaciente con las CAAO en nuestros enfermos terminales. El discurso que se percibe es aproximadamente el siguiente: «¡pero qué importa que se hagan drogadictos si al fin y al cabo se van a morir enseguida!». Este discurso contrario a establecer estructuras de monitorización como las descritas, implicaría un abandono de nuestra responsabilidad ética como profesionales que debemos manejar el dolor lo más adecuadamente posible. Efectivamente, este discurso complaciente obvia toda la evidencia científica que confirma la dificultad técnica para aliviar el dolor por cáncer en el contexto de una adicción vigente – NxIoPoAaCo en la nueva clasificación de Edmonton de dolor canceroso (ECS-CP)4.
En este contexto algunas administraciones sanitarias públicas han diseñado programas para minimizar este problema. La Food and Drug Administration (FDA) americana, está llevando a cabo una serie de estrategias para evaluar y atenuar el abuso, sobredosis, adicción, mal uso y muerte por opioides (Opioid Drugs and Risk Evaluation and Mitigation Strategies o REMS). El componente central de la REMS de opioides es un programa de educación para prescriptores, para que los opioides puedan ser prescritos de forma segura. La FDA espera que el prescriptor reciba una formación continuada acreditada que le capacite para una selección y control rigurosos de los pacientes y prescripciones adecuadas; así como un control en la distribución en farmacias y estrategias educacionales para los pacientes y profesionales. En el caso de los FR la REMS se llama programa FOCUS (Full Ongoing Commitment to User Safety) y afecta al citrato de fentanilo oral transmucoso, a los comprimidos bucales de fentanilo y a las láminas solubles de fentanilo bucal no comercializadas en España.
ConclusionesEs obligación del profesional sanitario permanecer atento a la posibilidad de que se produzcan CAAO secundarias al empleo de FR para el manejo de DI en pacientes con cáncer avanzado. Una adecuada estratificación individual de los pacientes en función de su riesgo potencial, la identificación precoz de las conductas aberrantes, la selección de los fármacos opioides adecuados y el establecimiento de sistemas estructurados de monitorización de los pacientes de riesgo, pueden ayudar a minimizar una problemática potencialmente en expansión.
Tanto el dolor como la adicción son problemas sanitarios de gran importancia. La solución no estriba en reducir la disponibilidad de opioides para indicaciones médicas. La solución radica en la adecuada valoración y manejo tanto del dolor como del riesgo de adicción. Somos de la opinión en que ha llegado el momento de que los profesionales implicados, partiendo de una posición prudente y no estigmatizadora, procedamos a una discusión abierta y científica de este tema.
Conflicto de interesesEl Dr. Álvarez Jiménez ha recibido colaboración para la asistencia a congresos, talleres formativos y estudios promovidos por los siguientes laboratorios: Ferrer, Grunenthal, Archimedes, MundiPharma, Astra-Zeneca, Rovi.
La Dra. Quiñones Pérez ha recibido colaboración para la asistencia a congresos, talleres formativos por los siguientes laboratorios: Ferrer, Grunenthal, Archimedes, Astra-Zeneca.
El Dr. Núñez Olarte ha realizado investigación y/o formado parte de comités científicos para los siguientes laboratorios: Wyeth, Pfizer, Nycomed, Cephalon, Ferrer, Prostrakan, Mundipharma, Roxane, Asta, Grunenthal, Archimedes.
A los alumnos y profesionales de cuidados paliativos de los Programas de formación avanzada en Cuidados Paliativos de la Fundación IAVANTE de la Consejería de Salud de la Junta de Andalucía, entre quienes se generó la inquietud por la aparición en su actividad clínica de nuevos casos, como el aquí descrito.