Comparar de manera directa los costes sanitarios que supone la atención en los 2últimos meses de vida de los pacientes con enfermedad oncológica avanzada a partir de los certificados de defunción en una zona metropolitana de Madrid, según reciban o no seguimiento en su domicilio por un Equipo de Soporte de Atención Paliativa Domiciliaria (ESAPD).
MetodologíaDiseño: análisis de costes directos con base poblacional comparando 2opciones de atención de pacientes oncológicos en los 2últimos meses de vida: seguimiento habitual, seguimiento por ESAPD.
Ámbitoel ESAPD está formado por 2médicos y 2enfermeras, y atienden una población de 350.000 habitantes de un área metropolitana de Madrid.
Tamaño muestral y muestreo226 pacientes. A partir de los certificados de defunción se incluyó a todos los pacientes mayores de 18 años, fallecidos por cáncer durante el año 2005, en el área metropolitana de Madrid que atiende dicho ESAPD.
Variables a partir de los certificados de defunción sociodemográficas y clínicasedad, sexo, estado civil, localización del tumor y fecha del fallecimiento. A partir de los registros de los hospitales públicos: número de ingresos hospitalarios, duración y visitas a urgencias y a partir de la base datos ESAPD: seguimiento o no por el ESAPD.
Análisis de costespara el cálculo de los costes empleados de ingresos por urgencias o estancia hospitalaria se tomaron los precios públicos oficiales de la base de datos Oblikue actualizados con el IPC de medicinas a 2015.
Análisis estadísticose han descrito las variables cualitativas con frecuencias y porcentajes, y las variables cuantitativas con media, mediana y desviación típica. Para la comparación entre 2 variables se usó el test t de Student, el test de la chi al cuadrado y la Tau-c de Kendall.
ResultadosN: 226, edad media fue de 68,0 (14,0) años, con un rango de 23 a 94 años, un 65,9% fueron varones, solteros 16 (7,1%), casado 148 (65,5%), viudo 55 (25,3%) y separado 7 (3,1%). Tipo de tumor: hematológico 21, respiratorio 61, mama 14, genitourinario 19 y digestivo 69. Pacientes fallecidos en el hospital 5 (13,5%) vs. 133 (70,4%), en domicilio 25 (67,5%) vs. 22 (11,6%), en unidades de cuidados paliativos 5 (13,5%) vs. 21 (11,1%) según hayan recibido o no seguimiento por ESAPD, respectivamente, p < 0,005. Número de ingresos hospitalarios: ningún ingreso 22 (59%) vs. 54 (28,6%), un ingreso 12 (32,4) vs. 98 (51,9%) y 2o más ingresos 3 (8,1%) vs. 37 (19,6%) según hayan recibido o no seguimiento por ESAPD, respectivamente, p < 0,001. La media en el número de días de ingresos fue de 7,5 vs. 16,5 según hubieran recibido o no seguimiento por ESAPD, respectivamente, p < 0,001. El coste medio en euros por paciente fue de 3.158, IC 1.626.7-4689,2, rango máximo de 15.186 vs. 6.941, IC 5.919-7.963,1) y rango máximo de 26.153, p = 0,002, según hubieran recibido o no seguimiento por ESAPD, respectivamente.
ConclusionesSe observa una disminución muy significativa del gasto por paciente en aquellos que son seguidos por un equipo domiciliario de cuidados paliativos. Esta disminución está asociada principalmente al menor número de ingresos y estancias hospitalarias en el grupo de pacientes que fueron seguidos por un equipo de cuidados paliativos.
direct comparison of the health costs of care in the last 2months of life, of patients with advanced oncological illness, from death certificates, in a metropolitan area in Madrid, depending on whether or not they had been home monitored by a Palliative Home Care Team (PHCT).
MethodsDesign population-based direct costs analysis, comparing 2care options for oncological patients in the last 2months of life: standard monitoring vs. PHCT monitoring.
SettingThe PHCT is formed by 2physicians and 2nurses, attending 350 000 inhabitants of a metropolitan area of Madrid.
Sample size and sampling226 patients. From death certificates, all patients older than 18, who died of cancer during 2005, in the Madrid metropolitan area attended by the abovementioned PHCT, were included.
Variables sociodemographic and clinical variables from death certificatesage, sex, marital status, tumour location, date of death. From the public hospitals’ registries: number of hospital admissions, visits to emergency room and their length. And from the PHCT database: PHCT monitoring.
Costs analysisthe official public prices of the Oblikue database were used to calculate the costs of emergency admissions and/or hospital stays, updated with the 2015 medicines IPC.
Statistical analysisThe qualitative variables were described with frequency and percentage, and the quantitative variables with mean, median and standard deviation. For the comparison between 2variables the T-Student test, the Chi-square test and the Kendall c-Tau were used.
ResultsN: 226. Mean age was 68.0 (14.0) with a range from 23 to 94 years old, 65.9% were male, 16 single (7.1%), 148 married (65.5%), 55 widowed (25.3%) and 7 separated (3.1%). Tumour type: 21 haematological, 61 respiratory, 14 breast, 19 genitourinary, 69 digestive. Patients who died in hospital 5 (13.5%) vs. 133 (70.4%), at home 25 (67.5%) vs. 22 (11.6%), in palliative care units 5 (13.5%) vs. 21 (11.1%) according to whether or not they had been monitored by PHCT respectively, P<.005. Number of hospital admissions: no admission 22 (59%) vs. 54(28.6%), one admission 12(32.4) vs. 98(51.9%) and 2or more admissions 3(8.1%) vs. 37(19.6%), according to whether or not they had been monitored by PHCT respectively, P<.001. The mean number of admission days was 7.5 vs. 16.5, according to whether or not they had been monitored by PHCT respectively, P<.001. The mean cost in euros per patient was 3158, CI (1626.7-4689.2), maximum range 15186 vs. 6941, CI (5919-7963.1) and maximum range 26153, P=.002, according to whether or not they had been monitored by PHCT respectively.
ConclusionsA significant reduction in the expense per patient, in those monitored by a PCHT is observed. This reduction is mainly associated with a lower number of admissions and hospital stays in the group of patients that were monitored by a palliative care team.
La mayoría de los pacientes prefieren ser cuidados y fallecer en sus domicilios1-5. Sin embargo, más del 50% de los pacientes con enfermedad crónica avanzada fallecen en los hospitales en contra de sus deseos6 y solo un tercio o menos fallece en su domicilio4,7.
En los pacientes oncológicos la mediana de días de hospitalización en los 2últimos meses de vida es de 208. El mayor porcentaje de fallecimientos en el hospital y el mayor número de días de hospitalización al final de la vida suponen un incremento importante del gasto sanitario sin conllevar una mejora de la calidad de vida de los pacientes y familiares9,10.
En los últimos años el gasto sanitario ha aumentado exponencialmente. El 20% de los pacientes gasta el 80% del total de presupuesto en salud en nuestro país11. La mayoría del gasto se produce en los últimos meses de vida.
En los pacientes al final de la vida, la ausencia de un seguimiento domiciliario conlleva un mayor número de visitas a los servicios de urgencias, un mayor número de ingresos hospitalarios, una mayor duración de los mismos y un mayor número de fallecimientos en el hospital12,13.
El objetivo de este estudio es comparar de manera directa los costes sanitarios que supone la atención en los 2últimos meses de vida de los pacientes con enfermedad oncológica avanzada a partir de los certificados de defunción en una zona metropolitana de Madrid, según reciban o no seguimiento en su domicilio por un Equipo de Soporte de Atención Paliativa Domiciliaria (ESAPD). Esta investigación forma parte de otro estudio publicado en 2013, cuyo objetivo era comparar el consumo de recursos en pacientes con cáncer, el número de ingresos hospitalarios, la duración de los mismos y el número de visitas a urgencias, en 2zonas del área metropolitana de Madrid según tuvieran disponible o no un equipo de soporte de atención paliativa domiciliaria7.
MetodologíaSe ha realizado un estudio de análisis de costes directos con base poblacional comparando 2opciones de seguimiento de los pacientes en las últimas fases de la enfermedad oncológica: seguimiento habitual, seguimiento por parte del ESAPD.
El ESAPD está formado por 2médicos y 2enfermeras, y atiende a una población de 350.000 habitantes de un área metropolitana de Madrid.
Tamaño muestralEl tamaño de la muestra fue de 226 pacientes.
A partir de los certificados de defunción se seleccionó a todos los pacientes mayores de 18 años fallecidos por cáncer durante el año 2005. Se incluyó a todos los pacientes fallecidos por cáncer de esa área metropolitana de Madrid, que atiende dicho ESAPD, durante el año 2005. Para evitar posibles errores en el lugar de fallecimiento, se cruzaron los datos de los certificados de defunción con el registro Tanatos, donde se registra la dirección exacta donde las empresas funerarias recogen los cuerpos fallecidos.
Variables de estudioA partir de los certificados de defunción se analizaron variables sociodemográficas y clínicas: edad, sexo, estado civil y localización del tumor y fecha del fallecimiento.
A partir de los registros de los hospitales públicos de referencia en las áreas en las que se llevó a cabo el estudio y del registro del ESAPD, se examinan en los 62 días previos al fallecimiento, las siguientes variables de consumo de recursos sanitarios: número de ingresos hospitalarios, duración de los mismos, visitas a urgencias, ya que no siempre que se realiza una visita a urgencias el paciente es ingresado, se recogen ambas variables por separado y seguimiento o no por el ESAPD.
Análisis de costesPara el cálculo de los costes empleados de ingresos por urgencias o estancia hospitalaria se tomaron los precios públicos extraídos de la base de datos Oblikue actualizados con el IPC de medicinas a 2015. En esta base de datos se recogen los precios de diversas fuentes publicadas, así como de las publicaciones oficiales sobre los precios públicos por la prestación de los servicios y actividades de naturaleza sanitaria de diversas comunidades autónomas14,15.
Para los costes se ha tenido en cuenta los costes medios derivados del ingreso en urgencias y los derivados de la hospitalización.
Análisis estadísticoPreviamente al análisis estadístico, se procedió a la recogida de datos en una hoja Excel, donde todos los datos fueron depurados y comprobados. El análisis estadístico se realizó con el software específico SPSS v22, licenciado para la Universidad de Málaga.
En el análisis descriptivo se ha tenido en cuenta la naturaleza de las variables, así para las variables cuantitativas se calcularon media, mediana y desviación estándar, y para las variables cualitativas se calcularon frecuencia y proporción. Para la comparación entre 2 variables en la estadística inferencial se emplearon los siguientes análisis: para las comparaciones entre 2 variables cuantitativas se usó el test t de Student para variables paramétricas o con la de U de Mann-Whitney (variables no paramétricas). Para la comparación entre 2 variables cualitativas se utilizó el test de la chi al cuadrado (con las pruebas de corrección de Fisher o Yates, según proceda), la Tau-c de Kendall y la prueba de McNemar.
Limitaciones del estudioEn cuanto a las limitaciones del estudio, el hecho de no disponer de un registro único de mortalidad conteniendo toda la información podría llevar a una pérdida de datos importante. Para evitar este problema, se han cruzado diferentes datos de identificación de los pacientes como el DNI/NIF, el número de seguridad social y la fecha de nacimiento. Creemos que este cruce de datos ha sido bastante eficaz, ya que solo en menos de un 5% de los casos no se logró identificar la localización del lugar de fallecimiento. Por otra parte, al analizarse solo los registros de los hospitales públicos de referencia, sin duda, se han perdido datos referentes a ingresos y estancias en hospitales privados y en otros hospitales públicos, lo cual significa que los costes pueden estar infraestimados. Los datos de consumo de recursos durante el año 2005 han sido analizados con los precios públicos oficiales de la Comunidad de Madrid y la base de datos Oblikue actualizados con el IPC de medicinas a 2015. El estudio ha respetado las normas de buena práctica y la Declaración de Helsinki 2008. Cuenta con la aprobación de la Comisión Central de la Investigación de la Gerencia de Atención Primaria de Madrid y con el Comité de Ética.
ResultadosSe estudió a un total de 226 pacientes fallecidos por cáncer en un área metropolitana de Madrid, durante el año 2005. La tasa de mortalidad poblacional ajustada por edad fue de 2,23 muertes por cáncer por 1.000 habitantes.
En la mayoría de los casos el lugar del fallecimiento se obtuvo a partir de los certificados de defunción o con el registro de los tanatorios. En 5 (2,2%) casos en los que había discordancia entre el certificado de defunción y el registro Tanatos, se consideró el lugar del fallecimiento del registro Tanatos como el lugar del fallecimiento. En 10 (4,4%) pacientes donde la información no estaba disponible, el lugar de defunción se obtuvo a partir de los registros de los hospitales de referencia. Solo en 10 (4,4%) casos no se pudo determinar la localización exacta del fallecimiento.
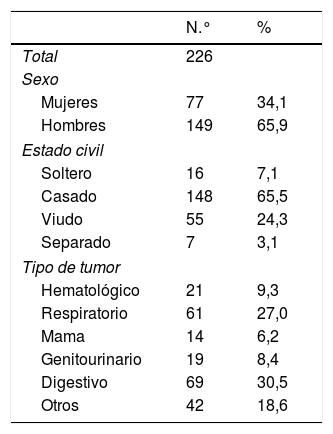
La edad media fue de 68,0 (14,0) años con un rango de 23 a 94 años, un 65,9% fueron varones. El estado civil y el tipo de tumor se muestran en la tabla 1.
Características sociodemográficas y clínicas de la población estudiada
| N.° | % | |
|---|---|---|
| Total | 226 | |
| Sexo | ||
| Mujeres | 77 | 34,1 |
| Hombres | 149 | 65,9 |
| Estado civil | ||
| Soltero | 16 | 7,1 |
| Casado | 148 | 65,5 |
| Viudo | 55 | 24,3 |
| Separado | 7 | 3,1 |
| Tipo de tumor | ||
| Hematológico | 21 | 9,3 |
| Respiratorio | 61 | 27,0 |
| Mama | 14 | 6,2 |
| Genitourinario | 19 | 8,4 |
| Digestivo | 69 | 30,5 |
| Otros | 42 | 18,6 |
Un total de 138 (61%) pacientes fallecieron en el hospital, 47 (21%) en domicilio, 26 (11%) en unidades de cuidados paliativos de media-larga estancia y 5 (2%) en residencia. Solo el 16% de los pacientes fallecidos por cáncer recibieron atención por una unidad de cuidados paliativos domiciliarios. El 68% de los pacientes seguidos por el ESAPD fallecen en domicilio frente al 12% de los pacientes que no recibieron dicho seguimiento. De los pacientes que no recibieron seguimiento, el 70,4% falleció en el hospital.
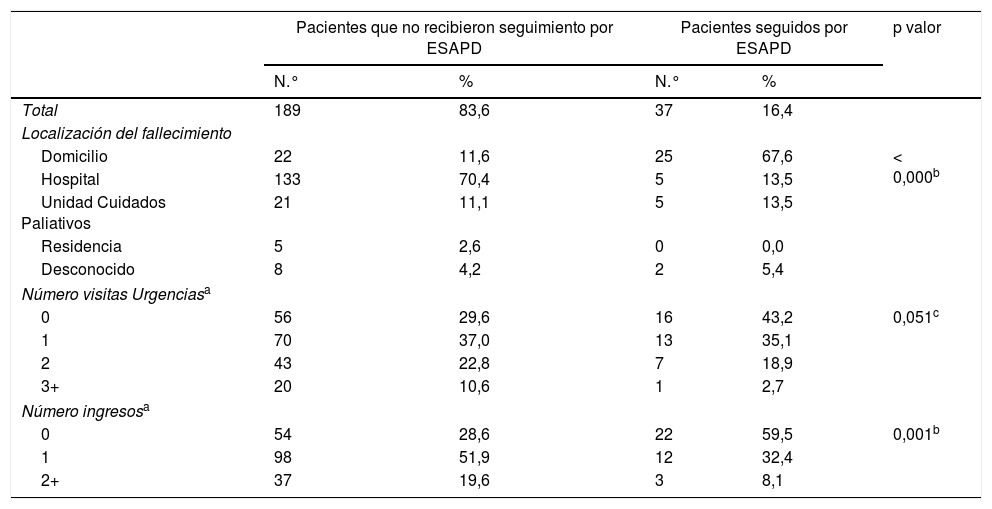
Un 59% de los pacientes que fueron seguidos por el ESAPD no tuvieron ningún ingreso hospitalario frente al 29% de los que no tuvieron seguimiento domiciliario. Solo el 30% de los pacientes sin seguimiento por ESAPD no tuvieron ninguna visita a urgencias frente al 43% de los pacientes que fueron seguidos por el ESAPD. En la tabla 2 se muestran las diferencias en la localización del fallecimiento, el número de ingresos hospitalarios y el número de visitas a urgencias durante los 62 días previos al fallecimiento, entre los pacientes que fueron seguidos por un ESAPD y aquellos que no recibieron dicha atención.
Diferencias en la localización del fallecimiento y la utilización del consumo de recursos hospitalarios entre pacientes seguidos por un ESAPD y aquellos que no la recibieron
| Pacientes que no recibieron seguimiento por ESAPD | Pacientes seguidos por ESAPD | p valor | |||
|---|---|---|---|---|---|
| N.° | % | N.° | % | ||
| Total | 189 | 83,6 | 37 | 16,4 | |
| Localización del fallecimiento | |||||
| Domicilio | 22 | 11,6 | 25 | 67,6 | < 0,000b |
| Hospital | 133 | 70,4 | 5 | 13,5 | |
| Unidad Cuidados Paliativos | 21 | 11,1 | 5 | 13,5 | |
| Residencia | 5 | 2,6 | 0 | 0,0 | |
| Desconocido | 8 | 4,2 | 2 | 5,4 | |
| Número visitas Urgenciasa | |||||
| 0 | 56 | 29,6 | 16 | 43,2 | 0,051c |
| 1 | 70 | 37,0 | 13 | 35,1 | |
| 2 | 43 | 22,8 | 7 | 18,9 | |
| 3+ | 20 | 10,6 | 1 | 2,7 | |
| Número ingresosa | |||||
| 0 | 54 | 28,6 | 22 | 59,5 | 0,001b |
| 1 | 98 | 51,9 | 12 | 32,4 | |
| 2+ | 37 | 19,6 | 3 | 8,1 | |
ESAPD: Equipo de Soporte de Atención Paliativa Domiciliaria.
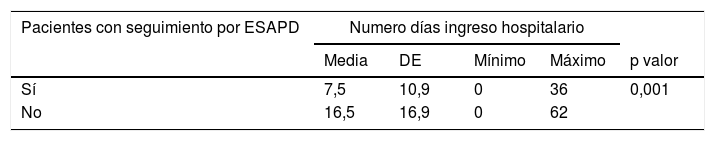
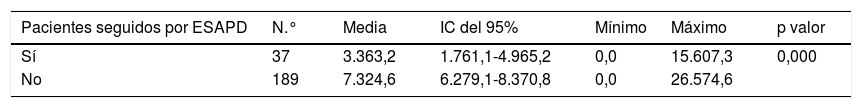
Los pacientes que recibieron seguimiento por el ESAPD tuvieron una media en el número de días de ingresos de 7,5 vs. 16,5 (tabla 3). Por cada paciente que es atendido por el ESAPD se ahorran más de 3.000 euros en los 62 días previos al fallecimiento (tabla 4).
Diferencias en el número de días de ingreso hospitalario entre pacientes seguidos por un ESAPD y aquellos que no la recibieron
| Pacientes con seguimiento por ESAPD | Numero días ingreso hospitalario | ||||
|---|---|---|---|---|---|
| Media | DE | Mínimo | Máximo | p valor | |
| Sí | 7,5 | 10,9 | 0 | 36 | 0,001 |
| No | 16,5 | 16,9 | 0 | 62 | |
DE: desviación estándar; ESAPD: Equipo de Soporte de Atención Paliativa Domiciliaria.
Costes directos (en euros) según tipo de seguimiento. Diferencia de costes entre los pacientes seguidos por un ESAPD y aquellos que no la recibieron
| Pacientes seguidos por ESAPD | N.° | Media | IC del 95% | Mínimo | Máximo | p valor |
|---|---|---|---|---|---|---|
| Sí | 37 | 3.363,2 | 1.761,1-4.965,2 | 0,0 | 15.607,3 | 0,000 |
| No | 189 | 7.324,6 | 6.279,1-8.370,8 | 0,0 | 26.574,6 |
ESAPD: Equipo de Soporte de Atención Paliativa Domiciliaria.
Aunque son muchos los estudios a nivel internacional que demuestran la existencia de diferencias significativas en los costes cuando se compara el consumo de recursos en pacientes al final de la vida según intervenga un servicio específicos de cuidados paliativos frente a la atención convencional, tanto en el ámbito hospitalario, como en el domiciliario y en los hospitales de media-larga estancia16, en un informe de evaluación de tecnología sanitaria del Ministerio de Sanidad del 2009, al analizar estudios comparativos en nuestro medio en los que se investigaba el consumo de recursos, solo se pudo detallar la diferencia de los costes generados por los pacientes atendidos en un Equipo de Soporte de Cuidados Paliativos Hospitalario frente al recurso convencional, sin poder disponer de datos que compararán el consumo de recursos en domicilio17.
Nuestros resultados muestran una disminución muy significativa del gasto por paciente en aquellos que son seguidos por un equipo domiciliario de cuidados paliativos. Esta disminución está asociada principalmente al menor número de ingresos y estancias hospitalarias en el grupo de pacientes que fueron seguidos por un equipo de cuidados paliativos.
La localización del fallecimiento es congruente con las cifras publicadas en otros estudios. De los pacientes analizados, un 61,1% falleció en el hospital frente a un 20,8% en domicilio y un 2,2% en residencia, datos que resultan muy similares a los encontrados en un reciente estudio en el País Vasco18 en que las cifras eran de un 71,1% en hospital, un 21% en domicilio y un 4,9% en residencia, así como en otros realizados en Andalucía19.
La premisa de que es mejor morir en casa o en el hospital ha sido cuestionada por varios autores. En el estudio QUALITYCARE se incluyó a 352 pacientes de cáncer que habían fallecido en el hospital (N = 177) o en su casa (N = 175). Morir en el hospital se asoció a un mayor número de días de ingreso hospitalario y a un menor número de visitas domiciliarias realizadas por su médico de Atención Primaria (AP). Después de ajustar por factores de confusión, los pacientes que fallecían en domicilio obtenían el mismo nivel de control del dolor que los que fallecían en el hospital y, por el contrario, los pacientes que fallecían en su domicilio presentaban con más frecuencia una sensación de paz y bienestar, mediana = 4 (mayoría del tiempo) (IQR: 3-5) comparado con 3 (alguna vez) (IQR: 1,5-4) en el ítem del Palliative Care Outcome Scale con un rango 0-5, p < 0,001. Además, los niveles de intensidad de duelo medido con el Texas Revised Inventory of Grief tras el fallecimiento eran menores para los dolientes de pacientes que habían fallecido en su domicilio comparado con los que habían fallecido en el hospital tanto en el momento del fallecimiento como en el momento en el que se cumplimentó el cuestionario, mediana de 7 meses tras el fallecimiento20.
Una reciente Revisión Cochrane afirmó que cuando los pacientes con enfermedades crónicas avanzadas y necesidades paliativas eran atendidos por unidades de cuidados paliativos a domicilio se incrementaba la probabilidad de fallecer en casa (odds ratio 2,21, IC del 95% 1,31-3,71, p < 0,003 y obtenían un NNT: 5, IC del 95% 3-1421. Nuestro estudio confirma estos datos en nuestro medio.
En nuestro estudio, el porcentaje de pacientes fallecidos en domicilio seguidos por AP es inferior al 12%. Aunque no sea objeto de este estudio, nos gustaría apuntar la necesidad de realizar estudios que nos permitan conocer las rutas asistenciales que siguen los pacientes oncológicos durante los 2meses antes del fallecimiento, la utilización de servicios que realizan y la congruencia en la localización del fallecimiento con los deseos del paciente y de su familia, según sean atendidos los pacientes por el hospital, por el hospital y por AP, por el hospital y por el ESAPD, o por el hospital, por AP y por el ESAPD.
Para investigaciones futuras, nos podríamos también preguntar qué repercusión tiene este modelo organizativo de atención con ESAPD en los costes, ya que un informe de Evaluación de Tecnología Sanitaria realizado por el Ministerio de Sanidad en 2006/04 demuestra la ausencia de pruebas sobre la efectividad de las diferentes modalidades organizativas de los cuidados paliativos, tanto en el ámbito nacional como en el internacional, debido a la falta de estudios que aborden la comparación de este tipo de servicios entre sí, y los que se han realizado presentan limitaciones en el diseño, la calidad en la metodología y además utilizan distintas medidas de resultados lo que dificulta la comparación entre ellos22.
En la mayoría de los países de Europa se espera un incremento en el número de fallecimientos del 17 al 20% en 2030 y una disminución en el número de fallecimientos en domicilio de hasta el 42%. Si se cumplen estos pronósticos, menos de una de cada 10personas fallecerán en su propio domicilio y debería haber un incremento del 20% en el número de camas hospitalarias para hacer frente a los ingresos de pacientes al final de la vida23. Si queremos hacer frente al incremento de fallecimientos y a la tendencia de un mayor número de ingresos, habría que potenciar la atención domiciliaria20. Los equipos de soporte domiciliarios de cuidados paliativos suponen una clara reducción del número de ingresos y un aumento del número de fallecimientos en domicilio. Los países que han apostado por una mayor cobertura domiciliaria han conseguido esos objetivos24-26.
En nuestro estudio encontramos un ahorro en aquellos pacientes que fueron seguidos por el ESAPD de 3.783 euros/paciente durante los 62 días previos al fallecimiento, siendo el coste medio de los pacientes que no recibieron atención por un ESAPD en dicho período, más del doble que el coste de los pacientes que sí la recibieron, 7.325 € y 3.363 €, p < 0,000. Aunque los costes están relacionados con el número de ingresos hospitalarios y la duración de los mismos, más que con la localización del fallecimiento, en un estudio en pacientes fallecidos por cáncer durante los años 2010 y 2011 en el País Vasco, incluyendo costes también de AP, encuentran que las personas fallecidas en su domicilio tuvieron un coste medio de casi la mitad con respecto a las fallecidas en el hospital, 7.491 € y 14.794 €, respectivamente, p < 0,001 y un 31% superior al de las residencias, 11.269 €, p < 0,00118. En ambos estudios llama la atención el bajo porcentaje de fallecimientos en residencias, 2,2 y 4,9, respectivamente, lo que supone que, dado el perfil del paciente institucionalizado, una mejora en el enfoque paliativo en dicho ámbito supondría una disminución importante en los costes de atención. Otro estudio realizado en Cataluña27 destacaba que los cuidados paliativos ayudaron a ahorrar al sistema sanitario 5 millones de euros entre 1995 y 2005. El estudio URSPAL28 encontró un 50% de reducción del coste cuando se realizaban cuidados paliativos domiciliarios y un estudio realizado en Mataró29 mostraba un 70% de ahorro en el último mes de vida. Otros estudios de costes a nivel internacional confirman estos datos30-32, aunque es difícil compararnos con ellos ya que se llevan a cabo con diferentes modelos de atención32-34.
Tras comparar los métodos que estiman la población que necesitará cuidados paliativos desarrollados en Gran Bretaña, Australia35,36 y España37, todos coinciden en que en los países desarrollados, entre un 69 y un 82% de los fallecidos, necesitarán dicha atención38. El 90% de los pacientes que fallecen por cáncer necesitarán al menos, una valoración por equipos de cuidados paliativos específicos y un 70% necesitará seguimiento por dichos equipos. A pesar del número creciente de evidencias, en nuestro estudio solo el 16% de los pacientes fallecidos por cáncer fueron seguidos por un ESAPD, por lo tanto, si se incrementara el seguimiento por ESAPD del 16 al 70% de la población que fallece por cáncer en la Comunidad de Madrid, se produciría una disminución de costes de casi 11 millones de euros (10.890.000 euros) en los 62 días previos al fallecimiento en un año.
La existencia de un equipo específico de cuidados paliativos domiciliario disminuye el número de ingresos, aumenta el número de fallecimientos en domicilio y permite ahorrar costes de una forma muy significativa. En la actualidad, la cobertura por equipos de cuidados paliativos domiciliarios a nivel nacional es tan solo del 10% de la población39.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.