Una hermosa cabellera es sinónimo de belleza, aunque la salud también puede ir íntimamente ligada a ella. Símbolo de seducción en la mujer y, en ocasiones, de fuerza para los varones. Los cabellos siempre representaron algo para la humanidad: misticismo, poder, religión, trofeos guerreros, lujuria, etc.
La alopecia tiene algo común para toda la población, y es la natural preocupación de todo ser humano ante la persistente caída del cabello. Aquí desempeña un importante papel no sólo la estética sino también la sensación de envejecimiento prematuro. Las causas de alopecia pueden ser múltiples, y se trata tanto de una alteración local como sistémica; así mismo, la genética también va a ejercer un importante papel en la génesis de ciertos procesos alopécicos. Por todo ello, así como por los aspectos patológicos que este proceso representa, el médico general debería tener una mejor formación en este ámbito, así como un mayor arsenal de recursos terapéuticos para tratar este problema.
En este artículo se hace un amplio recorrido y análisis de todas y cada una de las distintas formas de calvicie, incluyendo también toda una serie de procesos infecciosos e infestaciones cuyo resultado va a ser la pérdida de cabello. No olvidaremos dermatosis cuya manifestación principal se presenta en otras regiones del tegumento cutáneo y cuya aparición sobre el cuero cabelludo condicionará lesiones y síntomas que el médico debe reconocer para poder tratar de manera correcta. Por supuesto, dedicaremos también un apartado a los tumores y neoformaciones, tanto malignos como benignos, que pueden aparecer en el cuero cabelludo.
Aunque dotado de un importante componente estético, el cabello puede ser el signo de alarma de diversas alteraciones patológicas, tanto a escala sistémica como localizada. Por ello, el médico no debe conformarse con atribuir una alteración pilosa al simple paso del tiempo o a la genética; debe investigar hasta agotar todas las posibilidades diagnósticas, ya que de ello va a resultar un correcto tratamiento que salvará los cabellos en la medida de lo posible, a la vez que remediará otras patologías, si las hubiera, sin olvidar el importante aspecto psicológico que una sana cabellera representa para los seres humanos.
Fisiología del pelo
El pelo es un anejo epidérmico que se localiza de forma muy irregular en toda la superficie corporal, salvo en las palmas y las plantas.
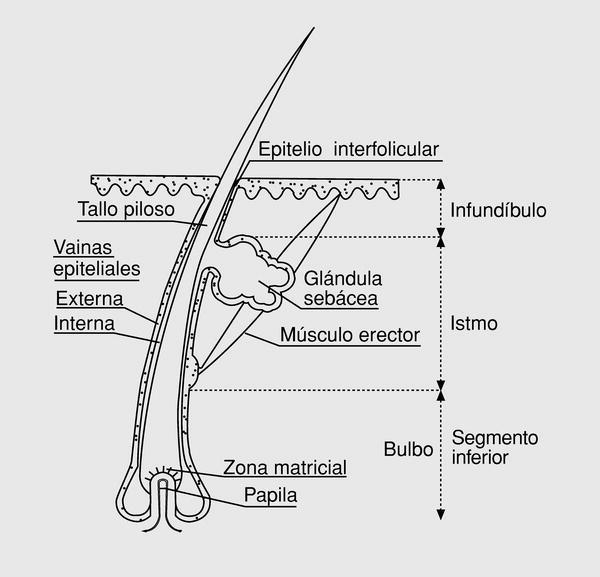
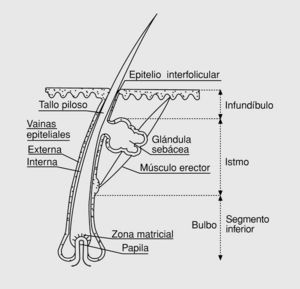
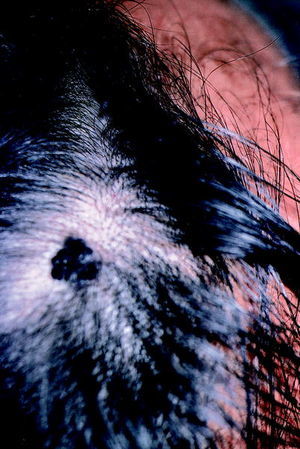
Longitudinalmente (fig. 1) el pelo presenta en la hipodermis, el bulbo que está constituido por la matriz epidérmica (con queratinocitos y melanocitos) y la papila dérmica. Dicho bulbo origina la vaina epitelial interna y el tallo (que se queratiniza desde su región más inferior). Estas estructuras se unen a la vaina epitelial externa que es una invaginación de la epidermis y que tiene una forma de queratinización especial llamada «triquilemal». Lateralmente, el conjunto presenta una pequeña sobreelevación donde se adhiere el músculo erector del pelo. En el conjunto existen además glándulas sebáceas asociadas al folículo piloso consistentes en acinos, a su vez divididos en lóbulos, los cuales desembocan en un canal común.
Fig. 1. Estructura de un cabello.
Por tanto, el folículo, estructuralmente se divide en:
a) segmento inferior (desde bulbo hasta inserción del músculo); b) istmo (desde el músculo hasta orificio del ducto sebáceo), y c) infundíbulo (hasta la superficie epidérmica).
Cada pelo tiene un ciclo biológico con tres fases:
1. Anágeno. Fase activa con gran multiplicación y proliferación de la matriz. La velocidad de crecimiento se estima en 1 cm al mes aproximadamente. Tiene una duración variable que oscila entre 2 y 5 años.
2. Catágeno. Fase de reposo. La multiplicación matricial tanto del tallo como del pigmento se detiene. Dura 3 semanas.
3. Telógeno. Fase de caída. El pelo en catágeno, su fase anterior, va perdiendo la adherencia al folículo desplazándose hacia arriba a través de la dermis y eliminándose. Al mismo tiempo, en el folículo existe actividad y se inicia un nuevo pelo en la matriz que lo sustituye. Dura entre 2 y 5 meses.
La proporción de pelos en el cuero cabelludo en anágeno/telógeno es de 9/1; si hay entre 100.000 y 150.000, y teniendo en cuenta el promedio de días de duración de cada fase, la pérdida media diaria es de unos 100 pelos, lo que en circunstancias normales no produce calvicie.
Existen tres tipos de pelo:
1. Lanugo. Es fino, suave y carece de médula y pigmento. Recubre al feto intrauterinamente y suele caer antes del nacimiento.
2. Vello. Es blando, fino y corto, muchas veces sin médula y no crece más de 2 cm. Recubre toda la superficie cutánea salvo plantas y palmas.
3. Terminal. Es grueso, largo, con médula y pigmentado. Antes de la pubertad se encuentra en el cuero cabelludo, las cejas y las pestañas. Posteriormente, e influido por estímulos andrógenos, aparece en las axilas, la zona púbica y en la región anterior del tórax en el varón.
Alopecias
A continuación, haciendo referencia a la clasificación de las alopecias, describiremos cada una de ellas, exponiendo su etiología, clínica y tratamiento.
Alopecias no cicatriciales
Alopecia androgenética
La alopecia androgenética también conocida como calvicie común afecta a individuos con predisposición genética, principalmente del sexo masculino, aunque también ocurre en mujeres, pero de forma más tardía. Es extraordinariamente frecuente; la incidencia varía según razas, y es mucho más elevada entre varones caucasianos. La edad de inicio es muy variable: aunque las formas más graves comienzan en la pubertad, generalmente los pacientes varones acuden a la consulta con mayor frecuencia en torno a los 25-35 años, y las mujeres entre los 35-50 años.
En cuanto a su etiopatogenia, se acepta un factor genético (algunos autores le atribuyen una herencia autosómica dominante con penetrancia variable) y un factor hormonal (incremento de la actividad de la 5 *-reductasa, que provocará un aumento de la dihidrotestosterona y un incremento del número de receptores androgenéticos).
La afección patogénica fundamental es la sustitución de los cabellos terminales por otros progresivamente más finos, cortos y despigmentados. La reducción del tamaño de los tallos pilosos se acompaña de un acortamiento de la fase de anágeno, y por tanto, de un incremento de pelos telogénicos. El proceso es asintomático. Desde el punto de vista clínico la distribución es característica y diferente según el sexo afectado. En el «patrón masculino» hay un retroceso progresivo de la línea de implantación frontoparietal («entradas»), junto a la disminución de pelo en el vértex, respetándose de forma prácticamente invariable las zonas posterior y lateral del cuero cabelludo. En casos muy extremos se puede llegar a la desaparición total quedando sólo una línea parietooccipital, lo que se denomina «calvicie hipocrática». En el «patrón femenino» hay una pérdida difusa del pelo, sin retroceso de la línea de implantación frontal, pudiendo acompañarse, a menudo, de acné y de hirsutismo en otras regiones corporales; por tanto, en la mujer hay que descartar otros procesos como anormalidades hormonales y endocrinopatías.
En cuanto al tratamiento de la «calvicie común», comentaremos que las aplicaciones tópicas con minoxidil al 2% en solución hidroalcohólica, pueden ayudarnos a frenar su evolución. En las mujeres pueden utilizarse antiandrógenos por vía oral como el acetato de ciproterona o flutamida, los cuales durante el tiempo de tratamiento mejoran la alopecia reduciendo la caída del pelo y disminuyendo la seborrea. En casos extremos debe considerarse el autotransplante de pelo de la zona occipitoparietal o el uso de pelucas y postizos. Recientemente ha aparecido en el mercado el primer y único fármaco por vía oral indicado para el tratamiento de la alopecia androgenética. La finasterida es un inhibidor de la 5 *-reductasa tipo II (enzima que transforma la testosterona en dihidrotestosterona), por lo que disminuye la dihidrotestosterona (DHT), sustancia implicada en la miniaturización que sufren los folículos pilosos. Sólo está indicado en varones, y la dosis en la que se ha probado la eficacia y seguridad es la de 1 mg diario de por vida. Se puede administrar con o sin alimentos, no se han identificado interacciones medicamentosas y sólo se producen efectos adversos leves y transitorios de tipo sexual (descenso de la libido, disfunción eréctil, etc.) en menos de un 1% de los casos. En un estudio internacional multicéntrico, aleatorizado, doble ciego y controlado con placebo, se comprobó que la finasterida consiguió frenar la caída del pelo en más del 80% de los pacientes, consiguiendo estimular su crecimiento en el 66% de los varones a los 2 años. Los primeros efectos del fármaco se empiezan a vislumbrar a partir de los 6 meses, aunque la caída del cabello empieza ya a detenerse a partir de los 3-4 meses de su utilización.
Alopecia areata
Es un proceso bastante frecuente que se caracteriza por la aparición de placas de alopecia variables en cuanto a número, tamaño y extensión, y puede afectar tanto al cuero cabelludo como al resto del pelo corporal. Afecta a ambos sexos por igual, y puede ocurrir a cualquier edad. Su incidencia es mayor entre los 2 y los 40 años.
Su etiopatogenia es desconocida. Existen varias teorías patogénicas, que intentan explicarla: teoría genética (un 25% de los pacientes tienen historia familiar), teoría emocional (que considera el estrés como factor precipitante) y teoría inmunológica. Hay amplio consenso en considerar que se trata de una enfermedad autoinmune por su asociación con otras enfermedades autoinmunes (vitíligo, tiroiditis de Hashimoto, anemia perniciosa, enfermedad de Addison, etc.), y por la aparición de anomalías inmunológicas asociadas (alteraciones de la inmunidad celular, presencia de autoanticuerpos organoespecíficos circulantes, etc.).
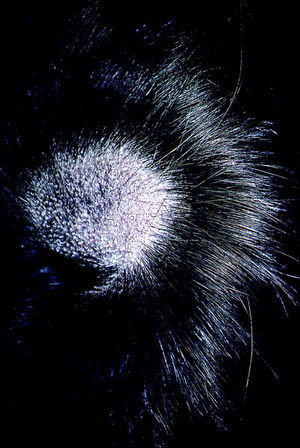
La clínica se caracteriza por la aparición brusca de una o varias placas de alopecia, circunscritas, claramente definidas, redondas u ovaladas y de tamaño variable. En los bordes de progresión se aprecian pelos cortos, con el extremo distal engrosado en forma de maza o de bate de béisbol («pelos peládicos o en señal de admiración»). El área de afección puede ser pequeña o puede confluir afectando todo el cuero cabelludo («alopecia total»), e incluso a todas las zonas pilosas de la superficie corporal («alopecia universal»). Generalmente se trata de una calvicie asintomática, pero en un 33% se puede acompañar de distrofia ungueal.
Habitualmente evolucionan hacia la curación de forma espontánea. El repoblamiento piloso completo se suele establecer entre los 4-6 meses y los 2 años. Por tanto, en las formas leves muchas veces no es necesario el tratamiento. Hay que advertir al paciente que el cabello puede aparecer blanco o rubio hasta alcanzar 1,5 cm de longitud, pero que más tarde recobrará su color habitual.
Los corticoides por vía oral se deben reservar para las formas graves, puesto que tienen muchos efectos secundarios, y son frecuentes las recidivas al suspender la medicación. Otra posibilidad es la inyección de corticoides intralesionales en placas aisladas (acetónido de triamcinolona).
Se ha utilizado también un método terapéutico consistente en la producción de un eccema de contacto de tipo alérgico con la aplicación de productos sobre las pla cas como el dinitroclorobenceno (DNCB) y la difen ciprona, que posteriormente estimula el crecimiento capilar.
La fotoquimioterapia con aplicación tópica de psoralenos (PUVA) parece ser útil, aunque la dosis necesaria es elevada y se han documentado elevado número de recidivas, por lo que se aconseja su uso para aquellas alopecias resistentes a otros tratamientos.
El minoxidil al 14% en aplicación tópica ha conseguido resultados controvertidos.
Actualmente entre los tratamientos más recientes con resultados más prometedores se encuentra la ciclosporina oral.
Alopecias por enfermedades sistémicas
Dentro de las alopecias no cicatriciales causadas por enfermedades sistémicas hay dos grandes grupos: alopecias en anágeno y en telógeno.
Alopecias por eliminación de los cabellos en anágeno. Si el causante actúa durante la fase de anágeno, activa y de crecimiento, el pelo se cae sin completarse el ciclo. Generalmente se debe a factores que actúan sobre las mitosis, fundamentalmente exógenos tales como citostáticos o sales de talio, radiaciones ionizantes y otros como las neoplasias. También las provocan diversas alteraciones metabólicas tales como sideropenia, hipoparatiroidismo, hiper o hipotiroidismo, diabetes o la acción de otras hormonas anabolizantes.
El tratamiento consiste en eliminar el factor etiológico y complementar con el aporte de hierro, azufre y vitaminas A y B.
Alopecias por aumento de la inducción del telógeno (efluvio telógeno). En las alopecias en telógeno o efluvio telógeno, coinciden muchos folículos pilosos en dicha fase, produciendo una caída más o menos sincronizada. A pesar de la pérdida espectacular, la repoblación es total en 8-10 meses.
Los factores etiológicos más destacables son: el parto, la ingesta de anovulatorios, procesos que cursan con fiebre elevada, actos quirúrgicos, dietas hipocalóricas, anticoagulantes, estrés o situaciones emocionales intensas. Si el paciente, además, presenta mal estado general, habrá que tener en cuenta la posibilidad de que padezca otros procesos como sífilis secundaria o lupus eritematoso sistémico.
El tratamiento de este tipo de alopecias es básicamente etiológico.
Alopecias traumáticas
Se producen por efecto de factores externos sobre los pelos del cuero cabelludo, bien de forma deliberada o accidental.
El agente causal, en ocasiones, puede ser de carácter físico, como la presión a la que se ve sometida el vértex cefálico en pacientes encamados durante grandes períodos de tiempo, o por masajes. Otras veces se originan por traumatismos químicos, generalmente productos cosméticos inadecuados. Pero seguramente el factor más importante causante de las alopecias traumáticas es la tracción: a) alopecia marginal o liminar, y b) tricotilomanía.
1. Alopecia marginal: se origina en el margen frontal y parietal del cuero cabelludo y está provocada por la excesiva tensión del pelo por el peinado mediante «cola de caballo» o moño.
2. Tricotilomanía: se denomina así al hábito que tienen algunas personas de traccionar compulsivamente el cabello, cejas o pestañas de forma continuada. Se relaciona con profundos trastornos emocionales y tics nerviosos. Clínicamente consiste en una placa alopécica, mal definida, de localización central y tamaño variable, con múltiples pelos rotos de diferentes longitudes. Para su tratamiento es necesario la administración de ansiolíticos asociados a otras medidas como el uso de guantes o llevar el cabello rapado.
Alopecias productidas por dermatosis
Diferentes enfermedades y síndromes dermatológicos, tales como la psoriasis, lupus eritematoso sistémico (lupus hair), eccemas, e infecciones como las tiñas tonsurantes o la sífilis pueden originar alopecias no cicatriciales, ya que una vez eliminado el factor etiológico, mejora o desaparece la calvicie.
Alopecias cicatriciales
Las alopecias cicatriciales son de carácter permanente y se deben a la destrucción de los folículos pilosos, bien por una enfermedad de los mismos (malformaciones), bien por un proceso independiente a éstos, que los afecte de forma secundaria (quemaduras, infecciones, liquen plano, etc.). Dejan al descubierto una superficie lisa, fibrosa, de color eritematoso o marfil, que se pliega con facilidad y en la que los orificios foliculares han desaparecido. El tratamiento único para todas ellas es el quirúrgico, a través de escisión y sutura directa, implantes de colgajos o microinjertos.
Congénitas
Las alopecias congénitas están presentes en el nacimiento o aparecen a los pocos meses de vida. El niño nace con lanugo y en parte, o en su totalidad, no será reemplazado por pelo definitivo.
Este tipo de alopecias se puede presentar como lesión única o como múltiple-difusa.
Lesión única.Aplasia cutis: en este tipo de alopecias existe un defecto de desarrollo que afecta a los anejos cutáneos en una zona, especialmente el vértex, permaneciendo intactos en el resto de la superficie dérmica. A veces pueden extenderse en profundidad, afectando a la grasa subcutánea, e incluso a estructuras óseas. Suelen presentarse como un área ulcerada y rojiza, con márgenes bien definidos y base granulante, que cura en días o meses dejando cicatriz permanente, generalmente de tipo atrófico.
La etiología es desconocida, aunque existen ciertos factores predisponentes en relación con el embarazo, la edad materna, el traumatismo obstétrico, el número de embarazos y medicamentos administrados durante el período gestacional. También se ha descrito la relación familiar con herencia autosómica dominante de variable penetrancia y expresividad, pero con escasa incidencia.
Lesión múltiple-difusa. Las alopecias múltiples difusas totales son excepcionales. Pueden producirse como una anomalía aislada o acompañarse con displasias como alteraciones ungueales, de glándulas sudoríparas, renales, del sistema musculosquelético, etc. En este grupo se incluye la progeria y la displasia ectodérmica anhidrótica.
Comentaremos la hipotricosis hereditaria simple (tipo Marie Unna) por ser la que con más frecuencia observamos en nuestro medio. Se trata, en términos estric tos de una tricodisplasia con defectos estructurales en el pelo, cuyo mecanismo de transmisión es autosómi co dominante. Clínicamente afecta tanto al cuero cabelludo, cejas, pestañas como al resto de pelo corporal, y no existen los folículos o están en escaso número; la piel se presenta fibrótica y esclerosada. No existe terapia efectiva y, frecuentemente se tiene que hacer uso de pelucas.
Fisicoquímicas
Actualmente existe un amplio grupo de alopecias ci catriciales producidas por agentes físicos o químicos, que destruyen el folículo piloso y dan lugar a una zona de calvicie irreversible. En este grupo se incluyen las originadas por terapias oncológicas como la radioterapia, cuyo mecanismo productor puede ser por quemadura del cuero cabelludo o a través de su acción sobre las células foliculares en fase mitótica. Otras
causas pueden ser las quemaduras térmicas o por productos químicos, o la radiodermitis, poco frecuente hoy día.
Enfermedades sistémicas
Pueden ser alopecias producidas por infecciones. Las hay producidas por virus como en el caso de la varicela o el herpes zoster en territorio del nervio trigémino; bacterianas como en la «foliculitis decalvante» producida por Staphylococcus, en el carbunco o en la lepra; por infecciones treponémicas como en la sífilis terciaria; fúngicas como en el querion, e incluso zooparasitaria como la presentada en el «botón de Oriente» causado por Leishmania.
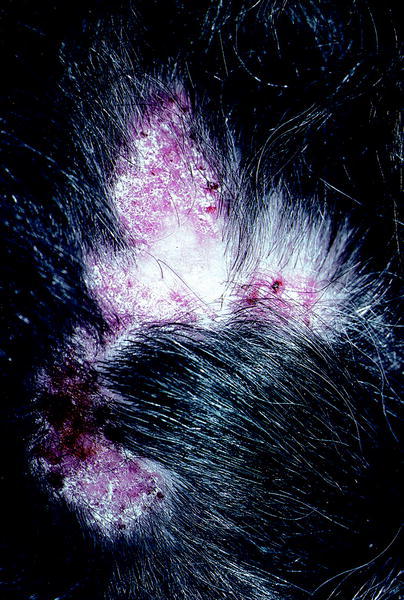
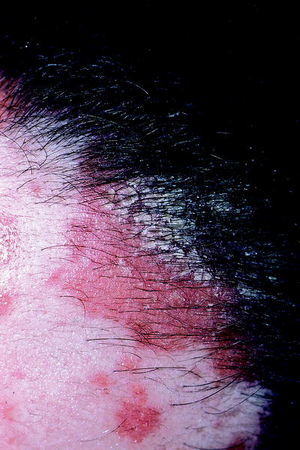
Así mismo, también pueden mostrarse en tumores (linfomas, epiteliomas o mastocitosis), y en una serie de enfermedades cutáneas como el liquen plano, el síndrome de Graham-Little, lupus eritematoso crónico discoide (fig. 2), esclerodermia, sarcoidosis, penfigoide cicatricial, etc.
Fig. 2. Tiña tonsurante.
Síndromes decalvantes
La alopecia de tipo cicatricial producida por síndromes decalvantes es un proceso de baja incidencia, caracterizado por una foliculitis de carácter inflamatorio. Es propia de la edad adulta y afecta a pacientes de ambos sexos, aunque en los varones puede comenzar, en algún caso, durante la adolescencia.
La causa, hoy día, se desconoce con certeza, y puede deberse a un defecto en la respuesta inmunitaria.
Esta pérdida de pelo de carácter crónico y progresivo, suele manifestarse por múltiples zonas de alopecia de pequeño tamaño, atróficas, que se rodean de pústulas compuestas por folículos inflamados. A veces las lesiones se acompañan de sintomatología pruriginosa.
En ocasiones la antibioterapia sistémica puede ser útil en el tratamiento de algún paciente con esta afección.
Seudopelada
El término «seudopelada» se utiliza para designar un proceso de lenta y progresiva destrucción de folículos sin fase previa inflamatoria demostrable. No es frecuente y aparece más comúnmente en el sexo feme nino, en edades comprendidas entre los 35 y 55 años. Es de etiología desconocida y debe diferenciarse muy bien con otros procesos que provocan placas de alop ecia similares, como el liquen plano o el lupus erite
matoso.
Clínicamente las placas alopécicas comienzan, de forma asintomática, en el vértex. Suelen ser pequeñas, redondeadas u ovaladas, blanquecinas y ligeramente deprimidas, con superficie lisa y sin folículos pilosos. Están rodeadas de un fino halo eritematoso y de zonas con pelos totalmente normales, dando lugar al típico aspecto de «pisadas en la nieve».
La seudopelada tiene carácter crónico y lentamente progresivo, con tendencia a la confluencia.
En la actualidad no hay todavía ningún tratamiento efectivo para esta entidad.
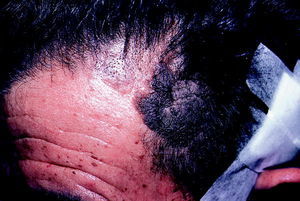
Tinea capitis
Tinea tonsurante
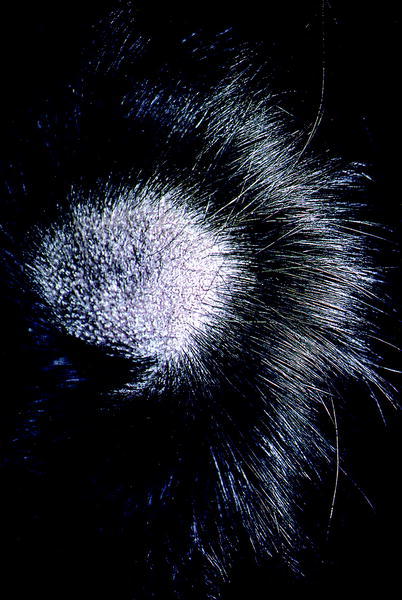
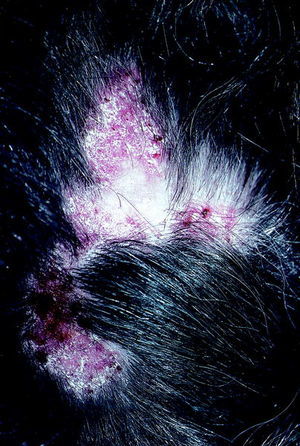
La tiña del cuero cabelludo se presenta en la infancia, salvo en raras ocasiones. Las lesiones son de carácter poco inflamatorio y consisten en placas circulares con descamación superficial y múltiples cabellos quebrados junto a otros que se rompen fácilmente a la tracción a 1-2 mm de la superficie (fig. 3). Al curar no dejan cicatriz ni alopecia residual.
Fig. 3. Lupus eritematoso.
Existen dos formas clinicopatológicas:
1. Microspóricas: producidas bien por Microsporum audouinii (trasmitido por otros niños), o bien por M. canis, actualmente más frecuente (trasmitido por animales de compañía). Las esporas se localizan envolvien do el tallo del pelo. Las placas son grandes, con todos los pelos afectados y rotos a pocos milímetros de la superficie.
2. Tricofíticas: causadas por el Trichophyton tonsurans y por T. violaceum. Las esporas se encuentran dentro del tallo del pelo. Las placas son múltiples y pequeñas, con pelos cortados junto a otros sin afección.
En ambos casos el contagio se produce tras un traumatismo de carácter mínimo del cuero cabelludo.
El diagnóstico se sospecha ante la clínica ya descrita junto a la historia de otros niños o animales de compañía con pérdida de pelo de características similares. Se confirma al observar la presencia de fluoresceína verde con la lámpara de Wood (luz ultravioleta), y por la demostración del hongo mediante identificación de las esporas a través de microscopia directa del pelo o por cultivo del organismo de los pelos arrancados.
En cuanto al tratamiento, es necesaria la terapéutica oral, además de la tópica. El fármaco de elección es la griseofulvina. Otras terapias alternativas son el itraconazol y el ketoconazol, principalmente si la alopecia es causada por T. tonsurans.
Querion de Celso
Es una tiña inflamatoria que epidemiológicamente se produce en niños y adultos en contacto con vacas, conejos y otros animales domésticos, y se debe a uno de los siguientes hongos zoofílicos: T. mentagrophytes y T. verrucosum.
La lesión, que suele ser única, se localiza en el cuero cabelludo o en la barba, y consiste en una foliculitis supurada que por confluencia da lugar a una gran placa pustulosa, erosionada, con costras y pelos aglutinados fácilmente desprendibles a la tracción. Es muy frecuente la sobreinfección secundaria. Al curar deja una alopecia secundaria irreversible.
La sistemática habitual para llegar a la identificación y diagnóstico de esta dermatofitosis es similar a la citada en la tiña anteriormente expuesta.
En el querion de Celso, puede resultar beneficioso para controlar la inflamación el uso de corticoides y compresas frías locales, e incluso algunos dermatólogos recomiendan el desprendimiento de la placa por procedimientos físicos. El tratamiento se debe completar con antifúngicos de administración oral, y se pueden asociar a éstos los de carácter tópico.
Favus
Actualmente este tipo de infección fúngica del cuero cabelludo es excepcional, y aparece únicamente en niños de medio rural con insuficientes medidas higiénicas. El agente causal es T. schonleinii.
La lesión elemental es la «cazoleta fávica». Se trata de una pústula folicular que al desecarse da lugar a una costra amarillenta muy adherida, y al arrancarse deja una superficie erosionada deprimida. Cuando cura da lugar a una zona de calvicie fibrosa, irreversible y definitiva por la destrucción del folículo piloso. A pesar de que los pelos afectados en su interior tienen hifas y burbujas, no se rompen como en las otras formas de tinea capitis.
Con frecuencia las lesiones desbordan el cuero cabe lludo, y afectan también a los folículos de la piel lam piña.
El tratamiento del favus es de carácter etiológico, por lo que están indicados los antifúngicos, preferiblemente de administración oral.
Pediculosis capitis
Es la infestación del cuero cabelludo por piojos. El piojo de la cabeza (Pediculus humanus capitis) mide 3 mm de longitud, se alimenta de sangre del huésped, y la hembra pone de 7 a 10 huevos diarios durante toda su vida, que dura aproximadamente un mes. La infes tación se transmite de persona a persona favorecida por unas condiciones de higiene precarias y de hacinamiento. Es más frecuente en niños. La localización más frecuente de la infestación es la retroauricular y occi pital.
La clínica consiste en pápulas urticariformes pruriginosas con pequeñas costras hemorrágicas centrales que posteriormente pueden excoriarse (por el prurito), eccematizarse e impetignizarse (sobreinfección). La presencia de adenopatías cervicales posteriores puede hacer sospechar el diagnóstico de pediculosis. El diagnóstico se confirma visualizando las liendres (cubiertas de los huevos), que aparecen como cápsulas blancas opalescentes, firmemente adheridas al pelo.
El tratamiento de elección es el gammahexaclorobenceno (Lindane®) en forma de gel o emulsión, aunque existen otros pediculicidas como el malathión al 0,5%, o las piretrinas. Las liendres se eliminan lavando el pelo con agua templada y vinagre y peinándolo después con un peine de púas finas. Una vez eliminados los piojos deben tratarse el eccema y las posibles impetignizaciones secundarias.
Dermatosis eritematodescamativas
Tanto el eccema seborreico como la psoriasis son dos dermatosis del cuero cabelludo muy frecuentes, que se caracterizan por manifestarse con eritema y descamación. Ninguna de las dos suelen producir caída del cabello, aunque éste puede romperse por el rascado y fricción continuos debido al prurito que producen.
Psoriasis
La psoriasis es una enfermedad eritematodescamativa crónica que afecta al 1% de la población y que se presenta, con gran frecuencia, en el cuero cabelludo.
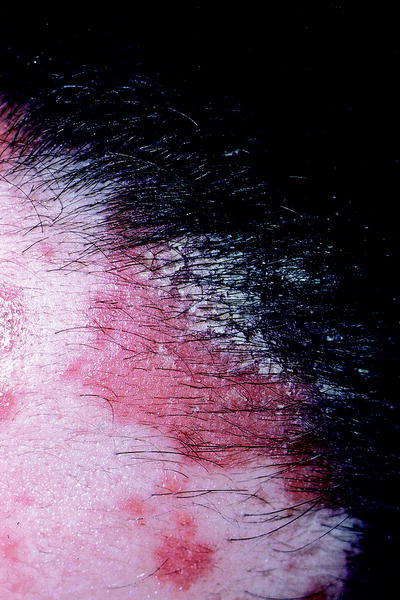
Tiene una clínica en forma de pápulas o placas eritematoescamosas bien delimitadas y muy descamati vas, sobre todo en las porciones anterior y lateral de la línea de implantación del cabello, extendiéndose 1 a 2 cm en la piel lampiña (fig. 4). La psoriasis raramen te produce alopecia, aunque ésta puede ser intensa en las formas eritrodérmicas (formas graves y generali zadas).
Fig. 4. Psoriasis.
Con respecto al tratamiento, en los casos leves o moderados son útiles los champús con alquitranes y los corticoides en lociones o soluciones. Si las escamas son abundantes podemos utilizar ácido salicílico al 5% en una base acuosa. En los casos graves y generalizados se pueden utilizar el etretinato, el PUVA (combinación de psoralenos sistémicos con radiaciones ultravioletas) y varios inmunosupresores (ciclosporina A o metotrexato) que deben ser controlados por un dermatólogo.
Eccema seborreico
Es una dermatosis inflamatoria crónica superficial que afecta a las zonas de la piel donde abundan las glándulas sebáceas.
En el cuero cabelludo produce una afección generalizada en forma de placas confluentes eritematosas con una descamación blanco-amarillenta impregnada de grasa. Sus localizaciones preferentes son la nuca y las zonas laterales del cuero cabelludo. El prurito puede ser variable (desde ausente hasta muy intenso).
Para el tratamiento son útiles los champús con pitirionato de cinc, sulfuro de selenio, antifúngicos y algunos alquitranes (como el coaltar); también pueden utilizarse corticoides en cremas, lociones o geles como vehículos durante períodos cortos de tiempo. La enfermedad, a pesar del correcto tratamiento, tiende a la recurrencia.
En muchos casos la distinción entre psoriasis y eccema seborreico intenso es muy difícil. En el caso de la psoriasis la escama es más gruesa, seca, blanquecina y se presenta en placas; mientras que en el caso del eccema seborreico la descamación es fina, grasienta, amarillenta y más generalizada. Además, en el caso de la psoriasis podremos hallar lesiones idénticas en las localizaciones preferentes (codos, rodillas, región lumbar y periumbilical, etc.) y en el caso del eccema seborreico, encontraremos lesiones similares en áreas de abundante secreción sebácea (cejas, párpados, región perinasal y periauricular, etc.).
Eccema de contacto alérgico
Diferentes sustancias pueden provocar una alergia al contacto. Para ello, el paciente debe haberse sensibilizado previamente por el contacto con el alergeno y después aparece la hipersensibilidad. Un nuevo contacto con el alergeno desencadena una respuesta inflamatoria tipo dermatitis de contacto agudo en la mayoría de los casos. Las formas subagudas y crónicas son más raras.
El eccema de contacto alérgico del cuero cabelludo es infrecuente y suele ser debido a sustancias para la peluquería (los tioglicolatos de las lociones de las permanentes o la parafenilenodiamina de los tintes del pelo, entre otros), agujas para el cabello, champús y cosméticos (perfumes, colonias, etc.).
El aspecto clínico en las reacciones de contacto alérgicas depende de la potencia sensibilizadora del alergeno, del grado de sensibilización del paciente y de factores cutáneos locales; sin embargo, la mayoría de las veces consiste en un eccema agudo (eritema, edema, vesículas, costras y descamación) en los márgenes del cuero cabelludo, así como en la frente, cara y cuello. Las lesiones suelen ser muy pruriginosas. Para un correcto diagnóstico, la realización de una historia meticulosa es muy importante. El diagnóstico se confirma mediante pruebas epicutáneas una vez que el paciente se ha recuperado.
Con respecto al tratamiento, la primera medida será eliminar o retirar el alergeno causante. Posteriormente, utilizaremos compresas con antisépticos como el sulfato de cinc al 1/1.000 o el permanganato potásico al 1/10.000 (que secarán la lesión y evitarán la sobreinfección) y corticoides de mediana potencia en cremas hidrofílicas o lociones. Para aliviar el prurito utilizaremos antihistamínicos orales.
Tumores benignos
En este apartado trataremos aquellos tumores benignos que más frecuentemente aparecen en el cuero cabe-
lludo.
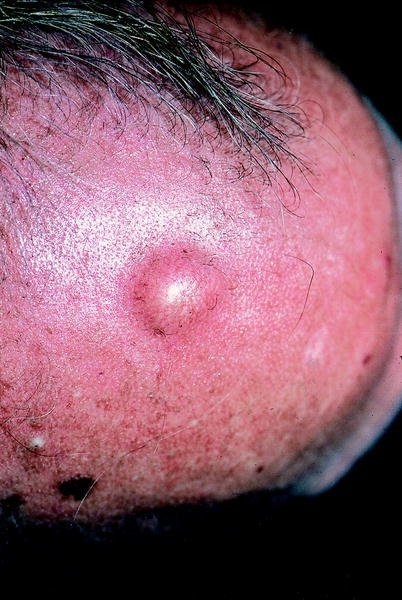
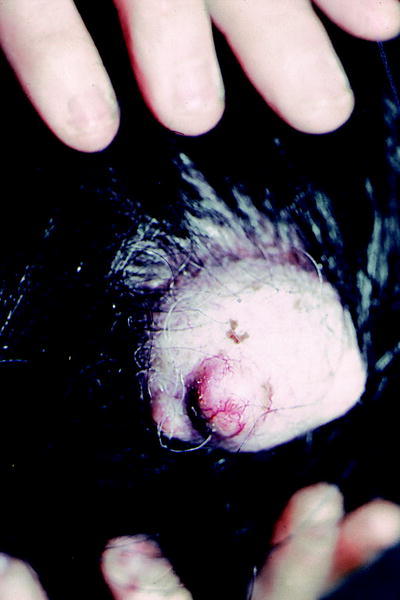
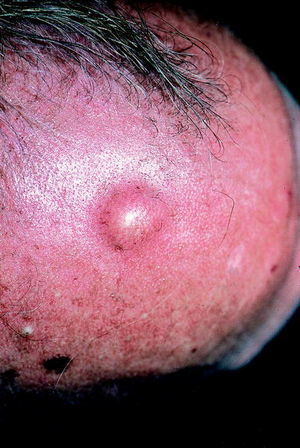
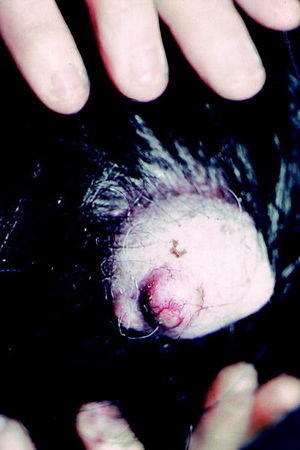
Quistes triquilemales
Son llamados incorrectamente quistes sebáceos y de rivan de la vaina externa de la raíz de los folículos pi losos. Se observan predominantemente en el cuero cabelludo. Son nódulos, protruyentes, elásticos, de contornos redondeados, de tamaños variables y de superficie lisa sin pelos (figs. 5 y 6). Existe una incidencia familiar con una herencia irregular, sobre todo en aquellos pacientes con múltiples quistes. El tratamiento consiste en la extirpación del quiste entero con sutura subsiguiente, ya que cualquier fragmento residual de la pared puede causar recidivas.
Fig. 5. Quiste epidérmico.
Fig. 6. Quiste triquilemal (epidérmicos).
Queratosis seborreicas
Son proliferaciones epiteliales exofíticas benignas sin tendencia a la malignización. También son llamadas verrugas seborreicas. Son lesiones muy frecuentes, sobre todo en edades avanzadas. Su localización preferente es en el tronco, pero también se presentan con frecuencia en la cara y el cuero cabelludo.
Comienzan siendo lesiones planas, aunque con superficie verrugosa, bien circunscritas y de color normal; posteriormente se van haciendo más prominentes y van adoptando un color más oscuro (marronáceo o negruzco). Deben ser distinguidos de los nevos pigmentados, las queratosis actínicas, los carcinomas basocelulares pigmentados y los melanomas malignos.
Tienen un pronóstico muy bueno y no se produce degeneración maligna. Las lesiones pueden ser extirpadas mediante curetaje y electrocoagulación de la base o realizar crioterapia con nitrógeno líquido.
Nevos
Aunque no existe todavía una definición universalmente aceptada para el concepto de nevos, este término se utiliza para designar una malformación no hereditaria, circunscrita, secundaria a una alteración del desarrollo embrionario. Existen muchos tipos de nevos, pero en este apartado trataremos los dos más frecuentes o característicos que se presentan en el cuero cabelludo.
Nevo sebáceo
Es una malformación epitelial nevoide secundaria a un aumento de los lóbulos de las glándulas sebáceas. Se presentan desde la infancia y se localizan preferentemente en el cuero cabelludo. Son placas congénitas, aplanadas (posteriormente sobreelevadas), blandas al tacto, de consistencia elástica, de un color amarillento y con una superficie verrugosa (fig. 7). Con una relativa frecuencia (el 30% de los casos) se desarrolla un carcinoma basocelular sobre un nevo sebáceo, y sólo en casos excepcionales, un carcinoma espinocelular, por lo que deben ser extirpados antes de la edad adulta o, al menos, realizar controles periódicos.
Fig. 7. Nevo verrugoso.
Nevo intradérmico
Dentro de los nevos melanocíticos (proliferaciones benignas de melanocitos), los que más frecuentemente se encuentran en cuero cabelludo son los nevos intradérmicos (la proliferación melanocitaria se da exclusivamente en la dermis). Son lesiones pequeñas, en forma de cúpula, de color normal o ligeramente marronáceo y con una superficie lisa o papilomatosa. No tienen potencial maligno.
Queratosis actínicas
Son cambios que aparecen en áreas crónicamente fotoexpuestas (en cuero cabelludo desprovisto de cabello, por ejemplo), especialmente en individuos de piel clara, de más de 45 años y con antecedentes de trabajos al aire libre o residencia en países muy soleados. Puede degenerar a carcinoma espinocelular, por lo que se considera una lesión preneoplásica (algunos autores la consideran un carcinoma in situ).
En general, se presentan como placas redondeadas u ovales, de forma irregular pero de bordes bien definidos. Se aprecia una superficie queratósica o rasposa, dura y amarillenta o marronácea. Generalmente no se asocian síntomas subjetivos. Un detalle importante es que se pueden detectar otros signos de exposición so lar crónica en la piel envejecida (elastosis actínica, hiperpigmentaciones o despigmentaciones y telangiectasias).
La transformación maligna no se presenta frecuentemente y es lenta (años o décadas); sin embargo, todas las queratosis actínicas deben ser tratadas, preferentemente por un dermatólogo. Las opciones terapéuticas son muchas: extirpación, crioterapia, electrocoagulación, etc. En los casos de queratosis actínicas extensas se puede emplear un citostático local (5-fluorouracilo), que puede producir erosiones dolorosas por lo que debe ser utilizado por el especialista.
Tumores malignos
El pelo del cuero cabelludo protege a la piel del sol, por lo que los tumores en esta localización suelen ser más frecuentes en varones que se han quedado calvos a una edad temprana. Los tres tumores malignos que más frecuentemente se encuentran en el cuero cabelludo son: el carcinoma basocelular, el carcinoma espinocelular y el melanoma maligno.
Carcinoma basocelular
Es el tumor cutáneo maligno más frecuente; sin embargo, en el cuero cabelludo son más frecuentes los carcinomas espinocelulares. Son tumores que se originan a partir de las células basales de la epidermis y los folículos pilosos y crecen con infiltración local y destrucción de tejido. No metastatizan salvo muy raras excepciones. Suele afectar a individuos entre 50 y 80 años de edad sin preferencia por ningún sexo. En su etiología existen factores genéticos y ambientales involucrados (radiaciones ultravioletas, radioterapia, arsénico, entre otros). Más del 80% de todos los carcinomas basocelulares se localizan en la cabeza. Existen muchos tipos clínicos: sólido, superficial, morfeiforme, ulcerado, pigmentado, quístico, etc. El más frecuente, con diferencia, es el carcinoma basocelular sólido, que consiste en un nódulo de consistencia firme o dura, de aspecto céreo y vítreo, con telangiectasias en su superficie. En ocasiones puede presentarse como un tumor con tendencia a encogerse o atrofiarse en el centro y a formar un borde típicamente perlado con telangiectasias.
El control y el tratamiento de estos tumores ha de ser realizado por un especialista y, en cualquier caso de duda diagnóstica, se debe realizar una biopsia. El tratamiento depende del tamaño y la localización del tumor y del estado físico del paciente. Entre las opciones terapéuticas, la forma más frecuente del tratamiento es la extirpación quirúrgica, aunque existen otras como el curetaje y electrocoagulación de la base, la crioterapia, la radioterapia, el tratamiento citostático local (5-fluorouracilo), etc.
Carcinoma espinocelular
Son tumores epiteliales malignos que a menudo se inician en la epidermis como un carcinoma in situ y progresan, después de un tiempo variable, a tumores malignos realmente invasivos. Crecen de una manera destructiva y metastatizan principalmente por vía linfática. Son más frecuentes en el cuero cabelludo que el carcinoma basocelular. Suele afectar a individuos adultos o ancianos, preferentemente a varones. Existen multitud de factores predisponentes: genéticos (piel sen sible), radiaciones (ultravioleta o rayos X), cambios cutáneos degenerativos o inflamatorios crónicos (úlceras, cicatrices, liquen escleroatrófico, etc.), carcinógenos químicos (alquitranes, arsénico, etc.), infecciones virales (HPV) y enfermedades preneoplásicas (queratosis actínicas, etc.).
En el cuero cabelludo se da en aquellos pacientes desprovistos de cabello. Comienza de una forma poco aparente: pequeña pápula hiperqueratósica, de color gris o amarillo marronácea, que crece rápidamente hasta formar un nódulo en cuya superficie puede haber áreas de necrosis, ulceraciones o costras hemorrágicas. En primer lugar metastatiza a los ganglios linfáticos regionales, por lo que se ha de realizar una exploración ganglionar regional.
Es imperativo el rápido tratamiento por un especialista y la realización de controles periódicos para detectar posibles recidivas y metástasis. El tratamiento consiste básicamente en la eliminación radical de la masa tumoral con la corrección del defecto quirúrgico con sutura, plastias o injertos. El tratamiento con radioterapia se realiza en pacientes ancianos o en aquellos con problemas médicos que contraindican la cirugía.
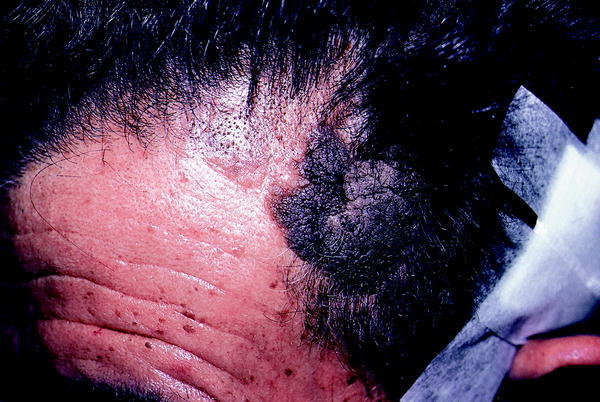
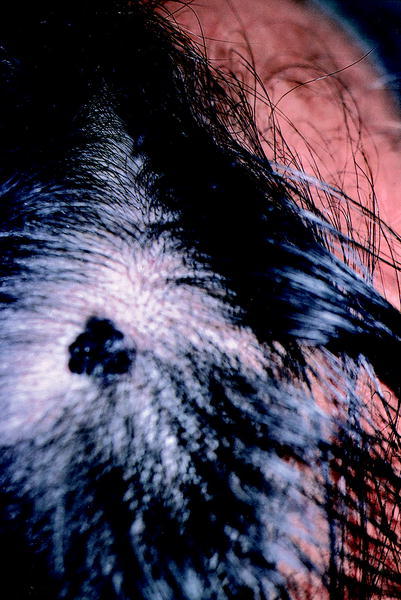
Melanoma maligno
El melanoma es uno de los tumores más malignos que afectan a la piel y a las mucosas. Su malignidad no reside en su agresividad local sino en su tendencia marcada, a menudo precoz, a producir metástasis linfáticas y/o hematógenas con un curso fatal. Está constituido por formas malignas de los melanocitos (células productoras de melanina). Tiene una frecuencia en países europeos de 4-14/100.000 habitantes y está aumentando en los últimos años. El melanoma maligno se presenta, en general (aunque depende del tipo), en la edad media de la vida y las mujeres están afectadas el doble que los varones. Un melanoma se puede originar en cualquier parte de la piel y mucosas; sin embargo, en las mujeres predomina en las piernas y en los varones en la zona superior de la espalda.
Entre los factores de riesgo de los melanomas se incluyen: factores genéticos (existen melanomas malignos familiares), factores constitucionales (existe mayor susceptibilidad en la raza blanca y un gran número de nevos pigmentados aumenta el riesgo de melanoma, sobre todo si son displásicos) y factores ambientales (radiaciones ultravioletas).
Existen cuatro tipos de melanomas: el léntigo malig no melanoma, el melanoma de extensión superficial, el melanoma nodular y el melanoma lentiginoso acral. La localización del melanoma en el cuero cabelludo va asociado a un mal pronóstico. Las dos formas que afectan al cuero cabelludo son el melanoma nodular y el lentigo maligno melanoma. El melanoma nodular es el que tiene un curso clínico más agresivo y consiste en un nódulo hiperpigmentado, negruzco o marronáceo, de color uniforme y de rápido crecimiento (fig. 8). El lentigo maligno melanoma se desarrolla a partir de una preneoplasia (lentigo maligno) y consiste en una mácula o placa, pigmentada irregularmente con tonalidades oscuras, con bordes policíclicos, límites mal definidos y con un crecimiento bifásico (inicialmente horizontal y posteriormente vertical).
Fig. 8. Melanoma.
Es importante la derivación rápida al dermatólogo ante cualquier lesión sugestiva de melanoma, puesto que una temprana y adecuada excisión quirúrgica del tumor y las posibles adenopatías regionales es vital para el paciente. Los casos avanzados pueden beneficiarse de la quimioterapia y la inmunoterapia, aunque no se ha demostrado que alarguen considerablemente la supervivencia.
Bibliografía recomendada
Armijo M, Camacho F. Tratado de dermatología. Madrid: Grupo Aula Médica, S.A., 1998.
Bouhanna P. Cabello y calvicie. Madrid: Editorial Garci, S.A., 1998.
Camacho F. Alopecias e hirsutismo. Etiología, diagnóstico y tratamiento. Medicine (Madrid) 1999; 7: 6413-6424.
Fitzpatrick TB, Eisen AZ, Wolf K, Freedberg IM, Austen KF. Dermatología en medicina general. Madrid: Editorial Médica Panamericana, S.A., 1997.
Lázaro Ochaita P. Dermatología: texto y atlas. Madrid: Gráficas Reunidas, S.A., 1993.
Leppard R, Ashton R. Tratamiento en dermatología. Oxford: Radcliffe Medical Press, Ltd., 1994.