El dolor torácico es una de las causas más frecuentes de consulta en los servicios de urgencias y, además, es el síntoma que suscita una mayor inquietud entre los profesionales sanitarios, sobre todo por el amplio abanico de posibilidades diagnósticas que conlleva.
La dificultad en el diagnóstico de este síntoma radica en los siguientes puntos: a) existen muchas estructuras que están inervadas por fibras sensitivas correspondientes al mismo nivel medular; b) el dolor torácico puede deberse a una enfermedad banal o ser la expresión de un proceso potencialmente mortal; c) la correlación entre la intensidad del dolor y su gravedad es mala y totalmente subjetiva, y d) el electrocardiograma puede estar sólo alterado cuando el paciente tiene dolor y un 25% de los ECG que se ven en urgencias son normales y con posterioridad el paciente demanda nueva asistencia por un infarto agudo de miocardio.
Etiología
Ante la llegada de un enfermo con dolor torácico a los servicios de urgencias la valoración inicial irá orientada a discernir si la etiología de este síntoma supone algún riesgo vital o no para el paciente. En la mayoría de los casos esto puede realizarse mediante la anamnesis y la exploración física apoyada en pruebas diagnósticas.
A grandes rasgos, la etiología del dolor torácico se dividirá en: cardiovascular o en no cardiovascular, y a su vez estos dos grandes grupos se desglosarán en distintas enfermedades (tabla 1).
El dolor cardiovascular puede ser isquémico o no isquémico. El dolor no cardiovascular puede clasificarse en: de origen pleuropulmonar, digestivo, neuromuscular o esquelético y psicológico.
Historia clínica
Una de las armas más importantes para poder discernir y examinar el diagnóstico y el tratamiento es la historia clínica.
Anamnesis
Es muy importante recoger información sobre los factores de riesgo del paciente para padecer una enfermedad coronaria (edad, sexo, diabetes, hiperlipemia, hipertensión, tabaquismo, consumo de cocaína, antecedentes de cardiopatía isquémica, antecedentes personales). También se hará un cribado para intentar descartar tromboembolia pulmonar (inmovilización prolongada, alteraciones de la coagulación, fracturas de fémur o pelvis, insuficiencia cardíaca congestiva, etc.).
El dolor torácico tiene distintos perfiles según su origen:
Perfil isquémico
El dolor torácico isquémico típico es opresivo, retrosternal y puede irradiarse a cuello, mandíbula, región interescapular, hombro y miembro superior izquierdo. Su duración en caso de angina suele ser inferior a 15 min y se suele desencadenar con el ejercicio o situaciones de estrés. No se modifica con los movimientos respiratorios ni con los movimientos corporales ni la tos. Se alivia con nitritos y reposo, se puede acompañar de cortejo vegetativo (sudación profusa, náuseas y vómitos). En el caso del infarto la sintomatología es similar pero la duración es mayor (más de 30 min) y más intensa, no cede con nitritos sublinguales ni con reposo.
No obstante, el dolor isquémico puede presentarse de forma atípica, al localizarse en el epigastrio o incluso tener manifestaciones distintas del dolor, como disnea.
Perfil pleurítico
El dolor pleurítico es de tipo punzante y de localización costal, que puede irradiarse al cuello, y que suele durar más que el isquémico; su intensidad es variable y aumenta con los movimientos respiratorios (tos, inspiración profunda) y con los cambios posturales. Suele mejorar con el decúbito sobre el lado afectado, se asocia a patología pleural (pleuritis, neumotórax, neoplasias).
Perfil pericárdico
El dolor pericárdico suele tener unas características variables, dependiendo del paciente. Es un dolor de tipo opresivo o punzante, que se localiza en la región retroesternal y precordial. Se irradia al cuello y los hombros y la postura antiálgica es la inclinación hacia delante.
Cuando la etiología subyacente es una pericarditis aguda, se asocia con fiebre y antecedentes de infección respiratoria.
En algunos tipos de pericarditis como la de etiología neoplásica, urémica, postirradiación o tuberculosa no suele existir este síntoma.
Perfil esofágico
Éste cursa con las mismas manifestaciones clínicas que el dolor isquémico. Es de tipo urente. Se localiza retroesternalmente. Su duración es de minutos y suele coincidir con la ingestión. Los antiácidos y los nitritos lo alivian. En otras ocasiones el dolor se puede deber a cuerpo extraño ingerido y producir una rotura del esófago que dará lugar a un dolor torácico agudo e intenso.
Perfil de disección aórtica
La disección aórtica es un trastorno muy grave que suele aparecer en pacientes hipertensos y con síndrome de Marfan. Se trata de un dolor que se instaura de forma brusca y se irradia inicialmente a la zona interescapular y luego se desplaza hacia cuello, espalda, flancos y abdomen, e incluso miembros inferiores, según se vaya extendiendo la disección. No se modifica ni con los movimientos, cambios posturales ni con la respiración.
Perfil de tromboembolia pulmonar
Las características del dolor son similares a las de un infarto. El síntoma que se asocia con mayor frecuencia es la disnea.
Perfil osteomuscular
Es un dolor punzante. Su duración suele ser prolongada con intermitencia, aumentando con la palpación de la zona. Este perfil aparece en trastornos condroesternal o esternal.
Perfil psicológico
Es un dolor secundario a ansiedad. Se define a punta de dedo, se suele localizar en zona inframamilar. Su duración oscila ente minutos a media hora. Está asociado a estados de ansiedad. Impide las respiraciones profundas y no se relaciona con el ejercicio.
Exploración física
En el paciente con dolor centrotorácico hay que buscar todos los datos objetivos que pueden apuntar algún tipo de afección. Se deben monitorizar la presión arterial, la frecuencia cardíaca, el número de respiraciones, la temperatura y el pulso. Es aconsejable tomar la presión
arterial en los dos brazos en caso de que se sospeche disección de aorta.
Inicialmente debe hacerse un examen en busca de signos indirectos de dolor, como sudación, palidez, etc. Se debe examinar el tórax buscando lesiones vesiculares compatibles con herpes zoster o signos de inflamación articular.
La auscultación cardíaca debe ser realizada de forma detenida y se pueden encontrar prolapso mitral, valvulopatías, roce pericárdico y tercer tono como signos de deterioro del ventrículo izquierdo. El examen pulmonar es también esencial para buscar signos de insuficiencia respiratoria. En la auscultación se puede encontrar neumotórax, derrame pleural o signos de consolidación y cualquiera de ellos puede cursar con dolor torácico.
La exploración abdominal también tiene su relevancia, ya que a veces dolores epigástricos son signos de infarto agudo de miocardio o neumoperitoneo y se pueden trasformar por irritación del frénico en enfermedad torácica.
Dentro de las posibles afecciones abdominales que pueden expresarse como dolor torácico se encuentran la rotura de esófago, el reflujo gastroesofágico, el ulcus péptico, la pancreatitis, el cólico biliar, etc.
Pruebas complementarias
Electrocardiograma
Debe realizarse siempre que se sospeche que existe isquemia, disección aórtica, tromboembolia pulmonar y en cualquier circunstancia que coexista algún dato (signo o síntoma) alarmante, como puede ser la hipotensión, el síncope, la disnea o las crisis convulsivas. No obstante, que el electrocardiograma sea normal no debe dejarnos totalmente tranquilos, ya que esto sucede en un 25% de los casos y el paciente evoluciona hacia un infarto agudo de miocardio. Cuando mayores sensibilidad y especificidad presenta esta prueba es cuando el paciente tiene dolor. Los hallazgos significativos que podemos encontrar son los siguientes: corriente de lesión subepicárdica, que se manifiesta con supradesnivelación del segmento ST; corriente de lesión subendocárdica, que se manifiesta con infradesnivelación del segmento ST; alteraciones de la onda T que reflejan isquemia (inversión, isquemia subepicárdica y ondas T altas y picudas, isquemia subendocárdica); es muy importante comparar los electrocardiogramas con los previos.
En general, alteraciones del segmento ST > 1 mm indican isquemia. La elevación del punto J y segmento ST generalmente con concavidad hacia arriba y expresado de forma difusa en todas las derivadas electrocardiográficas sugiere pericarditis.
Las taquicardias auriculares (incluida la fibrilación auricular y la taquicardia supraventricular) pueden acompañarse de procesos que cursan con insuficiencia respiratoria. La sobrecarga del ventrículo derecho y el patrón SIQIIITIII obligan a pensar en una tromboembolia pulmonar. Si en el electrocardiograma se detectan signos de hipertrofia ventricular izquierda, se pensará en hipertensión arterial de larga evolución.
Radiografía de tórax
La radiografía puede aportar signos directos o indirectos de la etiología del dolor torácico. Al estudiar una radiografía torácica hay que revisar con detalle todas las estructuras. De este modo, se descartará la existencia de enfisema subcutáneo mediante la inspección de los tejidos blandos. Se inspeccionará la columna cervical y dorsal para descartar aplastamientos, imágenes osteoblásticas o osteolíticas, signos degenerativos, fracturas, etc.
Es importante, igualmente, seguir el trayecto de los arcos costales en caso de que sospechemos fracturas costales.
El parénquima pulmonar se inspeccionará para descartar la existencia de procesos infiltrativos, imágenes nodulares o masas, derrame pleural, signos de insuficiencia cardíaca, atelectasias subsegmentarias y opacidades que sean diagnósticas de tromboembolia pulmonar, también se buscará con detenimiento y de forma intencionada la existencia de líneas de neumotórax en espiración. El ensanchamiento mediastínico indicará la sospecha de disección aórtica.
Enzimas
Las determinaciones de enzimas cardíacas ayudan al diagnóstico de necrosis en los dolores con perfil isquémico. No obstante, hay que tener en cuenta que la creatinfosfocinasa (CPK) no suele elevarse hasta pasadas 5 o 6 h de la necrosis, alcanzando su pico máximo a las 18-24 h y disminuye hasta alcanzar su normalización a las 48-72 h.
Otro de los inconvenientes que presenta esta determinación enzimática es que puede estar elevada tras inyecciones intramusculares, ejercicio prolongado, embolia pulmonar, ingestión etílica, etc.
CPK
Comienza a normalizarse a partir del segundo-tercer día. Puede encontrarse elevada después de ciertas miocarditis, en el traumatismo cardíaco, después de la cirugía cardíaca, angioplastia, cardioversión y tras taquicardias. En el hipotiroidismo se detecta una elevación de la CPK continua.
Las isoformas de la CPK-MB existen en sólo una forma en el tejido miocárdico, pero hay diferentes subformas en el plasma. Un valor de CPK-MB 2 > 1 U/l o relación CPK-MB2 o CPK-MB1 > 1,5 tiene mayor sensibilidad.
Lactato deshidrogenasa (LDH)
Esta enzima comienza a elevarse unas 12-24 h después del inicio de los síntomas, alcanzando el máximo valor entre el segundo y el tercer día y se mantiene elevada 7-10 días. Es útil para el diagnóstico tardío, sobre todo cuando se observa un aumento de LDH1/LDH > 1. También está elevada en hepatopatías, neoplasias, anemias y embolia pulmonar.
Troponina
Este complejo contiene 3 subunidades: T, I y C. Las isoformas I y T de origen cardíaco tienen suficientes diferencias de las de origen esquelético para ser distinguidas. También identifican a un grupo de pacientes sin elevación del segmento ST y con niveles de CPK-MB normales y con riesgo de muerte elevada. Presenta un alto grado de sensibilidad y de especificidad pero se eleva más tardíamente que la CPK-MB después de 6 h.
Mioglobina
Aumenta por encima de los valores normales de forma temprana a partir de las 2 h del inicio del infarto, y alcanza el pico máximo entre las 3 y las 20 h.
Otros marcadores bioquímicos
La cadena ligera de la miosina, que es una estructura exclusiva de la célula miocárdica, es un marcador específico de daño miocárdico y se detecta tanto temprana como tardíamente.
Los valores séricos elevados de factor de necrosis tumoral (TNF) se asocian con mayor extensión del infarto y aparición de complicaciones.
Gasometría arterial
La determinaciones de gases normales no excluyen nada cuando son normales, pero sí son indicativas cuando, por ejemplo, se asocian con normo o hipocapnia y aumento del gradiente alveoloarterial de O2: generalmente hace sospechar tromboembolia pulmonar, aunque esto carece de especificidad y suele observarse también en neumonías, neumotórax e insuficiencias cardíacas. Una acidosis metabólica puede acompañar cuadros de hipoperfusión y shock (disección aórtica, taponamiento y tromboembolismo pulmonar).
Ecocardiografía
Esta técnica sirve para demostrar derrame pericárdico y ayuda en caso de disección aórtica.
Gammagrafía pulmonar y flebografía
La gammagrafía de ventilación/perfusión tiene una alta rentabilidad para el diagnóstico de tromboembolismo pulmonar. Por lo cual debe realizarse ante sospecha.
Arteriografía pulmonar digital
Esta prueba es de diagnóstico confirmatorio de tromboembolismo pulmonar.
Manometría y pH-metría
Nos permite en algunos casos distinguir un reflujo gastroesofágico de un dolor centrotorácico.
Una de las incógnitas más difíciles de resolver en el caso del dolor torácico es ese elevado porcentaje de pacientes cuyo diagnóstico es difícil. Con frecuencia se utiliza el término dolor atípico para los dolores que recuerdan el dolor isquémico pero sin que existan cambios electrocardiográficos evidentes ni se eleven las enzimas cardíacas. La mayoría de los pacientes con dolor torácico incierto debe ser observados continuamente y, si no se evidencia nada, seguidos de forma ambulatoria.
Enfermedades más frecuentes de dolor torácico que se presentan en urgencias y que requieren un diagnóstico rápido
Se clasifican en dos grandes bloques: las de origen cardiovascular y las no cardiovasculares.
Enfermedades que cursan con dolor torácico de origen cardiovascular
Enfermedad coronaria
La enfermedad coronaria tiene distintos grados, que van desde la angina estable, pasando por la angina inestable en sus distintas modalidades, hasta el infarto agudo de miocardio.
La angina inestable comprende un conjunto de síndromes clínicos que corresponden a una isquemia miocárdica grave y transitoria, con un considerable riesgo de infarto, respecto a la angina estable durante los 6 meses siguientes al inicio de la enfermedad.
Habitualmente, la isquemia en la angina inestable es debida a la rotura de una placa aterosclerótica coronaria y a la formación de trombo de forma secundaria, con la consiguiente disminución del flujo coronario de forma crítica. A diferencia del infarto, la trombosis intracoronaria suele ser incompleta o transitoria. El espasmo arterial coronario puede estar presente en el 2% y suele producirse en el sitio de la lesión aterosclerótica.
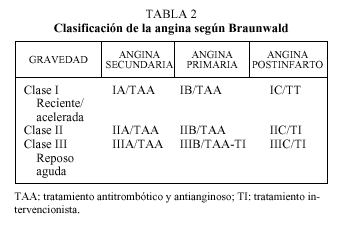
En la angina Prinzmetal se produce una marcada disminución del diámetro de las arterias coronarias epicárdicas proximales, lo que produce isquemia miocárdica en ausencia o presencia de lesión coronaria anatómica. El lugar del espasmo suele ser adyacente a la placa. Existen diferentes clasificaciones de la angina inestable según su presentación clínica y su forma evolutiva, aunque las formas más utilizadas para clasificar las anginas inestables son la clasificación de Braunwald y la clasificación de Rizik que se exponen en las tablas 2 y 3.
El infarto agudo de miocardio se produce cuando una isquemia aguda y prolongada conduce a una lesión miocárdica seguida de necrosis. La mayoría de los infartos son secundarios a la súbita oclusión de una arteria coronaria por la formación de un trombo en el sitio donde una placa aterosclerótica se halla fisurada o rota.
Un trombo totalmente oclusivo con una circulación colateral deficiente conduce a producir un infarto con onda Q o transmural, mientras que un trombo oclusivo transitorio con lisis espontánea o con circulación colateral distal produce un infarto no Q o no transmural.
El diagnóstico de infarto agudo de miocardio se basa en tres puntos: clínica, electrocardiograma y determinaciones enzimáticas.
El dolor es opresivo, con sensación de peso o quemazón, localizado centrotorácicamente, y que se puede irradiar al cuello, la mandíbula, los hombros y se puede acompañar también de cortejo vegetativo. Su duración es de más de 30 min.
En el electrocardiograma, el signo principal en el infarto agudo de miocardio transmural es la aparición de onda Q, que se considera patológico si presenta las siguientes características:
Profundidad superior al 25% de la onda R que la sigue.
Duración superior a 0,04 s.
Presencia en derivadas donde normalmente es mínima o está ausente.
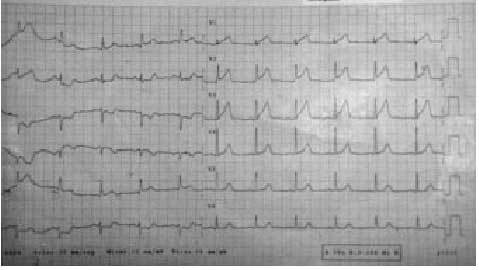
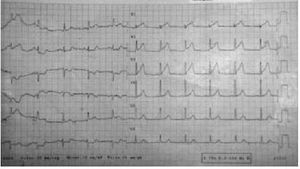
El electrocardiograma varía según evoluciona el infarto: en las primeras 4 h se observa elevación convexa del ST con onda T positiva en las mismas derivadas y posible descenso del ST en las opuestas (fig. 1).
Fig. 1. Supradesnivelación del segmento ST V1 a V3 con inversión en la cara inferolateral en un paciente con dolor torácico que evolucionó a infarto agudo de miocardio.
Transcurrido este período de tiempo, persiste elevado el segmento ST, con onda T positiva en las mismas derivaciones y comienza a ser patente la onda Q.
A partir de las 12 h y en los días siguientes, el segmento ST vuelve a la normalidad y la onda T comienza a negativizarse. Posteriormente, aparece la onda Q.
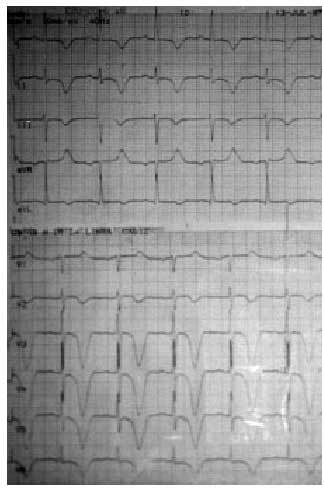
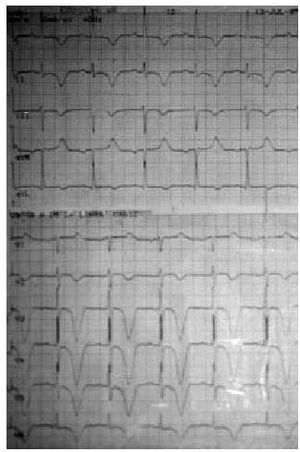
El IAM no Q o no transmural suele presentarse como una depresión del segmento ST e inversión de la onda T, que se prolonga más de 24 h en un área determinada (fig. 2).
Fig. 2. ECG de un infarto no Q tras elevación enzimática. Ondas T invertidas y profundas en DI, II, III y de V2 a V6.
Según las derivadas donde aparecen los signos de necrosis los infartos se clasifican en:
IAM anteroseptal: V1 a V4.
IAM anterior: V3 a V5.
IAM anterolateral bajo: V3 a V6.
IAM lateral alto y bajo: I, aVL, V5 y V6.
IAM inferior o diafragmático: II, III y aVF.
IAM posterior: aumento del voltaje de la onda R, con relación R/S mayor a uno, en derivaciones V1 a V2 y R en V2 mayor a V6.
Ante la sospecha de IAM se debe monitorizar con electrocardiograma y colocar un desfibrilador cerca del paciente, realizar ECG de 12 derivadas y canalizar una vía venosa. Además se debe administrar oxigenoterapia, ácido acetilsalicílico (AAS) si no hay contraindicación, y en caso de que exista contraindicación, clopidogrel, 300 mg, y luego 75 mg cada 24 h. Es necesario contactar con la unidad de críticos.
El dolor se tratará con nitritos por vía sublingual, oral o intravenosa. Se administrará morfina a dosis de 3 a 5 mg si existe dolor, y meperidina si hay bradicardia, trastornos de la conducción o hipotensión.
Es necesario un control de las complicaciones iniciales:
1. En caso de bradicardia e hipotensión, se tratará con atropina a dosis de 0,5-1 mg/min hasta 2 mg.
2. En caso de hipertensión, tratar el dolor y si no cede usar nitroglicerina o nitroprusiato intravenoso.
3. En caso de fibrilación ventricular, cardioversión eléctrica inmediata.
4. Se extraerá sangre para la determinación analítica (hemograma, enzimas cardíacas, etc.).
5. El paciente diagnosticado de infarto agudo de miocardio al ser trasladado hasta la UCI deberá ir acompañado por un médico, con monitor desfibrilador y material para reanimación cardiopulmonar avanzada.
6. El tratamiento trombolítico en el área de urgencias sólo debe ser planteado cuando se prevea una demora significativa para el ingreso en la unidad de coronarias, que no deberá ser superior a los 30 min.
7. Una vez llegado a UCI se establecerá una serie de medidas generales como son reposo absoluto durante 24 h; oxigenoterapia si existe insuficiencia cardíaca; sedantes y apoyo psicológico y laxantes. Para reducir el tamaño del infarto se administrará, si existe indicación (tabla 4) y no existe contraindicación (tabla 5), fibrinólisis.
8. No obstante, el tratamiento del infarto agudo de miocardio en UCI diferirá según exista o no elevación del segmento ST. En caso de que no exista no se administrará fibrinólisis y sí se valorará el uso de inhibidores IGP IIb/IIa.
Disección aórtica
Se debe a la pérdida de continuidad en la íntima y a la penetración de sangre a través de ella con la consiguiente progresión. Afecta preferentemente a varones (2/1), de edades superiores a los 60 años.
Los factores predisponentes son: hipertensión arterial, defectos hereditarios de la pared (Marfan, Turner, etc.), traumatismos torácicos y disección iatrogénica.
Las manifestaciones clínicas consisten en dolor de inicio súbito, de máxima intensidad al inicio, migratorio según la progresión de la afección, intenso y rebelde al tratamiento, incluso con opiáceos.
Las pruebas complementarias para llegar a su diagnóstico son:
1. Electrocardiograma que suele ser anodino, aunque en un 2-8% de los casos coexiste infarto con disección.
2. Radiografía de tórax: en la radiografía de tórax debe alertar la existencia de:
Ensanchamiento mediastínico superior.
Obliteración del botón aórtico.
Borde aórtico irregular u ondulado.
Separación de más de 5 mm entre la íntima calcificada y el borde externo del botón.
Mayor tamaño de la aorta descendente con respecto a la aorta ascendente.
Cardiomegalia.
Derrame pleural izquierdo.
3. Pruebas complementarias específicas para el diagnóstico son: aortografía, ecografía transtorácica y transesofágica, tomografía computarizada (TC) y resonancia magnética (RM).
El tratamiento consiste en el control del dolor con opiáceos, control de la presión arterial y cirugía, según el caso.
Pericarditis aguda
La pericarditis aguda es un síndrome causado por la
inflamación del pericardio y que clínicamente se caracteriza por dolor en el pecho, frote pericárdico y anomalías electrocardiográficas. Las etiologías de la pericarditis aguda se reflejan en la tabla 6, si bien las causas más comunes son la idiopática o viral, la infección bacteriana, el infarto agudo de miocardio, pericardiotomía poscirugía cardíaca, tuberculosis, neoplasia y traumatismos.
En la exploración clínica se debe intentar distinguir del dolor isquémico (tabla 7), puede aparecer frote pericárdico, lo que constituye un dato físico patognomónico de la pericarditis aguda. El frote pericárdico se describe clásicamente con tres componentes relacionados con el movimiento cardíaco durante la sístole aurícular, sístole ventricular y llenado ventricular rápido.
Los electrocardiogramas seriados son muy útiles para confirmar el diagnóstico de pericarditis aguda.
La radiografía de tórax suele ser anodina, salvo en el caso de pericarditis complicada con taponamiento cardíaco en el que se puede detectar crecimiento de cavidades y cambios en la configuración de la silueta.
El ecocardiograma es el elemento más sensible y preciso de detección y cuantifica el líquido pericárdico existente.
Las pruebas de laboratorio se asocian con signos inespecíficos de inflamación e incluyen: leucocitosis y elevación de la velocidad de sedimentación globular (VSG); si existe miocarditis asociada pueden encontrarse elevadas la CPK y la CPK-MB.
El tratamiento de la pericarditis consiste en la administración de antiinflamatorios no esteroides (AINE), como la aspirina a dosis de 500 mg a 1 g por vía oral cada 3 o 4 h o indometacina (25-50 mg por vía oral cuatro veces al día). Los antimicrobianos se emplearán únicamente para tratar pericarditis purulenta aguda demostrada.
En aquellos pacientes que padecen una pericarditis y que siguen tratamiento anticoagulante, éste se deberá interrumpir. Si el tratamiento es efectivo los signos de pericarditis desaparecen en 3 o 4 días, superándose la enfermedad en 2-3 semanas.
La pericarditis puede coexistir con derrame pericárdico, que a su vez puede producir taponamiento cardíaco o no, ello en muchas ocasiones depende más de la rapidez con que se instaure que de la cantidad. Para que un derrame pericárdico produzca un aumento de la silueta cardíaca visible en la radiografía necesita que la cantidad sea superior a 250 ml.
Otras causas extracardíacas que pueden producir dolor torácico y que requieren un diagnóstico temprano son la perforación esofágica, el neumotórax, la tromboembolia pulmonar, la neumonía y la neuropatía herpética.
Enfermedad no cardiovascular intratorácica
Perforación esofágica
La perforación esofágica se produce por una pérdida de continuidad en el esófago. Es la perforación más grave del tracto digestivo y requiere un diagnóstico y un tratamiento correctos.
Por su localización, la perforación esofágica puede ser cervical, torácica o abdominal, siendo lo más frecuente la perforación del esófago torácico en su porción inferior izquierda.
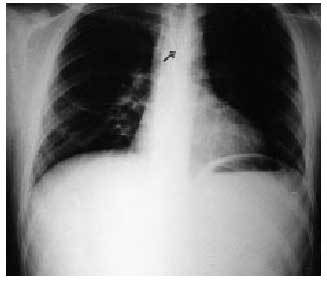
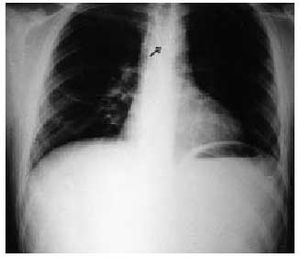
Por su etiología puede ser: espontánea (síndrome de Boerhave, tumores, enfermedades inflamatorias, etc.); traumática (cuerpos extraños [fig. 3], heridas penetrantes, traumatismo barogénico, ingestión de sustancias cáusticas; e iatrogénicas (incluye endoscopia, dilatación con sondas, intubación orotraqueal, lesiones quirúrgicas, etc.).
Fig. 3. Existencia de cuerpo extraño esofágico.
La clínica se produce con la salida de contenido esofágico con contaminación de las estructuras adyacentes, lo que produce edema e inflamación que origina mediastinitis, derrame pleural, etc. La actuación debe ser pronta, sobre todo si se trata de un esófago torácico.
Cuando la perforación se localiza en el esófago cervical aparecerá: dolor en la zona de perforación, disfagia y ronquera, exceso de salivación y enfisema subcutáneo cervical.
En el resto de los casos los síntomas y signos más destacables son: dolor torácico de inicio súbito, vómitos, disnea, enfisema subcutáneo torácico y cervical, fiebre, insuficiencia respiratoria y shock séptico.
La actitud terapéutica consiste en la intervención quirúrgica urgente en la mayoría de los casos. En las perforaciones esofágicas cervicales el tratamiento puede ser menos agresivo y consistir en: dieta absoluta, sonda nasogástrica en aspiración, sutura y drenaje cervical de la perforación y soporte nutricional.
La perforación del esófago toracoabdominal consiste en el abordaje quirúrgico mediante laparotomía media, y el tratamiento depende del tiempo de evolución.
En el caso de que la perforación tenga una evolución menor a las 24 h, se debe realizar: sutura primaria de la perforación, desbridamiento mediastínico amplio y de drenaje, gastrostomía de aspiración, yeyunostomía de alimentación y sonda nasogástrica en aspiración y apoyo nutricional.
En el caso de que el tiempo transcurrido sea superior a 24 h, no se debe realizar sutura primaria, y se debe re alizar doble aislamiento de la perforación (gastrostomía y esofagostomía cervical), desbridamiento mediastínico y drenajes; en casos más evolucionados, esofaguectomía, yeyunostomía de alimentación y apoyo nutricional.
El tratamiento conservador en estos casos sólo es aconsejable en pacientes muy seleccionados, con perforaciones muy pequeñas en las que se produce contaminación mediastínica o pleural.
Otro trastorno esofágico que requiere un diagnóstico urgente porque puede conducir a la perforación esofágica es la ingestión de cuerpos extraños que se quedan alojados en el esófago. La clínica consiste en dolor retroesternal, sensación de cuerpo extraño, disfagia, salivación excesiva, regurgitación de comida; para el diagnóstico se puede utilizar: laringectomía indirecta, radiografía de tórax en posición anteroposterior tanto cervical como torácica y endoscopia digestiva.
Neumotórax
Se define como la presencia de aire en el espacio pleural, que por el hecho de ser virtual pasa a ser un espacio real, perdiendo la presión negativa habitual. Su aparición generalmente es súbita y se asocia a colapso pulmonar, dependiendo de la cantidad de aire que pasa. Puede ser espontáneo o traumático. En el neumotórax espontáneo se produce una salida de aire procedente del pulmón que no ha sufrido ninguna lesión traumática. Un 70% de los neumotórax espontáneos se produce en pacientes jóvenes, habitualmente de constitución asténica, debido a la rotura de ampollas, sin aparente causa directa ni relacionada con enfermedades previas o ejercicio alguno.
La entrada de aire en el espacio pleural produce colapso pulmonar y disminución de la ventilación en este parénquima y, sin embargo, se mantiene la perfusión, lo que crea un shunt de derecha a izquierda, que se traduce en un descenso de la PaO2 y en un aumento de la PaCO2. En pacientes jóvenes estas alteraciones gasométricas elevan las resistencias pulmonares mediante una vasoconstricción (reflejo de Von Euler-Liljestrand), produciendo una disminución de la perfusión en el pulmón y colapso para evitar los shunt y restablecer la relación V/Q. El neumotórax es realmente peligroso cuando aparece en pacientes mayores y con enfermedad pulmonar de base.
La clínica consiste en: dolor torácico brusco, de localización y duración variables, tos seca y no productiva y disnea que persistirá si no se instaura un drenaje.
La exploración física pone en evidencia la aparición de: disminución de la movilidad del hemotórax afectado, timpanismo, ausencia de vibraciones vocales, abolición del murmullo vesicular, enfisema subcutáneo, abombamiento del hemotórax más afectado e insuficiencia respiratoria.
La exploración radiológica es de gran importancia para el diagnóstico. La radiografía de tórax se debe realizar en inspiración y en espiración forzada. Así la importancia del neumotórax se clasificará en: a) neumotórax completo: todo el pulmón se despega en espiración; b) neumotórax parcial: se produce un despegamiento superior, inferior, anterior y paramediastínico. Suele darse en pacientes con adherencias pleurales previas, y c) neumotórax apical: sólo se produce en el vértice durante la espiración.
El tratamiento puede ser conservador o no según se trate de un neumotórax complicado o no y la magnitud del mismo.
Se define como neumotórax no complicado aquél cuya extensión es inferior al 10% de colapso pulmonar en estos casos se puede optar por un tratamiento que consiste en reposo absoluto, analgésicos y control radiológico cada 12 y 24 h. La mayoría de estos pacientes no requiere drenaje.
Cuando la extensión es superior al 10% o existe presencia de insuficiencia respiratoria o disnea, se debe recurrir al drenaje pleural e iniciar la aspiración con sello de agua (pleura-vac).
En el caso de que se trate de un neumotórax complicado el tratamiento consistirá en: oxigenoterapia, monitorización, drenaje pleural y analgesia, tratamiento de la insuficiencia cardíaca y respiratoria, y controles gasométricos.
Si el neumotórax es recidivante al tercer episodio se debe valorar la posibilidad quirúrgica. En el caso concreto del neumotórax traumático siempre está indicado su drenaje, salvo que éste sea mínimo.
Tromboembolia pulmonar
La tromboembolia pulmonar es un proceso patológico en el que un trombo se aloja en el árbol vascular pulmonar y provoca la obstrucción parcial y completa en el flujo arterial distal a este punto. La gravedad del cuadro es muy variable y está en relación con la extensión de la obstrucción y la situación cardiovascular previa del paciente.
Se considera que es una tromboembolia pulmonar masiva cuando se produce la obstrucción de dos o más arterias lobares pulmonares o la obstrucción equivalente que afecte a otros vasos.
El origen del trombo en el 95% de los casos es una trombosis del sistema venoso profundo proximal de las extremidades inferiores.
La tromboembolia pulmonar produce: a) alteraciones respiratorias, con la creación de una zona de espacio muerto, pérdida del surfactante alveolar, hipoxia arterial por alteraciones de la ventilación/perfusión, y b) alteraciones hemodinámicas, con reducción del área vascular pulmonar, aumento de la resistencia vascular pulmonar, aumento agudo de la presión en arteria pulmonar y en ventrículo derecho.
La evolución de la tromboembolia pulmonar es hacia la recuperación hemodinámica y la curación o muerte por fallo cardíaco derecho. La mortalidad es inferior al 10%. Aproximadamente el 90% de las muertes ocurre en las 2 h siguientes a la instauración de la tromboembolia pulmonar.
Los datos clínicos son inespecíficos. El síntoma más constante es la disnea de aparición brusca seguido del dolor pleurítico.
Para su diagnóstico nos servimos de una serie de pruebas complementarias entre las cuales se encuentran:
1. Gasometría: una gasometría normal no excluye la tromboembolia pulmonar, pero suele aparecer hipoxia con hipocapnia.
2. ECG: con frecuencia es normal, si bien hay hallazgos inespecíficos que nos deben alertar, como son: taquicardia, desviación del eje a la derecha, bloqueo de rama derecha y S1Q3T3.
3. Radiología de tórax: habitualmente es normal. Pero si se ha producido un infarto pulmonar pueden aparecer infiltrados, pequeños derrames, etc.
4. Ecocardiograma transesofágico o eco-Doppler transtorácico: sugiere la tromboembolia pulmonar si demuestra dilatación e hipocinesia del ventrículo derecho.
5. Gammagrafía pulmonar: una gammagrafía de perfusión normal excluye la existencia de tromboembolia pulmonar significativa. En la gammagrafía de ventilación/perfusión la observación de áreas con ventilación normal y defectos de perfusión se considera característica de obstrucción vascular. Dependiendo del tamaño del defecto de perfusión observado y de la presencia o ausencia de patología radiológica, la existencia de tromboembolia pulmonar se valora como probabilidad alta, intermedia o baja.
6. Angiografía pulmonar: es una técnica invasiva de bajo riesgo (el 1,3% de complicaciones importantes), que debe realizarse sólo cuando la sospecha clínica de tromboembolia es elevada y no se ha podido hacer un diagnóstico concluyente.
El tratamiento consiste en:
1. Control de la hipoxemia: en toda embolia pulmonar clínicamente significativa existe una hipoxemia que se debe corregir por el procedimiento más adecuado según la gravedad (desde mascarilla facial a ventilación mecánica).
2. Tratamiento del shock en caso de embolia pulmonar masiva. Se iniciará con aporte de líquidos para mejorar la precarga del ventrículo derecho y si ello no es suficiente se añadirán drogas vasoactivas tipo dopamina, dobutamina o isoproterenol.
3. Tratamiento anticoagulante con heparina intravenosa y posteriormente se pasa a Sintrom.
La dosis de heparina que se debe administrar es 5.000 U i.v. en bolo seguido de perfusión continua de 500-600 U/kg/día durante 5 o 6 días que luego se solapará con Sintrom para terminar dejando sólo el Sintrom y mantener el INR de intervalo terapéutico entre 2 y 3.
En caso de tromboembolia pulmonar masiva puede ser necesario el uso de trombolíticos.
Neuropatía postherpética
La neuropatía herpética se define como el dolor a lo largo del trayecto de un nervio que persiste durante más de 4 semanas tras la desaparición de las lesiones cutáneas características del herpes zoster. La neuropatía herpética es más frecuente en mujeres y su indicencia aumenta al igual que su gravedad de forma proporcional a la edad del paciente. La analgesia precoz y el tratamiento con aciclovir mejora el resultado.
Bibliografía general
Cigarro JE, Esselbacher EM, De Sanctis RW, Warret A. Diagnostic imaging in the evaluation at suspected aortic dissection. Old standards and new directions. N Engl J Med 1993;328:35-43.
López Bescos L, Fernandez Ortiz A, Bueno Zamora H, Coma Canella I, Lindon Gorbi RM, Cequier Fillat A, et al. Guías de práctica clínica de la Sociedad española de Cardiología en la angina inestable /Infarto sin elevación ST. Rev Esp Cardiol 2000; 53:838-50.
Lorell B, Braunwald E. Enfermedad pericárdica. En: Braunwald E, editor. Tratado de cardiología. Madrid: McGraw-Hill Interamericana de España, 1993;16:36-93.
Wolf PS. Dolor torácico. En: Harold Friedman H, editor. Problem oriented medical diagnosis. 5th ed. New York: Little Brown, 1991; p. 39-47.