Los servicios de emergencias extrahospitalarias cobran un enorme protagonismo en la atención de los pacientes politraumatizados en el lugar del suceso. De hecho, desde su aparición ha disminuido la morbimortalidad de este tipo de pacientes. El manejo de las situaciones o sucesos violentos en la vía pública necesita una actitud altamente especializada que debería ser conocida por todos los profesionales sanitarios a fin de poder entender y ayudar a estos equipos cuando están actuando o cuando efectúan la transferencia del paciente en el medio hospitalario. Los servicios de emergencias extrahospitalarias necesitan la colaboración de otros cuerpos de seguridad del Estado para que les faciliten el acceso a la víctima. Los tiempos de aproximación, de valoración inicial y de inmovilización tienen una enorme repercusión para el futuro de la víctima.
El politraumatizado es un paciente que requiere ser atendido en el lugar del suceso de forma precoz y por personal especializado. Para su atención, en la actualidad se han desarrollado eficientes servicios de emergencias y UCI móviles perfectamente equipadas. No obstante, para que este servicio pueda funcionar se precisa de una serie de infraestructuras que todo personal sanitario debe conocer: centro médico coordinador y recursos humanos.
Coordinación con el centro receptor
Centro coordinador
Es el que recibe las llamadas de alerta procedentes de las personas que han sido testigos o se han visto implicadas en el suceso y de los cuerpos de seguridad. Actualmente se está intentando que todas las autonomías dispongan del mismo código de acceso telefónico mediante el 112. No obstante, en zonas donde existe el 061 se suele llamar a este número anteponiendo el prefijo del lugar desde donde se llama. El médico responsable recoge la información clínica del paciente o pacientes: número de víctimas, nivel de conciencia, etc. También se informa de la localización del paciente.
De acuerdo con las características, el tipo y el número de víctimas, el centro coordinador movilizará el equipo asistencial más adecuado y seleccionará el centro u hospital receptor apropiado, según la especialidad, la distancia y la disponibilidad de camas. Durante el traslado o asistencia, el equipo asistencial permanecerá en contacto con el centro receptor, donde el médico de guardia cumple las funciones de jefe de guardia. Los centros de coordinación atenderán a las llamadas las 24 horas de los 365 días del año.
Recursos humanos
En la UCI móvil deben ir, al menos, el conductor, un diplomado universitario de enfermería y el médico.
El personal debe disponer de amplios conocimientos en distintas patologías y situaciones críticas y saber trabajar con otros equipos de seguridad ciudadana constituidos por grupos multiprofesionales muy heterogéneos, ya que, sobre todo en los accidentes acaecidos en vía pública, están implicados policías, bomberos, técnicos de emergencias sanitarias, médicos y enfermeras. Por ello es imprescindible que los miembros de estos servicios reciban una información y formación conjunta que incluya simulacros.
Recursos materiales
Están compuestos por los vehículos en los que se realiza el transporte, como pueden ser ambulancias (transporte terrestre), aviones y helicópteros sanitarios (transporte aéreo) y embarcaciones (transporte marítimo).
Los técnicos de emergencias que forman cotidianamente las dotaciones de ambulancias deben comprobar, después de cada salida, los sistemas mecánicos y luminosos del vehículo, el material de inmovilización y movilización de pacientes, los equipos de oxigenoterapia fijos y portátiles, el sistema de protección del personal y la lencería.
Aproximación del equipo de emergencias al lugar del accidente
La aproximación del equipo de emergencias al lugar del accidente debe realizarse de la manera más segura posible. Si bien el artículo 67 de la sección 4.a del Reglamento General de Circulación da prioridad a los servicios de emergencias y además les permite ignorar las normas de velocidad y circulación cuando se encuentran en acto de emergencia, debe primar, como la misma ley menciona, la coherencia y la seguridad de otros viandantes y del propio equipo.
En los accidentes en la vía pública los primeros en acudir al lugar del suceso suelen ser los cuerpos de seguridad del Estado; no obstante, si no fuera así, al llegar la ambulancia lo primero que se hará es marcar el lugar del accidente mediante la utilización de los sistemas luminosos de la ambulancia, la colocación de triángulos reflectantes de peligro, aproximadamente a 150 m en ambos sentidos de la vía, y hacerse visibles en el lugar utilizando chalecos y bandas reflectantes; el vehículo se debe aparcar de modo que no obstaculice el tráfico y a unos 15 m de los vehículos de emergencia.
Durante esta fase de aproximación se establece comunicación por la emisora con el centro para que sepan que se ha llegado, a la vez que se analiza la necesidad de enviar o no más recursos. Si es posible, se accede a los heridos; en caso contrario se alerta a los bomberos para que con su material permitan llegar al paciente.
Si en el accidente están implicados vehículos con mercancías peligrosas, el acceso al lugar del accidente se hará en situación lateral al vehículo y siempre en la dirección del viento. En estos casos la ambulancia se estacionará a más de 50 m del lugar del suceso, y siempre obedeciendo las órdenes de los bomberos y de otros miembros de seguridad.
En caso de riesgo con cables eléctricos, la ambulancia se estacionará en lugar seguro y nunca penetrará en el rectángulo que tenga como base el espacio entre cinco postes de tendido eléctrico, como altura el espacio entre dos postes de tendido afectados, y como centro el poste afectado.
Llegada de la UCI móvil al lugar del accidente
En el lugar del accidente, sobre todo cuando el número de víctimas es elevado, deben establecerse cuatro grupos de víctimas según su gravedad:
a) Grupo de alta prioridad. Son enfermos graves e inestables pero recuperables; tienen prioridad absoluta y se identifican con etiquetas rojas. En este grupo se incluyen los pacientes con insuficiencia respiratoria, shock o paro cardiorrespiratorio.
b) Grupo de media prioridad. Son enfermos en estado leve y cuyo tratamiento puede retrasarse sin consecuencias (máximo 4 h). Se identifican con tarjetas amarillas. Son los que se atenderán una vez atendidos los de alta prioridad.
c) Grupo de baja prioridad. Son enfermos leves y con tratamiento diferible. Se identifican con el color verde. La asistencia puede diferirse más de 6 h, en caso de que no fuera posible atenderlos antes. Son víctimas que pueden deambular.
d) Grupo sin prioridad. Se identifican con etiquetas negras y son los fallecidos o en situación agónica e irreversible.
En todos los accidentes con pacientes que se encuentran dentro de un vehículo se debe alertar a los bomberos.
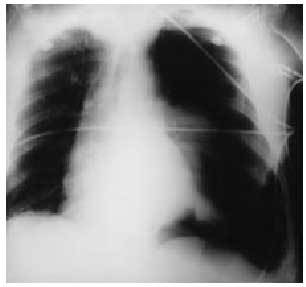
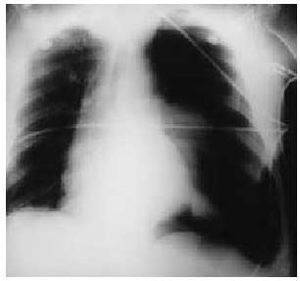
La actitud del equipo de emergencia consiste en: a) garantizar la permeabilidad de la vía aérea, b) resolver neumotórax a tensión (fig. 1) y cerrar el abierto, c) administrar oxígeno, d) la compresión de hemorragias externas, e) el cuidado de las amputaciones, f) el tratamiento del shock hipovolémico y g) la inmovilización.
Fig. 1. Neumotórax a tensión en hemitórax izquierdo.
El destino de la víctima de un accidente múltiple debe ser seleccionado en el punto de origen según la distancia al hospital, la gravedad y el tipo de lesiones que presente.
Valoración inicial
Al realizar la valoración de los accidentados, el equipo médico debe tener en cuenta las siguientes premisas:
1. Bajo ningún concepto se debe agravar el daño que ya existe.
2. Los problemas se irán solucionando tal como se van encontrando, sin pasar al siguiente hasta que no esté solucionado el primero, con la salvedad de aquel que si aparece supone un riesgo vital y que no se puede posponer.
3. Hay que dar prioridad a la vida sobre la función, y a ésta sobre la estética.
4. No hay que bajar la guardia en ningún momento. El politraumatizado se debe considerar un enfermo tremendamente dinámico, lo que obliga a la revaluación continua.
En la primera evaluación a realizar al enfermo se deben determinar situaciones que comprometan la vida del paciente y resolverlas, lo que supone aplicar el ABC del paciente politraumatizado (airway, breathing and circulation).
a) Vía aérea. Se buscará la existencia de signos de obstrucción total o parcial de la vía aérea: cuerpos extraños, lesiones faringotraqueales y lesiones faciales. La apertura de la vía aérea se realizará mediante la maniobra de elevación mentoniana, evitando el movimiento de la columna cervical.
Al paciente politraumatizado en el lugar del accidente se le debe tratar siempre como si tuviese una lesión cervical. En caso de que el paciente lleve casco, la extracción del mismo debe realizarse por al menos dos personas. La persona encargada de su retirada mantendrá una tracción lineal de unos 10-12 kg en dirección cefálica, colocando ambas manos a los lados del casco y con los dedos en la mandíbula de la víctima. El ayudante soltará o cortará la correa de fijación.
b) Respiración. Se valorará si el paciente respira, cómo y cuántas veces lo hace. Para ello:
1. Inspeccionaremos el cuello y el tórax en busca de heridas por las que sale aire y/o sangre, deformidades en cuello y tórax, asimetría en los movimientos torácicos, respiración torácica o abdominal, desplazamientos traqueales e ingurgitación de las venas del cuello.
2. Palparemos el cuello y el tórax buscando enfisemas subcutáneos (crepitaciones), deformidades no visibles, etc.
3. Auscultación del tórax, buscando asimetrías de los ruidos respiratorios, abolición del murmullo vesicular, ruidos cardíacos apagados, etc.
Las afecciones que se pretende descartar son: neumotórax a tensión (fig. 1), neumotórax abierto, tórax inestable y contusión pulmonar, hemotórax, neumotórax simple y fracturas costales y/o esternales.
c) Circulación. Valoraremos la existencia de hemorragias externas y se procederá a su taponamiento. Así mismo se evalúa la frecuencia y ritmo cardíacos, y el color y la temperatura cutánea, el relleno capilar, etc.
La medición de la tensión arterial no es una técnica que se deba llevar a cabo en la evaluación inicial, ya que su utilidad es escasa en los primeros momentos o en fases de sangrado. Por ello, lo más práctico consiste en correlacionar la presencia de los diferentes pulsos con un mínimo necesario de presión arterial sistólica: pulso carotídeo (60 mmHg), pulso femoral (70 mmHg) y pulso radial (80 mmHg).
Una vez que el paciente ya ha sido introducido en la ambulancia, entonces se procederá a medir la tensión arterial, se controlará el ritmo cardíaco mediante electrocardiograma y se monitorizará la saturación de O2, que nos proporciona datos tanto de la situación hemodinámica como de la ventilatoria.
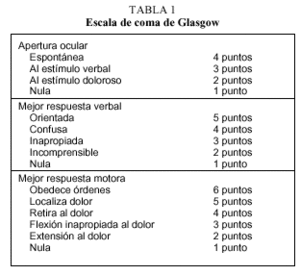
d) Valoración de la situación neurológica. En el lugar del suceso, mediante la escala de coma de Glasgow (tabla 1) se valorará, además, la sensibilidad superficial y motora, se preguntará sobre la sensibilidad motora y sensitiva de extremidades inferiores, superiores y ano, y se determinará el tamaño y la reactividad pupilar.
Tratamiento de las distintas situaciones en la evaluación inicial
Existen tres situaciones que pueden encontrarse en la valoración inicial y que se deben atajar de forma precoz: insuficiencia respiratoria, shock y parada cardiorrespiratoria.
a) Insuficiencia respiratoria. En el paciente consciente se aplicará oxigenoterapia con mascarilla con reservorio de oxígeno para conseguir una FiO2 lo más elevada posible. En el paciente inconsciente, si se trata de motoristas, retirada del casco y limpieza de la vía aérea, manual o con cánula orofaríngea. Luego se procede al aislamiento de la vía aérea: orotraqueal con estabilización cervical manual, cricotiroidectomía y ventilación artificial.
En ambos casos, cuando exista neumotórax o traumatismo torácico abierto, deberá ser corregido. En el caso del neumotórax, con drenaje pleural mediante angiocatéter conectado a válvula de Heimilch o tubo de drenaje torácico conectado a sello de agua. En el caso de traumatismo torácico abierto se procederá a colocar drenaje pleural o vendaje valvular (se coloca una gasa tapada por tres de los lados y se deja el cuarto sin sellar para que actúe como válvula).
b) Shock. Se procederá al taponamiento de puntos sangrantes, a la elevación de miembros con puntos sangrantes, a la colocación de torniquetes, en caso de amputaciones con sangrado incoercible, a la canalización de vías venosas (es preferible coger dos periféricas con catéter grueso y corto; en niños menores de 6 años y cuando se fracasa en la canalización del acceso venoso, se puede recurrir a la vía intraósea), a la infusión de líquidos y al control de la hipotermia.
c) Parada cardiorrespiratoria. Requiere el tratamiento enérgico de las posibles causas desencadenantes, que habitualmente no son de causa cardíaca.
Extracción del paciente
Las herramientas para el rescate del paciente que se utilizan actualmente son frías, es decir, no producen chispas ni son agresivas para la víctima. Entre las más usadas se debe conocer las siguientes:
1. Cizalla. Se utiliza para intentar obtener una vía de extracción de las víctimas rápida y segura realizando cortes en la chapa metálica y abriendo puertas. Consta de dos cuchillas curvas fabricadas con acero especial endurecido. Su peso es de unos 14 kg, y su poder de corte, de 9.000 kg.
2. Pinzas separadoras. Sirven para abrir o apartar puertas, asientos, volantes, salpicaderos. Si se utilizan con cuchilla producen cortes rectos sobre la chapa.
3. Cilindros hidráulicos. Su uso está recomendado cuando se requiere una gran longitud de apertura.
4. Cojines neumáticos. Son un conjunto de elementos que se llenan de aire a presión y se utilizan principalmente para elevar y separar cargas pesadas, y también para presionar y obstruir cuando existen fugas. Los hay de dos tipos: elevadores, construidos con neopreno especial de alta densidad, y tapafugas, construidos con neopreno con una estructura formada por 6 capas de varillas de acero en sus bordes y que disponen de una malla externa antideslizante que les permite trabajar de manera superpuesta, así como en terrenos con irregularidades.
5. Bomba cortapedales. Es una herramienta manual y funciona igual que la cizalla, pero su tamaño es el adecuado para acceder a los pedales y cortarlos para poder liberar los miembros inferiores atrapados.
La extracción del paciente del vehículo en que se halle incluye la inmovilización y el traslado del paciente hasta el medio de transporte. A grandes rasgos debe tenerse en cuenta que el paciente politraumatizado ha de moverse en bloque. Los materiales utilizados para la inmovilización deben inmovilizar, no deben tener efectos secundarios, han de ser cómodos y deben ser adecuados para todas las edades.
Material para la inmovilización
El material de inmovilización y movilización de heridas utilizado por el personal de los servicios de emergencias incluye los collarines cervicales, el tablero espinal corto, el corsé espinal, las férulas neumáticas, la camilla de cuchara, el colchón de vacío y las camillas asistenciales.
La inmovilización tiene como objetivo disminuir los efectos de la lesión primaria y evitar la lesión secundaria, es decir, inmovilización preventiva y curativa.
Inmovilización para la extracción del paciente en posición sentada
Extracción sin material
La técnica dependerá del número de rescatadores. Para un solo rescatador se utiliza la técnica o maniobra de Reuttek, que es realizada por una sola persona y en la que los antebrazos del rescatador se introducen debajo de las axilas del paciente; la mano que queda más distal al rescatador sujetará el antebrazo contralateral del paciente. Para más de un rescatador se realiza un giro del paciente en bloque, junto con los miembros inferiores.
Extracción con material
La inmovilización ideal es la que tiende a 0o en cualquier movimiento. Para intentar conseguir este objetivo existen en el mercado gran cantidad de dispositivos, y todos ellos tienen alguna de estas funciones: corregir deformidades, limitar el movimiento, estabilizar la columna y facilitar el reposo funcional.
Collarín cervical. Es el elemento más importante en la inmovilización espinal. El collarín ideal debe ser rígido, tener un apoyo mentoniano, tener un orificio anterior amplio, para poder mantener posibles traqueostomías, conectadas a ventilación, y ser de fácil almacenamiento y limpieza posterior. El que mejor inmovilidad consigue es el modelo Philadelphia.
Para colocar el collarín en primer lugar se debe explorar el cuello en busca de lesiones o signos compatibles con alteraciones de la vía aérea, ventilación y circulación, tales como lesiones traqueales, desviaciones traqueales, enfisema subcutáneo, ingurgitación yugular y ausencia de pulso carotídeo.
Una vez explorado el cuello, se colocará la columna cervical en posición neutra, lo que se consigue colocando al paciente con la nariz al frente. La posición neutra está contraindicada si el movimiento que hay que hacer para llegar a ella origina déficit neurológicos, y en estos casos se utilizarán sistemas de inmovilización de vacío.
Una vez valorado lo anterior se elige la talla apropiada de collarín y, con la ayuda de otro rescatador que sujetará firmemente la cabeza ayudándose de los relieves óseos faciales, se procede a la colocación.
Tablero espinal. Para el paciente que permanece sentado lo ideal es la utilización del tablero espinal corto y corsé espinal, que complementa al collarín tanto en sus movimientos de flexoextensión como en los de lateroflexión y rotación.
Para su colocación se introduce entre el paciente y el respaldo del asiento; hay que intentar que llegue a la superficie del asiento, percatándose de que su extremo distal no se coloque entre la cinturilla de la ropa. Se suben las cintas del arnés y las alas del tronco del tablero espinal se pasan y se ajustan al tronco, dejando los brazos fuera y abrochando las cintas de abajo arriba. Posteriormente se tensan todos los correajes, sujetando al paciente, y por último y siempre teniendo sujeta la cabeza se colocan las alas superiores del tablero a ambos lados de la cara. Si queda algún hueco entre el occipucio y el corsé, se rellena con toallas o almohadas.
Para extraer al paciente del vehículo entre dos rescatadores se rota en bloque al paciente para colocar la espalda frente al hueco de la puerta. Se coloca al paciente en decúbito sobre el tablero espinal y se tira de los arneses cefálicos para extraer al paciente.
Inmovilización del paciente en decúbito
Existen cuatro posibles decúbitos, y para poder controlar la vía aérea se tiende a poner al paciente en decúbito supino. Para ello, todas las movilizaciones que se le hagan al paciente se harán en bloque.
Para proceder al volteo del paciente de decúbito prono a supino primero hay que decidir sobre qué costado se va a hacer girar al paciente, en función de la disponibilidad de espacio y de cómo se encuentren los miembros superiores e inferiores. El paciente debe ser volteado sobre su eje, uno de cuyos extremos es el miembro superior colocado en elevación por encima de la cabeza y el otro, el miembro inferior correspondiente. Uno de los rescatadores sujeta la cabeza, otro coge al paciente por el hombro y la pelvis, por el lado contrario al que va a girar, y un tercero hace girar al paciente cogiéndolo por la cadera y la rodilla. En un primer tiempo del movimiento se pasa a decúbito lateral, y tras recolocación de los rescatadores se pasa a decúbito supino, pudiendo colocarlo ya sobre el tablero espinal largo.
Tablero espinal largo. Este tablero, que cada vez tiene más adeptos, consiste en una tabla de la longitud de un hombre provista de arneses que permiten sujetarlo y movilizarlo. Está indicado en levantamientos cuando el paciente está en el suelo en decúbito supino.
Camilla de cuchara. Es la más utilizada en el medio extrahospitalario. Se trata de un soporte metálico constituido por dos ramas simétricas longitudinales articuladas en sus extremos superior e inferior y que, gracias a un sistema telescópico con anclajes, permite adaptar diferentes longitudes.
Para su colocación son necesarias al menos tres personas, siendo ideal la colaboración de una cuarta persona. La primera persona se ocupa de sujetar la cabeza y el cuello. La segunda realiza una suave lateralización del tronco para permitir le entrada de las ramas. La tercera se encarga de introducir la rama de la camilla bajo el paciente. En el caso de contar con una cuarta persona, se encarga del manejo de los miembros inferiores.
Las ramas deben introducirse hasta que el cierre coincida y sea posible cerrarla. Una vez abrochada, y siempre sin soltar la cabeza, se puede levantar al paciente para depositarlo en la camilla de transporte.
Retirada del casco
La utilización del casco en los conductores de motocicletas es cada vez más frecuente en cumplimiento de la normativa vigente. La creencia de que la utilización del casco aumenta la incidencia de lesiones cervicales es falsa. El casco protege de lesiones craneales, maxilofaciales y cervicales.
El personal de los equipos de emergencia debe conocer las técnicas necesarias para la retirada del casco, manteniendo la inmovilización de la columna cervical. Los pasos a seguir son los siguientes:
1. La persona encargada de la retirada del casco realiza una tracción lineal de unos 10 kg en dirección cefálica, colocando ambas manos a los lados del casco, con los dedos en la mandíbula de la víctima. Esta precaución previene el deslizamiento del caso si la correa está floja.
2. El ayudante suelta la correa de fijación.
3. El ayudante coloca una mano en la región cervicooccipital y otra en la mandíbula.
4. La otra persona retira el caso, teniendo en cuenta que la expansión lateral del casco facilita su extracción y que, si el casco cubre toda la cara, se debe hacer un giro, elevando la parte anterior, para liberar la nariz.
5. Durante la fase de extracción del casco, el ayudante mantiene la tracción de la cabeza para prevenir desplazamientos de la misma.
6. Tras la retirada del casco, el ayudante se ocupa de mantener la tracción lineal de la cabeza.
7. La tracción debe ser mantenida hasta realizar la fijación de la cabeza mediante collarín.
Inmovilización del paciente para el transporte
Los objetivos que deben trazarse para inmovilizar al paciente son procurar la comodidad del paciente y hacer que la inmovilización no interfiera con su evaluación. Para ello se colocan mantas y sábanas entre el cuerpo y los hierros de la barandilla de la camilla para evitar los desplazamientos laterales. Se ponen sábanas o mantas a los pies del paciente, para evitar la posición de equino, y también a ambos lados de la cabeza, y se ata al paciente.
Otra manera de inmovilizar al paciente consiste en utilizar colchones de vacío. Se trata de estructuras rellenas de material aislante, con una válvula a la que se aplica una bomba para crear el vacío. El colchón es moldeable, y cuando se crea el vacío queda con la forma que se le haya dado, con lo que se consigue un soporte rígido. En el transporte terrestre o aéreo el colchón de vacío protege de las vibraciones.
En caso de accidente, y cuando el paciente se encuentra en el suelo, se recomienda el levantamiento con una camilla de cuchara, depositarlo sobre un colchón de vacío, usar cinturones y vendajes cruzados para la cabeza, y que la ambulancia circule a velocidad moderada.
Fase de transferencia
Consiste en la llegada al centro hospitalario en el que se realizará la entrega del paciente al equipo médico, comunicando verbalmente y por escrito el tipo de accidente, el estado inicial del paciente, las maniobras realizadas, el estado actual y las incidencias producidas durante el traslado.
Fase de reactivación
En ella se realizan las labores de limpieza y reposición de material. Colaboran todos los miembros del equipo, y posteriormente se comunica al centro coordinador la disponibilidad del equipo y del material para una nueva intervención.
Medidas de protección, autoprotección y seguridad de los equipos de emergencias
Lo primero que debe tenerse en cuenta es que la seguridad del equipo se antepone a todo. Antes de comenzar a tratar a los accidentados, el equipo de emergencias debe estar seguro de haber convertido el lugar del suceso en un lugar seguro.
Los equipos de emergencias y los pacientes que son trasladados en ellos sufren los inconvenientes de las alteraciones fisiológicas que conlleva el transporte sanitario.
1. Transporte aéreo. La altura produce la expansión de gases, con cambios volumétricos que afectan al aparato digestivo aumentando los gases de la cámara gástrica, del intestino, etc. y al aparato respiratorio provocando edema agudo de pulmón y neumotórax, y también se da un amento de la presión intracraneal, que provoca neumoencéfalo. A su vez se experimenta una disminución de la presión parcial de oxígeno, y cuando el paciente es transportado por vía aérea se le debe procurar un aporte extra de oxígeno.
2. La meteorología marca también las condiciones en las que se procede a la atención de emergencias.
3. Las vibraciones pueden ser acústicas o mecánicas. El nivel de ruido promedio en el transporte terrestre es de 60-70 decibelios, y en el caso de helicópteros llega a niveles de 80-90 decibelios. Este ruido, además de provocar alteraciones en el paciente (cefalea, estrés, taquicardia), dificulta la adecuada anamnesis y la exploración del paciente. Las vibraciones mecánicas más nocivas se encuentran entre los 4 y 12 Hz inducen fenómenos de resonancia en órganos internos e incluso pueden llegar a producir roturas de la microcirculación de distintos órganos o vísceras.
4. Los cambios de aceleración y deceleración influyen en el paciente que viaja en la ambulancia en decúbito supino y con la cabeza en situación anterior, en el sentido de la marcha. Las aceleraciones positivas a las que se ve sometido son las de arranque y los cambios de marcha, que producen, entre otras alteraciones, hipotensión, taquicardia refleja y alteraciones electrocardiográficas, sobre todo en el segmento ST. Las deceleraciones bruscas van a dar lugar a elevación de la presión arterial, elevación de la presión intracraneal y bradicardia refleja.
5. Traumatismos producidos al movilizar a los pacientes. Los equipos de emergencias se ven sometidos a jornadas laborales con grandes dosis de sobresfuerzo a la hora de movilizar al paciente, que pueden derivar en lesiones musculares y dolores de espalda. Así pues, se aconseja al personal de emergencia: a) agacharse para levantar pesos. Los músculos de las piernas y los muslos son los que deben soportar el esfuerzo y no los de la espalda; b) no girar el cuerpo cuando se soporta peso, sino mover los pies; c) separar los pies; el derecho debe quedar más adelantado; d) cuando se está en posición de agachado, debe mantenerse la espalda derecha, y el cuello y la cabeza deben seguir alineados con la espalda; e) los dedos y las manos han de extenderse para levantar el peso con la palma, y f) cuando se vaya a movilizar a un paciente entre varias personas, deben coordinarse los movimientos.
Riesgos químicos
En los hospitales y en la calle los servicios de emergencia utilizan gran cantidad de sustancias químicas, unas conscientemente y otras sin tener conocimiento de que las están manipulando, y que pueden provocar irritaciones o alergias, daños sobre órganos, malformaciones congénitas e incluso cáncer.
Riesgo biológico
El riesgo de contraer la infección depende de la frecuencia de exposición de la piel y las mucosas a la sangre y otros líquidos biológicos. Las enfermedades infecciosas más relevantes que deben tener en cuenta para evitar el contagio son las hepatitis B y C y el sida.
Es imposible identificar a los pacientes potencialmente infectados, por lo cual siempre partiremos de la premisa de que puede tener una enfermedad contagiosa. Las recomendaciones para la prevención de enfermedades transmisibles son:
a) Barreras físicas: guantes, mascarillas, gafas, bata, gorros, calzas.
b) Barreras químicas: desinfectantes y antisépticos básicos.
c) Lavarse las manos antes y después de atender al paciente. Un lavado efectivo requiere de al menos veinte segundos de fricción con agua y jabón líquido, utilizando toallas de papel desechables.
d) Cubrir las propias heridas con apósitos impermeables, y retirar anillos y pulseras antes de tratar al paciente.
e) Evitar hábitos que impliquen contacto bucal (morderse las uñas, comer, beber, fumar en el puesto de trabajo, etc.).
f) Manejar con cuidado objetos punzantes o cortantes. Las agujas y los bisturíes nunca deben ser reencapuchados ni manipulados. La eliminación de estos objetos se efectúa en recipientes para material biocontaminado, sin llegar a llenar totalmente los envases.
g) Limpiarán de forma inmediata la superficie u objetos contaminados con sangre y fluidos, vertiendo lejía diluida al 10%.
g) Es aconsejable el uso de material desechable.
h) La vacunación contra la hepatitis B es la forma más eficaz de evitar los riesgos; todo el personal debe recibirla, efectuando controles periódicos para mantener los niveles de inmunidad. Al personal no vacunado y expuesto accidentalmente al virus de la hepatitis B se le administrará quimioprofilaxis postexposición. En el caso de exposición a la hepatitis C, se administrará gammaglobulina inespecífica.
En el caso de personas que sufran exposiciones accidentales a sangre o fluidos corporales, inmediatamente tras el contacto se deberá proceder del siguiente modo:
1. En el caso de salpicaduras o vertidos en superficies u objetos: a) colocarse guantes resistentes; b) verter lejía diluida al 10% sobre la superficie contaminada; c) limpiar el área con toallas desechables; d) quitarse los guantes y lavarse las manos.
2. En el caso de accidentes percutáneos: a) retirar el objeto con el cual nos hemos pinchado; b) lavar la zona debajo del grifo, con agua fría y sin restregar, facilitando o induciendo el sangrado durante 2 o 3 min; c) aplicar antiséptico tipo povidona yodada o clorhexidina; d) cubrir con un apósito impermeable.
3. En caso de salpicadura de la piel, lavar con agua y jabón.
4. En caso de salpicadura de la mucosa, lavar con agua abundante.
Todo accidente con material biológico debe ser declarado, con presencia física del accidentado, en el servicio de medicina preventiva del centro asistencial. La declaración de este accidente debe hacerse a la mayor brevedad posible.
Protección del paciente
El paciente que es trasladado al hospital desde el lugar del accidente debe ser adecuadamente protegido para evitar las caídas de la cama o camilla. Las barandillas y sistemas de fijación deben ser utilizados de forma ineludible en enfermos con alteraciones del nivel de conciencia.
Bibliografía general
Benumof JL. Airway management. St. Louis: Mosby Ed., 1995; p. 1-325.
Delgado MA, Sánchez P. Asistencia extrahospitalaria. En: Atención al paciente politraumatizado. Conceptos. Atlas Habilidades. Madrid: ELA, 1996; p. 38-46.
Grant HD, Murray RH Jr. Servicios médicos de urgencias y rescate. México: Ed. Limusa, 1985.
Perales N. Atención y valoración in situ de los politraumatizados. En: Guillén P, editor. Politraumatizados. XX Symposium Internacional de traumatología. Madrid: Mapfre SA, 1994; p. 13-73.