En este trabajo se revisan los artículos publicados sobre COVID-19, embarazo y afectación del neonato hasta el 30 de abril de 2020. Se han encontrado un total de 33 publicaciones que se refieren a 553 gestantes y 456 partos. Los síntomas más frecuentes en la embarazada fueron fiebre, tos y disnea. Cerca de tercios de los partos se realizaron por cesárea; el 5,9% de las mujeres requirieron ingreso en la UCI y el 4% requirieron ventilación mecánica. No se produjo ninguna muerte materna. Hubo prematuridad en el 22,3% de los partos y el neonato requirió ingreso en la UCI en el 38,3%. Solo se informó de una muerte neonatal (0,4%) y de 13 casos de COVID-19 neonatal (3,4%). La información disponible no permite asegurar que la transmisión se produjera por vía transplacentaria.
Studies published on COVID-19, pregnancy and neonate disease until 30 April 2020 are revised. We found 33 articles including 553 pregnant women and 456 deliveries. The more frequent symptoms in the pregnant women were fever, cough and dyspnoea. About two thirds deliveries were carried out via Caesarean rate; 5.9% women were admitted in the ICU and 4% required mechanic ventilation. No maternal death was reported. Prematurity occurred in 22.3% deliveries and 38.3% neonates required admission in the ICU. Only one neonatal death was reported (0.4%) and 13 neonates (3.4%) suffered COVID-19. The available information does not allow to state whether transmission to neonates occurred transplacentarily.
Entre el 8 y el 18 de diciembre de 2019 se detectó un grupo de 7 casos de neumonía en Wuhan, China, que estaban asociados a un concreto mercado; su investigación dio lugar a la identificación del nuevo coronavirus SARS-CoV-2, que es la causa de la actual pandemia de la enfermedad COVID-191. Posteriormente aparecieron informaciones de prensa que sugieren que la transmisión de COVID-19 en China se inició con anterioridad, e incluso se han identificado retrospectivamente casos de diciembre en Francia. Más recientemente, se han generado dudas sobre si los VIIJuegos Militares Mundiales, celebrados en Wuhan entre el 17 y el 28 de octubre de 2019 con participación de más de 9.000 atletas, pudieron actuar de foco transmisor, lo que adelantaría el inicio de la transmisión entre humanos al menos 2meses antes de la primera comunicación.
Hasta diciembre de 2019 se conocía la existencia de 6 coronavirus patógenos para el hombre: 2 alfacoronavirus (HCoV-229E y HCoV-NL63) y 4 betacoronavirus (HCoV-HKU1, HCoV-OC43, MERS-CoV y SARS-CoV)2. De ellos, solo MERS-CoV3 y SARS-CoV4,5 eran capaces de producir enfermedad grave en humanos: el síndrome respiratorio de oriente medio (Midle-East Respiratory Syndrome [MERS]) y el síndrome agudo respiratorio grave (Severe Acute Respiratory Syndrome [SARS]), hasta el punto de ser incluidos en la lista de los 10 patógenos prioritarios por la Organización Mundial de la Salud6.
El SARS provocó una epidemia en 2002-2003 originada en China y extendida fundamentalmente por el sudeste de Asia, pero con un foco de transmisión en Toronto. Después de producir algo más de 8.000 casos y cerca de 1.000 muertes (tasa de letalidad del 11%), el SARS desapareció en el verano de 20037. Durante la epidemia de SARS en 2002-2003, la infección en gestantes se asoció con enfermedad materna grave, mortalidad materna y aborto espontáneo8; en una serie, 4 de las 7 mujeres con SARS en el primer trimestre de embarazo sufrieron un aborto espontáneo y 4 de las 5 que se infectaron tras la semana 24 tuvieron partos pretérmino9. La gravedad de la infección y la mortalidad fueron mayores en gestantes que en mujeres no gestantes10. No hubo transmisión vertical durante el brote de SARS7.
El MERS apareció en Arabia Saudí en 2012 y continúan produciéndose casos. A 12 de mayo de 2020 se ha informado de 2.494 casos en 27 países, con 858 muertes (tasa de letalidad del 34,4%)11. Hasta el momento solo se han documentado 11 casos en gestantes, de las que 10 tuvieron resultados clínicos adversos12; por ejemplo, en una serie las embarazadas con MERS requirieron ingreso en la UCI; 2gestantes murieron, además hubo una muerte neonatal y una muerte fetal tardía13. Estos resultados podrían estar sesgados por el hecho de que no se buscara sistemáticamente la presencia del virus en todas las embarazadas.
Los demás coronavirus patógenos para el hombre (HCoV-229E, HCoV-NL63, HCoV-HKU1, HCoV-OC43) suelen ocasionar catarro común, y la posibilidad de transmisión maternofetal ha sido poco estudiada14. En cambio, sí se ha descrito transmisión vertical en otros virus respiratorios no coronavirus, incluyendo gripe y virus respiratorio sincitial15.
Todo esto abre la posibilidad de que la COVID-19 afecte de forma especial a la mujer gestante, al resultado del embarazo, o a que se produzca transmisión vertical. Desde el inicio de la pandemia se han publicado numerosas observaciones sobre COVID-19 en gestantes y su descendencia, sin que en el momento actual estén claras las consecuencias; por este motivo, en este artículo se realiza una revisión sistemática sobre estos aspectos en la infección por SARS-CoV-2.
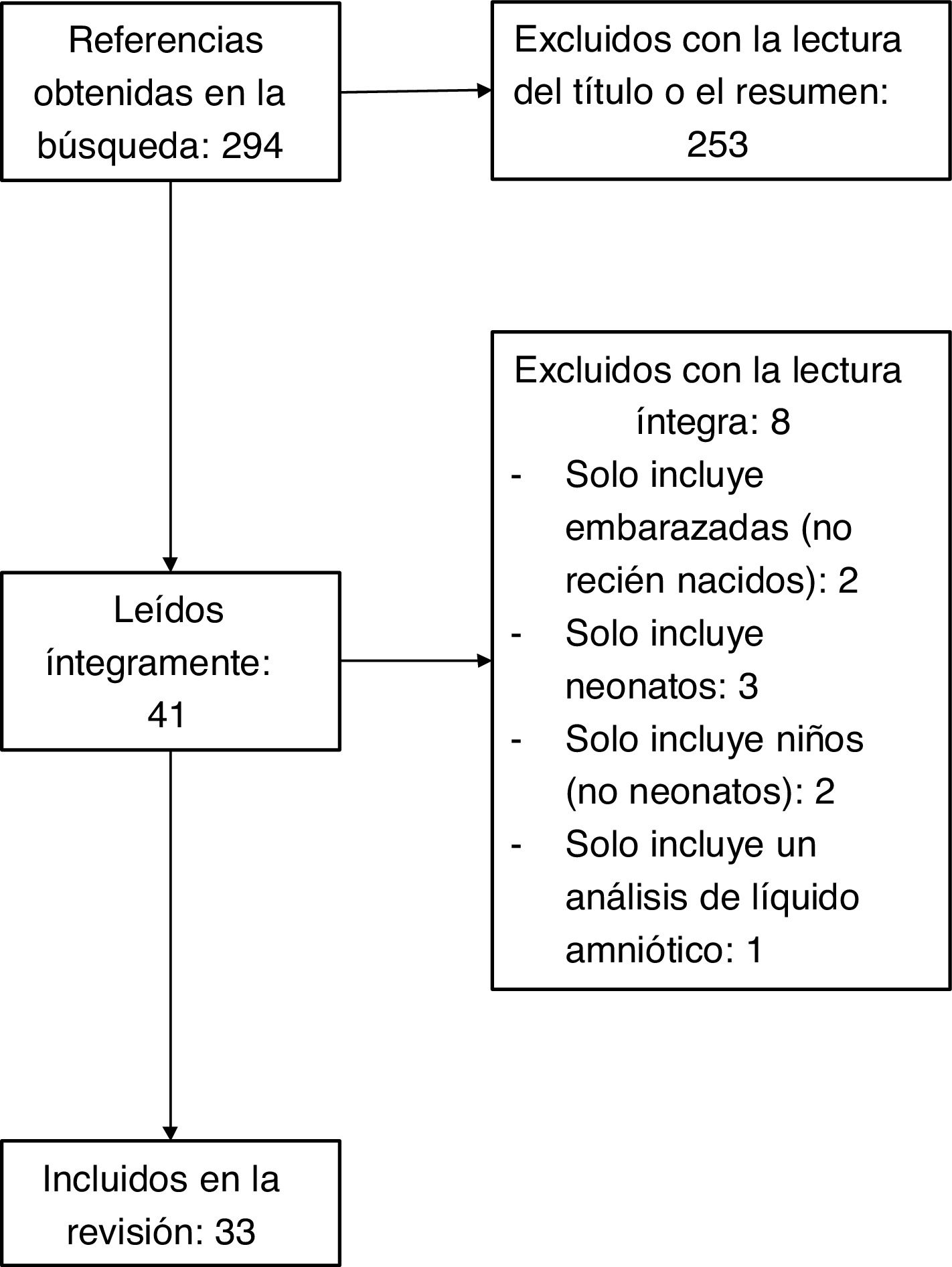
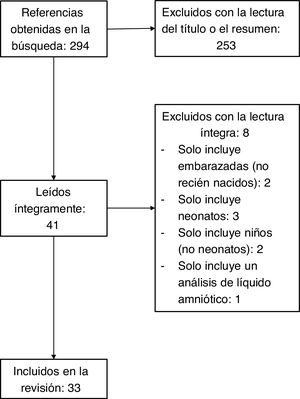
MétodoEl 30 de abril de 2020 se realizó una búsqueda de PubMed con los descriptores («covid 19» OR «sars-cov-2» OR «new coronavirus») AND («pregnancy» OR «pregnant woman» OR «pregnant women» OR «obstetrical patient» OR «delivery» OR «obstetrical care» OR «prenatal care») y se obtuvieron 294 referencias. Se seleccionaron solo artículos o cartas en inglés en los que se presentaran datos de al menos un embarazo con infección por SARS-CoV2 y con resultado final del embarazo (aborto, muerte fetal o parto por cualquier vía); no se limitó la búsqueda en función del tipo de estudio. Tras la revisión de los títulos y resúmenes, se seleccionaron 33 publicaciones16-48; todas ellas eran informes de casos o series de casos. La figura 1 presenta el diagrama de flujo con la selección de artículos.
Las 33 publicaciones fueron revisadas por dos de los autores (IG-A y JL), quienes llevaron a cabo la extracción de datos. Los desacuerdos entre ambos se resolvieron por consenso entre los cuatro autores. De cada publicación seleccionada se extrajo información sobre el país y la ciudad del estudio, número de embarazadas, partos, abortos, vía del parto, edad materna, edad gestacional, datos analíticos de la madre (linfopenia, leucocitosis, trombocitopenia, proteínaC reactiva [PCR] elevada, diagnóstico de COVID-19 por reacción en cadena de la polimerasa en tiempo real [RT-PCR] y diagnóstico de neumonía por pruebas de imagen), síntomas asociados a COVID-19 (fiebre, tos, dolor de garganta, disnea/fatiga, diarrea), complicaciones del embarazo y puerperio (placenta previa, rotura prematura de membranas, ingreso en UCI, necesidad de ventilación, muerte), resultado del embarazo (nacido vivo, distrés fetal, muerte neonatal, asfixia neonatal y COVID-19).
La información disponible no permite un análisis estadístico más allá del cálculo de totales y porcentajes con sus intervalos de confianza al 95%, lo que se hizo mediante la aproximación binomial con el programa Stata 16/SE.
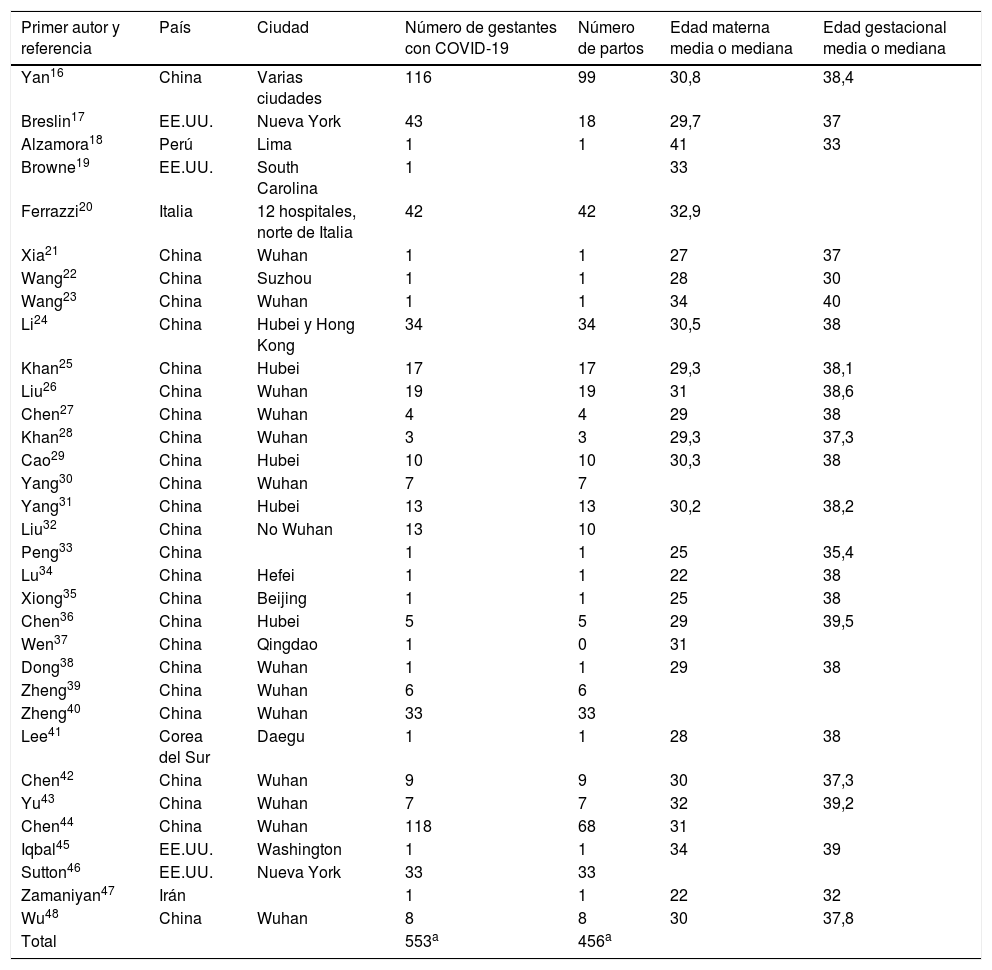
ResultadosVeinticinco estudios se originaron en China, 4 en Estados Unidos17,19,45,46 y uno en Corea del Sur41, Irán47, Italia20 y Perú18. El total de gestantes incluidas es de 553; solo 2estudios reportaron más de 100casos16,44 y 13 trabajos informaban de solo una gestante. La información disponible en los artículos originados en China no permite conocer si puede haber o no solapamiento entre ellos, por lo que parte de la información podría ser redundante. El total de partos producidos fue de 456 (tabla 1). La tabla 1 recoge también la edad materna media o mediana (según fuera reportada en el estudio) y la edad gestacional. Cinco estudios no informaban de la edad materna y 9 no informaban de la edad gestacional.
Artículos incluidos en esta revisión
| Primer autor y referencia | País | Ciudad | Número de gestantes con COVID-19 | Número de partos | Edad materna media o mediana | Edad gestacional media o mediana |
|---|---|---|---|---|---|---|
| Yan16 | China | Varias ciudades | 116 | 99 | 30,8 | 38,4 |
| Breslin17 | EE.UU. | Nueva York | 43 | 18 | 29,7 | 37 |
| Alzamora18 | Perú | Lima | 1 | 1 | 41 | 33 |
| Browne19 | EE.UU. | South Carolina | 1 | 33 | ||
| Ferrazzi20 | Italia | 12 hospitales, norte de Italia | 42 | 42 | 32,9 | |
| Xia21 | China | Wuhan | 1 | 1 | 27 | 37 |
| Wang22 | China | Suzhou | 1 | 1 | 28 | 30 |
| Wang23 | China | Wuhan | 1 | 1 | 34 | 40 |
| Li24 | China | Hubei y Hong Kong | 34 | 34 | 30,5 | 38 |
| Khan25 | China | Hubei | 17 | 17 | 29,3 | 38,1 |
| Liu26 | China | Wuhan | 19 | 19 | 31 | 38,6 |
| Chen27 | China | Wuhan | 4 | 4 | 29 | 38 |
| Khan28 | China | Wuhan | 3 | 3 | 29,3 | 37,3 |
| Cao29 | China | Hubei | 10 | 10 | 30,3 | 38 |
| Yang30 | China | Wuhan | 7 | 7 | ||
| Yang31 | China | Hubei | 13 | 13 | 30,2 | 38,2 |
| Liu32 | China | No Wuhan | 13 | 10 | ||
| Peng33 | China | 1 | 1 | 25 | 35,4 | |
| Lu34 | China | Hefei | 1 | 1 | 22 | 38 |
| Xiong35 | China | Beijing | 1 | 1 | 25 | 38 |
| Chen36 | China | Hubei | 5 | 5 | 29 | 39,5 |
| Wen37 | China | Qingdao | 1 | 0 | 31 | |
| Dong38 | China | Wuhan | 1 | 1 | 29 | 38 |
| Zheng39 | China | Wuhan | 6 | 6 | ||
| Zheng40 | China | Wuhan | 33 | 33 | ||
| Lee41 | Corea del Sur | Daegu | 1 | 1 | 28 | 38 |
| Chen42 | China | Wuhan | 9 | 9 | 30 | 37,3 |
| Yu43 | China | Wuhan | 7 | 7 | 32 | 39,2 |
| Chen44 | China | Wuhan | 118 | 68 | 31 | |
| Iqbal45 | EE.UU. | Washington | 1 | 1 | 34 | 39 |
| Sutton46 | EE.UU. | Nueva York | 33 | 33 | ||
| Zamaniyan47 | Irán | 1 | 1 | 22 | 32 | |
| Wu48 | China | Wuhan | 8 | 8 | 30 | 37,8 |
| Total | 553a | 456a |
a La información disponible no permite garantizar que no haya publicación duplicada. Estos totales deben interpretarse con precaución.
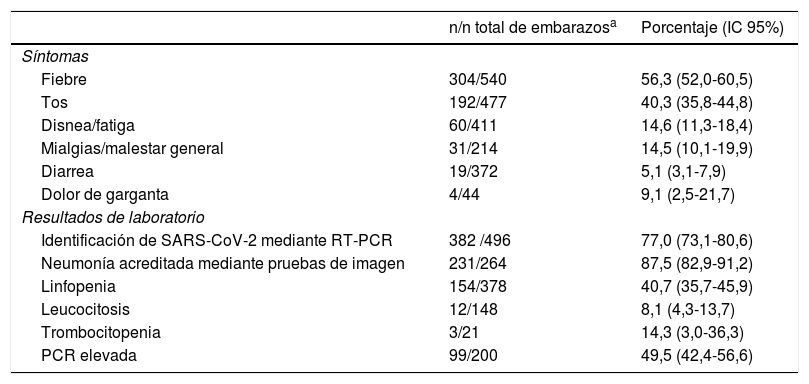
La tabla 2 presenta los datos relativos a síntomas de COVID-19 y resultados de las pruebas de laboratorio o imagen. Igual que en el párrafo anterior, hay muchos datos faltantes, por lo que en la tabla se indica también para cada dato el número de mujeres de las que se tiene la información. El síntoma reportado con más frecuencia fue la fiebre (56,3%; intervalo de confianza al 95% [IC95%]: 52,0-60,5), seguido de la tos (40,3%; IC95%: 35,8-44,8). Otros síntomas menos frecuentes fueron disnea o fatiga (14,6; IC95%: 11,3-18,4) y mialgias o malestar general (14,5; IC95%: 10,1-19,9), aunque este último dato solo pudo ser analizado en 214 mujeres. La diarrea solo estuvo presente en una de cada 20gestantes con COVID-19 (5,1%; IC95%: 3,1-7,9).
Síntomas y resultados de laboratorio
| n/n total de embarazosa | Porcentaje (IC 95%) | |
|---|---|---|
| Síntomas | ||
| Fiebre | 304/540 | 56,3 (52,0-60,5) |
| Tos | 192/477 | 40,3 (35,8-44,8) |
| Disnea/fatiga | 60/411 | 14,6 (11,3-18,4) |
| Mialgias/malestar general | 31/214 | 14,5 (10,1-19,9) |
| Diarrea | 19/372 | 5,1 (3,1-7,9) |
| Dolor de garganta | 4/44 | 9,1 (2,5-21,7) |
| Resultados de laboratorio | ||
| Identificación de SARS-CoV-2 mediante RT-PCR | 382 /496 | 77,0 (73,1-80,6) |
| Neumonía acreditada mediante pruebas de imagen | 231/264 | 87,5 (82,9-91,2) |
| Linfopenia | 154/378 | 40,7 (35,7-45,9) |
| Leucocitosis | 12/148 | 8,1 (4,3-13,7) |
| Trombocitopenia | 3/21 | 14,3 (3,0-36,3) |
| PCR elevada | 99/200 | 49,5 (42,4-56,6) |
a Número de embarazos de los que existe información sobre la variable de interés.
El diagnóstico de COVID-19 se realizó mediante RT-PCR en 382 de 496 gestantes (77,0%; IC95%: 73,1-80,6) y el diagnóstico de neumonía mediante pruebas de imagen en 231 de 264 mujeres (87,5%; IC95%: 82,9-91,2). La PCR elevada (49,5%; IC95%: 42,4-56,6) y la linfopenia (40,7%; IC95%: 35,7-45,9) fueron los hallazgos de laboratorio más frecuentes (tabla 2).
Se produjeron 518 partos, pero la información sobre la vía del parto solo está disponible en 396 de ellos: 314 cesáreas y 82 partos vaginales. La rotura prematura de membranas ocurrió en el 7,4% de los partos (IC95%: 4,2-12,0), el ingreso materno en la UCI en el 5,9% (IC95%: 3,5-9,2) y la necesidad de ventilación mecánica para la madre en el 4,0% (IC95%: 2,2-6,8). No se informó de ningún caso de mortalidad materna (tabla 3).
Forma de parto y complicaciones del embarazo y del parto
| Variable | n/número de embarazosa | Porcentaje (IC 95%) |
|---|---|---|
| Cesárea | 314/518 | 60,6 (56,3-64,9) |
| Parto vaginal | 82/518 | 15,8 (12,8-19,3) |
| Rotura prematura de membranas | 15/202 | 7,4 (4,2-12,0) |
| Preeclampsia | 8/139 | 5,8 (2,5-11,0) |
| Ingreso materno en UCI | 18/304 | 5,9 (3,5-9,2) |
| Madre con ventilación mecánica | 13/324 | 4,0 (2,2-6,8) |
a Número de embarazos de los que existe información sobre la variable de interés.
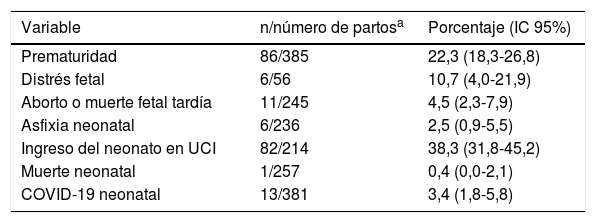
Los resultados del embarazo se muestran en la tabla 4. Ocurrió parto prematuro en el 22,3% de las ocasiones (IC95%: 18,3-26,8) y aborto o muerte fetal tardía en el 4,5% (IC95%: 2,3-7,9). El 38,3% de los recién nacidos necesitaron ingreso en la UCI neonatal (IC95%: 31,8-45,2) y se produjo un caso de muerte neonatal (0,4%; IC95%: 0,0-2,1). En 13 neonatos de 381 se informó de infección por COVID-19 (3,4%; IC95%: 1,8-5,8). A continuación, se detalla la información sobre estos casos de neonatos con COVID-19.
Resultados en el recién nacido
| Variable | n/número de partosa | Porcentaje (IC 95%) |
|---|---|---|
| Prematuridad | 86/385 | 22,3 (18,3-26,8) |
| Distrés fetal | 6/56 | 10,7 (4,0-21,9) |
| Aborto o muerte fetal tardía | 11/245 | 4,5 (2,3-7,9) |
| Asfixia neonatal | 6/236 | 2,5 (0,9-5,5) |
| Ingreso del neonato en UCI | 82/214 | 38,3 (31,8-45,2) |
| Muerte neonatal | 1/257 | 0,4 (0,0-2,1) |
| COVID-19 neonatal | 13/381 | 3,4 (1,8-5,8) |
a Número de partos sobre los que existe información de la variable de interés.
Alzamora et al.18 informan de una mujer de 41años, grávida3, para 2, que ingresó a las 33semanas de embarazo por insuficiencia respiratoria después de una historia de 4días de malestar general, fatiga y febrícula. Su pareja y sus 2hijos estuvieron sintomáticos en los 15días previos al ingreso y la pareja dio positivo a SARS-CoV-2 mediante RT-PCR mientras la paciente estaba en el hospital. Una muestra nasofaríngea de la gestante dio positivo a SARS-CoV-2 mediante RT-PCR. La paciente requirió intubación y ventilación mecánica. Se llevó a cabo el parto por cesárea. El neonato pesó 2.970g y requirió intubación debido al alto nivel de sedación de la madre. Fue inmediatamente separado de la madre y no se le expuso a otros miembros de la familia, que se encontraban en aislamiento. Los análisis de inmunoglobulinas del neonato fueron negativos tanto a IgG como a IgM, pero una muestra nasofaríngea tomada 16h tras el parto dio positivo a SARS-CoV-2 mediante RT-PCR; este resultado fue confirmado 48h después. Los anticuerpos anti-SARS-CoV-2 de la madre fueron negativos el día del parto, pero 4días después (9días tras el inicio de los síntomas) tanto IgG como IgM fueron positivas. Según los autores, el retraso de 16h en obtener la muestra nasofaríngea del recién nacido no permite descartar la transmisión perinatal, que, sin embargo, fue minimizada por la cesárea y la separación del resto de la familia. No se estudió la presencia del virus en líquido amniótico, placenta o sangre del cordón.
En una serie de 42 gestantes con COVID-19, Ferrazzi et al.20 informan de 3 neonatos infectados. El diagnóstico de COVID-19 fue realizado antes del ingreso en el hospital en 10mujeres, en la sala de partos en 27 y en las 36h tras el parto en las restantes 5. Se realizó cesárea en 18casos. A 10 mujeres infectadas se les permitió amamantar usando mascarilla. Dos mujeres que fueron diagnosticas en el postparto amamantaron sin mascarilla y sus recién nacidos resultaron positivos a COVID-19 en los días1 y3 de vida. El tercer caso de neonato infectado ocurrió en una mujer con COVID-19 que parió por vía vaginal; la madre sufrió una grave hemorragia posparto, por lo que el neonato fue inmediatamente separado y no fue amamantado. Unas horas después, el neonato desarrolló síntomas gastrointestinales y el tercer día síntomas respiratorios que requirieron ingreso en la UCI y ventilación mecánica. La RT-PCR realizada unas horas tras el parto dio un resultado equívoco, pero al tercer día el resultado fue positivo.
Una mujer de 34años, en su semana40 de gestación, acudió al hospital por sangrado vaginal, dolor abdominal y fiebre. La TAC sugirió la existencia de una neumonía viral y en los análisis se detectó linfopenia y PCR elevada. Se llevó a cabo una cesárea urgente durante la cual la madre utilizó mascarilla N95 (aproximadamente equivalente a FPP2); el recién nacido pesó 3.205g, no tuvo contacto con la madre tras el parto y fue ingresado en la unidad de neonatología para observación. Media hora tras el nacimiento, el neonato presentó un vómito al ser alimentado con fórmula y un análisis de sangre mostró linfopenia, AST, bilirrubina total, bilirrubina indirecta y creatín-cinasa elevadas. El día posterior al parto, una muestra nasofaríngea de la madre fue positiva para SARS-CoV-2, y una muestra del neonato tomada a las 36h del parto fue también positiva. Los análisis de placenta, sangre del cordón y leche materna fueron negativos a SARS-CoV-223.
En una serie de 17 gestantes infectadas por SARS-CoV-2 Khan et al.25 obtuvieron muestras de la nasofaringe del neonato para análisis mediante RT-PCR inmediatamente tras el parto, que en todos los casos se produjo por cesárea. En 2neonatos se sospechó COVID-19 (RT-PCR negativa) y 5 sufrieron neumonía, sin que se llegara a identificar el agente. No se realizaron análisis para la presencia de SARS-CoV-2 en placenta ni en sangre de cordón. Hay que destacar que el documento consultado es un preprint con numerosas repeticiones y contradicciones.
Una mujer de 29 años embarazada de 34semanas acudió al hospital por fiebre, congestión nasal y dificultad respiratoria. La TAC mostró signos de neumonía, la RT-PCR y los anticuerpos IgG e IgM anti-SARS-CoV-2 fueron positivos antes del parto. Se realizó cesárea, en la que la madre utilizó mascarilla N95; la recién nacida pesó 3.120g, no presentó síntomas y fue inmediatamente puesta en cuarentena sin contacto con la madre. A las 2h de vida, tanto la IgG como la IgM anti-SARS-CoV-2 fueron positivas, las citoquinas IL-6 e IL-10 resultaron elevadas y presentó leucocitosis. Los valores de IgG e IgM continuaron elevados 2semanas más tarde, pero todos los estudios de RT-PCR fueron negativos. La recién nacida no presentó síntomas en ningún momento y fue dada de alta a los 25días de vida38.
Zeng et al.39 informan de una serie de 6mujeres gestantes con RT-PCR positiva a SARS-CoV-2 y neumonía detectable por TAC. Se realizó cesárea en los 6casos, y durante el procedimiento, las madres usaron mascarilla. Los recién nacidos fueron inmediatamente apartados de sus madres y no presentaron síntomas; resultaron negativos con RT-PCR, pero 2 de ellos presentaron IgM elevada, 5 tuvieron IgG elevada y todos IL-6 elevada.
En una serie de 7 gestantes con COVID-19 confirmada por RT-PCR, todas dieron a luz por cesárea. No se realizó análisis de SARS-CoV-2 a 4 de los recién nacidos. De los 3 restantes, 2 fueron negativos y uno positivo en el estudio de RT-PCR realizado a las 36h del nacimiento. No se aporta información sobre si se realizaron RT-PCR antes de esa edad ni sobre niveles de anticuerpos IgG e IgM. El recién nacido con COVID-19 solo tuvo síntomas menores y fue dado de alta 2semanas después43.
DiscusiónLos resultados de esta revisión muestran que la COVID-19 en gestantes suele tener un curso relativamente benigno, como corresponde a mujeres jóvenes, aunque más grave que el que ocurre en mujeres de la misma edad no gestantes. Este resultado es similar al que se presenta en mujeres gestantes con otras enfermedades infecciosas como la gripe49, con aumento de la mortalidad, rotura prematura de membranas, parto pretérmino, retardo de crecimiento intrauterino y muerte neonatal50,51. El mecanismo que explique este peor pronóstico puede estar relacionado tanto con los cambios fisiológicos en la función pulmonar52 como con la alteración en la inmunidad celular53. En los casos descritos en esta revisión, sin embargo, no se ha encontrado ningún caso de mortalidad materna. Este resultado podría deberse a las mejoras en la atención sanitaria, pero también a la publicación selectiva de resultados, como se comenta más abajo en el apartado de limitaciones del estudio.
Aunque algunos estudios muestran que se ha producido infección por SARS-CoV-2 en el neonato18,20,23,25,38,39,43, los resultados no son aún suficientes para asegurar que haya ocurrido transmisión vertical por vía placentaria. Es cierto que en la mayor parte de las publicaciones se muestra cómo se han extremado las medidas de precaución, incluyendo parto por cesárea, separación inmediata del neonato, prohibición de la lactancia materna o —si no se prohíbe— uso de mascarilla por la madre durante la lactación. No obstante, todavía son posibles otras explicaciones, incluyendo la transmisión al recién nacido por personal sanitario, la transmisión en la unidad de neonatología o durante el parto.
En algunos trabajos se identificó la presencia de COVID-19 en el neonato solo mediante la determinación de anticuerpos anti-SARS-CoV-238,39; las IgG son de pequeño tamaño y pueden atravesar pasivamente la barrera placentaria, por lo que su presencia en el neonato no es suficiente para indicar la infección. Las IgM, en cambio, son de gran tamaño, indican infección reciente y solo atraviesan la barrera placentaria si esta se encuentra deteriorada. Su presencia en el neonato sugiere fuertemente la existencia de infección reciente. No obstante, en 2mujeres que habían padecido SARS en el tercer trimestre de embarazo se encontró que la placenta era patológica54, por lo que no puede excluirse que también en la COVID-19 se produzca patología placentaria, aumentando su permeabilidad y facilitando que las IgM hubieran pasado al feto en la última fase del embarazo. En un caso37, el nivel de IgM detectado inmediatamente tras el parto en el neonato descendió rápidamente, lo que parece incompatible con la cinética habitual de las IgM en infecciones congénitas55, por lo que no puede descartarse que llegaran al recién nacido por vía transplacentaria.
Por último, debe destacarse que la mayor parte de los trabajos realizados no aportan información sobre la detección de SARS-CoV-2 en la placenta, la sangre de cordón o el líquido amniótico, y que algunos estudios no indican el momento de la toma de muestras al neonato para la determinación de SARS-CoV-2 por RT-PCR39, o no llegaron a realizar RT-PCR25. En algunas ocasiones se hizo inmediatamente tras el parto38, pero en otras al cabo de 16h de vida o más18,20,23,43.
Los resultados de esta revisión deben interpretarse con cautela por varios motivos. En primer lugar, la información disponible en muchas de las publicaciones no permite excluir que exista publicación repetida; es decir, que la misma pareja/recién nacido aparezca varias veces, unas como descripción de un caso, otras formando parte de una serie, como ya se sugirió durante la epidemia de SARS12. Segundo, muchos artículos presentan poca o muy poca información sobre las gestantes y los recién nacidos. A este respecto, se ha señalado que la urgencia de las revistas científicas por publicar resultados sobre la COVID-19 ha llevado a debilitar el proceso de revisión por pares, haciendo que se publiquen artículos que, en condiciones normales, hubieran sido rechazados56. En tercer lugar, no puede descartarse que se haya producido una publicación selectiva de datos, entendiendo por tal la selección de las gestantes con mejor evolución clínica, lo que explicaría la falta de mortalidad materna. Por último, esta revisión solo incluye resultados publicados hasta el 30 de abril de 2020; una consecuencia es que solo se dispone de información sobre gestantes que fueron infectadas en el tercer trimestre del embarazo o —solo en el caso de China— al final del segundo trimestre. Habrá que esperar hasta final de 2020 para poder ver resultados relativos a infecciones producidas al comienzo de la gestación, pero la experiencia con SARS y MERS sugiere que se podrían asociar a mayor riesgo de aborto espontáneo12.
En conclusión, la COVID-19 durante el embarazo se asocia a peor resultado para la madre, incluyendo la posibilidad de ingreso en la UCI y ventilación mecánica. En varios recién nacidos se ha encontrado la presencia de SARS-CoV-2, aunque la posibilidad de transmisión transplacentaria no ha sido comprobada. Los efectos de la COVID-19 sobre las gestantes y el feto cuando la infección ocurre al comienzo del embarazo no han podido ser estudiados aún.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.