Es para nosotros un honor prologar este Documento de Consenso sobre espirometría realizado por NEUMOSUR, SAMFyC y SEMERGEN-Andalucía. Y lo es por un doble motivo; primero, porque se trata de un excelente documento y segundo, porque ha sido fruto del trabajo, codo con codo, de tres sociedades científicas con el único objetivo de aportar un instrumento de formación que conduzca a la excelencia en la práctica clínica, en beneficio del paciente, y que complete aspectos que, al modo de ver las sociedades autoras, no han sido desarrollados en los Procesos Asistenciales EPOC y asma. Una vez más, la unidad de acción entre organizaciones distintas, con objetivos concretos, da un resultado magnífico en el ámbito científico.
Las enfermedades respiratorias constituyen una de las causas más importantes de morbilidad y mortalidad en los países desarrollados. La espirometría es, junto con la historia clínica y la exploración física, la base para el diagnóstico de muchos pacientes en los que se sospecha una enfermedad del aparato respiratorio. Además, permite la detección de la población en riesgo de padecer enfermedad pulmonar obstructiva crónica (EPOC) y facilita su diagnóstico precoz. La demanda que ocasione en el futuro la universalización de la espirometría sólo puede ser afrontada desde la implicación de Atención Primaria en su realización e interpretación aunque, a diferencia de lo que ocurre con otras pruebas diagnósticas como el electrocardiograma o la radiografía de tórax, continúa siendo escasamente utilizada.
En un reciente estudio realizado en el ámbito de la Atención Primaria en España se constató que un 49,1% de los centros disponían de espirómetros, un 29,9% de personal específico y un 22,1% realizaba controles de calidad, frente a un 98%, 98% y 89% para estas tres variables en las Unidades o Servicios de Neumología. El diagnóstico de EPOC fue considerado incorrecto en el 73% de los casos en Atención Primaria y en el 15% en Neumología.
Estos datos indican la urgente necesidad de que Atención Primaria disponga de unos espirómetros que cumplan los requisitos técnicos de calidad expresados en normativas o consensos sobre espirometría realizados por las sociedades científicas. Es fundamental que se hagan los controles de calidad preceptivos y se cuente con el material necesario (como las jeringas de calibración en cada centro o unidad) para que se puedan llevar a cabo estos controles. Además, es primordial que el técnico tenga el adiestramiento adecuado y la formación mínima necesaria para realizar una espirometría de calidad que sea de utilidad en la práctica médica.
Hasta ahora se ha estimado que sólo la cuarta parte de los médicos de Atención Primaria utilizan esta prueba, lo que conlleva un importante infradiagnóstico de enfermedades tan prevalentes como el asma y la EPOC. Sólo se identifican el 25% de los pacientes con EPOC y la mitad de aquellos con asma. Esto ocasiona un peor control de estas enfermedades, un aumento de la morbimortalidad y un incremento importante del gasto sanitario por visitas no programadas a consultas, atención de urgencia, ingresos hospitalarios e incapacidades laborales.
El presente documento pretende ser un instrumento útil e imprescindible para el médico en el conocimiento de la espirometría y sus aplicaciones clínicas. La formación de los profesionales es una tarea que corresponde fundamentalmente a la Administración Sanitaria, pero también a las sociedades científicas, que deben garantizar una práctica clínica de calidad. Sirva este documento como aportación de estas tres sociedades a la divulgación del conocimiento y a la capacitación de los profesionales de Atención Primaria en el uso y manejo de esta prueba diagnóstica. En este sentido, este documento será complementado próximamente con un curso de formación en espirometría, avalado por las tres sociedades citadas y otras que deseen adherirse, que irá dirigido a todos los profesionales que así lo soliciten. Ojalá pronto llegue a implantarse la espirometría en nuestro ámbito de trabajo como ha ocurrido con otras pruebas de diagnóstico habitual.
Una vez salga a la luz este documento, y se dote de la correcta formación y medios necesarios, no habrá más excusas para que todos realicemos en nuestro ámbito de trabajo y con la calidad exigible, esta exploración fundamental para el correcto diagnóstico de las enfermedades respiratorias.
Por último, agradecer a Boehringer-Ingelheim y sus responsables regionales, el patrocinio de la edición de este documento y su disposición a seguir apoyando todas las actividades formativas futuras que se deriven del mismo. Este tipo de iniciativas marcan una línea de actuación clara de lo que es una correcta colaboración con las sociedades científicas y los profesionales sanitarios.
F.J. Álvarez Gutiérrez (NEUMOSUR),
J.S. Fernández Ruiz (SEMERGEN-Andalucía),
M. Lubián López (SAMFyC).
La espirometría es la más antigua de las pruebas de función pulmonar. Se considera que fue Borelli (1681) el primero que intentó medir el volumen inspirado en una respiración, pero fue Hutchinson (1846) quien diseñó el primer espirómetro de agua moderno y definió la capacidad vital estableciendo su relación con la talla del sujeto. En 1925 Fleisch diseña el neumotacógrafo y entre 1930-1950 se desarrollan conceptos como la máxima ventilación voluntaria, se clasifican las anormalidades ventilatorias en obstructivas y restrictivas, Tiffeneau describe el volumen espirado forzado en el primer segundo (FEV1) (1947) y Gaensler define los conceptos de capacidad, volumen y flujo (1951). La British Thoracic Society define en 1956 la relación FEV1/capacidad vital forzada (FVC) y el flujo espiratorio forzado entre el 25 y el 75% de la FVC (FEF25-75%) y en 1958 el grupo de Hyatt describe las curvas flujo/volumen (F/V). Wright y McKerrow, en 1959, inventan el medidor de pico-flujo y en 1969 DuBois y Van Woestijne presentan el pletismógrafo corporal1. Desde entonces el desarrollo tecnológico e informático nos ha permitido disponer de sistemas cada vez más fiables, cómodos, compactos, versátiles y asequibles económicamente para la medida de la función pulmonar.
Es una prueba básica para el estudio de la función pulmonar cuya realización es necesaria en el estudio y seguimiento de las enfermedades respiratorias. A diferencia de otras pruebas funcionales respiratorias, su empleo trasciende el ámbito de los neumólogos y en los últimos años se está incorporando paulatinamente en Atención Primaria. Diferentes sociedades científicas han editado recomendaciones y normativas con las que se pretende garantizar unos estándares de calidad. A pesar de todos estos esfuerzos, la espirometría continúa siendo un procedimiento en teoría fácil de hacer, pero en la práctica difícil de realizar correctamente. Sólo si se cumplen de forma rigurosa una serie de requisitos técnicos de calidad, será posible disponer de una espirometría válida que resulte útil en la práctica médica.
La espirometría mide la magnitud de los volúmenes pulmonares y la rapidez con que éstos pueden ser movilizados (flujos aéreos). La representación gráfica puede ser entre estas variables (curva volumen/tiempo o V/T) o entre sus derivadas (curva F/V). Es fácil de realizar pero requiere de una gran colaboración por parte del paciente. Existen dos tipos de espirometrías: simple y forzada. La espirometría simple mide los volúmenes pulmonares estáticos, excepto el volumen residual (RV) y aquellos otros derivados en su cálculo de éste como son la capacidad residual funcional (FRC) y la capacidad pulmonar total (TLC). La espirometría forzada mide volúmenes pulmonares dinámicos y proporciona información de mayor relevancia clínica2-4. En este documento nos referiremos exclusivamente a la espirometría forzada.
INDICACIONES, COMPLICACIONES Y CONTRAINDICACIONESLas indicaciones para realizar una espirometría son las siguientes2-4:
Las contraindicaciones para la espirometría forzada hacen referencia a todas aquellas situaciones clínicas o circunstancias que desaconsejen la realización de un esfuerzo físico que empeore la situación clínica del paciente, o aquellas otras que puedan derivar en una mala calidad de la prueba. Habitualmente se distinguen contraindicaciones relativas y absolutas (tabla 1).
Las complicaciones de la espirometría forzada son infrecuentes. Las más habituales son: accesos tusígenos, broncoespasmo, dolor torácico o aumento de presión intracraneal. Raramente el paciente puede sufrir un cuadro sincopal o un neumotórax.
Tabla 1. Contraindicaciones para la realización de la espirometría
Para la correcta realización de la espirometría es necesario contar con un entorno y un material adecuados. El espacio físico debe ser una habitación suficiente para contener el equipo de espirometría y mobiliario, acústicamente bien aislada y exclusivamente dedicada a la realización de la espirometría, o al menos en la que no se realicen otras actividades al mismo tiempo, para evitar distracciones del técnico o del paciente. Es necesaria una mesa para ubicar el equipo de espirometría, así como sillas cómodas para el paciente y el técnico. Además son precisos: jeringa de calibración, tallímetro, báscula, estación meteorológica (temperatura, presión barométrica y humedad relativa) y mobiliario para guardar material desechable, medicación broncodilatadora, aerocámaras y contenedores para las boquillas y los filtros desechables2,3,5.
TIPOS DE ESPIRÓMETROS Y ESPECIFICACIONES MÍNIMAS QUE DEBE REUNIRExisten 2 tipos de espirómetros: los volumétricos y los de sensor de flujo. Los volumétricos (de agua o campana, de pistón y fuelle) no son utilizados en la actualidad y han sido desplazados por los espirómetros de sensor de flujo. Este sensor relaciona la cantidad de aire que el paciente moviliza con el tiempo que tarda en hacerlo y su señal eléctrica es representada como un flujo. Los sensores de flujo más conocidos son los neumotacógrafos (tipo Fleisch y desechables) y los de turbina (fig. 1). Otros sensores mucho menos utilizados calculan el flujo a través de un hilo calentado por una corriente eléctrica o por medio de ultrasonidos. Una vez medidos los flujos, un microprocesador calcula los volúmenes.
Figura 1. Tipos de transductores.
La fiabilidad de un espirómetro depende de las características de sus dos principales componentes: el sensor de flujo y el procesador. Existen diferentes publicaciones2,3 en las que se recogen los requerimientos técnicos mínimos que debe cumplir un espirómetro. En los últimos años ha aparecido en el mercado una amplia oferta de espirómetros de muy diversas características, prestaciones y precios. Para elegir un espirómetro es importante determinar cuáles son las necesidades actuales y futuras siendo imprescindible el cumplimiento de una serie de requisitos que son recogidos en el Anexo 1.
PERSONAL TÉCNICOEl técnico (Diplomado Universitario en Enfermería) debe tener una formación adecuada que le permita llevar a cabo los distintos procedimientos de la espirometría, lo que implica tener conocimientos de los fundamentos fisiopatológicos de las enfermedades respiratorias, de los recursos técnicos, de la maniobra de realización de la espirometría y de la evaluación de sus resultados (patrón obstructivo y no obstructivo). Ello debe complementarse con habilidades de comunicación con el paciente para conseguir que éste colabore adecuadamente en su realización. Así mismo, debe reconocer las limitaciones de pacientes individuales (personas mayores o de baja capacidad intelectiva) u otras situaciones que puedan influir decisivamente en los resultados, circunstancias que deberá reflejar en su informe.
El técnico debe tener un entrenamiento supervisado suficiente como para realizar la espirometría adecuadamente e interpretarla cumpliendo los mínimos estándares de calidad2,3. Consideramos que el tiempo de entrenamiento puede ser variable, siendo imprescindible la formación acreditada y un reciclaje del técnico para cumplir estos objetivos4,6.
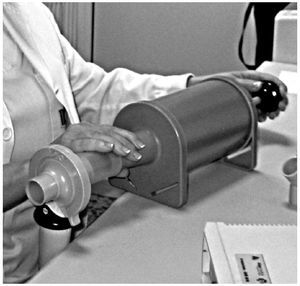
CALIBRACIÓN, MANTENIMIENTO Y LIMPIEZALos espirómetros requieren una calibración diaria y también deben calibrarse tras cada limpieza o desinfección o si se detecta un problema inesperado. Además de los procedimientos de autocalibración, incorporados al aparato por el fabricante, el espirómetro debe ofrecer la posibilidad de poder comprobar esta autocalibración mediante la aplicación de señales externas al mismo. Las jeringas de calibración de 3 l de volumen proporcionan una señal adecuada para ello (fig. 2). La jeringa se vaciará en varias ocasiones con impulsos diferentes (flujos altos, medios y bajos) para verificar si la lectura del flujo mantiene una respuesta rectilínea. De esta forma se comprobará la exactitud de lectura a lo largo de la escala de medición2,3. Los espirómetros modernos incorporan en su software un registro histórico de las calibraciones que nos proporciona un adecuado control de calidad del equipo. Aquellos espirómetros que no requieran calibración deberán estar homologados.
Figura 2. Jeringa de calibración del espirómetro.
Debe realizarse una limpieza diaria de todo el material con agua y jabón neutro, siguiendo las instrucciones del fabricante. Posteriormente procederemos a un secado cuidadoso manual utilizando un dispositivo de secado eléctrico para rejillas y filtros. La desinfección debe hacerse cada semana con un desinfectante de alto nivel con capacidad esporicida. Se recomienda la utilización de boquillas desechables de un solo uso para cada paciente2,3.
VALORES DE REFERENCIALas variables espirométricas experimentan variaciones en función de diferentes factores2,3 y por tanto para su interpretación se compararán con valores de referencia obtenidos de una población de sujetos sanos no fumadores (ajustados por sexo, edad, altura y origen étnico), usando protocolos similares y espirómetros validados.
Para obtener esos valores teóricos se elaboran ecuaciones de predicción, en las que el parámetro espirométrico es la variable dependiente y el peso, la edad y la talla, las variables independientes. De esta manera se obtiene una tabla de valores teóricos que sirve de referencia a los valores obtenidos en la espirometría de un paciente en concreto. Se escogerán aquellas tablas de valores teóricos lo más similares posibles a la población en la que se realiza la prueba. En España se suelen utilizar las tablas de Roca et al7, adoptadas por la Sociedad Española de Neumología y Cirugía Torácica (SEPAR). Los valores obtenidos se expresan como porcentaje de su teórico.
En algunos espirómetros se permite elegir entre tablas diferentes. En este caso, se recomienda elegir las tablas SEPAR de Roca et al para adultos y las de Polgar o Zapletal8,9 para niños.
INSTRUCCIONES PREVIASAl paciente se le deben explicar los motivos por los que se solicita la espirometría y en qué consiste, así como una serie de recomendaciones previas a su realización, que deben ser entregadas por escrito2. Son las siguientes:
- No es necesario acudir en ayunas aunque es aconsejable evitar comidas abundantes.
- No fumar al menos en la hora previa3.
- Se evitará la ingesta de estimulantes o depresores del sistema nervioso central (café, té, alcohol, tranquilizantes, hipnóticos, etc.) en las horas previas.
- No usará en las 6 horas previas un broncodilatador (BD) de corta duración (inhaladores con salbutamol, terbutalina o bromuro de ipratropio), agonistas-β2 de larga duración en las 12 horas previas (inhaladores con formoterol o salmeterol) y tiotropio inhalador o teofilinas por vía oral en las 36 horas previas, excepto cuando la situación clínica del paciente no lo permita, por indicación expresa del facultativo o en el seguimiento de la EPOC.
- No realizar ejercicio vigoroso, al menos 30 minutos antes.
- Se recomienda llevar ropa ligera, no ajustada (cuellos, corbatas, fajas) que lo incomoden y, si es posible, aflojarla para así poder realizar la prueba de una forma más cómoda.
- Si tiene prótesis dental, comuníqueselo al técnico.
En el Anexo 2 se recoge un modelo de instrucciones previas a la realización de la espirometría dirigido al paciente.
MANIOBRAPreviamente a la realización de la espirometría se registrará la talla (cm), el peso (kg) del paciente (no basta con preguntar los datos) y la edad (años). El paciente será pesado con ropa ligera y la talla se obtendrá con el sujeto descalzo, el cuerpo estirado y la cabeza erguida. En caso de marcada cifoescoliosis u otra deformidad torácica, o si el paciente no puede ponerse de pie, la talla se puede estimar midiendo la envergadura (distancia máxima entre el extremo de los dedos medios de ambas manos, con las extremidades superiores extendidas al máximo en cruz)2,3.
Para la correcta realización de la espirometría es necesario un entorno y un material adecuados.
Para elegir un espirómetro es importante determinar cuáles son las necesidades actuales y futuras siendo imprescindible el cumplimiento de una serie de requisitos mínimos de calidad.
El técnico debe tener una formación y un entrenamiento supervisado suficiente como para realizar la espirometría adecuadamente e interpretarla cumpliendo los mínimos estándares de calidad. El tiempo de entrenamiento puede ser variable siendo imprescindible una formación acreditada y un reciclaje.
Los equipos requieren una calibración diaria con una jeringa de 3 l.
Se recomienda la utilización de boquillas desechables de un solo uso para cada paciente.
Se escogerán aquellas tablas de valores de referencia lo más similares posibles a la población en la que se realiza la prueba. En España se suelen utilizar las tablas de Roca et al, adoptadas por la SEPAR. Los valores obtenidos se expresan como porcentaje de su teórico.
Al paciente se le deben explicar los motivos por los que se solicita la espirometría y en qué consiste, así como una serie de recomendaciones previas a su realización, que deben ser entregadas por escrito.
El paciente debe estar en reposo al menos unos 15 minutos antes de la prueba. En este periodo podrá recibir las explicaciones necesarias sobre el procedimiento que va a realizarse y cómo deberá colaborar. Se le indicará cómo tiene que colocarse la boquilla dentro de la boca evitando que los dientes o la lengua obstruyan el flujo de aire. Deberá mantener la dentadura postiza, a menos que impida la realización de la prueba. Se advertirá que no se sobresalte por las órdenes enérgicas del técnico2. Se sentará en una silla con el tórax recto apoyado sobre el espaldar, las piernas rectas (no cruzadas) y con los pies firmemente asentados sobre el suelo. En el caso de realizar la maniobra en decúbito debe anotarse oportunamente, ya que los valores pueden ser hasta un 10% inferior a los obtenidos en sedestación2.
El paciente debe respirar a través de una boquilla desechable e indeformable, manteniendo bien cerrados los labios alrededor de la misma para que no se escape el aire. También es recomendable utilizar una pinza nasal para evitar que el aire entre o se escape por la nariz. Una vez cómodamente sentado, el técnico solicita de forma clara y tajante al paciente que realice una inspiración máxima lenta y progresiva, no forzada, que mantendrá menos de 1 s, y a continuación se le indica que expulse el aire lo más fuerte y rápidamente que pueda, debiendo mantener la espiración durante al menos 6 segundos o hasta que no haya cambios en el flujo final en el último segundo de la maniobra (flujo inferior a 30 ml/s). En caso de querer disponer de inspirometría se puede continuar la maniobra anterior con una inspiración máxima, también de forma rápida y con esfuerzo máximo. La inspirometría está indicada en el estudio de la vía aérea superior o en la detección de un componente obstructivo a este nivel, en el conjunto de la obstrucción al flujo aéreo que tiene el paciente10-12 .
Es aconsejable la demostración de la maniobra por el técnico y en caso de pacientes poco hábiles ensayar con la boquilla suelta de forma previa.
El paciente deberá mantener la espiración durante al menos 6 s o hasta que no haya cambios en el flujo final en el último segundo de la maniobra (flujo inferior a 30 ml/s).
Se deberán repetir las maniobras hasta conseguir un mínimo de tres técnicamente correctas (máximo de 8 intentos), dos de ellas reproducibles.
En caso de querer disponer de inspirometría se puede continuar la maniobra con una inspiración máxima. La inspirometría está indicada en el estudio de la vía aérea superior o en la detección de un componente obstructivo a este nivel, en el conjunto de la obstrucción al flujo aéreo que tiene el paciente.
El técnico vigilará la posibilidad de que se produzcan fugas alrededor de la pieza bucal, evitará la inclinación hacia delante durante la espiración colocándole la mano sobre el hombro y observará en tiempo real que la morfología de la curva F/V es correcta.
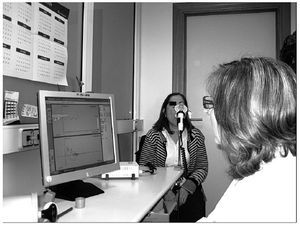
Se deberán repetir las maniobras hasta conseguir un mínimo de 3 técnicamente correctas (máximo de 8 intentos), dos de ellas reproducibles. El técnico debe animar al paciente durante toda la prueba (fig. 3). Es aconsejable la demostración de la maniobra por el técnico y en caso de pacientes poco hábiles ensayar con la boquilla suelta de forma previa2. El técnico vigilará la posibilidad de que se produzcan fugas alrededor de la pieza bucal, evitará la inclinación hacia delante durante la espiración colocándole la mano sobre el hombro y observará en tiempo real que la morfología de la curva F/V es correcta2. El técnico anotará en el informe de la espirometría todas aquellas eventualidades que se hayan producido durante la maniobra (grado de colaboración, tos, disnea, dolor torácico, si ha usado los inhaladores en domicilio, si se ha medido la envergadura, etc.).
Figura 3. Realización de la espirometría.REGISTRO DE DATOS Y REPRESENTACIÓN GRÁFICA
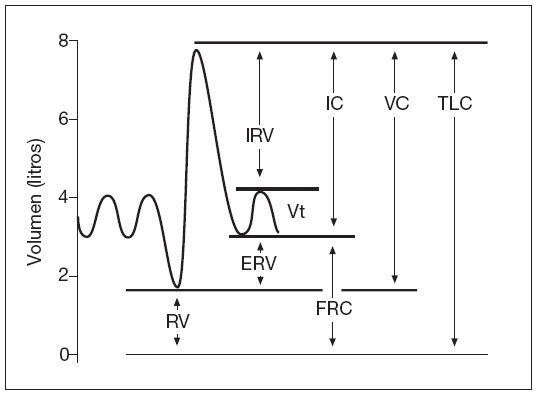
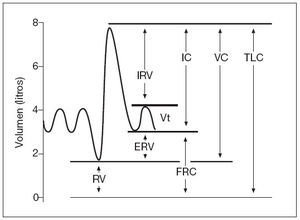
Como ya ha sido comentado, existen dos tipos de espirometrías: simple y forzada. La espirometría simple mide los volúmenes pulmonares estáticos, excepto el RV y aquellos otros derivados en su cálculo de éste como son la FRC y la TLC (fig. 4). La espirometría forzada mide volúmenes pulmonares dinámicos y proporciona información de mayor relevancia clínica2-4 .
Figura 4. Volúmenes pulmonares estáticos. ERV: volumen de reserva espiratorio; FRC: capacidad residual funcional; IC: capacidad inspiratoria; IRV: volumen de reserva inspiratorio; RV: volumen residual; TLC: capacidad pulmonar total; VC: capacidad vital; Vt: volumen tidal o corriente.
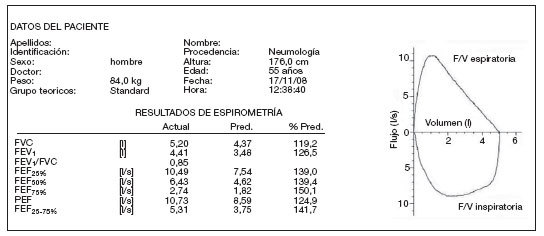
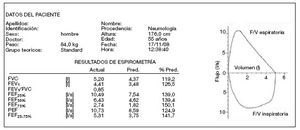
Los resultados de la espirometría deben expresarse en forma numérica y gráfica. Para la expresión numérica suelen utilizarse tres columnas: en la primera se anotan los valores de referencia para cada variable, en la segunda los valores obtenidos en el paciente, y en la tercera el porcentaje de los valores medidos con relación a los de referencia10 . En caso de realizar la prueba broncodilatadora (PBD) se utilizan otras tres columnas: en la primera se anotan los valores obtenidos post-broncodilatador (post-BD) en el paciente para cada variable, en la segunda el porcentaje de los valores medidos con relación a los de referencia y en la tercera el porcentaje de ganancia o pérdida con respecto a los valores pre-broncodilatador (pre-BD) (fig. 5).
Figura 5. Espirometría: representación numérica y curva flujo/volumen. F/V: flujo/volumen; FEF25%: flujo espiratorio forzado al 25% de la FVC; FEF50%: flujo espiratorio forzado al 50% de la FVC; FEF75%: flujo espiratorio forzado al 75% de la FVC; FEF25-75%: flujo espiratorio forzado entre el 25 y el 75% de la FVC; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada; l: litros; PEF: flujo espiratorio forzado máximo o pico-flujo; Pred: predicho o teórico; s: segundos.
Las variables espirométricas que pueden medirse son muchas pero en la práctica clínica son suficientes tres para disponer de casi toda la información necesaria para interpretar la espirometría (tabla 2): FVC, FEV1 y la relación FEV1/FVC9. En determinadas situaciones también es de utilidad el FEF25-75%.
Tabla 2. Parámetros más relevantes de la espirometría
Los resultados de la espirometría forzada se pueden representar en dos tipos de gráficos: curva V/T y curva F/V. Ambas curvas son complementarias. La primera parte de las curvas V/T y F/V es esfuerzo-dependiente y, por tanto, su análisis nos permite conocer si el esfuerzo realizado por el paciente es el apropiado13 .
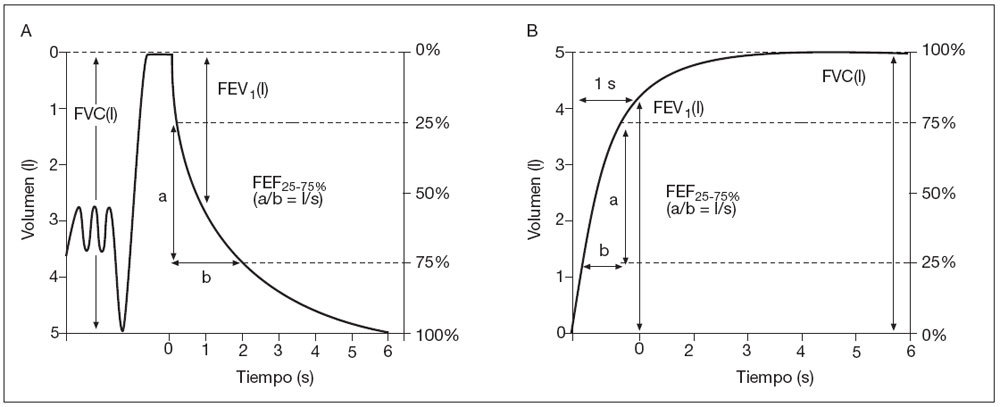
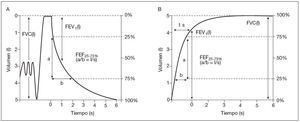
Curva V/T. Representa el volumen en litros en el eje de las ordenadas y el tiempo transcurrido en segundos, en el eje de las abscisas (fig. 6). La curva muestra en su inicio una deflexión neta y brusca, seguida de una curva de concavidad suave hacia arriba, sin rectificaciones, y una finalización asintótica2.
Figura 6. Curvas volumen/tiempo. La curva volumen/tiempo puede ser representada gráficamente según se puede ver en la figura A o en la figura B. FEF25-75%: flujo espiratorio forzado entre el 25 y el 75% de la FVC; FEV1: volumen espirado forzado en el primer segundo; FVC: capacidad vital forzada; l: litros; s: segundos.
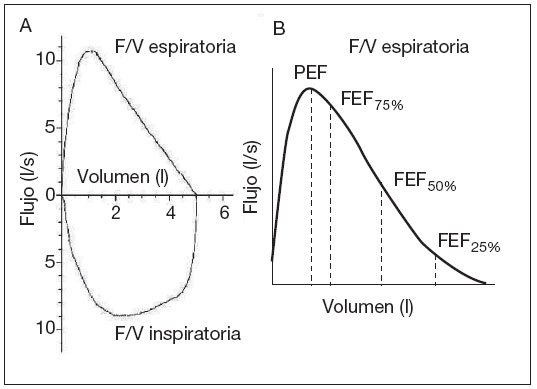
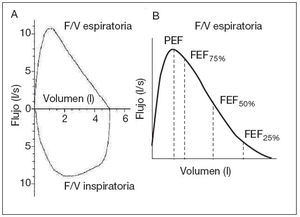
Curva F/V. Representa el flujo en las ordenadas y el volumen en las abscisas (fig. 7). Si se realiza al terminar la espiración forzada una maniobra inspiratoria máxima, también de forma rápida y con esfuerzo máximo, se obtiene un asa que representa los flujos inspiratorios (fig. 7A). Esta maniobra sólo se emplea si se quiere disponer de la inspirometría11, 12. La morfología de la curva en una persona sana muestra un ascenso brusco que alcanza un pico (pico de flujo) y una caída lenta con una curva discretamente cóncava y una finalización asintótica.
Figura 7. Curva flujo/volumen. A: Curva flujo/volumen con representación de las ramas inspiratoria y espiratoria. B: Curva flujo/volumen con representación de la rama espiratoria. FEF25%: máximo flujo espirado al 25% de la FVC; FEF50%: máximo flujo espirado al 50% de la FVC; FEF75%: máximo flujo espirado al 75% de la FVC; F/V: flujo/volumen; FVC: capacidad vital forzada; PEF: flujo-pico espiratorio; l: litros; s: segundos.CRITERIOS DE CALIDAD DE LA ESPIROMETRÍA
La espirometría es una prueba fundamental en la valoración de la función respiratoria. Para que ésta pueda ser correctamente interpretada y tenga valor clínico es imprescindible que se cumplan de forma obligatoria unas condiciones referentes, tanto al espirómetro (Anexo 1) como a la maniobra, que deberá cumplir unos criterios de calidad en su realización (aceptabilidad y de reproducibilidad)2,3,10,11.
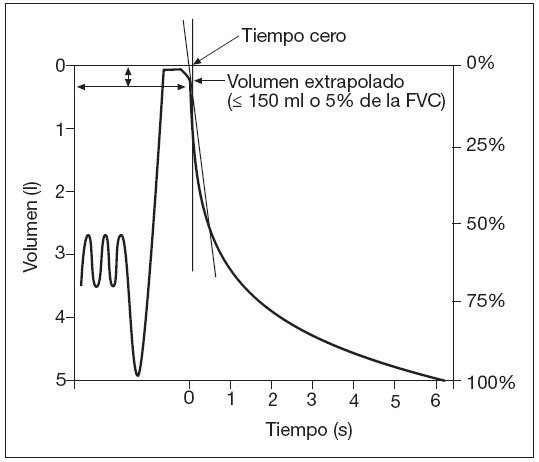
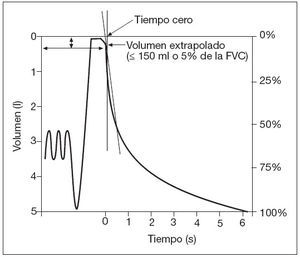
Criterios de aceptabilidadFigura 8. Extrapolación retrógrada. FVC: capacidad vital forzada; l: litros; ml: mililitros; s: segundos.
Se considera que las maniobras son reproducibles cuando la diferencia entre el mayor FVC y el siguiente es menor o igual de 0,150 l y la diferencia entre el mayor FEV1 y el siguiente es menor o igual de 0,150 l. Cuando los valores de FVC son menores de un litro la variación aceptable en FEV1 y FVC llega hasta 0,1 l. Si estos criterios se cumplen en dos de las tres maniobras aceptables se considera válida la prueba, y si no, se debe continuar hasta un máximo de 8 intentos. Los espirómetros más modernos disponen de notas de advertencia sobre el cumplimiento o no de los criterios de aceptabilidad y reproducibilidad2,3,10,11.
En la práctica clínica son suficientes tres variables para tener casi toda la información necesaria para interpretar la espirometría: FVC, FEV1 y la relación FEV1/FVC. En determinadas situaciones también es de utilidad el FEF25-75%.
Los resultados de la espirometría deben expresarse en forma numérica y gráfica: curva V/T y curva F/V. Ambas curvas son complementarias. La primera parte de las curvas V/T y F/V es esfuerzo-dependiente y por tanto su análisis nos permite conocer si el esfuerzo realizado por el paciente es el apropiado.
Para que la espirometría pueda ser correctamente interpretada y tenga valor clínico es imprescindible que se cumplan, de forma obligatoria, unas condiciones referentes tanto al espirómetro como a la maniobra, que deberá cumplir unos criterios de calidad en su realización (aceptabilidad y de reproducibilidad).
Prueba broncodilatadoraLa PBD es uno de los tests más sencillos y útiles de los que se utilizan en clínica para medir la reversibilidad bronquial2. Es imprescindible para evaluar los procesos que cursan con obstrucción de la vía aérea. Consiste en medir los cambios funcionales que se producen tras la administración de un BD de acción corta, más allá de la variabilidad biológica espontánea y de la respuesta observada en sujetos sanos3.
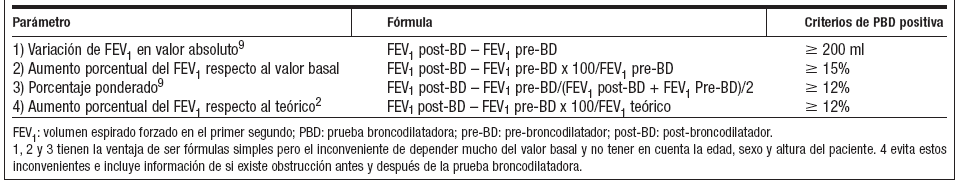
Debe realizarse una espirometría en situación basal y otra tras administrar un BD de acción corta. El tiempo que debe transcurrir entre la inhalación del BD de acción corta y la espirometría post-BD depende del fármaco empleado. Para los agonistas-β2 de acción corta se deben esperar 15 minutos y para el bromuro de ipratropio 30 minutos3. El mejor momento para realizar la PBD es en las primeras horas de la mañana, ya que los valores espirométricos son más bajos y se puede conseguir una mayor respuesta14. Se pueden utilizar de forma indistinta salbutamol o terbutalina por vía inhalada. Se usan dosis de 400 mcg de salbutamol con cámara (4 puffs) o 1.000 mcg de terbutalina turbuhaler (2 inhalaciones) a intervalos de 30 segundos entre cada aplicación3. En la tabla 3 quedan recogidas las fórmulas para medir la respuesta al BD. Una PBD se considera positiva si el cambio en el FEV1 o FVC es ≥ 12% siempre que la diferencia sea ≥ 200 ml2,3.
Tabla 3. Fórmulas para medir la respuesta al broncodilatador
Las indicaciones y contraindicaciones son las mismas que las expuestas para la realización de la espirometría. También hay que tener en cuenta las contraindicaciones del BD de acción corta que usemos.
La PBD mide la reversibilidad bronquial. Es imprescindible para evaluar los procesos que cursan con obstrucción de la vía aérea.
Debe realizarse una espirometría en situación basal y otra tras la administración de un BD de acción corta (15 minutos para los agonistas-β2 y 30 minutos si se usa bromuro de ipratropio). Se usan dosis de 400 mcg de salbutamol con cámara (4 puffs) o 1.000 mcg de terbutalina turbohaler (2 inhalaciones) a intervalos de 30 segundos entre cada aplicación.
Una PBD se considera positiva si el cambio en el FEV1 o FVC es ≥ 12% siempre que la diferencia sea ≥ 200 ml.
Las indicaciones y contraindicaciones son las mismas que las expuestas para la realización de la espirometría. También hay que tener en cuenta las contraindicaciones del BD que usemos (agonistas-β2 de acción corta o bromuro de ipratropio).
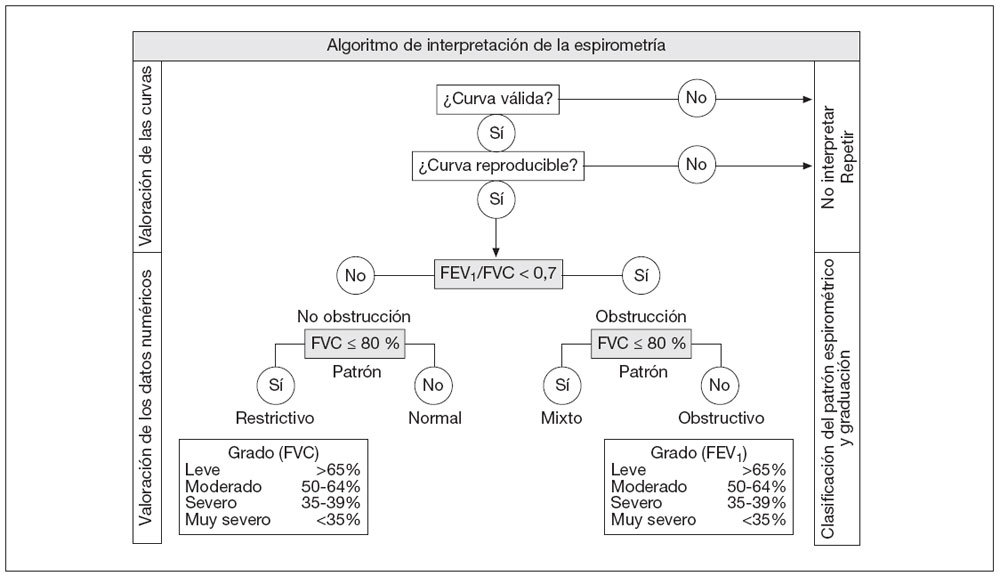
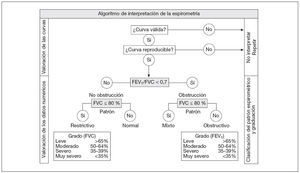
Sistemática de lectura e interpretación de los resultadosEn la figura 9 se muestra el algoritmo que recomendamos para la sistemática de lectura e interpretación de la espirometría. En primer lugar debemos analizar la morfología de las curvas para conocer si cumplen o no los criterios de calidad ya descritos. Si estos criterios se cumplen pasaremos a la interpretación de los datos numéricos y si no se cumplen hay que repetir la espirometría.
Figura 9. Sistemática de lectura e interpretación de la espirometría. FEV1: volumen espiratorio forzado en el primer segundo; FEV1/ FVC: relación entre el FEV1 y la FVC; FVC: capacidad vital forzada.
Los valores de la espirometría se pueden expresar como valores absolutos o en porcentaje sobre el valor teórico de referencia, excepto para la relación FEV1/FVC en la que consideraremos solo el valor medido. Es necesario recordar que, aunque para el diagnóstico es importante el porcentaje sobre el valor de referencia, para el seguimiento y evolución de los pacientes son importantes los valores absolutos y sus variaciones15. El análisis de la espirometría nos permite establecer la existencia o no de una alteración ventilatoria y, en caso de existir, clasificarla en tres tipos de patrones:
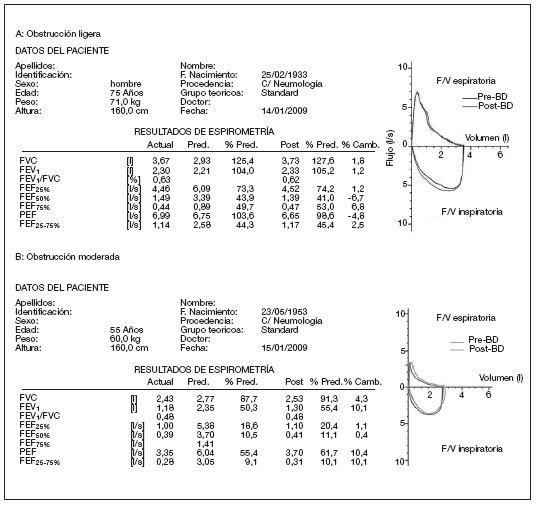
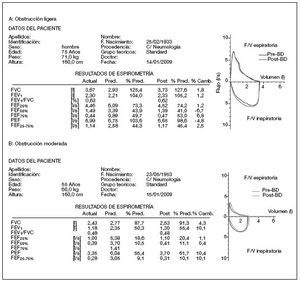
Patrón ventilatorio obstructivo. Se produce en las enfermedades que cursan con limitación al flujo aéreo. La obstrucción bronquial puede ser debida a un aumento de las resistencias de las vías aéreas, como es el caso de la EPOC o del asma, o a una disminución de la retracción elástica del pulmón, como ocurre en el enfisema, o por la combinación de ambas. La gráfica espirométrica de estos pacientes adquiere una forma característica con disminución del pico máximo y retardo en la caída (fig. 10). Se caracteriza por una relación FEV1/FVC < 0,7. La FVC será normal o ligeramente disminuida. Según la intensidad de la alteración se establecen los niveles de gravedad de la obstrucción (tabla 4)12 .
Figura 10. Espirometría: representación numérica y gráfica de patrón obstructivo. F/V: flujo/volumen; FEF25%: flujo espiratorio forzado al 25% de la FVC; FEF50%: flujo espiratorio forzado al 50% de la FVC; FEF75%: flujo espiratorio forzado al 75% de la FVC; FEF25-75%: flujo espiratorio forzado entre el 25 y el 75% de la FVC; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada; l: litros; PEF: flujo espiratorio forzado máximo o pico-flujo; Post-BD: post-broncodilatador; Pre-BD: prebroncodilatador; Pred: predicho o teórico; s: segundos.
Tabla 4. Interpretación de la espirometría
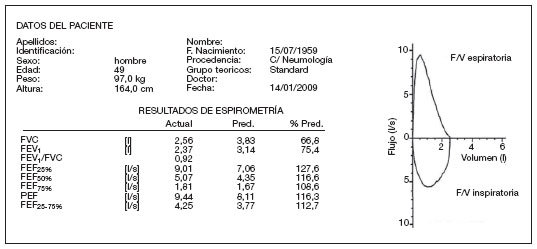
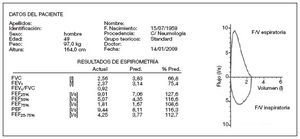
Patrón ventilatorio restrictivo. Se produce en las enfermedades que cursan con disminución del volumen pulmonar, que puede ser debida a alteraciones del parénquima pulmonar, de la caja torácica o de la musculatura respiratoria y su inervación. La gráfica espirométrica muestra una disminución global de tamaño con una morfología normal (fig. 11). Se caracteriza por disminución de la FVC con relación FEV1/FVC normal o aumentada (> 0,85). Los flujos pueden estar normales o ligeramente disminuidos. Según la intensidad de la alteración se establecen los grados de gravedad de la restricción (tabla 4)10,12. Es necesaria la realización de volúmenes pulmonares para el diagnóstico de un proceso restrictivo.
Figura 11. Espirometría: representación numérica y gráfica de patrón restrictivo. F/V: flujo/volumen; FEF25%: flujo espiratorio forzado al 25% de la FVC; FEF50%: flujo espiratorio forzado al 50% de la FVC; FEF75%: flujo espiratorio forzado al 75% de la FVC; FEF25-75%: flujo espiratorio forzado entre el 25 y el 75% de la FVC; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada; l: litros; PEF: flujo espiratorio forzado máximo o pico-flujo; Pred: predicho o teórico; s: segundos.
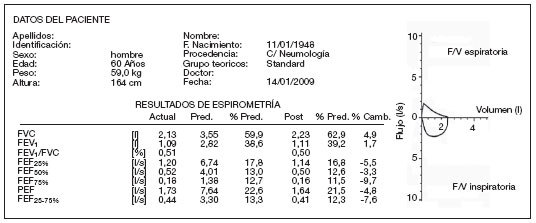
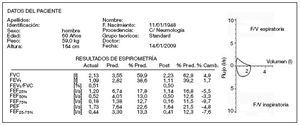
Patrón ventilatorio mixto. Se mezclan características de los dos patrones anteriormente comentados (relación FEV1/FVC < 0,7 y FVC < 80%) (fig. 12). Para conocer con más precisión el grado de alteración de cada componente utilizaremos los volúmenes pulmonares estáticos.
Figura 12. Espirometría: Representación numérica y gráfica de patrón mixto. F/V: flujo/volumen; FEF25%: flujo espiratorio forzado al 25% de la FVC; FEF50%: flujo espiratorio forzado al 50% de la FVC; FEF75%: flujo espiratorio forzado al 75% de la FVC; FEF25-75%: flujo espiratorio forzado entre el 25 y el 75% de la FVC; FEV1: volumen espiratorio forzado en el primer segundo; FVC: capacidad vital forzada; l: litros; PEF: flujo espiratorio forzado máximo o pico-flujo; Pred: predicho o teórico; s: segundos.
Debemos analizar la morfología de las curvas para conocer si cumplen o no los criterios de calidad. Si éstos se cumplen pasaremos a la interpretación de los datos numéricos y si no se cumplen hay que repetir la espirometría.
El análisis de la espirometría nos permite establecer la existencia o no de una alteración ventilatoria y, en caso de existir, clasificarla en tres tipos de patrones:
- Patrón ventilatorio obstructivo: se caracteriza por una relación FEV1/FVC < 0,7. La gráfica espirométrica de estos pacientes adquiere una forma característica con disminución del pico máximo y retardo en la caída.
- Patrón ventilatorio restrictivo: se define por una FVC < 80% con una relación FEV1/FVC normal o aumentada (> 0,85). La gráfica espirométrica muestra una disminución global de su tamaño con una morfología normal.
- Patrón ventilatorio mixto: se mezclan características de los dos patrones anteriormente comentados (relación FEV1/FVC < 0,7 y FVC < 80%).
Este Documento de Consenso ha sido publicado en Revista Española de Patología Torácica. 2009;21(2):185-90.
*Documento elaborado por la Asociación de Neumólogos del Sur (NEUMOSUR), Sociedad Andaluza de Medicina Familiar y Comunitaria (SAMFyC) y Sociedad Española de Médicos de Atención Primaria en Andalucía (SEMERGEN-Andalucía). Con la colaboración de Boehringer-Ingelheim.