La insuficiencia cardiaca crónica (ICC), en España, tiene una prevalencia altísima y es una causa importante de ingresos hospitalarios y de mortalidad. Su manejo por los médicos de atención primaria es siempre el idóneo. Nos hemos propuesto, como objetivo, determinar si un ciclo de formación impartido a médicos de atención primaria mejora la atención a los pacientes con ICC.
Material y métodosEstudio prospectivo, aleatorizado y controlado. Se impartió un curso estructurado de formación a los médicos del grupo de intervención (GI) y se contrastaron los cambios, al cabo de un año, con un grupo de control (GC). Se realizó en 2 centros de salud, uno rural y otro semiurbano. Se incluyeron 185 pacientes, de una edad media de 79,8 años, con diagnóstico de ICC procedentes de 20 médicos (población asignada: 15.921 personas). Se evaluó la calidad de: criterios clínicos, anamnesis, clase funcional, exploración física, exploraciones complementarias. análisis clínicos y tratamiento.
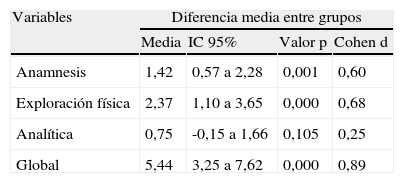
ResultadosTras la intervención se observaron diferencias a favor del GI en anamnesis, diferencia de 1,42 puntos (IC 95%: 0,57 a 2,28), p=0,001), exploración física, 2,37 puntos (IC 95%: 1,10 a 3,65), p < 0,001 y pruebas analíticas, 0,75 puntos (IC 95%: −0,15 a 1,66), p=0,01. La diferencia global fue de 5,44 puntos (IC 95%: 3,15 a 7,62). Hubo mejoras discretas en el tratamiento.
ConclusionesEl estudio, promovido desde nuestro propio ámbito de trabajo, consiguió mejoras en la atención a los pacientes con insuficiencia cardiaca.
The prevalence of Chronic Heart Failure (CHF) in Spain is very high. It is the main cause of many hospital admissions and it is associated with high mortality rates.
Its management in Primary Care is not always adequate. Our objective was to evaluate whether an educational intervention in general practitioners would improve the health care of their patients with chronic heart failure.
Material and methodsProspective, randomised, and controlled study. A structured formative course was given to the intervention group (IG) of practitioners. A year later changes were compared with a control group (CG). The settings were two Primary Care Centres. One of them was in a rural setting, and the other one with a mixture of rural and urban populations. The study included 185 patients diagnosed with CHF, with a mean age of 79.8 years, and they were assigned to 20 practitioners (Total population: 15, 921)
We evaluated the quality of medical history, clinical examination, laboratory tests and treatment.
ResultsAt the end of the study there were marked differences between both groups. In the IG, the Medical History improved 1.42 points (95% CI: 0.57 to 2.28), P=.001. The Clinical Examination improved 2.37 points (95% CI: 1.10 to 3.65), P>.001 and the Laboratory Tests, 0.75 points (95% CI: -0.15 to 1.66), P=.10; The Overall Difference was 5.44 points (95% CI: 3.25 to 7.62), P>.001. There were slight improvements in Treatment.
ConclusionsThe intervention promoted from our own work settings achieved a general improvement in the care of patients with heart failure.
La insuficiencia cardiaca crónica (ICC) tiene una prevalencia estimada de 1-2% en la población general, y llega al 10% en la población mayor de 60 años1.
En España es la tercera causa de muerte por enfermedad cardiovascular, con una mortalidad a los 5 años del diagnóstico mayor del 50%2. Es una de las causas de ingreso más frecuente en los servicios de cardiología y de medicina interna, sobre todo en ancianos3 en los que cursa con una elevada morbilidad4.
El diagnóstico en atención primaria habitualmente se basa en síntomas y signos clínicos pero se ha demostrado que es inadecuado en aproximadamente el 40% de los casos, especialmente en mujeres, ancianos y obesos5-7.
El seguimiento y el tratamiento de los pacientes con insuficiencia cardiaca, como se ha demostrado en varios estudios, son mejorables4,8-10. Aunque en los planes regionales de salud se proponga el desarrollo de programas asistenciales11-14, haya guías de proceso de gestión de la ICC15, se incluya en la cartera de servicios de algunas comunidades autónomas16,17 y las intervenciones multidisciplinarias hayan demostrado su eficacia en la detección, la corrección de complicaciones y la disminución de ingresos18-20, los resultados conseguidos han sido pobres21. Es llamativo que el éxito de las intervenciones dependa, en gran parte, de cuestiones simples, como la capacitación de los pacientes y sus familiares en las medidas de autocuidado y en la toma de decisiones ante los síntomas de alerta22,23.
El objetivo de nuestro estudio es evaluar la efectividad de una intervención, basada en la formación de los profesionales sanitarios, en la mejora de la atención a los pacientes con ICC en el ámbito de atención primaria.
Pacientes y MétodosDiseño del estudioEnsayo clínico aleatorizado por conglomerados y controlado.
Se asignó aleatoriamente a los médicos participantes a un grupo de intervención (al que se impartió un ciclo formativo) (GI) o a uno de control (GC). Después de un año de seguimiento se compararon ambos grupos.
Ámbito del estudioEl estudio se desarrolló en 2 centros de salud de Castilla y León, uno rural, con una población asignada de 7.651 personas de características sociodemográficas muy similares y otro semiurbano, con una población de 20.065 personas, 14.063 concentradas en un núcleo urbano y el resto disperso en 20 núcleos rurales.
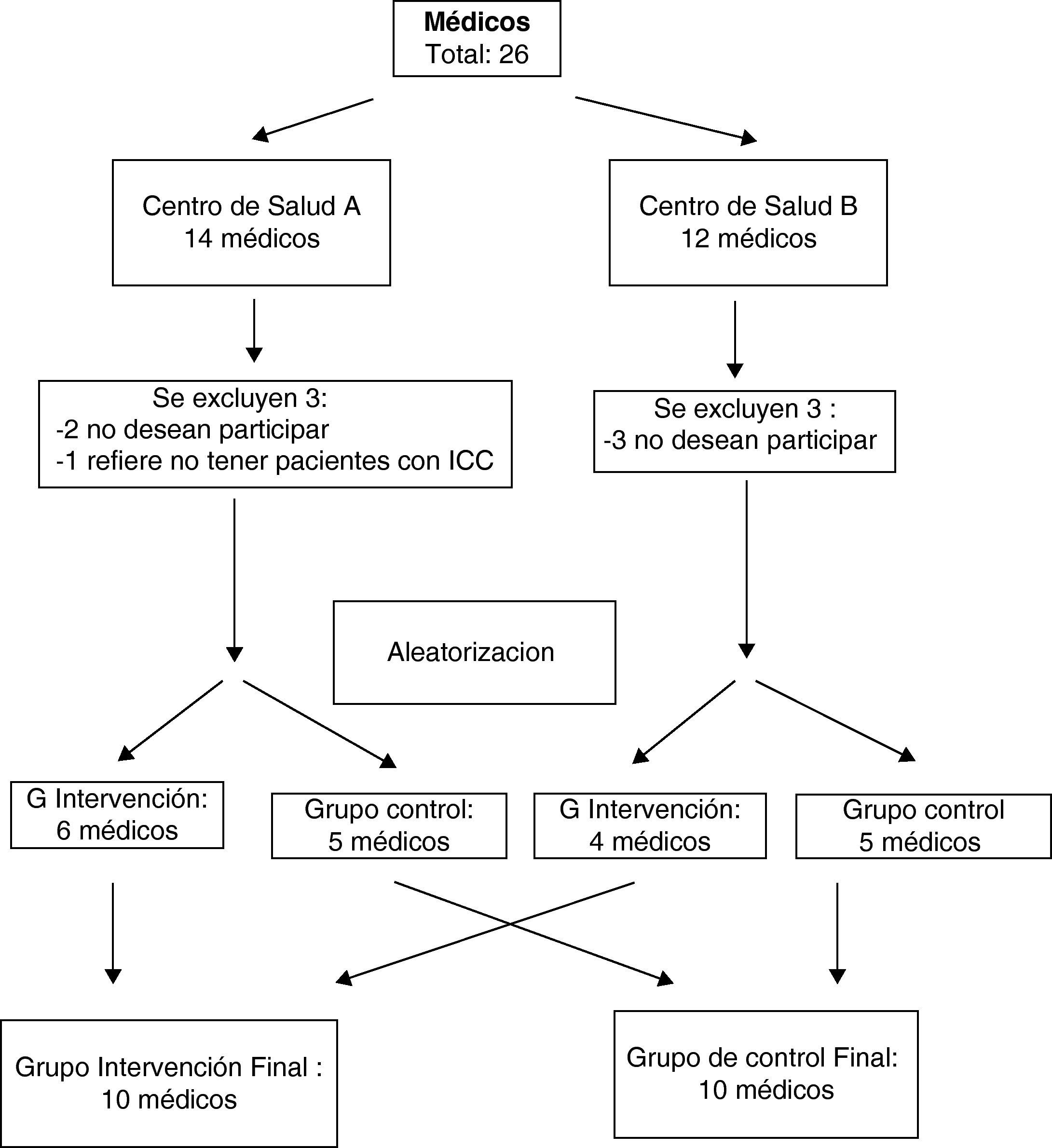
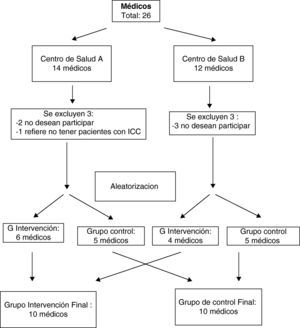
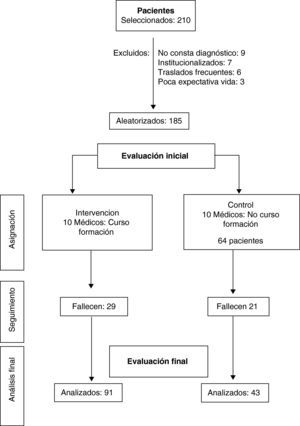
Población del estudioA los 26 médicos de los 2 centros de salud se les solicitó su participación voluntaria en «un estudio sobre insuficiencia cardiaca». Aceptaron 20 que quedaron distribuidos de forma aleatoria en 2 grupos, uno de intervención y otro de control, ambos de 10 médicos (fig. 1).
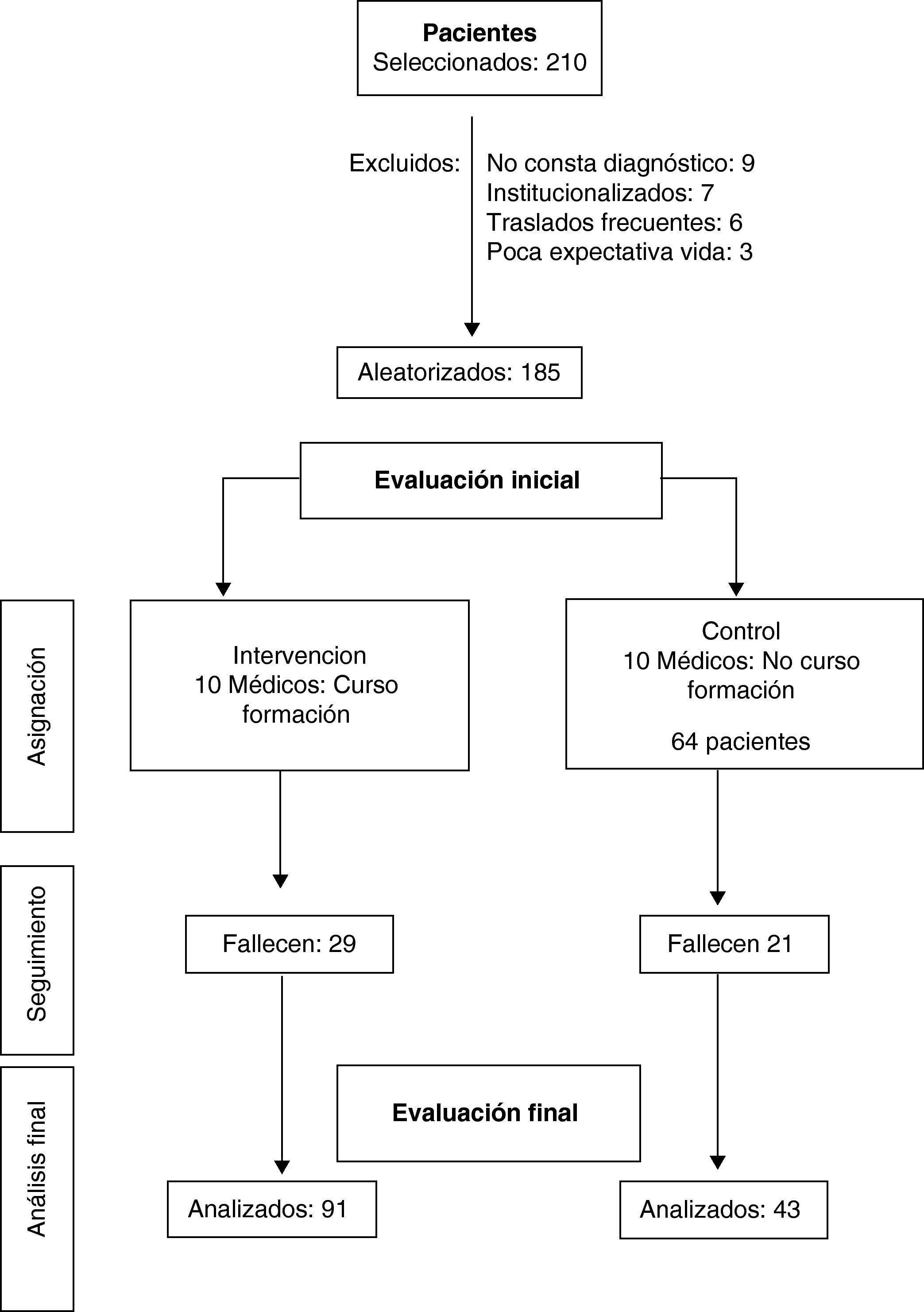
A los 20 médicos participantes se les pidió el listado de sus pacientes diagnosticados de ICC. Aportaron los datos de 210 pacientes. Los criterios para su participación en el estudio fueron:
Criterios de inclusión:
- •
La constancia, en la historia clínica, del diagnóstico de insuficiencia cardiaca.
- •
Criterios de exclusión:
- •
Pacientes que manifestaran su deseo de no colaborar.
- •
Pacientes institucionalizados
- •
Pacientes que no permaneciesen en su domicilio habitual más de 6 meses al año, y por este motivo fuera imposible su seguimiento.
- •
Pacientes con una enfermedad terminal, distinta a la insuficiencia cardiaca, cuya expectativa de vida se estimase que fuera menor de un año.
- •
Tras excluir 25, al no cumplir los criterios de selección, quedaron 185. El grupo de control (GC) tuvo 64 pacientes, con una edad media de 79,98±8,97 años. En el grupo de intervención (GI), quedaron 121 pacientes, con una media de edad de 79,82±8,70. Solo 11 eran menores de 65 años (fig. 2).
Variables del estudioLos datos se obtuvieron de las HC. Se solicitó a los médicos participantes que aportasen los informes en papel que no estuviesen incluidos en las HC.
Además de la edad y sexo, se recogieron variables de anamnesis (hábito tabáquico, consumo de alcohol, registro de disnea, de tos nocturna, de edemas periféricos y de crisis de ángor). A cada ítem registrado, de los 6 posibles se le asignó el valor de «1».
Se valoró el registro de los criterios clínicos de ICC de Framingham «mayores» (disnea paroxística nocturna, ingurgitación yugular, crepitantes basales, cardiomegalia en radiografía, edema agudo de pulmón, tercer tono, aumento de presión venosa, reflujo hepatoyugular y pérdida de peso con el tratamiento) y «menores» (edemas en miembros inferiores, tos nocturna, disnea de esfuerzo, hepatomegalia, derrame pleural y taquicardia).
También se recogieron los factores de riesgo para ICC (cardiopatía isquémica, hipertensión arterial, diabetes mellitus, valvulopatías, obesidad, insuficiencia renal crónica y miocardiopatías) y la clase funcional según los criterios de la New York Heart Association (NYHA).
Se valoró la exploración física dando un punto a cada ítem que constase en la HC, valor máximo «7» (presión arterial y frecuencia cardiaca en consulta, auscultación -cardiaca y pulmonar-, edemas periféricos, hepatomegalia, ingurgitación yugular y perímetro abdominal).
Dentro de las exploraciones complementarias, se valoró si constaban los registros de un electrocardiograma de referencia, de una radiografía de tórax y de una ecocardiografía (con sus alteraciones si las hubiera).
Se recogieron datos de las siguientes pruebas analíticas: hemograma, glucosa, perfil renal (creatinina, urea y ácido úrico), lípidos (colesterol total, colesterol HDL, colesterol LDL y triglicéridos), perfil hepático (GOT, GPT, GGT), ionograma (sodio y potasio) y hormona estimulante del tiroides. Se dio el valor de 1’ a cada ítem; valor máximo de 5’.
Los datos de tratamiento fueron: constancia o no de dieta hiposódica, inhibidores de la enzima conversora de la angiotensina (IECA), antagonistas de los receptores de la angiotensina (ARA II), diuréticos, inhibidores de la aldosterona, betabloqueantes, digoxina y antagonistas del calcio. La finalidad fue conocer el tipo de medicación usada, no la idoneidad de los tratamientos.
Evaluación basalAl inicio del estudio, 2 investigadores «ciegos» recogieron los datos de anamnesis, factores de riesgo, exploración física, análisis clínicos y tratamiento.
IntervenciónEn la segunda fase, de formación, se hicieron 4 sesiones, una semanal, en el centro de salud, de una hora de duración.
En la primera sesión, impartida por un médico de atención primaria, se presentó el proyecto de mejora de calidad en la atención al paciente con insuficiencia cardiaca. Se entregó a cada médico participante de un ejemplar de la Guía de Insuficiencia Cardiaca Crónica de la Sociedad Europea de Cardiología5 que se utilizó como documento de referencia.
En la segunda sesión, impartida por un cardiólogo se trataron los siguientes aspectos: definición de insuficiencia cardiaca; diagnóstico, etiología y tipo de disfunción ventricular, factores precipitantes, anamnesis, exploración física, pruebas complementarias orientadoras del diagnóstico, valor de la radiografía de tórax, del electrocardiograma, del ecocardiograma y de las pruebas analíticas básicas. Se explicó la clasificación funcional según los criterios de la NYHA.
La tercera sesión, coordinada por un internista, abordó los siguientes puntos: tratamiento ambulatorio de la IC, los medicamentos usados con mayor frecuencia, sus interacciones más frecuentes y los criterios de derivación.
El contenido de la cuarta sesión, impartida por un médico de atención primaria, fue: información a los pacientes y sus allegados sobre las medidas no farmacológicas del tratamiento, explicación de la importancia de su observancia, del reconocimiento de los síntomas de empeoramiento, de los factores de empeoramiento de la IC y los efectos adversos de los fármacos.
Se creó una página web de acceso restringido, para comunicación interna de los médicos del grupo de intervención. Además de las GPC, se incluyeron las fichas técnicas de los medicamentos recomendados, las referencias bibliográficas más relevantes, páginas web con recursos para pacientes y los documentos entregados en cada sesión.
Evaluación finalTranscurrido un año, los 2 investigadores volvieron a recoger las variables de anamnesis, exploración física, pruebas complementarias, análisis clínicos y tratamiento, con la misma metodología con la que se había realizado la evaluación basal. Además se recogieron las defunciones y el cumplimiento terapéutico.
Análisis de datosPara la descripción de las características de los pacientes estudiados se usaron la media y desviación estándar en variables cuantitativas y porcentajes en las cualitativas. Para la comparación entre diferentes subgrupos se utilizó el test de ji cuadrado para las variables cualitativas y la t de Student para las variables cuantitativas. El análisis de los cambios en las variables analizadas entre los grupos fueron realizados por intención de tratar. Para analizar los cambios en las diferentes variables entre la situación basal y la valoración a los 12 meses se utilizó la t de Student para datos apareados cuantitativos y el test de MacNemar para variables cualitativas. Los análisis estadísticos se realizaron con SPSS/PC+, versión 15.0 (SPSS Inc. Chicago, Illinois, EE.UU.).
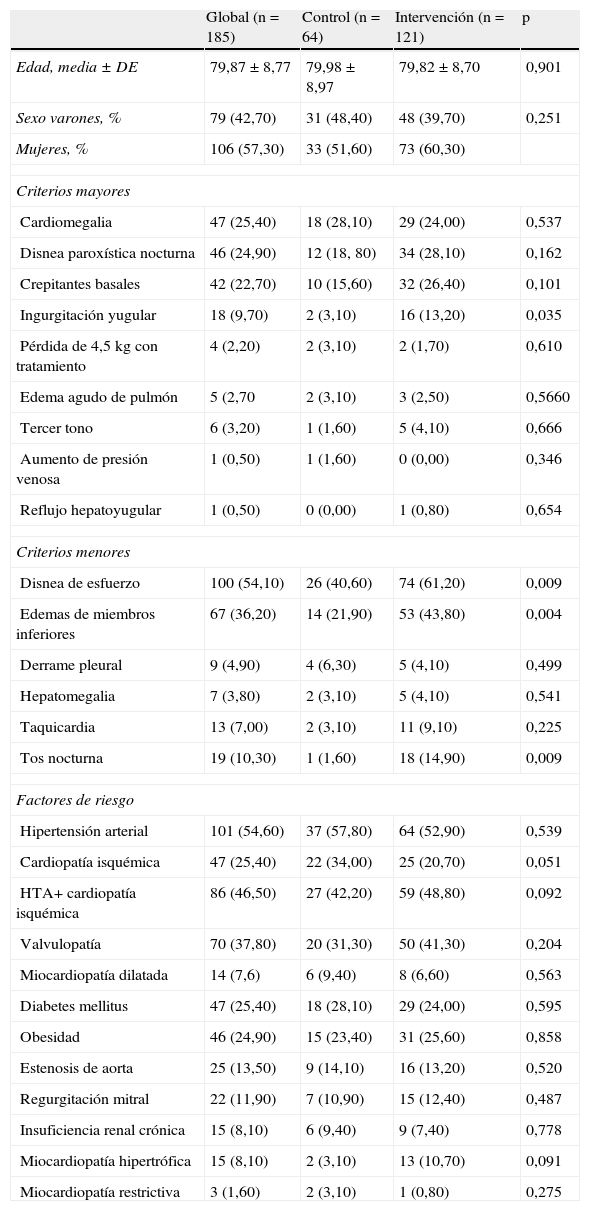
ResultadosComo se aprecia en la tabla 1, la edad media global es de 79,87 años y el porcentaje de mujeres del 57,30%, sin diferencias entre los 2 grupos. Los criterios clínicos mayores más prevalentes fueron la cardiomegalia, la disnea paroxística nocturna y los crepitantes basales, sin diferencias entre grupos. La disnea de esfuerzo fue el criterio menor que constaba con mayor frecuencia, seguida por la presencia de edemas maleolares. Cumplen el diagnóstico clínico, basándose en estos criterios (2 mayores o bien uno mayor y 2 menores) el 40% (73 pacientes).
Características de los pacientes
| Global (n=185) | Control (n=64) | Intervención (n=121) | p | |
| Edad, media±DE | 79,87±8,77 | 79,98±8,97 | 79,82±8,70 | 0,901 |
| Sexo varones, % | 79 (42,70) | 31 (48,40) | 48 (39,70) | 0,251 |
| Mujeres, % | 106 (57,30) | 33 (51,60) | 73 (60,30) | |
| Criterios mayores | ||||
| Cardiomegalia | 47 (25,40) | 18 (28,10) | 29 (24,00) | 0,537 |
| Disnea paroxística nocturna | 46 (24,90) | 12 (18, 80) | 34 (28,10) | 0,162 |
| Crepitantes basales | 42 (22,70) | 10 (15,60) | 32 (26,40) | 0,101 |
| Ingurgitación yugular | 18 (9,70) | 2 (3,10) | 16 (13,20) | 0,035 |
| Pérdida de 4,5kg con tratamiento | 4 (2,20) | 2 (3,10) | 2 (1,70) | 0,610 |
| Edema agudo de pulmón | 5 (2,70 | 2 (3,10) | 3 (2,50) | 0,5660 |
| Tercer tono | 6 (3,20) | 1 (1,60) | 5 (4,10) | 0,666 |
| Aumento de presión venosa | 1 (0,50) | 1 (1,60) | 0 (0,00) | 0,346 |
| Reflujo hepatoyugular | 1 (0,50) | 0 (0,00) | 1 (0,80) | 0,654 |
| Criterios menores | ||||
| Disnea de esfuerzo | 100 (54,10) | 26 (40,60) | 74 (61,20) | 0,009 |
| Edemas de miembros inferiores | 67 (36,20) | 14 (21,90) | 53 (43,80) | 0,004 |
| Derrame pleural | 9 (4,90) | 4 (6,30) | 5 (4,10) | 0,499 |
| Hepatomegalia | 7 (3,80) | 2 (3,10) | 5 (4,10) | 0,541 |
| Taquicardia | 13 (7,00) | 2 (3,10) | 11 (9,10) | 0,225 |
| Tos nocturna | 19 (10,30) | 1 (1,60) | 18 (14,90) | 0,009 |
| Factores de riesgo | ||||
| Hipertensión arterial | 101 (54,60) | 37 (57,80) | 64 (52,90) | 0,539 |
| Cardiopatía isquémica | 47 (25,40) | 22 (34,00) | 25 (20,70) | 0,051 |
| HTA+ cardiopatía isquémica | 86 (46,50) | 27 (42,20) | 59 (48,80) | 0,092 |
| Valvulopatía | 70 (37,80) | 20 (31,30) | 50 (41,30) | 0,204 |
| Miocardiopatía dilatada | 14 (7,6) | 6 (9,40) | 8 (6,60) | 0,563 |
| Diabetes mellitus | 47 (25,40) | 18 (28,10) | 29 (24,00) | 0,595 |
| Obesidad | 46 (24,90) | 15 (23,40) | 31 (25,60) | 0,858 |
| Estenosis de aorta | 25 (13,50) | 9 (14,10) | 16 (13,20) | 0,520 |
| Regurgitación mitral | 22 (11,90) | 7 (10,90) | 15 (12,40) | 0,487 |
| Insuficiencia renal crónica | 15 (8,10) | 6 (9,40) | 9 (7,40) | 0,778 |
| Miocardiopatía hipertrófica | 15 (8,10) | 2 (3,10) | 13 (10,70) | 0,091 |
| Miocardiopatía restrictiva | 3 (1,60) | 2 (3,10) | 1 (0,80) | 0,275 |
Cerca del 60% de los pacientes eran hipertensos y la tercera parte tenían hipertensión arterial y cardiopatía isquémica (tabla 1).
Evaluación de la calidad (tabla 2)
- •
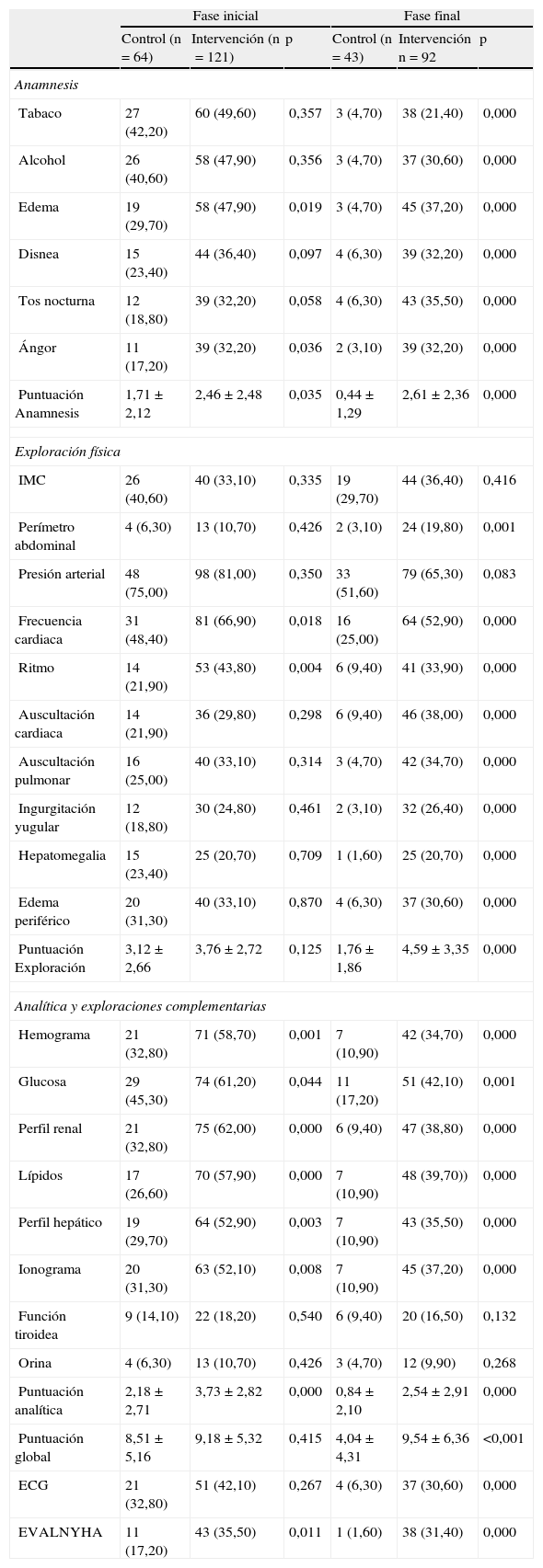
Anamnesis: en la evaluación basal ya existía una diferencia a favor del GI en la puntuación global (1,71 vs 2,46). Lo mismo sucedía en los registros de edema y ángor. En la evaluación final, en el GI mejoraron todos los parámetros evaluados, y también la puntuación global (0,44 vs 2,61).
- •
Exploración física: en la evaluación basal no se apreciaron diferencias exceptuando el registro del ritmo cardiaco, que fue mejor en el GI (43,8 vs 21,9). Tras la intervención, hubo un deterioro en la puntuación global en el GC (3,12 vs 1,76) y una mejoría notable en el GI (3,76 vs 4,59) En el GI mejoraron 8 de los 10 parámetros evaluados.
- •
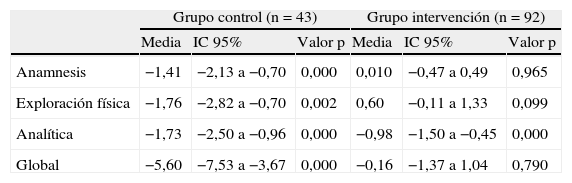
Análisis clínicos y exploraciones complementarias: En la tabla 3 se resumen los cambios experimentados en cada grupo respecto a su situación basal. En el GC destaca el empeoramiento global de 5,60 puntos (3,67 a 7,53). En el GI no se aprecian modificaciones significativas, salvo la analítica, que empeora. Como se observa en la tabla 4, el efecto global de la intervención ha sido de 5,44 (3,25 a 7,62). (tabla 4)
Tabla 3.Diferencias entre la situación inicial y final en cada grupo
Grupo control (n=43) Grupo intervención (n=92) Media IC 95% Valor p Media IC 95% Valor p Anamnesis −1,41 −2,13 a −0,70 0,000 0,010 −0,47 a 0,49 0,965 Exploración física −1,76 −2,82 a −0,70 0,002 0,60 −0,11 a 1,33 0,099 Analítica −1,73 −2,50 a −0,96 0,000 −0,98 −1,50 a −0,45 0,000 Global −5,60 −7,53 a −3,67 0,000 −0,16 −1,37 a 1,04 0,790 Tabla 4.Efecto de la intervención
Variables Diferencia media entre grupos Media IC 95% Valor p Cohen d Anamnesis 1,42 0,57 a 2,28 0,001 0,60 Exploración física 2,37 1,10 a 3,65 0,000 0,68 Analítica 0,75 -0,15 a 1,66 0,105 0,25 Global 5,44 3,25 a 7,62 0,000 0,89 IC: intervalo de confianza.
Efectividad: [(Media final – Media basal en grupo de estudio) – (Media final – Media basal en grupo control)].
- •
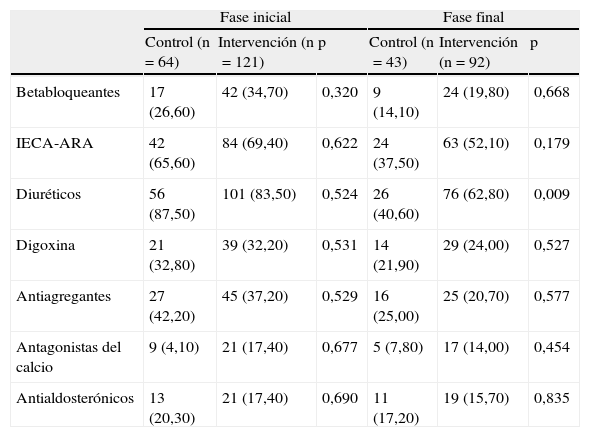
Tratamiento: a lo largo del estudio, hubo una disminución de medicación en todos los grupos terapéuticos analizados en ambos grupos, salvo los antagonistas del calcio que aumentaron en el GC (tabla 5).
Tabla 5.Fármacos
Fase inicial Fase final Control (n=64) Intervención (n=121) p Control (n=43) Intervención (n=92) p Betabloqueantes 17 (26,60) 42 (34,70) 0,320 9 (14,10) 24 (19,80) 0,668 IECA-ARA 42 (65,60) 84 (69,40) 0,622 24 (37,50) 63 (52,10) 0,179 Diuréticos 56 (87,50) 101 (83,50) 0,524 26 (40,60) 76 (62,80) 0,009 Digoxina 21 (32,80) 39 (32,20) 0,531 14 (21,90) 29 (24,00) 0,527 Antiagregantes 27 (42,20) 45 (37,20) 0,529 16 (25,00) 25 (20,70) 0,577 Antagonistas del calcio 9 (4,10) 21 (17,40) 0,677 5 (7,80) 17 (14,00) 0,454 Antialdosterónicos 13 (20,30) 21 (17,40) 0,690 11 (17,20) 19 (15,70) 0,835
Evaluación de la calidad
| Fase inicial | Fase final | |||||
| Control (n=64) | Intervención (n=121) | p | Control (n=43) | Intervención n=92 | p | |
| Anamnesis | ||||||
| Tabaco | 27 (42,20) | 60 (49,60) | 0,357 | 3 (4,70) | 38 (21,40) | 0,000 |
| Alcohol | 26 (40,60) | 58 (47,90) | 0,356 | 3 (4,70) | 37 (30,60) | 0,000 |
| Edema | 19 (29,70) | 58 (47,90) | 0,019 | 3 (4,70) | 45 (37,20) | 0,000 |
| Disnea | 15 (23,40) | 44 (36,40) | 0,097 | 4 (6,30) | 39 (32,20) | 0,000 |
| Tos nocturna | 12 (18,80) | 39 (32,20) | 0,058 | 4 (6,30) | 43 (35,50) | 0,000 |
| Ángor | 11 (17,20) | 39 (32,20) | 0,036 | 2 (3,10) | 39 (32,20) | 0,000 |
| Puntuación Anamnesis | 1,71±2,12 | 2,46±2,48 | 0,035 | 0,44±1,29 | 2,61±2,36 | 0,000 |
| Exploración física | ||||||
| IMC | 26 (40,60) | 40 (33,10) | 0,335 | 19 (29,70) | 44 (36,40) | 0,416 |
| Perímetro abdominal | 4 (6,30) | 13 (10,70) | 0,426 | 2 (3,10) | 24 (19,80) | 0,001 |
| Presión arterial | 48 (75,00) | 98 (81,00) | 0,350 | 33 (51,60) | 79 (65,30) | 0,083 |
| Frecuencia cardiaca | 31 (48,40) | 81 (66,90) | 0,018 | 16 (25,00) | 64 (52,90) | 0,000 |
| Ritmo | 14 (21,90) | 53 (43,80) | 0,004 | 6 (9,40) | 41 (33,90) | 0,000 |
| Auscultación cardiaca | 14 (21,90) | 36 (29,80) | 0,298 | 6 (9,40) | 46 (38,00) | 0,000 |
| Auscultación pulmonar | 16 (25,00) | 40 (33,10) | 0,314 | 3 (4,70) | 42 (34,70) | 0,000 |
| Ingurgitación yugular | 12 (18,80) | 30 (24,80) | 0,461 | 2 (3,10) | 32 (26,40) | 0,000 |
| Hepatomegalia | 15 (23,40) | 25 (20,70) | 0,709 | 1 (1,60) | 25 (20,70) | 0,000 |
| Edema periférico | 20 (31,30) | 40 (33,10) | 0,870 | 4 (6,30) | 37 (30,60) | 0,000 |
| Puntuación Exploración | 3,12±2,66 | 3,76±2,72 | 0,125 | 1,76±1,86 | 4,59±3,35 | 0,000 |
| Analítica y exploraciones complementarias | ||||||
| Hemograma | 21 (32,80) | 71 (58,70) | 0,001 | 7 (10,90) | 42 (34,70) | 0,000 |
| Glucosa | 29 (45,30) | 74 (61,20) | 0,044 | 11 (17,20) | 51 (42,10) | 0,001 |
| Perfil renal | 21 (32,80) | 75 (62,00) | 0,000 | 6 (9,40) | 47 (38,80) | 0,000 |
| Lípidos | 17 (26,60) | 70 (57,90) | 0,000 | 7 (10,90) | 48 (39,70)) | 0,000 |
| Perfil hepático | 19 (29,70) | 64 (52,90) | 0,003 | 7 (10,90) | 43 (35,50) | 0,000 |
| Ionograma | 20 (31,30) | 63 (52,10) | 0,008 | 7 (10,90) | 45 (37,20) | 0,000 |
| Función tiroidea | 9 (14,10) | 22 (18,20) | 0,540 | 6 (9,40) | 20 (16,50) | 0,132 |
| Orina | 4 (6,30) | 13 (10,70) | 0,426 | 3 (4,70) | 12 (9,90) | 0,268 |
| Puntuación analítica | 2,18±2,71 | 3,73±2,82 | 0,000 | 0,84±2,10 | 2,54±2,91 | 0,000 |
| Puntuación global | 8,51±5,16 | 9,18±5,32 | 0,415 | 4,04±4,31 | 9,54±6,36 | <0,001 |
| ECG | 21 (32,80) | 51 (42,10) | 0,267 | 4 (6,30) | 37 (30,60) | 0,000 |
| EVALNYHA | 11 (17,20) | 43 (35,50) | 0,011 | 1 (1,60) | 38 (31,40) | 0,000 |
Con la intervención realizada en el presente estudio se ha conseguido una mejora global en los registros de los pacientes y específicamente en los parámetros de anamnesis y exploración física.
La principal limitación de nuestro estudio es el criterio de inclusión elegido: la constancia del diagnóstico en la HC.
El diagnóstico de la ICC basado solo en signos y clínicos es dudoso en la mitad de los casos5-7. Actualmente se considera imprescindible que esté avalado por pruebas (análisis, electrocardiograma, ecocardiograma) y que sea confirmado por un especialista24.
Solo en el 40% de las HC constaban los criterios clínicos de Framingham y lo mismo sucedía con la exploración física. Solo en el 42% constaba la realización de un ecocardiograma (prueba a la que los médicos participantes no tenían acceso), cifra muy similar a la registrada en otro estudio25.
La clase funcional apenas se registró, presumiblemente porque no se valorase bien su importancia pronóstica.
Los tratamientos son comparables a los de otros estudios26-29.
Fallecieron 50 pacientes pero dado que la edad media era muy próxima a la esperanza de vida en nuestro país (78,17 años en varones y 84,27 en mujeres) no puede atribuirse a la ICC un aumento de mortalidad.
Las diferencias en el número de pacientes aportados por cada médico condicionó la asimetría de los grupos de control e intervención. Los 2 cupos mayores coincidieron en el grupo de intervención y aportaron una proporción alta de pacientes. La influencia de estos 2 médicos (sus pacientes tenían mayor facilidad de acceso a las pruebas analíticas) podría ser el motivo de la falta de similitud en algunas variables al inicio del estudio. También ha podido influir la desigualdad de los cupos. El modo de trabajo de cada médico, y el interés concreto que pudiera tener en este proceso, han podido ser, también, factores determinantes en esta falta de similitud.
La incorporación de los datos de los análisis clínicos, de las pruebas complementarias y de los informes hospitalarios requiere tiempo. En algunas consultas, muy masificadas, se pierden muchos de estos datos. También en este aspecto, el modo de trabajo y la presión asistencial de cada médico tienen una importancia decisiva y pueden implicar sesgos.
En cualquier caso, el estudio se ha realizado en entornos, y con pacientes, muy similares a los de muchos centros de salud de nuestro ámbito.
Sería recomendable utilizar estrategias diferentes, con objetivos más ambiciosos, para conseguir mejores resultados, como los de un estudio reciente con médicos de atención primaria30.
ConclusionesEn conclusión, la intervención de mejora de calidad realizada sobre profesionales sanitarios, promovida desde nuestro propio ámbito de trabajo, se ha mostrado efectiva en la mejora de los criterios de calidad utilizados para evaluar la atención a la insuficiencia cardiaca, globalmente y en las áreas de la anamnesis y exploración física. Sería necesario un seguimiento a medio y largo plazo para evaluar el mantenimiento de su efecto.
FinanciaciónEl proyecto ha contado con una ayuda de la consejería de Salud de la Junta de Castilla y León, GRS 275/B/08
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Responsabilidades ÉticasProtección de personas y animales. Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
A Luis García Ortiz, a Manuel Ángel Gómez Campo y a Manoli Alonso González del Centro de Salud La Alamedilla, Salamanca, a los cardiólogos Carmen Albarrán (Hospital Clínico de Salamanca) y José Luis Santos (Hospital Virgen de la Concha, Zamora) por su ayuda durante la realización del proyecto.