Puntos clave
- •
La urodinámica es todo método apropiado de evaluación de la función del tracto urinario inferior (TUI) que contribuye a la explicación fisiopatológica de los síntomas de malfunción del TUI (MTUI) y/o de la MTUI asociada a la patología estudiada (anatómica o neurológica).
- •
Las indicaciones de la urodinámica se resumen en 3 grupos: pacientes portadores de lesión neurológica, portadores de malformación anatómica y pacientes neurológicamente normales con síntomas y signos indicativos de MTUI.
- •
El estudio urodinámico simple o no invasivo es el método empleado en primer lugar para el diagnóstico de la función del TUI, a partir de la edad de adquisición de la continencia.
- •
La uroterapia o rehabilitación del TUI es la base del tratamiento y la prevención de la MTUI.
- •
El estudio urodinámico completo o invasivo, de indicación selectiva, proporciona el diagnóstico del patrón urodinámico que permite abordar el tratamiento escalonado de la MTUI de forma específica.
El tracto urinario inferior (TUI) está formado por la vejiga y la uretra, que constituyen una unidad coordinada durante el llenado y vaciado vesical. La urodinámica es todo método apropiado de evaluación de la función y malfunción del TUI (MTUI) en las 2 fases del ciclo miccional1,2 (tabla 1).
Urodinámica pediátrica: métodos de evaluación de la función del tracto urinario inferior, edad de realización y datos relevantes
| Urodinámica pediátrica | Métodos de estudio de la función del TUI | Edad | Datos relevantes. Estudio clínico de la función del TUI |
| Estudio clínico de la función del TUI | Historia clínica miccional y fecal | Según edad | Historia adquisición continencia urinaria y fecal (fase de entrenamiento miccional)Síntomas de MTUI (de llenado y de vaciado vesical, ITU, otros)Hábito fecal. Síntomas gastrointestinalesAntecedentes personales (ITU, patología urológica) y familiaresDiagnóstico prenatalTratamientos relacionados o no |
| Exploración física | Todas las edades | General y neuro-urológica:– Genitales (meato uretral). Periné– Abdomen– Ano-recto– Sacrococcígeo (signos disrafia espinal oculta) y miembros inferiores (asimetría) | |
| Diario miccional (registro de volumen/frecuencia) en condiciones normales en casa. Mínimo 48h | Desde edad de adquisición de la continencia | Ingestión líquida.Dieta Capacidad vesical (efectiva) diurna y nocturna (VMM)Micciones: hora y volumen. Frecuencia miccional y volumen miccionalFrecuencia deposicionesFrecuencia de síntomas urinarios (enuresis, incontinencia diurna) y fecales (encopresis) | |
| Estudio no invasivo (simple) de la función del TUI | Observación miccional durante 4h | Neonato, lactante y preescolar | Volumen miccional (VM)Frecuencia miccionalCapacidad vesical estimada. VMM = VM + RPMResiduo posmiccional (RPM)Observación de síntomas |
| Flujometría con EMG simultánea y medida ecográfica del residuo posmiccional | Desde edad de adquisición de la continencia | Volumen miccional. VMM = VM + RPMPatrón de curva flujométrica (campana, torre, staccato, interrumpida, aplanada)Flujo miccional máximoResiduo posmiccionalActividad esfinteriana (EMG) | |
| Estudio invasivo (completo) de la función del TUI | Cistomanometría (fase de llenado vesical) | Todas las edades | Presión y actividad del detrusor en el llenadoCapacidad vesical cistomanométricaAcomodación vesicalActividad y competencia esfinteriana (EMG) |
| Curva de presión/flujo (P/F) (fase miccional) | Todas las edades | Datos flujométricosPresión y actividad del detrusor miccionalActividad y competencia esfinteriana (EMG) | |
| Videourodinámica (fase de llenado y miccional simultáneo a CUMS) | Todas las edades | Los mismos datos que la cistomanometría y curva de P/F sumados a los hallazgos de la cisto-uretrografía miccional simultánea |
La terminología empleada sigue las normas de estandarización de la Sociedad Internacional de la continencia pediátrica (ICCS).
CUMS: cisto-uretrografía miccional seriada; EMG: electromiografía; RPM: residuo posmiccional; TUI: tracto urinario inferior; VM: volumen miccional; VMM: volumen miccional máximo (antigua «capacidad vesical funcional»).
El objetivo de la urodinámica es mejorar el entendimiento de la historia natural de la patología del TUI para optimizar su manejo terapéutico y definir si hay alguna alteración en la dinámica vesical que contribuya al deterioro de la función vesical o renal y que pueda prevenirse o tratarse directamente.
La urodinámica pediátrica emplea la técnica y metodología adecuadas según la edad y la patología asociada. Sin embargo, el grado de colaboración del niño y la especialización pediátrica del personal de la Unidad de Urodinámica van a ser determinantes en su realización.
La urodinámica pediátrica tiene una identidad propia con características específicas en concepto, método, técnica, manejo e interpretación, siempre teniendo en cuenta el crecimiento y la maduración individual de cada niño.
Indicaciones de la urodinámica pediátricaLa indicación de la urodinámica en la edad pediátrica se basa no solo en la presencia de síntomas y signos indicativos de MTUI, sino en el tipo de patología urológica subyacente que presenta el niño3. La anatomía y la función del TUI están interrelacionadas de forma que una malformación anatómica induce una MTUI y viceversa. En ambos casos, si la MTUI no se trata, se puede poner en riesgo la función renal. Por ello, la urodinámica es primordial para el planteamiento integral del paciente urológico pediátrico.
La urodinámica tiene 3 grandes líneas de indicación:
- 1.
Malfunción del tracto urinario inferior neurogénica
Las causas más frecuentes de malfunción vésico-esfinteriana de origen neurológico son las anomalías congénitas de la médula espinal (mielodisplasia). En el mielomeningocele, la urodinámica está indicada ya desde el nacimiento y tras el cierre quirúrgico del defecto neural y debe repetirse hasta la adolescencia, ya que la lesión neurológica no es estática, sino que evoluciona y cambia con el crecimiento y desarrollo del niño4. Su importancia radica en las implicaciones clínicas, pronósticas y terapéuticas. El diagnóstico de «vejiga de alto riesgo» de deterioro del tracto urinario superior, cuando la presión de escape del detrusor es superior a 40cm de H2O5, alerta del riesgo de desarrollar de reflujo vésico-ureteral (RVU), y megauréter obstructivo o ambos, y del posible deterioro progresivo de la función renal. Los hallazgos urodinámicos serán determinantes de la indicación del tipo de tratamiento6 (conservador o quirúrgico) en aras de mantener una función renal normal7 y lograr la continencia a partir de la edad preescolar.
Otras causas: lesiones adquiridas de la médula espinal, agenesia sacra, síndrome de regresión caudal, parálisis cerebral infantil.
- 2.
Malformación anatómica
Incluyen las malformaciones del TUI: RVU, válvulas de uretra posterior (VUP), ureterocele, divertículo vesical congénito, epispadias-extrofia vesical, síndrome de Prune-Belly, agenesia renal u otra patología uretral (válvulas de uretra anterior, hipospadias, estenosis meatal o uretral) y otras, como la malformación anorrectal8 alta (tipo fístula recto-cuello vesical o tipo cloaca).
La MTUI forma parte integral de la malformación anatómica, por lo que son necesarios el diagnóstico y el tratamiento urodinámico para un manejo terapéutico adecuado. Las implicaciones clínico-terapéuticas son múltiples pero, a modo de ejemplos, podemos destacar que el tratamiento de la MTUI puede favorecer la resolución conservadora del RVU, evitando la necesidad de tratamiento quirúrgico y disminuyendo la morbilidad, o evitar la recidiva del mismo en los pacientes ya intervenidos9–11; en las VUP, evita la cronificación de la MTUI12 y su repercusión sobre el tracto urinario superior (RVU y/o obstrucción e insuficiencia renal).
- 3.
Síntomas de malfunción del tracto urinario inferior en el paciente neurológicamente normal
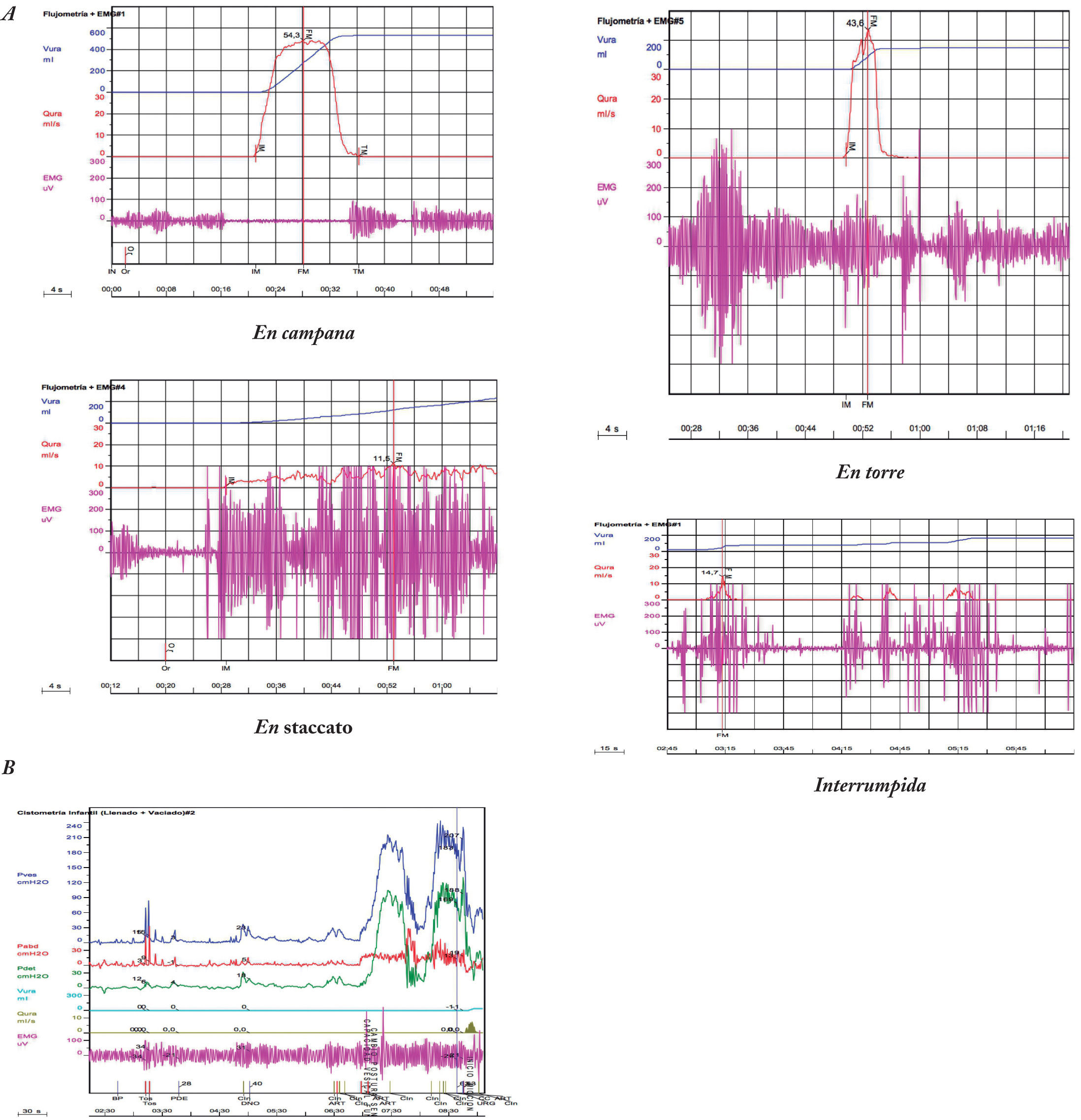
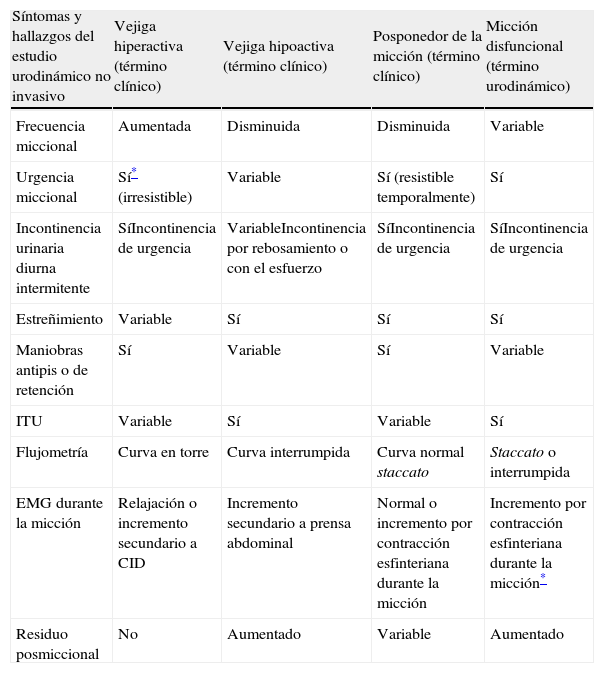
De acuerdo con la International Children's Continence Society, se describen varios cuadros clínico-urodinámicos1,13 que agrupan síntomas y signos característicos y que pueden indicar la existencia de un determinado patrón de diagnóstico urodinámico. En la práctica, el solapamiento de síntomas entre estos cuadros hace difícil su traducción urodinámica sin la práctica de un estudio urodinámico completo14. Sin embargo, la caracterización clínica individualizada junto con los hallazgos del estudio urodinámico no invasivo (tabla 2, fig. 1 A) permiten, en la mayoría de los casos, el abordaje mediante uroterapia15, con excelentes resultados hasta en el 60% de los pacientes. Cuando la respuesta a la uroterapia no es adecuada y se requieren otros tratamientos asociados, es necesaria la realización de un estudio urodinámico completo.
Tabla 2.Cuadros clínico-urodinámicos más frecuentes
Síntomas y hallazgos del estudio urodinámico no invasivo Vejiga hiperactiva (término clínico) Vejiga hipoactiva (término clínico) Posponedor de la micción (término clínico) Micción disfuncional (término urodinámico) Frecuencia miccional Aumentada Disminuida Disminuida Variable Urgencia miccional Sí* (irresistible) Variable Sí (resistible temporalmente) Sí Incontinencia urinaria diurna intermitente SíIncontinencia de urgencia VariableIncontinencia por rebosamiento o con el esfuerzo SíIncontinencia de urgencia SíIncontinencia de urgencia Estreñimiento Variable Sí Sí Sí Maniobras antipis o de retención Sí Variable Sí Variable ITU Variable Sí Variable Sí Flujometría Curva en torre Curva interrumpida Curva normal staccato Staccato o interrumpida EMG durante la micción Relajación o incremento secundario a CID Incremento secundario a prensa abdominal Normal o incremento por contracción esfinteriana durante la micción Incremento por contracción esfinteriana durante la micción* Residuo posmiccional No Aumentado Variable Aumentado La terminología empleada sigue las normas de estandarización de la Sociedad Internacional de la continencia pediátrica (ICCS).
CID: contracciones involuntarias del detrusor; EMG: electromiografía; ITU: infecciones del tracto urinario.
Figura 1.Registro gráfico del estudio urodinámico en la edad pediátrica.
A) No invasivo. Patrones de curva flujométrica. En campana (normal, con relajación EMG durante la micción), interrumpida (sugiere vejiga hipoactiva), en torre (sugiere vejiga hiperactiva), en staccato (diagnóstica de micción disfuncional. B) Invasivo. Patrón de hiperactividad del detrusor mixta (fásica y terminal). EMG: electromiografía.
(0,57MB).
El planteamiento urodinámico diagnóstico se realiza mediante la indicación escalonada de estudios que, en orden de menor a mayor invasividad y complejidad, quedan esquematizados en la tabla 1.
La historia clínica, la exploración física y el registro gráfico de los síntomas o diario miccional (a partir de la edad de adquisición de la continencia) en conjunción con el estudio urológico mediante pruebas complementarias (ecografía, cistografía, uro-resonancia, gammagrafía renal, etc.), según la patología subyacente, constituyen el primer escalón en la metodología urodinámica diagnóstica («estudio clínico de la función del TUI»), antes de la indicación de un estudio urodinámico completo o invasivo16. Esta evaluación inicial es necesaria para llevar a cabo la selección de la técnica y el método urodinámico más idóneo en función de la edad y la patología asociada, así como la correlación del diagnóstico urodinámico con la clínica y la patología subyacente para su correcta interpretación.
La realización de las técnicas urodinámicas requiere un aparataje específico, ubicado en el laboratorio o Unidad de Urodinámica Pediátrica. Las que tienen utilidad en la edad pediátrica son:
- 1.
El «estudio urodinámico no invasivo o simple» ofrece una valoración global de la función del TUI y aporta datos de la fase miccional del ciclo. Es el método indicado en primer lugar en todos los pacientes con capacidad de micción espontánea17,18 (fig. 1 A). Consiste en la realización de una uroflujometría o micción espontánea realizada en un uroflujómetro, que convierte el peso de la orina en valor de flujo urinario. Se define como la medida del volumen de orina evacuado por unidad de tiempo. En el niño debe realizarse con electromiografía (EMG) simultánea, que permite la valoración de la actividad electromiográfica del esfínter periuretral en su conjunto, mediante la colocación de electrodos de contacto en la piel perianal, de forma no invasiva. Termina con la medida ecográfica del residuo posmiccional.
- 2.
El «estudio urodinámico invasivo o completo» proporciona un diagnóstico funcional específico (fig. 1 B). Investiga la función vesical y uretral en las 2 fases del ciclo miccional:
- –
Cistomanometría: mide la relación entre la presión del detrusor y el volumen vesical, así como la función uretral (mediante el registro de la actividad EMG del esfínter periuretral) durante el llenado de la vejiga.
- –
Curva de presión/flujo: estudia la relación entre la presión del detrusor y el flujo urinario, así como la función uretral (EMG) durante la fase de miccional.
- –
Cuando el estudio completo se combina con el llenado vesical con contraste radiológico que permite la visualización radiológica de la vejiga y la uretra durante las 2 fases del ciclo miccional (uretrocistografía miccional seriada), se denomina videourodinámica, que resulta ser el estudio más completo dentro de la urodinámica, ya que aporta información anatómica y funcional del TUI.
Las indicaciones del estudio invasivo son anatómicas y neurogénicas para el diagnóstico urodinámico de novo y para confirmar que la vejiga es segura en el mantenimiento de una función renal normal en los pacientes con patología crónica16. En la MTUI no neurológica permite hacer el diagnóstico diferencial entre los cuadros clínicos descritos y está indicado cuando no hay respuesta a la uroterapia y se espera que sus resultados modifiquen el régimen terapéutico.
Los patrones urodinámicos más frecuentes en el niño neurológicamente normal se clasifican según la fase del ciclo miccional a la que afectan:
- –
Alteraciones de la fase de llenado.
Hiperactividad del detrusor fásica.
Hiperactividad del detrusor terminal.
- –
Alteraciones de la fase miccional.
Hipoactividad del detrusor.
Micción disfuncional.
Destinada al tratamiento directo (funcional) de la MTUI como parte del abordaje integral del paciente urológico pediátrico, que puede ser el tratamiento principal o complementario en la patología a tratar, en los 3 grupos de indicación urodinámica. Los tipos de tratamiento de la MTUI son: funcional (uroterapia), farmacológico y quirúrgico.
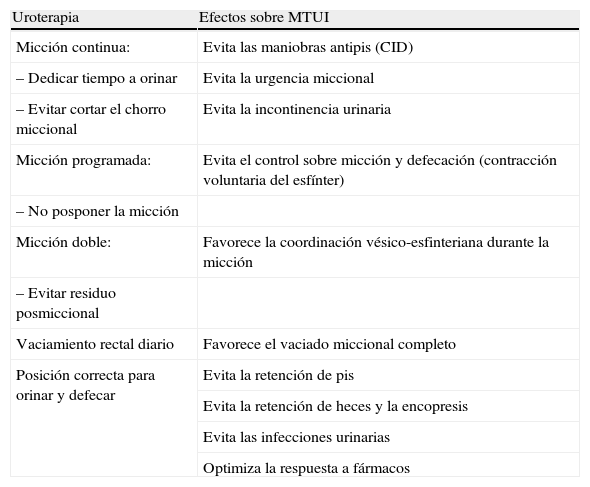
La «uroterapia o rehabilitación del TUI», definida como el tratamiento no farmacológico y no quirúrgico de la MTUI, es la base del tratamiento de la MTUI no neurógena19–27. El propósito de la uroterapia es la normalización o mejoría de la función del TUI (tabla 3) mediante la adopción de unos hábitos miccionales y fecales adecuados a partir de la edad de adquisición de la continencia.
Efectos de la uroterapia sobre la malfunción del tracto urinario inferior
| Uroterapia | Efectos sobre MTUI |
| Micción continua: | Evita las maniobras antipis (CID) |
| – Dedicar tiempo a orinar | Evita la urgencia miccional |
| – Evitar cortar el chorro miccional | Evita la incontinencia urinaria |
| Micción programada: | Evita el control sobre micción y defecación (contracción voluntaria del esfínter) |
| – No posponer la micción | |
| Micción doble: | Favorece la coordinación vésico-esfinteriana durante la micción |
| – Evitar residuo posmiccional | |
| Vaciamiento rectal diario | Favorece el vaciado miccional completo |
| Posición correcta para orinar y defecar | Evita la retención de pis |
| Evita la retención de heces y la encopresis | |
| Evita las infecciones urinarias | |
| Optimiza la respuesta a fármacos |
La uroterapia se clasifica en 2 tipos: uroterapia estándar y uroterapia específica. Esta última incluye el biofeeeback, que se realiza con el aparataje de la urodinámica no invasiva para hacer consciente el acto miccional, y la cateterización vesical intermitente limpia (CVI). La CVI se enseña primero a los padres y posteriormente del niño para promover la autocateterización independiente y autosuficiente, siempre se realiza con sondas de baja fricción y es la base del tratamiento de la MTUI neurógena.
PreventivaLa adquisición de una continencia urinaria normal es un proceso fisiológico de maduración (desde neonato hasta los 5 años de edad), que requiere la combinación de 3 procesos: integridad anatómica y funcional del TUI y entrenamiento adecuado en la fase adquirida voluntaria del control miccional, que tiene lugar entre los 2 y 4 años de edad. En esta última fase, debe producirse el entrenamiento por parte de los padres y cuidadores y el aprendizaje del niño, sabiendo que cada niño exhibe un ritmo individual de desarrollo. El resultado es la adquisición de una continencia urinaria socialmente aceptable; esto es, el niño orina normalmente y puede posponer la micción para hacerla en el lugar adecuado. Si durante esta fase no se produce el entrenamiento, o es inadecuado en tiempo y forma, el resultado puede ser la enuresis e incontinencia urinaria persistente a partir de los 5 años de vida, cuya cronificación, podría desembocar en una MTUI28.
Las estrategias de entrenamiento se basan en los mismos principios que la uroterapia y su objetivo es promover una educación miccional y fecal adecuada en tiempo y método29. De esta forma, se pretende prevenir la evolución a una MTUI en los niños en riesgo y evitar la cronificación de la MTUI en los portadores de uropatía malformativa congénita que afecta al TUI.
ConclusionesLa urodinámica pediátrica tiene una identidad propia y una dimensión diagnóstica, terapéutica y preventiva.
El conocimiento de la función del TUI (urodinámica) es esencial para el planteamiento terapéutico integral del paciente urológico pediátrico. El abordaje de la MTUI mediante tratamiento funcional mejora el manejo de estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.