La infección en el recién nacido puede adquirirse a través del canal del parto por colonización materna, como la infección neonatal precoz por Streptococcus agalactiae, o por adquisición a través de la placenta, líquido amniótico o productos del parto. Tras el parto, el recién nacido que precisa ingreso hospitalario puede adquirir infecciones nosocomiales durante su estancia y de forma excepcional, a través de la lactancia, por mastitis infecciosa o por incorrecta manipulación de la leche materna propia o donada de bancos de leche, lo que no obliga a suspender la lactancia en la mayoría de las ocasiones pero sí a establecer un tratamiento. Por los motivos expuestos es necesario establecer un correcto diagnóstico microbiológico de las infecciones perinatales, especialmente relevantes en el recién nacido pretérmino de bajo o muy bajo peso con una elevada mortalidad.
The newborn may acquire infections during delivery due to maternal colonization of the birth canal, by microorganisms such as Streptococcus agalactiae that caused early neonatal infection, or acquisition through the placenta, amniotic fluid or birth products. After birth, the newborn that needs hospitalization can develop nosocomial infections during their care and exceptionally through lactation by infectious mastitis or incorrect handling of human milk, which does not require to stop breastfeeding in most cases. It is important and necessary to perform microbiological diagnosis for the correct treatment of perinatal infections, especially relevant in preterm infants with low or very low weight with high mortality rates.
Streptococcus agalactiae o Streptococcus del grupo B (SGB) de Lancefield coloniza, entre un 15-40%, el tracto gastrointestinal y genital de adultos sanos, siendo el reservorio el recto1. La tasa de colonización es muy variable, pudiendo ser transitoria, intermitente o persistente. La infección neonatal por SGB puede ser precoz (ocurre en la primera semana de vida y se produce principalmente por vía vertical) o tardía (ocurre a partir de la primera semana de vida hasta el tercer mes), sin estar clara la vía de adquisición2,3. En los años 1980 se realizaron estudios observacionales aleatorizados que demostraron el beneficio de la administración intraparto de ampicilina a las madres portadoras para proteger a los neonatos de una infección precoz. Basados en estas evidencias, a partir de 1996 el Colegio Americano de Obstetras y Ginecólogos (ACOG)4, los Centros de Control de Enfermedades (CDC)5 y la Academia Americana de Pediatría (AAP)6 recomendaron la profilaxis intraparto y la realización sistemática del cribado de estado de portadora en las mujeres embarazadas. El último documento del CDC es de 20107, con una actualización en 20128. Las primeras recomendaciones españolas se realizaron en 1998, posteriormente en 2003, y las vigentes son del año 2012; se trata de un consenso de las Sociedades Españolas de Ginecología y Obstetricia (SEGO), Neonatología (SEN), Enfermedades Infecciosas y Microbiología Clínica (SEIMC), Quimioterapia (SEQ) y Medicina Familiar y Comunitaria (SEMFYC)9. Existen guías en diferentes países europeos con diferentes puntos de vista en cuanto a profilaxis universal o por factores de riesgo. Por este motivo, en el año 2013 se ha publicado un consenso europeo sobre el cribado de SGB y profilaxis intraparto10. Todas las estrategias publicadas desde 1996 van dirigidas a prevenir la infección neonatal precoz, siendo el principal factor de riesgo la colonización intraparto. Si no se realizan medidas de prevención, la infección neonatal precoz ocurre entre el 1 y 2% de los recién nacidos colonizados. La mortalidad en los años 1970-1980 llegaba al 50%, siendo actualmente del 4-5% debido a los avances realizados en el cuidado neonatal y las estrategias de prevención. Además de la colonización materna, otros factores de riesgo para la infección neonatal precoz son edad gestacional de menos de 37semanas, rotura de membranas prolongada de 18h o más y temperatura intraparto mayor o igual a 38°C11,12. Otros 2 factores de riesgo a tener en cuenta son haber tenido un niño previamente con infección neonatal precoz13 y la bacteriuria asintomática en la mujer embarazada, que está presente en un 2-7%14; pero no es factor de riesgo haber tenido colonización en un embarazo previo. Actualmente hay 2 aproximaciones para identificar a las mujeres que van a necesitar profilaxis intraparto8. Una universal, que se basa en el cribado durante el embarazo realizando un exudado vaginorrectal a todas las mujeres entre la semana 35 y 37 de gestación y pautar profilaxis a las mujeres que tienen colonización en el momento del inicio del trabajo del parto o cuando suceda la rotura de membranas. En el caso de parto antes de la semana 37 o rotura prematura de membranas sin haber obtenido cultivo vaginorrectal, se debería realizar toma de muestra y empezar la profilaxis, hasta tener un resultado microbiológico. La otra aproximación se basa en la presencia de factores de riesgo, parto antes de la semana 37 de gestación, temperatura intraparto mayor o igual de 38°C o rotura de membranas de 18h o más. En esta opción existen 2 estrategias: a)administrar profilaxis a la toda mujer que tenga algún factor de riesgo, y b)realizar cribado en estas mujeres y pautar profilaxis solo a las que sean detectadas como colonizadas. Esta forma de actuación se justifica en la existencia de métodos de diagnóstico rápidos, «point-of-care», basados en la detección de ácidos nucleicos, cuyo resultado puede estar en horas. También basan esta actuación en países con baja incidencia de colonización materna que supondría una elevada exposición innecesaria a antibióticos para la madre y el recién nacido con los consiguientes efectos secundarios, como son la posible creación de resistencias antibacterianas y la posibilidad de anafilaxia. En cualquiera de las 2 aproximaciones, siempre que haya corioamnionitis se debe pautar tratamiento antibiótico que debe incluir un fármaco con cobertura frente a SGB. En el caso de cesárea programada o cesárea realizada antes de la rotura de membranas no es necesaria la profilaxis intraparto, sea cual sea el resultado del cultivo del cribado.
Los antibióticos recomendados para realizar las profilaxis antenatal por SGB son penicilina o ampicilina por vía intravenosa intraparto o en las 4h antes del parto. En personas alérgicas a la penicilina se puede administrar cefazolina, que alcanza altas concentraciones en líquido amniótico pero tiene la desventaja del 10% de hipersensibilidad cruzada con penicilinas, clindamicina —siempre y cuando se conozca la sensibilidad antimicrobiana a este fármaco y se haya descartado resistencia inducible— o vancomicina, que alcanza niveles limitados en líquido amniótico. Eritromicina no se contempla actualmente en ninguna guía debido a una resistencia del SGB del 15-30%.
El uso de antisépticos vaginales de clorhexidina no ha demostrado eficacia y no hay datos concluyentes respecto a la prevención de SGB mediante vacunas dirigidas al polisacárido o a las proteínas de los pili.
El diagnóstico microbiológico se basa en la realización de cultivo vaginorrectal entre las semanas35 y 37 de gestación7-10. Aunque el estado de portadora puede ser intermitente, se acepta que las muestras recogidas en la semana 5 antes del parto predicen de forma fiable el estado de portadora en el momento del parto, ya que el valor predictivo negativo es del 88-96%. Este valor predictivo negativo es menor si se realiza el cultivo antes de estas 5 semanas. La rentabilidad en la detección es mayor si se realiza toma vaginal y rectal que si solo se hace en vagina o perirrectal. Las muestras endocervical, perianal o perineal no son adecuadas. La muestra de orina sirve para detectar bacteriuria asintomática, recomendándose profilaxis intraparto tan solo a las mujeres que en el urocultivo tengan un recuento mayor o igual a 10.000ufc/ml; en este caso ya no sería necesario realizar la toma vaginorrectal.
La toma del exudado vaginorrectal se realizará antes de cualquier manipulación vaginal, sin haber usado productos de higiene íntima femenina y sin tratamiento antibacteriano. Se recogerá una única torunda, realizando la toma antes en vagina y posteriormente en recto. Se ha demostrado que el resultado del cultivo vaginorrectal es igual tanto si la toma se realiza en un centro sanitario o por la propia paciente, siempre y cuando se den las instrucciones oportunas. Es muy importante indicar en la petición «cribado SGB en gestante» para que en Microbiología se realicen las técnicas adecuadas. El transporte de las muestras debe realizarse lo antes posible para optimizar los resultados. Una vez procesada, la muestra debe ser conservada en nevera al menos 48h hasta obtener los resultados. Esto es muy importante, ya que en ocasiones se puede necesitar comprobar algún resultado o datos de identificación. El diagnóstico microbiológico se basa en cultivo o detección de ADN7-10. Para el cultivo se empleará caldo Granada y posteriormente un subcultivo en medio Granada, agar sangre, agar sangre selectivo CNA (colistina-ácido nalidíxico) o medio cromogénico. Se realizará cultivo cualitativo, ya que se ha demostrado que los cultivos cuantitativos no se correlacionan con el grado de colonización. El diagnóstico basado en la detección de ácidos nucleicos se ha planteado para poder realizarse en el momento del parto, llegando a tener una sensibilidad del 62,5-100%, una especificidad del 84,6-100%, un valor predictivo negativo del 65-100% y un valor predictivo positivo del 92,3-100%7. Estas cifras hacen que estas técnicas sean muy prometedoras en su uso, ya que podría dirigirse la profilaxis de una forma más racional y concreta, pero tienen el inconveniente del precio y la no disponibilidad en todos los servicios de Microbiología y/o no las 24h del día ni todos los días de la semana. Se necesitan estudios que validen y confirmen el coste- efectividad de estas técnicas en diferentes países, con diferente incidencia y diferentes sistemas sanitarios. Otro inconveniente de estas técnicas es la ausencia de datos de sensibilidad antimicrobiana, aunque hay técnicas prometedoras que podrán detectar el microorganismo y genes de resistencia. Existen 3 PCR comercializadas: Xpert™ GBS assay (Cepheid, Sunnyvale, CA, EE.UU.), que aporta un resultado en 30-45min y es fácil de realizar; BD GeneOhm StrepB Assay, que entraña mayor complejidad, ya que hay pasos que no están automatizados, y Gene Xpert Dx System, que es totalmente automatizada, considerada como una técnica «point-of-care». Según los datos existentes, en la actualidad estas técnicas moleculares se reservan para casos de parto pretérmino, antes de la semana 37, y/o rotura prematura de membranas, además de aquellos casos en los que no esté disponible, en el parto a término, el resultado antenatal del cribado.
Respecto a la determinación de sensibilidad antimicrobiana7-10, no es necesario determinar la sensibilidad de SGB frente a betalactámicos, ya que continúa siendo sensible prácticamente de forma uniforme, aunque recientemente se han descrito cepas con sensibilidad disminuida en Japón y Estados Unidos cuya trascendencia clínica se desconoce. Pero teniendo en cuenta que en caso de alergia a betalactámicos los fármacos alternativos son macrólidos y clindamicina, y que la resistencia a estos fármacos ha cambiado en las 2 últimas décadas de <5% a 20-35%, se recomienda realizarla siempre.
Corioamnionitis e infecciones relacionadas con los productos del parto: loquios, meconio, placenta y líquido amnióticoLas infecciones bacterianas intrauterinas se pueden presentar entre las membranas fetales, la placenta, el líquido amniótico, el cordón umbilical o en el mismo feto. La infección de las membranas fetales documentada por hallazgos histopatológicos o el cultivo microbiológico se denomina corioamnionitis15. La frecuencia de corioamnionitis varía según los criterios diagnósticos, los factores de riesgo y la edad gestacional. Se presenta entre el 40-70% de los partos pretérmino, con o sin rotura prematura de membranas, y entre el 1-13% de los partos a término. Según datos microbiológicos, la infección intrauterina provoca un cuarto de los partos prematuros16. Los microorganismos pasan a la cavidad amniótica y al feto por vía ascendente, a través de la vagina y el cuello del útero; por diseminación hematógena (infección transplacentaria); por siembra retrógrada de la cavidad peritoneal a través de las trompas de Falopio, y por contaminación accidental tras un procedimiento invasivo, como la amniocentesis o la toma de muestras de las vellosidades coriónicas o de sangre umbilical percutánea17.
Se distinguen 3 tipos de corioamnionitis: a)clínica, cuadro infeccioso con repercusión analítica y afectación materna y fetal; b)subclínica, sin signos clínicos o síntomas de infección, pero con cultivo positivo en el líquido amniótico o datos analíticos de inflamación o de infección, y c)histopatológica, que se diagnostica de manera retrospectiva cuando existe evidencia microscópica de infiltración por leucocitos polimorfonucleares en las membranas fetales, el cordón umbilical o la placenta.
Las infecciones intraamnióticas se producen por una microbiota polimicrobiana con predominio de los microorganismos que se encuentran en la microbiota vaginal o del tracto digestivo. Los micoplasmas genitales, Mycoplasma hominis y especialmente Ureaplasma urealyticum, son los microorganismos más frecuentemente aislados en el líquido amniótico de los casos de corioamnionitis confirmados por cultivo (30 y 47%, respectivamente) en el contexto de parto prematuro o rotura prematura de membranas, con o sin corioamnionitis clínica16. Otros microorganismos frecuentes son Gardnerella vaginalis, estreptococo betahemolítico del grupo B (SGB), Escherichia coli y estreptococos alfa hemolíticos. Todos son capaces de provocar una elevada respuesta inmune y se asocian con la misma frecuencia a parto a término como pretérmino. En el caso de SGB y E.coli pueden causar bacteriemia materna con una incidencia mayor (18 y 15%, respectivamente). Menos frecuente es Listeria monocytogenes, también invasiva y asociada a cuadros clínicos graves si existe diseminación hematógena16,18. Los anaerobios ocupan también un lugar destacado en la etiología de las infecciones intraamnióticas en pacientes con vaginosis, con complicaciones poscesárea y en el contexto de parto pretérmino con neonatos de bajo peso al nacer. Las bacterias anaerobias que se recuperan con más frecuencia son Bacteroidesspp., Prevotellaspp., Peptostreptococcusspp., Fusobacteriumspp. y Clostridiumspp.
Los microorganismos de la microbiota de la piel, como los estafilococos coagulasa negativos o Propionibacteriumspp., se consideran microorganismos de baja virulencia colonizadores o contaminantes. Las especies de Lactobacillus, que son parte de la microbiota normal vaginal, son microorganismos con escasa patogenicidad y con un efector modulador de la respuesta inmune18. Microorganismos asociados con infección del tracto genital en mujeres no embarazadas, como Neisseria gonorrhoeae y Chlamydia trachomatis, no son una causa habitual de corioamnionitis15. Aunque es poco frecuente algunas especies de Candida (C.albicans, C.tropicalis y C.glabrata), pueden causar corioamnionitis y se han asociado al uso de dispositivos intrauterinos, fecundación in vitro, amniocentesis y en el contexto de rotura prolongada de membranas19. La evidencia de que estos virus sean capaces de causar corioamnionitis clínica es muy limitada15,19.
La corioamnionitis clínica se diagnostica basándose únicamente en los signos y síntomas clínicos. Se requiere la presencia de fiebre materna, además de otros 2 signos de los siguientes criterios clínicos menores: taquicardia materna, taquicardia fetal, leucocitosis materna, dolor uterino y líquido amniótico maloliente. Ante la sospecha de corioamnionitis, y cuando no se cumplen los criterios clínicos para establecer el diagnóstico, se puede acudir a pruebas complementarias de laboratorio16. Los estudios de bienestar fetal tienen un papel esencial en el diagnóstico de la corioamnionitis y deben realizarse de forma sistemática20. El diagnóstico se puede completar con la amniocentesis, cuando existan dudas razonables a través de la clínica o de las pruebas complementarias. Además, la amniocentesis es de gran utilidad para diagnosticar la corioamnionitis subclínica en mujeres con riesgo de parto prematuro espontáneo y rotura de membranas en pretérmino con edad temprana de gestación. En el líquido amniótico se determina el recuento leucocitario, la concentración de glucosa y se realiza la tinción de Gram y el cultivo microbiológico. La tinción de Gram es diagnóstica si se observan microorganismos, pero en caso de ser negativa no excluye el diagnóstico de corioamnionitis. Tiene una sensibilidad que oscila entre el 36-80% y una especificidad entre el 80-97%20. Mediante la tinción de Gram no se visualizan algunos microorganismos como los micoplasmas genitales. El cultivo de líquido amniótico es la prueba más fiable y se considera el «patrón de referencia» para el diagnóstico de la corioamnionitis. No obstante, se estima que aproximadamente el 30% de los cultivos bacterianos son negativos, a pesar de que otros análisis y pruebas de laboratorio sugieran la infección intraamniótica. Esto se puede producir por tratamiento previo con antimicrobianos o por microorganismos que no crecen en los métodos de cultivo convencionales. Se han utilizado métodos moleculares como la PCR universal (16S rDNA) para la detección bacteriana en líquido amniótico. En comparación con el cultivo convencional, estas técnicas tienen mayor sensibilidad y especificidad y facilitan la detección de la mayoría de, si no todas, las especies bacterianas presentes en el líquido amniótico21, pero todavía no están estandarizadas y no están disponibles en todos los laboratorios clínicos. Por el contrario, los resultados obtenidos por estos métodos moleculares en muestras de placenta no son satisfactorios, ya que hay evidencias que indican que algunas sustancias presentes en el corion impiden la detección del ADN bacteriano mediante PCR22. La tinción de Gram proporciona un diagnóstico rápido para establecer la estrategia terapéutica más adecuada en el manejo clínico de la paciente23. El cultivo permite conocer los microorganismos implicados y su patrón de sensibilidad frente a los antimicrobianos para instaurar un tratamiento eficaz. Uno de los inconvenientes del cultivo del líquido amniótico es que no detecta las infecciones localizadas en las membranas fetales, por lo que es conveniente complementarlo con el cultivo de la placenta, aislándose el doble de microorganismos que en el líquido amniótico (20% versus 9%)17. El cultivo de la placenta puede proporcionar el diagnóstico y la etiología de la corioamnionitis después del parto. El aislamiento de estos microorganismos proporciona información sobre los posibles daños fetales y secuelas neonatales18.
MeconioEl meconio es el término que describe las primeras heces del neonato que se van formando durante el periodo fetal. El cultivo del meconio expulsado tras el parto no es útil para el diagnóstico de las infecciones bacterianas neonatales de transmisión vertical, ya que en la mayoría de los casos su positividad solo indica colonización bacteriana. Por ello, no se recomienda su cultivo por su baja sensibilidad y especificidad.
LoquiosLos loquios es el nombre que se le da a la descarga del útero en su proceso de involución y regeneración tras el parto. El proceso de eliminación de loquios dura entre 4 y 6semanas. Si la madre tiene fiebre y los loquios son anormalmente densos y tienen mal olor, pueden indicar infección o retención de fragmentos placentarios. No son muestras útiles para cultivo microbiológico, ya que están contaminados con la microbiota presente en el tracto genital.
Corioamnionitis: diagnóstico microbiológicoEl diagnóstico microbiológico de la corioamnionitis se fundamenta en el cultivo y en el análisis microscópico de las muestras de líquido amniótico y de las membranas de la placenta17,22. La presencia de más de 5 leucocitos por campo es altamente sugestiva de un proceso infeccioso. Además, deben realizarse hemocultivos, ya que se estima que el 10% de las mujeres con infecciones intraamnióticas tienen bacteriemia. También está indicado el cultivo de orina para la detección de infección urinaria o bacteriuria asintomática y cultivo vaginorrectal para detectar SGB.
La recogida de líquido amniótico para estudios microbiológicos se realiza por amniocentesis transabdominal, aspiración con aguja en el momento de la cesárea o a través de un catéter transcervical intrauterino. El volumen mínimo requerido es de 1ml. El área idónea para tomar la muestra de placenta es en el punto medio de la distancia más larga entre la zona de inserción del cordón y el borde del disco placentario. Una vez identificado el lugar de la toma de la muestra, se cortan trozos de aproximadamente 1cm2 de esta membrana coriónica y el trofoblasto subyacente22,23.
El transporte de las muestras se realizará de forma inmediata tras su obtención y se procesarán lo antes posible tras su llegada al laboratorio. La inoculación directa de las muestras de líquido amniótico y los homogeneizados de placenta se realizará en medios convencionales para bacterias aerobias y facultativas (agar sangre, agar chocolate y agar MacConkey) y bacterias anaerobias (agar Brucella, agar Schaedler o medios selectivos). Es recomendable el uso de al menos un medio selectivo de cultivo de hongos (agar Sabouraud o similar) y un medio líquido de enriquecimiento tipo caldo tioglicolato o BHI. El tiempo de incubación de las placas y los caldos de enriquecimiento será de al menos 5días.
Históricamente el útero se ha considerado estéril. Sin embargo, existe evidencia que indica la presencia de microorganismos en el líquido amniótico, las membranas fetales y la placenta. En la interpretación de los resultados microbiológicos de la infección intrauterina se debe valorar el potencial patógeno e invasivo de los microorganismos aislados y su capacidad para inducir una respuesta inflamatoria sistémica, independientemente de que otros factores prenatales y posnatales también puedan contribuir a esta reacción24. Además, hay que tener en cuenta el carácter polimicrobiano de estas infecciones que favorece la sinergia entre los microorganismos presentes, lo que en muchos casos aumenta la respuesta inmune18. Se deben identificar, valorar e informar todos los microorganismos aislados en estas muestras. Los microorganismos especialmente virulentos e invasivos, como S.agalactiae, E.coli (u otras enterobacterias) o L.monocytogenes deben valorarse siempre. Los microorganismos asociados a la vaginosis bacteriana deben valorarse como clínicamente significativos, ya que son capaces de producir de forma individual citoquinas, quimiocinas o enzimas destructivas de tejido24. También se identificarán e informarán otros microorganismos que suelen aislarse menos frecuentemente, como S.aureus y H.influenzae, Enterococcusspp., Capnocytophagaspp. Actinomycesspp. o cualquier especie del género Candida. Los microorganismos de la microbiota de la piel, como los estafilococos coagulasa negativos o Propionebacteriumspp., se consideran colonizadores o contaminantes. También se valorarán las especies de Lactobacillus, porque aunque tienen escaso poder patógeno, su importancia clínica reside en su efecto supresor de la respuesta inflamatoria18,24. Se realizarán las pruebas de sensibilidad a los antibióticos según las normas de cada laboratorio, aunque no se recomienda la realización rutinaria de las pruebas de sensibilidad a todos los aislamientos de bacterias anaerobias.
Mastitis: diagnóstico microbiológicoLas mastitis constituyen la principal causa de destete no deseado; sin embargo, y a pesar de que en la mayoría de los casos tienen una etiología bacteriana, resulta sorprendente la falta de estudios microbiológicos sobre mastitis humanas. Actualmente, la ausencia de un diagnóstico etiológico provoca que en muchas ocasiones se prescriba un tratamiento inadecuado y que, en tales circunstancias, las mujeres con mastitis tengan que optar por un amamantamiento doloroso o el abandono de la lactancia, lo que no es deseable por los posibles riesgos para la salud del niño. El cultivo de la leche debería ser la técnica de elección para el diagnóstico de la infección mamaria durante la lactancia, ya que permite identificar y cuantificar los agentes causales, así como estudiar la sensibilidad a los antibióticos.
Estudios recientes han revelado que la leche materna es una fuente de estafilococos, estreptococos, bacterias lácticas, corinebacterias, propionibacterias y bifidobacterias. Los estafilococos coagulasa negativos —S.epidermidis es el más frecuente— y los estreptococos del grupo viridans son las bacterias dominantes en leche materna, mientras que la presencia de especies de otros géneros es más variable25.
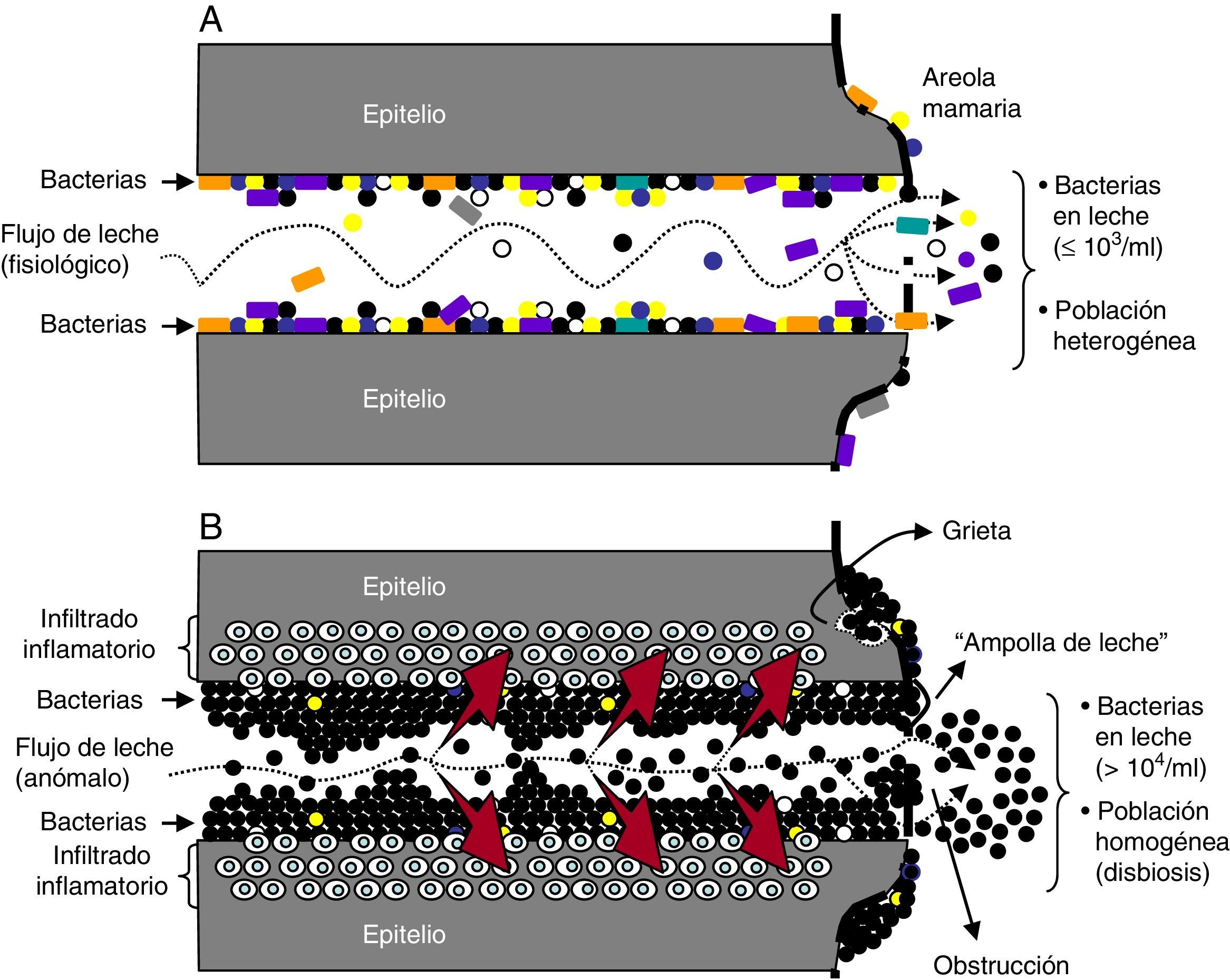
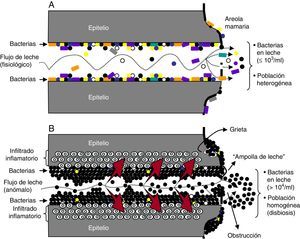
Mastitis: definición clínica, etiología, patogenia y sintomatologíaLas mastitis consisten en la infamación de uno o varios lóbulos de la glándula mamaria, acompañada o no de infección26. En general, se pueden distinguir diversos tipos de mastitis infecciosas durante la lactancia, que difieren en su etiología, patogenia, sintomatología y tratamiento. Los principales agentes etiológicos de mastitis infecciosas pertenecen a los géneros Staphylococcus y Streptococcus, siendo los estafilococos las bacterias implicadas en un mayor porcentaje de casos. S.aureus suele ser responsable de las mastitis agudas y de la formación de abscesos, mientras que los estafilococos coagulasa negativos, y especialmente S.epidermidis, son la principal causa de mastitis subaguda, constituyendo la primera causa de mastitis en términos cuantitativos. Algunas especies de los géneros Streptococcus, Rothia y Corynebacterium también pueden estar implicadas en casos de mastitis subagudas. Por su parte, las corinebacterias son la principal causa de mastitis granulomatosas. Bastante más infrecuente es la implicación de enterobacterias o Mycobacterium tuberculosis en casos de mastitis. Las mastitis agudas se deben, en la mayoría de los casos, a la presencia de S.aureus en la glándula mamaria. Esta especie no suele estar presente en la glándula mamaria en condiciones fisiológicas; sin embargo, muchas personas son portadoras en distintas mucosas desde donde pueden colonizar la glándula mamaria durante la lactancia. Una vez allí, pueden proliferar y sintetizar toxinas que provocan una gran inflamación del tejido mamario, dando lugar a síntomas locales intensos. Cuando las toxinas se absorben y alcanzan la circulación sistémica pueden dar lugar a un cuadro sistémico semejante a un cuadro gripal. Las mastitis subagudas son las más frecuentes y las que causan un mayor número de casos de interrupción precoz de la lactancia. Suelen tener que ver con un vaciamiento inadecuado de la leche. Se produce un sobrecrecimiento de ciertas especies de estafilococos coagulasa negativos o estreptococos de los grupos mitis o salivarius, habituales en el interior de los conductos galactóforos de la glándula mamaria durante la lactancia a concentraciones <103ufc/ml. En condiciones fisiológicas estas bacterias se disponen formando una fina película en los conductos (fig. 1A), pero existen factores que pueden hacer que proliferen y alcancen concentraciones por encima de las fisiológicas, formando densas biopelículas en el interior de los conductos galactóforos, con la correspondiente inflamación del epitelio mamario (fig. 1B). Si el crecimiento es particularmente elevado, las bacterias pueden llegar a obstruir totalmente los conductos galactóforos27,28. El cuadro de mastitis subaguda no conlleva un cuadro local agudo ni síntomas sistémicos. El tratamiento se basa fundamentalmente en el vaciamiento de la glándula mamaria, y se añadirá tratamiento antibacteriano si los recuentos celulares y de colonias bacterianas, cuando están disponibles, indican infección, o los síntomas son graves desde el comienzo, o hay grietas en el pezón, o los síntomas no mejoran 12-24h después de mejorar el vaciamiento de la leche26.
Representación esquemática de la etiopatogenia de las mastitis humanas, una disbiosis del epitelio mamario. Epitelio mamario en condiciones fisiológicas (A) y durante las mastitis (B). Las flechas rojas indican el aumento de presión de la leche al pasar por una luz disminuida. Esta presión sobre una zona inflamada es la responsable del dolor punzante, los calambres y/o la sensación de quemazón.
La mastitis humana constituye un problema tan infravalorado como infradiagnosticado. Los casos en los que se realiza un cultivo de leche son verdaderamente excepcionales y, cuando se hacen, la recogida de la muestra y/o la interpretación de los resultados suelen ser erróneas debido a la ausencia de protocolos estandarizados y a que en la recogida de la muestra es frecuente que se contamine por flora cutánea. El análisis microbiológico de la leche es el único medio posible de obtener su diagnóstico etiológico29. Desafortunadamente, cada vez son más las cepas implicadas en mastitis que son resistentes a antibióticos. Como se ha mencionado anteriormente, la leche no es un fluido estéril y, además, se puede contaminar con microorganismos ambientales, por lo que es muy importante realizar una recogida adecuada de la muestra de leche. Esta se debe efectuar mediante extracción manual, ya que las bombas y utensilios pueden ser una fuente importante de microorganismos ajenos a la glándula mamaria, en un recipiente de plástico estéril y debiendo realizarse su transporte al laboratorio lo antes posible. Para la siembra de las muestras de leche se recomienda utilizar medios de cultivo convencionales, como agar sangre y agar chocolate. La mayoría de bacterias causantes de infección mamaria se pueden poner en evidencia en 18-24h tras incubación a 35-37°C. En casos determinados —bacterias exigentes o cultivo negativo— podría ser necesario ampliar el periodo de incubación a las 48h. Es importante poder discriminar entre especies causantes de mastitis (S.aureus, S.epidermidis y otros estafilococos coagulasa negativos, Rothiaspp., Corynebacteriumspp., y diversos Streptocococcusspp., como S.pyogenes, S.agalactiae, S.mitis o S.salivarius) de aquellas que pueden formar parte de la microbiota mamaria habitual y que no están implicadas en cuadros de mastitis (Lactobacillusspp, Lactococcus lactis, Bifidobacteriumspp. Propionibacteriumspp.). En condiciones fisiológicas, la concentración total de bacterias en muestras recogidas en las condiciones descritas anteriormente suele oscilar entre 1-3×102ufc/ml, con un límite máximo de aproximadamente 6-8×102ufc/ml. Cualquier valor por encima de esta concentración puede ser compatible con un cuadro de mastitis infecciosa. En los cultivos se deberán valorar los posibles morfotipos presentes y realizar el recuento de colonias para cada una de las posibles especies cuando el recuento total sea mayor o igual a 103ufc/ml. Es importante tener en cuenta que la presencia de una concentración baja (<5×102ufc/ml) de corinebacterias en mujeres con mastitis supurativas puede indicar la presencia de granulomas generados por estas bacterias, mientras que la presencia de bacterias gramnegativas suele estar asociada a una recogida inadecuada de la muestra.
Leche materna donada: banco de lecheCuando la lactancia materna no es posible, y especialmente en neonatos, la European Society for Paediatric Gastroenterology Hepatology and Nutrition (ESPGHAN) recomienda la alimentación con leche materna donada debido a sus efectos beneficiosos tanto a corto como a largo plazo30. Sin embargo, la leche materna donada destinada al consumo de recién nacidos, y en especial en las unidades de cuidados intensivos neonatales, no debe presentar microorganismos en cantidad o calidad capaces de poner en riesgo la salud del neonato. Bajo la perspectiva microbiológica, la calidad de la leche donada depende principalmente de las condiciones higiénico-sanitarias en su manipulación. Para proveer leche materna donada con garantías sanitarias, las muestras de leche deberán ser extraídas correctamente y permanecer almacenadas a −20°C hasta su pasterización y dispensación. Los criterios que determinan la calidad y la seguridad microbiológica de la leche, previa pasteurización, no están estandarizados, y es aconsejable seguir las recomendaciones hechas por las guías internacionales y los propios protocolos de los bancos de leche. En España los procedimientos seguidos para la donación y el procesamiento de la leche materna donada son los ya establecidos en otros bancos de leche31, la normativa encargada de la manipulación de alimentos32 y los sistemas de seguridad y trazabilidad empleados en la donación y recepción de la sangre33. En cuanto al control microbiológico, y debido a la importancia de proveer leche materna donada con garantías sanitarias, se recomienda la realización de cultivo de muestras de leche donada pospasteurización, considerándose aptas para el consumo las muestras de leche que presenten un resultado de cultivo estéril o con crecimiento <5ufc/10μl de microorganismos formadores de esporas como Bacillusspp. Las muestras que presenten crecimiento de cualquier tipo de microorganismo potencialmente patógeno deberán ser desechadas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.