La tuberculosis (TB) pancreática es una entidad infrecuente, especialmente en pacientes inmunocompetentes. Su presentación como una masa pancreática plantea un reto diagnóstico, ya que puede ser falsamente etiquetado como una neoplasia de páncreas1.
Presentamos el caso de un varón de 70 años que acudió a nuestro hospital por dolor en hemiabdomen izquierdo, fiebre, anorexia y astenia de 7 días de evolución, con deterioro del estado general. Como antecedentes personales destacaban una miocardiopatía dilatada y fibrilación auricular en tratamiento anticoagulante con dicumarínicos. No refería hábitos tóxicos.
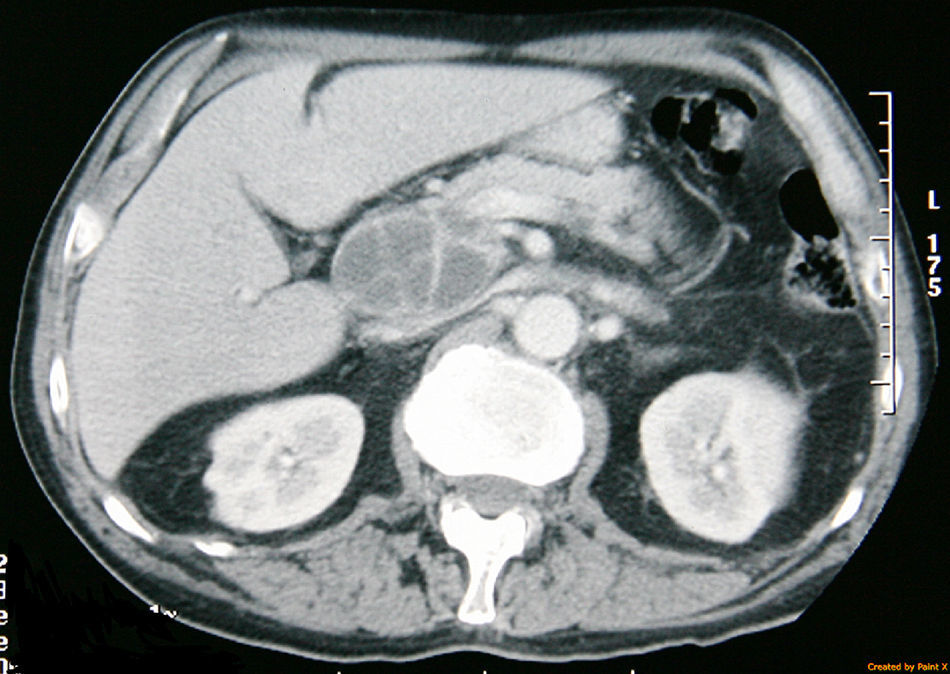
En la exploración física el paciente estaba sudoroso, con TA de 95/65mmHg y una temperatura de 37,5°C. A nivel abdominal, presentaba dolor a la palpación localizado en epigastrio e hipocondrio izquierdo, sin signos de irritación peritoneal. Las radiografías de tórax y abdomen no mostraban alteraciones relevantes. Los análisis de sangre revelaron una alteración de la bioquímica hepática (AST 114UI/l, ALT 94UI/l, FA 371UI/l y GGT 877UI/l). Los cultivos de sangre y orina fueron negativos. Con una tomografía computarizada (TC) se demostró una masa en cabeza de páncreas de 5×5cm de diámetro, quística, con tabiques en su interior y adenopatías a nivel de hilio hepático, tronco celíaco y retroperitoneales (fig. 1). Los valores de amilasa, lipasa y CA 19-9 sérico eran normales. Se realizó una punción-aspiración con aguja fina (PAAF) vía percutánea, con control ecográfico. Se extrajo material con aspecto purulento que fue informado como negativo para células malignas, y compatible con proceso inflamatorio con leucocitos polimorfonucleares y detritus celulares. No hubo crecimiento de bacterias ni hongos.
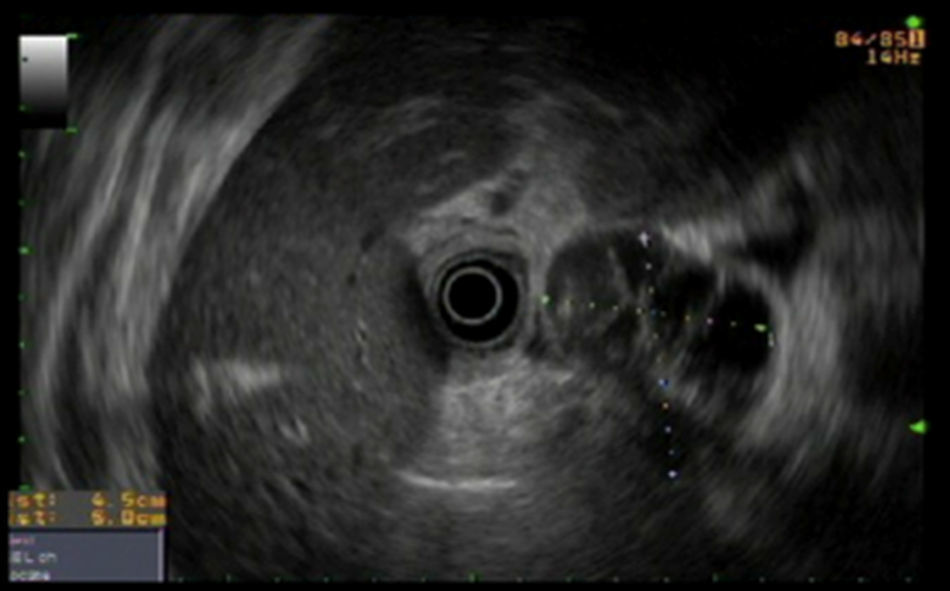
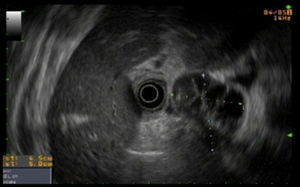
A pesar del tratamiento con imipenem y antitérmicos, la evolución clínica era tórpida, con persistencia de fiebre, por lo que se decidió realizar una ecoendoscopia para drenaje. Se identificó la colección hipoecoica y heterogénea de 5×4mm, adyacente a la pared de bulbo duodenal (fig. 2) y una adenopatía redondeada de 8mm a nivel del hilio hepático. Se puncionó la colección desde el duodeno, dejándose una prótesis metálica y un drenaje nasopancreático en su interior.
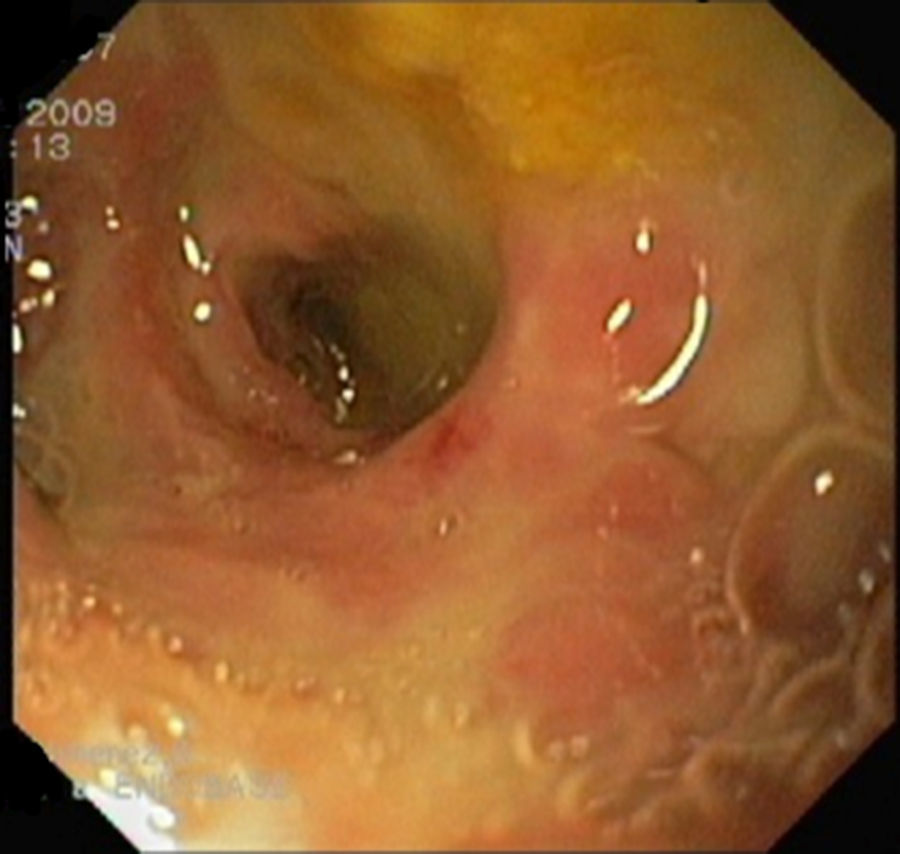
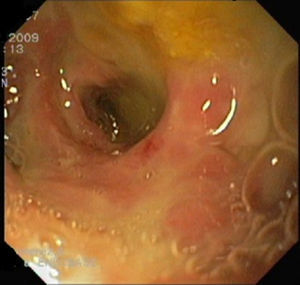
Por persistencia de fiebre, a pesar de modificar la antibioterapia (tigeciclina, ceftazidima, fluconazol), y escaso débito por el drenaje, se revisó con gastroscopio la fístula cistoduodenal, accediéndose a la cavidad pancreática que contenía detritus en sus paredes (fig. 3), de las que se tomaron biopsias. Durante el ingreso se hizo evidente y palpable una adenopatía de 3cm de eje mayor laterocervical izquierda, rodadera y dolorosa, que se procedió a resecar.
El examen histológico de la adenopatía confirmó que se trataba de una adenitis granulomatosa necrotizante. El examen histológico de las biopsias de la cavidad pancreática confirmó la presencia de tejido necrótico inflamatorio. En ambas se identificaron bacilos ácido-alcohol-resistentes (BAAR). Ante estos hallazgos se instauró tratamiento antituberculoso con isoniazida, rifampicina y pirazinamida durante 2 meses, y rifampicina e isoniazida durante otros 9 meses más, encontrándose asintomático al finalizar el tratamiento. En una TC realizada 2 años después por otros motivos, el páncreas no mostraba alteraciones.
La TB pancreática es una entidad infrecuente, y su presentación aislada suele acontecer en el seno de una forma miliar2,3. La TB abdominal constituye el 12% de los casos de TB extrapulmonar4. Puede afectar por orden de frecuencia a la unión ileocecal, el peritoneo, el bazo, el hígado o el páncreas5. Se cree que la infección del páncreas puede producirse por diseminación linfática o hematógena, o por la reactivación de una infección previa latente6. Puede manifestarse como pancreatitis aguda o crónica, absceso pancreático, hemorragia gastrointestinal o ictericia obstructiva. Esta entidad también se puede presentar como una masa pancreática aislada simulando un carcinoma de páncreas. Se han descrito algunos casos de coexistencia de cáncer de páncreas y TB. Esta diversidad de presentación hace que la TB pancreática constituya un reto diagnóstico3,6,7.
Los hallazgos de las pruebas de imagen pueden ser sugerentes de TB pancreática, pero ninguno es patognomónico, y es necesario experiencia y un elevado nivel de sospecha para considerar el diagnóstico de una manera firme. En todo caso se necesita una confirmación histopatológica, citológica o microbiológica. Las técnicas para realizar la biopsia pancreática incluyen la biopsia percutánea guiada mediante ultrasonidos o TC, una PAAF por ecoendoscopia o biopsia quirúrgica5,7,8. Los granulomas, histiocitos epitelioides junto a células plasmáticas y linfocitos, y con menos frecuencia los bacilos ácido-alcohol-resistentes permiten el diagnóstico. El cultivo es altamente específico, pero es menos sensible y lento8.
Una vez establecido el diagnóstico, debemos iniciar el tratamiento con fármacos antituberculosos durante 6-12 meses. La fase de iniciación consiste en una terapia intensiva con múltiples fármacos (rifampicina, isoniazida, pirazinamida y etambutol) durante 2 meses, seguida de una fase de continuación de al menos 4 meses con rifampicina e isoniazida9.
Concluimos que la TB pancreática es una entidad muy infrecuente que suele aparecer en el seno de una TB miliar o diseminada. Su diagnóstico es un reto ya que, al igual que la pancreatitis crónica o la pancreatitis autoinmune, puede simular una neoplasia de páncreas. Por tanto, en pacientes con una lesión pancreática ocupante de espacio y un proceso febril no explicado, esta posibilidad debe tenerse en cuenta.