Determinar la incidencia global y por etapas de los errores de medicación en 6 hospitales de Cataluña, así como los tipos de error y las consecuencias.
MétodoDiseño prospectivo, cuya variable global es el error de medicación. Se han excluido los errores potenciales. En cada hospital se estudiaron los ingresados en 2 unidades hasta 300 pacientes y se observaron 1.500 administraciones. Se aplicó la taxonomía del National Coordinating Council for Medication Error Reporting and Prevention.
El error de prescripción se detectó mediante la revisión de las prescripciones, en la que se comprobaron paciente, medicamento, adherencia a protocolos, interacciones, contraindicaciones, omisión, duplicidad terapéutica, dosis, frecuencia, vía y falta de seguimiento. En la transcripción/validación se comprobó la coincidencia con la orden médica original. En la dispensación, antes de enviar los carros de unidosis, se revisó el contenido de los cajetines, y se contrastó con el listado generado informáticamente. En planta, los observadores comprobaron transcripción, preparación y administración. En todos los procesos se registraron los datos en una hoja específica. La concordancia entre revisores fue moderada (kappa = 0,525).
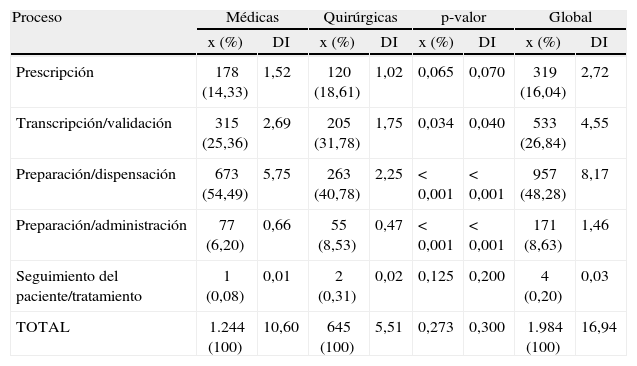
ResultadosSe detectaron 16,94 errores por 100 pacientes-día y 0,98 por paciente: 16 % en prescripción, 27 % en transcripción/validación, 48 % en dispensación y 9 % en administración. El 84,47 % pertenecía a la categoría B (no se alcanzó al paciente), y menos del 0,5 % causaron daño. La población, de 65 años de media, se distribuyó en una relación varón/mujer de 60/40. Los principales grupos terapéuticos fueron: agentes contra la úlcera péptica y el reflujo gastroesofágico, antitrombóticos, y otros analgésicos y antipiréticos, en los que predominaba la forma farmacéutica sólida oral (58 %). Los medicamentos por paciente-día fueron 5,5 y las unidades de medicamento, 11,21 de promedio, con gran variabilidad entre centros; el ajuste a 10 unidades uniformizó el resultado. En todas las fases, la omisión resultó el error más frecuente.
DiscusiónLa distinta metodología y el ámbito de las investigaciones dificulta la comparación de resultados; esto se observa en los errores con daño, cuya proporción se ve afectada por el procedimiento de detección. El número de errores evitados mediante la ejecución de este proyecto manifiesta la necesidad de mejorar la planificación de los sistemas de trabajo y el establecimiento de medidas de seguridad.
To determine both the global Incident, and the Incident for stages of medication errors in six Catalonian hospitals, the types of error and the consequences.
MethodA prospective design, with the global variable of the medication error. Potential errors have been excluded. The patients admitted to each hospital were studied in 2 groups of up to 300 patients and 1,500 administrations were observed. The NCCMERP taxonomy was applied. The prescription error was detected through the review of prescriptions, checking the patient, medication, adherence to protocols, interactions, contraindications, omission, duplicated therapy, doses, frequency, method, and lack of follow-up. During the transcription/validation, it was verified that the prescription matched the original order. In the dispensing process, the content of the drawers was checked, comparing it to the computer generated list, before sending out the single dose trolley. The transcription, preparation and administration were observed on the wards. The information for all the procedures was registered in a specific data sheet. There was moderate concordance amongst the inspectors (kappa = 0.525).
Results16.94 errors were detected per 100 patients-day and 0.98 errors per patient: 16 % in prescription, 27 % in transcription/validation, 48 % in dispensing, and 9 % in administration. 84.47 % were category B errors (they did not reach the patient), and < 0.5 % of the errors were harmful. The population, with an average age of 65, had a male/female ratio of 60/40. The principal therapeutic groups were: agents against peptic ulcer and GERD, antithrombotic agents, and other analgesics and antipyretics, principally in a solid oral drug form (58 %). The medications per patient-day were 5.5 and the units of medication were on average 11.21, varying greatly among the institutions. The adjustment of 10 units made the results more uniform. In all the stages, omission was the most frequent error.
DiscussionThe different methods used and different areas of the investigations make comparisons difficult. This is evident in the harmful errors, the proportion of which is affected by the detection procedure. The number of mistakes avoided during the execution of this project demonstrates the need to improve the planning of the work systems and to establish safety measures.
La seguridad del paciente ocupa un lugar cada vez más importante entre los objetivos de calidad de los sistemas de salud. A pesar de las investigaciones previas sobre incidentes relacionados con la asistencia sanitaria, no fue hasta la publicación en 1999 y 2001 de 2 informes elaborados por el Institute of Medicine (IOM) de Estados Unidos (To err is human: Building a safer health system y Crossing the quality chasm: a new health system for the 21st century) cuando se reveló la envergadura del problema. En ellos, se estima que la mortalidad anual en Estados Unidos a causa de los errores médicos es respectivamente de 44.000 y 98.000 muertes, y se resalta que la mayoría de los errores se podrían atribuir a fallos en el sistema1,2. Posteriormente, el grupo de consultores Health Grades (empresa dedicada a evaluar la calidad en sanidad) actualizó estos datos en un estudio que abarcaba el 45 % de los ingresos hospitalarios anuales. Los resultados revelaron que las muertes anuales por errores ascendían a 195.0003.
En respuesta al informe del IOM, el Gobierno federal emitió un documento exhaustivo sobre la seguridad del paciente, con propuestas de actuaciones para llevar a cabo las recomendaciones del IOM4.
En este sentido, el Gobierno del Reino Unido se propuso disminuir los errores asistenciales graves en un 40 %5.
En 2005, el Gobierno español promovió el Estudio Nacional de Efectos Adversos ligados a la hospitalización (ENEAS) y se encontró que el 9,3 % de los pacientes ingresados presentaba un efecto adverso derivado de la asistencia. Un 37,4 % de estos incidentes están causados por medicamentos6. A resultas de la investigación, el Ministerio de Sanidad y Consumo diseñó el Plan de Calidad para el Sistema Nacional de Salud, que se editó en marzo de 2006, y en el que se desarrollan áreas de actuación, estrategias, objetivos y proyectos dirigidos a aumentar la seguridad de los pacientes7.
Entre los organismos que trabajan en el desarrollo de la seguridad, hay consenso en aceptar la regla promulgada por Leape8 en 1994, por la cual las estrategias de prevención de errores en los sistemas de salud han de centrarse en el propio sistema, y no en el individuo.
Entre los incidentes derivados de la asistencia sanitaria, están los fallos en la seguridad del uso del medicamento, que pueden tener lugar en cualquier etapa del circuito de su utilización: adquisición, prescripción, transcripción, validación, dispensación, preparación, administración y cumplimiento del paciente.
A pesar de los múltiples estudios publicados en este campo, se hace difícil asumir la información extraída. Si bien la mayor parte se han llevado a cabo en el hospital, las diferencias entre los propios centros, los objetivos, la población, el método de detección de errores utilizado, la inclusión o no de las circunstancias con capacidad de causar error, y las diferencias en el concepto mismo de error, obstaculizan las comparaciones y las extrapolaciones. A pesar de ello, y gracias a las investigaciones publicadas, se conoce que se producen 1,4 errores por admisión9, 23,6 errores por 100 admisiones-año10, 6,1 efectos adversos y 5,5 efectos adversos potenciales por 100 admisiones11; y aunque sólo el 5 % ocasiona daño12, en España causan entre un 4,7 y un 5,3 % de los ingresos hospitalarios13,14. Algunos autores han determinado, además, que la tasa de error oscila entre el 3,5 y el 7 % de las dosis administradas15, y que un paciente hospitalizado presenta 0,9 errores de medicación diarios16.
En Cataluña, la Sociedad Catalana de Farmacia Clínica, juntamente con la Fundación Avedis Donabedian y el Departament de Sanitat de la Generalitat, han impulsado la Alianza para la Seguridad del Paciente, entre otros, mediante la coordinación de proyectos de investigación. En este marco, se ha llevado a cabo un estudio en 6 hospitales de diferente nivel y titularidad, con el objetivo de:
- –
Determinar la incidencia global de los errores de medicación en el proceso de utilización de medicamentos en 6 hospitales de Cataluña.
- –
Conocer la proporción de los errores de medicación en la población de estudio.
- –
Determinar la incidencia de los errores de medicación en unidades médicas y quirúrgicas.
- –
Determinar la incidencia de los errores de medicación en cada una de las etapas o procesos de la cadena terapéutica: prescripción, transcripción/validación, dispensación, administración, así como determinar qué tipo de errores se generan en cada una de las etapas.
- –
Determinar las consecuencias de los errores de medicación.
- –
Relacionar los errores con el número de medicamentos utilizados.
- –
Facilitar una metodología que pueda aplicarse a otros estudios.
Se trata de un estudio observacional de cohortes, con diseño prospectivo que incluye seguimiento, cuya variable principal es el error de medicación. Los errores de prescripción, transcripción, validación, preparación en farmacia/dispensación y preparación en enfermería/administración, se han considerado variables parciales o de proceso. Otras variables secundarias son: número de pacientes alcanzados por algún error, tipo de error, consecuencias para el paciente y gravedad. No se han incluido las circunstancias o incidentes con capacidad de causar error.
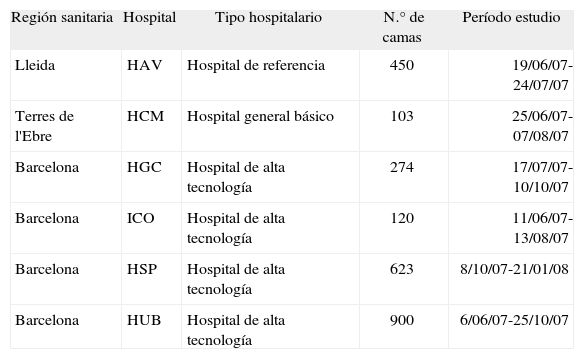
ÁmbitoEl estudio se llevó a cabo en 6 hospitales de Cataluña, con distinta localización geográfica y diferente nivel asistencial (tabla 1).
Localización geográfica y tipo de hospitales estudiados
| Región sanitaria | Hospital | Tipo hospitalario | N.° de camas | Período estudio |
| Lleida | HAV | Hospital de referencia | 450 | 19/06/07-24/07/07 |
| Terres de l'Ebre | HCM | Hospital general básico | 103 | 25/06/07-07/08/07 |
| Barcelona | HGC | Hospital de alta tecnología | 274 | 17/07/07-10/10/07 |
| Barcelona | ICO | Hospital de alta tecnología | 120 | 11/06/07-13/08/07 |
| Barcelona | HSP | Hospital de alta tecnología | 623 | 8/10/07-21/01/08 |
| Barcelona | HUB | Hospital de alta tecnología | 900 | 6/06/07-25/10/07 |
HAV: Hospital Universitari Arnau de Vilanova; HCM: Hospital Comarcal de Mora d'Ebre; HGC: Hospital General de Catalunya; HSP: Hospital de la Santa Creu i Sant Pau; HUB: Hospital Universitari de Bellvitge; ICO: Institut Catala d'Oncologia.
Los hospitales disponían todos ellos de sistema de distribución de medicamentos en dosis unitaria (SDMDU), y unidad de elaboración de medicamentos. Un hospital contaba con el sistema de prescripción electrónica; 2, electrónica parcial, y se realizaba de forma manual en los 3 restantes. El llenado de carros era manual en 4 hospitales y semiautomático (tipo Kárdex) en los otros 2.
PoblaciónCada centro escogió 2 unidades de hospitalización, 1 médica y 1 quirúrgica, excepto uno de los centros, que escogió una médica y una mixta al no disponer de unidades totalmente quirúrgicas.
Se incluyó a la totalidad de los pacientes ingresados al inicio del estudio y los que consecutivamente fueron ocupando las unidades seleccionadas hasta su finalización.
Cálculo del tamaño muestralSe tomó como valor de referencia la incidencia global de error de medicación de 14,8 por 100 ingresos-año10. El cálculo del tamaño de la muestra se hizo aceptando un riesgo alfa de 0,05 y un riesgo beta de 0,20 en un contraste bilateral. El número de individuos necesarios para detectar una diferencia igual o superior a 0,025 fue de 1.647. Se redondeó a 300 pacientes por hospital.
En esta muestra se registraron diariamente los errores producidos en la prescripción, transcripción/validación, preparación en el Servicio de Farmacia (SF), y dispensación. Debido a la dificultad de observación del total de las administraciones durante el período de estudio, se acordó el seguimiento de un total de 1.500 administraciones por centro, distribuidas entre los diferentes turnos, incluidos fines de semana y festivos. Esta cifra supone el 18,7-37,5 % del total en un paciente que reciba de 20 a 10 administraciones al día respectivamente.
La unidad de referencia para la evaluación fue la de paciente-día.
Variables del estudioDefinición de error de medicación y clasificaciónPara la definición de error, se ha aplicado el concepto adoptado por el National Coordinating Council for Medication Error Reporting and Prevention (NCC MERP). El NCC MERP define el error como un incidente prevenible, que puede causar daño al paciente o dar lugar a una utilización inapropiada de los medicamentos, cuando éstos están bajo el control de los profesionales sanitarios o del paciente o consumidor. Estos incidentes pueden estar relacionados con las prácticas profesionales, los productos, los procedimientos o con los sistemas, e incluyen los fallos en prescripción, comunicación, etiquetado, envasado, denominación, preparación, dispensación, distribución, administración, educación, seguimiento y utilización de los medicamentos17.
La clasificación se hizo de acuerdo con la adaptación de Otero et al de la taxonomía del NCC MERP. Se agruparon según el proceso en que se originó el error: prescripción, transcripción/validación, preparación/dispensación, preparación/administración y seguimiento del paciente/tratamiento.
Según la naturaleza, los errores se clasificaron como: medicamento erróneo (selección inapropiada del medicamento, medicamento no indicado, historia previa de alergia, medicamento contraindicado, medicamento inapropiado para el paciente por edad o situación clínica, duplicidad terapéutica), omisión de dosis o de medicamento (omisión en la prescripción, transcripción, dispensación, administración), dosis incorrecta (dosis mayor de la correcta, dosis extra), frecuencia de administración errónea, forma farmacéutica equivocada, error de preparación o manipulación o acondicionamiento, técnica de administración incorrecta, vía de administración errónea, velocidad errónea, hora de administración incorrecta, paciente equivocado, duración del tratamiento incorrecta (mayor de la correcta, menor), falta de seguimiento del tratamiento (falta de revisión clínica, analíticas, interacciones), medicamento deteriorado, no cumplimiento del paciente, otros18.
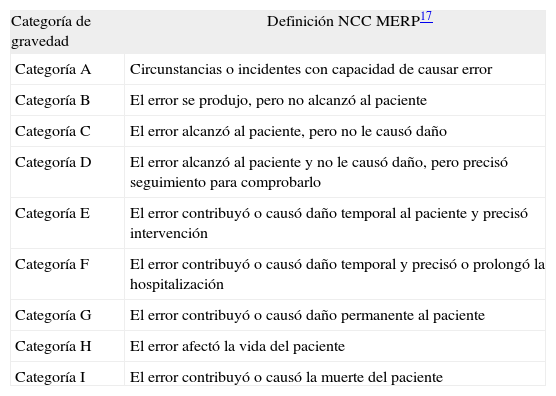
En cuanto a las consecuencias en la salud del paciente, se ha utilizado la clasificación del NCC MERP, en la que los errores se agrupan en 9 categorías progresivas de gravedad17 (tabla 2).
Clasificación de los errores según su gravedad
| Categoría de gravedad | Definición NCC MERP17 |
| Categoría A | Circunstancias o incidentes con capacidad de causar error |
| Categoría B | El error se produjo, pero no alcanzó al paciente |
| Categoría C | El error alcanzó al paciente, pero no le causó daño |
| Categoría D | El error alcanzó al paciente y no le causó daño, pero precisó seguimiento para comprobarlo |
| Categoría E | El error contribuyó o causó daño temporal al paciente y precisó intervención |
| Categoría F | El error contribuyó o causó daño temporal y precisó o prolongó la hospitalización |
| Categoría G | El error contribuyó o causó daño permanente al paciente |
| Categoría H | El error afectó la vida del paciente |
| Categoría I | El error contribuyó o causó la muerte del paciente |
En este estudio no se incluyeron los errores potenciales, o circunstancias con capacidad de causar error (categoría de gravedad A), así como las reacciones adversas a medicamentos o acontecimientos adversos no prevenibles.
Tampoco se tuvieron los errores que afectasen al cuidado del paciente y a las dietas.
Detección de los erroresPrescripción: un farmacéutico revisó diariamente las prescripciones de los pacientes del estudio, y analizó: paciente y medicamento adecuados, adhesión a protocolos, interacciones, contraindicaciones, omisiones duplicidad terapéutica, dosis, frecuencia, vía, y falta de seguimiento. Cuando fue preciso, se recabó información contactando con el médico o la enfermera. Los errores se registraron en una hoja diseñada al efecto.
Transcripción/validación por el SF: un farmacéutico distinto al que llevó a cabo la transcripción y al finalizar ésta, comprobó diariamente la coincidencia con la orden médica (OM) original: paciente, medicamento, dosis, pauta, vía y duración. Se estudiaron las discordancias con la OM original, y se registraron los errores.
Preparación en el SF: un farmacéutico, un técnico o personal de enfermería, según la disponibilidad y proceder de cada hospital, revisaron los medicamentos elaborados para los pacientes incluidos en el estudio: fórmulas magistrales, nutrición parenteral, mezclas intravenosas, citostáticos. Se estudió la idoneidad del medicamento o principio activo, concentración, cantidad, diluyentes, técnica de preparación, identificación, estabilidad, caducidad y conservación, y se registraron los errores.
Dispensación: en el SF, antes de enviar los carros con la medicación en dosis unitaria, se revisaron los cajetines, y se contrastó su contenido con el listado de llenado de carros generado por el programa informático de dosis unitaria. Se consideró error: medicamento erróneo, omisión de dosis o de medicamento, dosis incorrecta, forma farmacéutica equivocada, paciente equivocado, y medicamento deteriorado o mal conservado. Esta actividad la llevó a cabo personal técnico, auxiliar, de enfermería o farmacéutico, según la organización de cada centro.
Los errores se anotaron directamente en los listados de medicación o la hoja diseñada al efecto.
Transcripción por enfermería: en planta, el personal de enfermería destinado a observar la administración, comprobó que la transcripción de la OM era correcta con un listado de medicamentos por paciente, una hoja de enfermería informatizada, o bien con una copia de la OM, dependiendo de cada hospital. Las discordancias se resolvieron contrastando la información de enfermería y farmacia con la OM original.
Preparación/manipulación por enfermería y administración: una vez validada la transcripción, el enfermero encargado comprobó, mediante observación directa, la correcta preparación y administración de los medicamentos, acompañando al personal de enfermería de planta durante la ronda de administración de medicamentos: medicamento, omisión, forma farmacéutica, solvente, dosis, concentración, método de preparación, incompatibilidades, conservación, estabilidad del producto final, paciente, situación clínica, vía, velocidad, técnica de administración, hora, duración del tratamiento y seguimiento. Se definió el error de horario como la administración una hora antes o una hora después como mínimo de lo establecido. Los errores detectados se evitaron, pero se registraron como si hubiesen alcanzado al paciente, se les atribuyó una morbilidad potencial y se clasificaron en función de la gravedad pertinente. Esta tarea se llevó a cabo diariamente observando una parte de las administraciones de los diferentes turnos, de forma continuada hasta alcanzar el total de las observaciones.
Los errores se registraron directamente sobre la hoja de comprobación o en el formulario.
En todos los casos, se corrigieran los errores detectados.
Los errores de prescripción, transcripción/validación farmacéutica o dispensación detectados durante la fase de administración no se contabilizaron en los hospitales que habían realizado las observaciones en planta en un período posterior al resto del estudio, puesto que, tal como les apuntamos, los errores se interceptaban una vez diagnosticados, y ya no trascendían a la unidad de enfermería.
Plan de trabajoDesde la Sociedad Catalana de Farmacia Clínica se anunció la existencia del estudio, y se abrió la inscripción a los centros que desearan participar. Se eligieron hospitales de distintos niveles, y en cada uno se creó un equipo de trabajo formado como mínimo por un médico, una enfermera y un farmacéutico coordinador, responsable de la formación de los miembros participantes en el estudio.
Para la anotación de los datos de los errores, se dispuso de una hoja específica para cada proceso, con una parte común donde se requerían datos del paciente y de los medicamentos implicados.
Los hospitales introdujeron su propia información en una base de datos diseñada por el Institute for Safe Medication Practices-España y la Sociedad Española de Farmacia Hospitalaria, y utilizada en la investigación de errores de medicación en el proyecto de la beca Ruiz Jarabo 2000 (Otero et al). Asimismo, cada hospital creó un registro de pacientes, estancias, número de medicamentos y unidades de medicamento destinados a los pacientes del estudio.
Al planificar el desarrollo del estudio, se estimó que para una estancia media de 1 semana y un seguimiento diario de 50 pacientes, se tardarían unos 40 días, incluidos fines de semana y festivos (considerando unidades de 25 camas y ocupación del 100 %) para incluir a 300 pacientes por hospital. En algunos centros, los errores de administración se estudiaron posteriormente al resto del estudio, aunque en las mismas unidades que las fases previas.
La recogida de datos se inició el 1 de junio 2007 y finalizó 23 de enero de 2008 por la incorporación tardía de un hospital (tabla 1).
Análisis estadísticoLos datos se analizaron con el paquete estadístico SPSS 11.0 (SPSS Inc., Chicago, IL, USA). Las variables cualitativas se describieron como porcentajes y la incidencia, como densidad de incidencia (número de errores por pacientes-día expuestos), igual al cociente entre el número de errores de medicación producidos durante el período de seguimiento y la suma de todos los tiempos individuales de observación. Las variables cuantitativas se describieron mediante medidas de tendencia central (media o mediana según criterios de normalidad estudiados por el test de Kolmogorov-Smirnov) y dispersión (desviación estándar, rango intercuartílico). Las comparaciones de frecuencias entre los 2 tipos de unidades (médicas o quirúrgicas) se realizaron mediante el test de la χ2 o Fisher según convino. Los datos cuantitativos se compararon mediante el test de la t de Student o U de Mann-Whitney, según las unidades (médicas o quirúrgicas).
La significación estadística se definió como un valor p ≤ 0,05, y el intervalo de confianza (IC) del 95 %. Si no se expresa lo contrario, los resultados se presentan por 100 pacientes-día.
Estudio de concordancia interhospitalariaEn el seno de una reunión entre los colaboradores y los miembros de los equipos de trabajo de los distintos centros, se realizó un estudio de concordancia mediante la resolución escrita de casos prácticos para evaluar la caracterización de los errores de medicación y descubrir divergencias de opinión en su diagnóstico.
Dado que el índice kappa determina el grado de acuerdo que existe por encima del esperado por el azar, la concordancia entre revisores se estudió mediante este indicador a nivel global y estratificado según las etapas del proceso de la cadena terapéutica.
El resultado en la identificación global de errores fue moderado (kappa = 0,525), siendo bueno en administración (kappa = 0,778) y débil o moderada en prescripción (kappa = 0,296) y dispensación (kappa = 0,450).
Una vez realizadas estas evaluaciones, se discutió caso por caso llegando a un consenso en el 100 % de los casos estudiados.
Aspectos éticosLos coordinadores de cada centro acordaron la realización del estudio con los jefes y los supervisores de los servicios implicados, e informaron a las direcciones respectivas del inicio de éste. El investigador principal presentó el proyecto al Comité Ético de Investigación Clínica del propio hospital, que lo aprobó.
La observación de la administración se realizó de acuerdo con el Servicio de Enfermería de planta, y se llevó a cabo por enfermeros/as con experiencia, en su mayor parte de plantilla, fuera de su turno. Los errores se corrigieran en el momento de ser diagnosticados.
A fin de presentar los resultados de forma anónima, se identificó cada hospital mediante un código.
ResultadosDatos generales de los errores de medicaciónEl estudio se realizó en población adulta, aunque no se tratara de un criterio de inclusión. La media ± desviación estándar de edad fue de 65,18 ± 15,76 años. En todos los centros, la media oscila entre 65 y 67 años, excepto en Hp5, donde es significativamente menor (p < 0,001) e igual a 59 años. El 61 % son varones y el 39 %, mujeres.
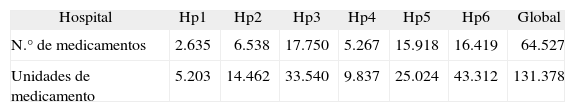
Entre los 6 hospitales participantes, se estudió a 2.030 pacientes, durante 11.714 estancias (o pacientes-día). El total de unidades de medicamento fue de 131.378, que correspondían a 64.527 medicamentos. La distribución por hospitales se muestra en la tabla 3. Las administraciones observadas fueron 8.784.
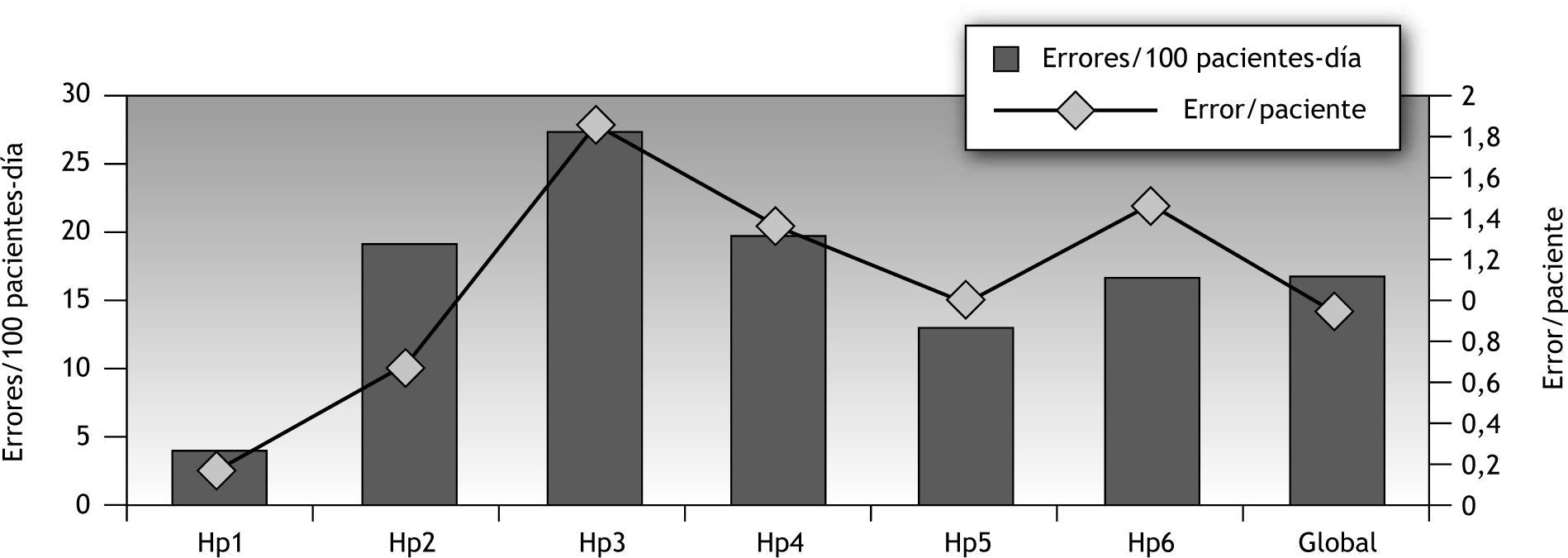
A nivel global se detectaron 1.984 errores de medicación, lo que supone una tasa de incidencia de 16,94 errores por 100 pacientes-día (IC del 95 %, 16,63-17,25), y una proporción de 0,98 errores por paciente (IC del 95 %, 0,93-1,02) (fig. 1).
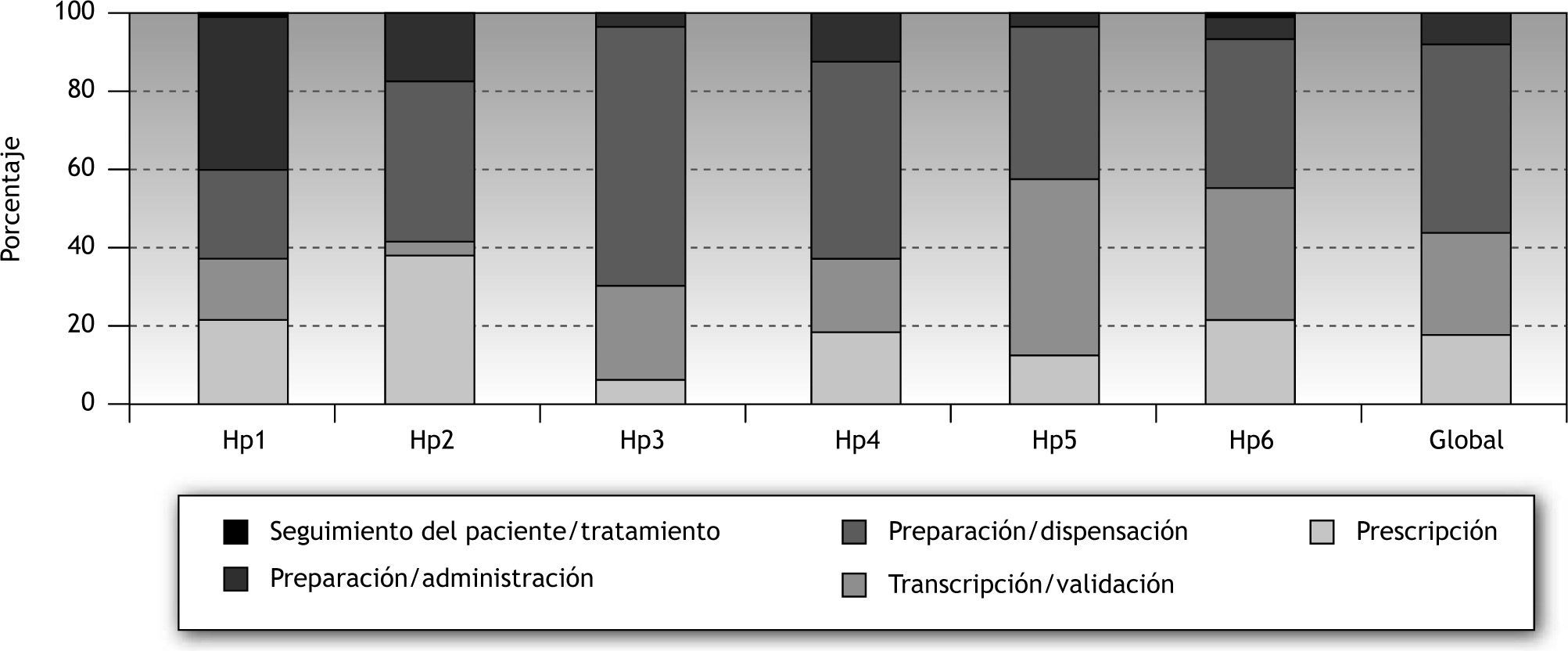
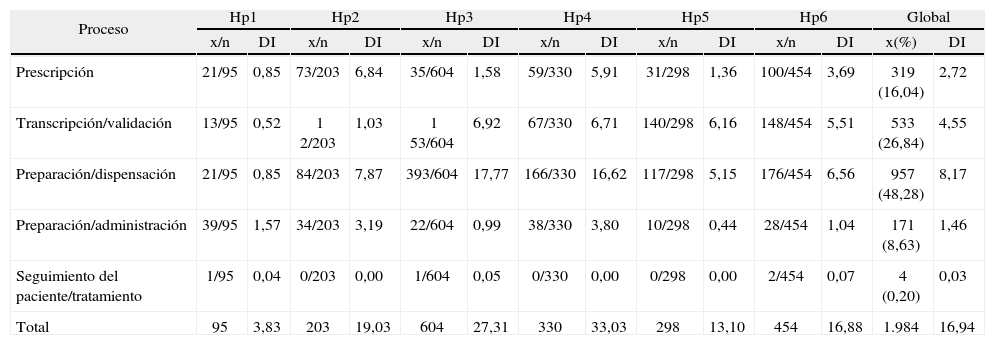
Al determinar los errores en cada una de las etapas del proceso, se observó que el 16 % era de prescripción; el 27 %, de transcripción/validación; el 48 %, de preparación/dispensación, y el 9 %, de preparación/administración (tabla 4).
Número de errores, proporción e incidencia por hospital y etapas del proceso
| Proceso | Hp1 | Hp2 | Hp3 | Hp4 | Hp5 | Hp6 | Global | |||||||
| x/n | DI | x/n | DI | x/n | DI | x/n | DI | x/n | DI | x/n | DI | x(%) | DI | |
| Prescripción | 21/95 | 0,85 | 73/203 | 6,84 | 35/604 | 1,58 | 59/330 | 5,91 | 31/298 | 1,36 | 100/454 | 3,69 | 319 (16,04) | 2,72 |
| Transcripción/validación | 13/95 | 0,52 | 1 2/203 | 1,03 | 1 53/604 | 6,92 | 67/330 | 6,71 | 140/298 | 6,16 | 148/454 | 5,51 | 533 (26,84) | 4,55 |
| Preparación/dispensación | 21/95 | 0,85 | 84/203 | 7,87 | 393/604 | 17,77 | 166/330 | 16,62 | 117/298 | 5,15 | 176/454 | 6,56 | 957 (48,28) | 8,17 |
| Preparación/administración | 39/95 | 1,57 | 34/203 | 3,19 | 22/604 | 0,99 | 38/330 | 3,80 | 10/298 | 0,44 | 28/454 | 1,04 | 171 (8,63) | 1,46 |
| Seguimiento del paciente/tratamiento | 1/95 | 0,04 | 0/203 | 0,00 | 1/604 | 0,05 | 0/330 | 0,00 | 0/298 | 0,00 | 2/454 | 0,07 | 4 (0,20) | 0,03 |
| Total | 95 | 3,83 | 203 | 19,03 | 604 | 27,31 | 330 | 33,03 | 298 | 13,10 | 454 | 16,88 | 1.984 | 16,94 |
DI: densidad de incidencia expresada por 100 pacientes-día.
En todos los hospitales, la mayor parte de los errores se producen en la dispensación.
En Hp2, al disponer de prescripción electrónica, se muestra baja incidencia de errores de transcripción.
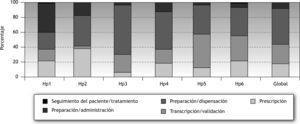
En la figura 2 se representa el porcentaje de errores en cada hospital, según las distintas etapas de uso del medicamento.
El número de errores por paciente en cada centro (incidencia acumulada) fue de 0,17 en Hp1; 0,67 en Hp2; 1,84 en Hp3; 1,36 en Hp4; 0,99 en Hp5, y 1,51 en Hp6, y global de 0,98.
El análisis aplicado a unidades médicas y quirúrgicas por separado nos muestra el mismo orden decreciente de incidencia: dispensación, transcripción/validación, prescripción, preparación/administración y, finalmente, seguimiento. En las unidades quirúrgicas se observa una proporción de errores mayor en la prescripción, mientras que la densidad de incidencia (DI) es superior en las unidades médicas (tabla 5).
Número de errores, proporción (x/n) e incidencia (DI) en las distintas etapas del proceso en las unidades médicas (n = 6), quirúrgicas (n = 4) y global (n = 12)
| Proceso | Médicas | Quirúrgicas | p-valor | Global | ||||
| x (%) | DI | x (%) | DI | x (%) | DI | x (%) | DI | |
| Prescripción | 178 (14,33) | 1,52 | 120 (18,61) | 1,02 | 0,065 | 0,070 | 319 (16,04) | 2,72 |
| Transcripción/validación | 315 (25,36) | 2,69 | 205 (31,78) | 1,75 | 0,034 | 0,040 | 533 (26,84) | 4,55 |
| Preparación/dispensación | 673 (54,49) | 5,75 | 263 (40,78) | 2,25 | < 0,001 | < 0,001 | 957 (48,28) | 8,17 |
| Preparación/administración | 77 (6,20) | 0,66 | 55 (8,53) | 0,47 | < 0,001 | < 0,001 | 171 (8,63) | 1,46 |
| Seguimiento del paciente/tratamiento | 1 (0,08) | 0,01 | 2 (0,31) | 0,02 | 0,125 | 0,200 | 4 (0,20) | 0,03 |
| TOTAL | 1.244 (100) | 10,60 | 645 (100) | 5,51 | 0,273 | 0,300 | 1.984 (100) | 16,94 |
DI: densidad de incidencia expresada por 100 pacientes-día.
La categoría B es la más numerosa con el 84,5 % del total, seguido de la categoría C (error que alcanza al paciente, pero no le causa daño) (14,5 %). En el grupo D, (error sin daño, pero se requiere seguimiento del paciente para comprobarlo) 0,71 % hay 14 casos: 6 de ellos originados en la prescripción; 2, en la transcripción por farmacia, y 6, en la administración.
Tan sólo el 0,35 % (n = 7) hubiese causado lesión en caso de no haber sido interceptado; en función de su origen, 4 son de prescripción y 3, de administración.
No se observó ningún suceso de Categoría G (error con daño: el error contribuyó o causó daño permanente al paciente), H (error con daño: el error afectó la vida del paciente y se precisó intervención para mantener su vida), o I (error mortal).
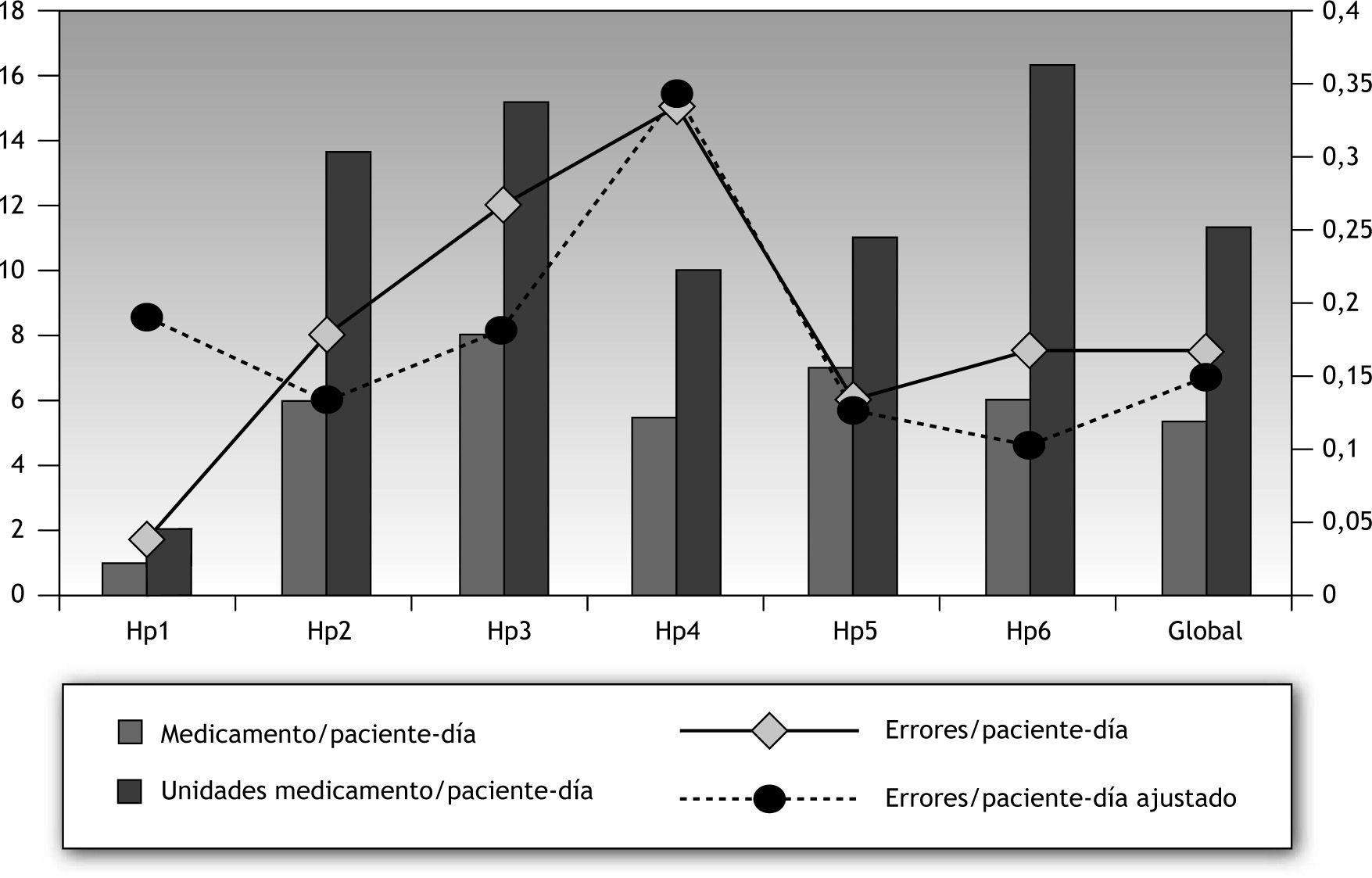
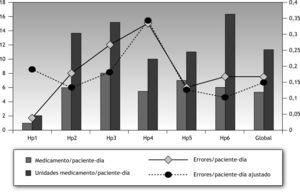
Error relacionado con los medicamentos y unidades de medicamentoLa media global de medicamentos (líneas) y unidades de medicamento (dispensaciones) es de 5,5 medicamentos por paciente-día (rango de 1 a 8) y 11,21 unidades (rango de 2 a 16), respectivamente. En la figura 3 se comparan gráficamente los resultados brutos y ajustados a 10 unidades por paciente globalmente y entre centros.
Los grupos terapéuticos más implicados (clasificación ATC) fueron: agentes contra la úlcera péptica y reflujo gastroesofágico, agentes antitrombóticos, otros analgésicos y antipiréticos, ansiolíticos, productos antiinflamatorios y antireumáticos no esteroideos, aditivos soluciones intravenosas, diuréticos de techo alto, soluciones IV (intravenosas), antibacterianos betalactámicos penicilinas, y otros antibacterianos betalactámicos, y los principios activos más frecuentes, pantoprazol, amoxicilina-ácido clavulánico, dexketoprofeno, metamizol, dexametasona, bemiparina, ceftriaxona, furosemida, metronidazol, metoclopramida, paracetamol, lorazepam, ácido acetilsalicílico, ipratropio, nitroglicerina, potasio y suero fisiológico.
En cuanto a las formas farmacéuticas, predomina la sólida oral, con el 58 %, seguida de la inyectable, con el 33 %.
Datos específicos de los errores según el procesoLos resultados obtenidos del análisis de cada una de las variables han sido los siguientes: en la prescripción, la omisión ocupa el primer lugar, con el 24 % del total; a continuación, dosis mayor de la correcta, frecuencia errónea, dosis menor de la correcta, y duplicidad terapéutica. Destacar que la falta de prescripción de un medicamento necesario ha sido el incidente más común en la prescripción de todos los hospitales, excepto Hp6, donde predomina la duplicidad terapéutica.
Hay 2 casos de prescripción de medicamento al que el paciente es alérgico.
En cuanto a la transcripción/validación, se han encontrado 8,2 errores por 1.000 medicamentos, siendo la omisión el más común globalmente y en cada uno de los hospitales. A continuación, la frecuencia de administración errónea, la duración del tratamiento mayor de la correcta, la dosis menor, la vía de administración equivocada y la dosis mayor de la correcta.
En la preparación/dispensación, se han ocasionado casi la mitad de los errores del estudio. La DI oscila entre los 0,85 y los 17,77 errores por 100 pacientes-día (tabla 4).
En esta fase se generan 5 errores por cada 1.000 medicamentos dispensados y 7,2 por cada 1.000 unidades de medicamento.
De igual modo, la omisión ha sido el incidente más reiterativo, destacando Hp3 donde ha significado el 60 % del error de dispensación. En el conjunto de los hospitales, se produjeron 4,2 omisiones por 1.000 medicamentos dispensados y 2 por 1.000 unidades de medicamento.
Siguen en incidencia dosis extra, dosis mayor de la correcta, dosis menor de la correcta, medicamento innecesario y paciente equivocado.
En este apartado, solamente han tenido lugar 4 errores en la preparación.
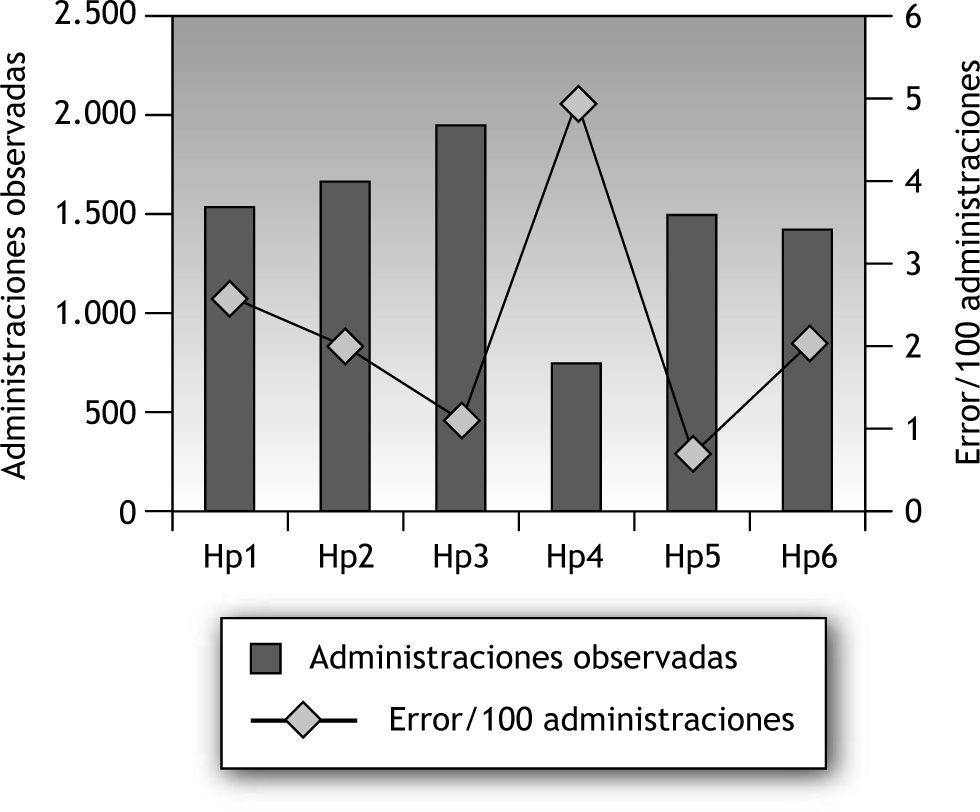
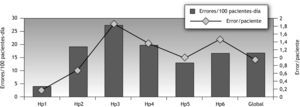
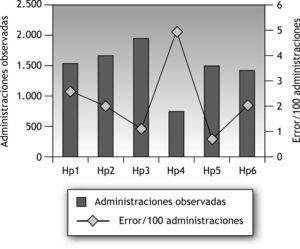
En la preparación/administración, el error hallado es del 2 % (IC del 95 %, 1,9-2,1) de las administraciones observadas: 8 casos de preparación o manipulación, y 163 de administración. Una vez más la omisión es el más común, globalmente y en la mayoría de los centros (Hp1, Hp2, Hp3, Hp6) con un total de 69 casos (0,6 por 100 pacientes-día), que representa el 40 % de los errores de administración. A continuación, la hora incorrecta, donde la mitad de los episodios proceden de Hp1. La frecuencia errónea ocupa el tercer lugar con 11 episodios e incidencia de 0,094 por 100 pacientes-día, y que representan el 6,43 % de los errores de administración. En vía y velocidad incorrectas se han registrado 9 casos, respectivamente. En la figura 4 se representan las administraciones observadas y el error global y por hospital.
DiscusiónLos errores que se producen en la medicación de los pacientes una vez iniciado el estudio son una medida de la frecuencia de estos acontecimientos, pero, para determinar en profundidad la importancia del problema, es imprescindible utilizar un diseño de incidencia, en el que se tiene en cuenta el período de observación, tal como se ha desarrollado en el presente estudio. Asimismo, para diagnosticar el número máximo de casos, la revisión exhaustiva de órdenes médicas, transcripciones y dispensaciones, constituye el método más eficaz; del mismo modo, aunque costosa, la observación es la forma más sensible y válida de conocer las causas de los errores en la administración19.
En el estudio ENEAS, la incidencia de errores derivados de la asistencia sanitaria hallada mediante la revisión de historias clínicas es de 1,4 por cada 100 pacientes-día6, cifra muy inferior a la de nuestro estudio centrado solamente en la medicación. La discordancia se podría deber a que la revisión de historias clínicas infravalora la frecuencia de los errores20.
Además de obtener datos propios sobre la seguridad en el uso del medicamento, es imprescindible estandarizar el diagnóstico y sistematizar el análisis de los incidentes por medio de un lenguaje común. En el estudio que les presentamos, se han aplicado los criterios del NCC MERP, reconocidos a nivel internacional17, a pesar de que no se utilizan de forma universal.
Índices de errorLos resultados globales de nuestro estudio muestran una DI de 16,94 errores por 100 pacientes-día, y una incidencia acumulada de 0,98 errores por paciente, cifras inferiores a los 30 por 100 pacientes-día y 1,4 por paciente del informe de Bates et al9 con metodología parecida, aunque en población menor. Sin embargo, LaPointe et al10, en años sucesivos, obtuvieron de 0,15 a 0,24 errores por paciente, aunque se habían detectado a partir de las intervenciones del farmacéutico en sus visitas diarias a planta.
Parece razonable que el grado de complejidad de las enfermedades y los tratamientos se correlacionen con la intensidad de la prescripción médica y, por consiguiente, con los demás procesos derivados de la utilización del medicamento. En el estudio que les presentamos, al analizar los errores por paciente-día, se advirtieron resultados muy dispares, planteándose el interés de conocer el grado de error si los pacientes recibieran hipotéticamente el mismo número de unidades de medicamento en todos los centros. A pesar de que influyan otros factores en los problemas relacionados con la medicación12,21, y a pesar de la comparación entre hospitales no es un objetivo del estudio, el hecho de introducir el denominador común de 10 unidades de medicamento por paciente-día muestra cifras de error más homogéneas, que nos permiten asumir el estado de la cuestión de forma más aproximada (fig. 3).
Características de los pacientes y de los medicamentos implicadosLa población adulta hospitalaria es cada vez mayor. Puesto que la última barrera protectora frente al error es el propio paciente, la edad avanzada, con lo que ello conlleva (deterioro cognitivo, aumento de enfermedades de base y del número de medicamentos, etc.), supone un incremento del riesgo, aunque no se puede deducir de nuestros resultados al no haber presentado datos de error estratificados por edad. La media muestra cifras de error más homogéneas, hecho que es similar entre los centros, excepto en uno de ellos, monográfico, donde es significativamente menor.
En cuanto a los principios activos, el pantoprazol ocupa el número uno, a diferencia de otras investigaciones en que antibióticos y analgésicos figuraban en los primeros lugares9,11.
Consecuencias de los erroresDebido a la magnitud del presente estudio, y a que se ha planteado con el objetivo de conocer la incidencia de los errores de medicación, no se han incluido las situaciones o las circunstancias con capacidad de generar un error. Del mismo modo, tampoco se incorporaron los cuidados de enfermería que no estaban relacionados con el uso de medicamentos.
Los acontecimientos adversos derivados de los medicamentos se han investigado desde el punto de vista de su prevención, agrupándolos en prevenibles, producidos por un error, y no prevenibles (reacciones adversas a medicamentos [RAM]). En muchos programas sanitarios se da prioridad a la detección y la notificación de las RAM en detrimento de los errores de medicación, aun sabiendo que estos últimos tienen consecuencias más graves, y que, además, se podrían evitar11.
En un estudio de Bond et al12, uno de cada 20,32 errores causa lesión, mientras que en nuestros resultados sólo uno de cada 283,4 tendría efectos perjudiciales, o el 0,35 %, magnitud del mismo orden que otras observaciones realizadas en población pediátrica22. La diferencia de resultados en el primer caso se puede deber a que se detectaron los acontecimientos a partir del registro de notificación de errores, en los que se hacen constar los más graves en detrimento de los triviales.
El origen de los errores que producen daño, en nuestra casuística, está en la prescripción y la administración, coincidiendo con otros autores12. En caso de no haber sido interceptados, desconocemos si alguno de los errores de categoría B podía haber alcanzado al paciente y ocasionarle perjuicio. En el medio industrial se desarrolló un estudio en el que se concluyó que por cada accidente con lesión importante sucedían 29 de consecuencias leves y 300 sin ningún efecto en la salud23. De acuerdo con nuestros resultados, por cada error con lesión importante (Categorías E y F) se producen 2 de consecuencias leves (Categoría D) y 280 sin impacto en la salud del paciente (Categorías B y C).
Los errores no solamente tienen trascendencia desde el punto de vista de la salud del paciente, sino que también aumentan los costes de hospitalización al obstaculizar su mejoría (alargamiento de la estancia, secuelas, pruebas adicionales, etc.), sin contar las quejas y reclamaciones judiciales, que se pueden generar. Incluso los errores triviales, al requerir trabajo adicional para corregirlos, ocasionan pérdida de tiempo, y repercuten de este modo en el gasto. Bates et al9 calcularon que se necesitaban 8 min para reparar un error de omisión, repartidos entre farmacéutico y enfermería, y asumieron que se invertiría el mismo tiempo medio para resolver cualquier tipo de error de medicación. Si inferimos este dato a los resultados de nuestro estudio, el tiempo consumido en corregir todos los errores sumaría más de 264 h, el equivalente aproximado de 2 meses de trabajo con jornada laboral de 35 h semanales.
Errores de prescripciónEn muchas publicaciones, se contabiliza como error la falta de información básica de la OM (identificación del paciente, vía, dosis, duración, prescripción ambigua, firma del médico, etc.), muy extendida en la prescripción manual; se trata de los errores de categoría A (tabla 2), no incluidos en nuestro estudio. Así, mientras algunos resultados oscilan entre el 39 y el 62,8 % del total10,24,25, en nuestra investigación el error de prescripción es mucho menor (16 %).
En esta etapa, se han hallado 2,72 errores por 100 pacientes-día y 5 por 1.000 medicamentos prescritos. La omisión es el más frecuente, al igual que en otros estudios9. El centro Hp2 aporta más de la mitad de los casos, y predomina la falta de prescripción de un medicamento necesario, refiriéndose a la medicación habitual del paciente antes del ingreso. Las omisiones de prescripción son un error común en los ingresos26,27, hecho que pone de manifiesto la falta de continuidad en la atención entre los ámbitos intrahospitalario y extrahospitalario28.
Después de la omisión, los errores más frecuentes son dosis mayor, frecuencia errónea, dosis menor, duplicidad terapéutica y duración mayor del tratamiento. Este perfil es similar al descrito por Bates et al9, aunque, en nuestros resultados, la prescripción de un medicamento al cual el paciente es alérgico es mucho menor.
Errores de transcripciónEn nuestra investigación, suponen el 27 % del total, proporción parecida a la descrita por LaPointe et al10 y muy superior al 12 y el 11 % de Kohn et al1 y Bates et al11, respectivamente.
La omisión es otra vez más el más repetido. Los errores de dosis mayor o menor ocurren con una frecuencia parecida, mientras que la duración de tratamiento mayor de la correcta sucede 10 veces más que el error contrario, que consistiría en suspender el tratamiento antes de tiempo.
La prescripción electrónica, al evitar la transcripción, y acabar con los problemas de identificación del paciente (lectura clara de la OM, régimen terapéutico completo, alergias, dosis incorrectas, interacciones, etc.), parece una solución prometedora. Sin embargo, algunos autores han recorrido hasta 22 nuevos tipos de error derivados de la prescripción electrónica29.
Los errores de transcripción de enfermería presentan más riesgo de causar daño. Al encontrarse el proceso de uso del medicamento muy cercano al paciente, quedan menos barreras protectoras. Por otra parte, si el error se mantiene durante varias dosis, indudablemente tendrá repercusión clínica.
Errores de dispensaciónEn nuestro análisis, suponen casi la mitad del total, contrariamente a otros informes que exponen solamente un 11-14 %7,15. Algo más elevado (17 %) fue el porcentaje detectado a través de notificaciones de errores de medicación en hospitales, recopilado por la United States Pharmacopeia en 199930.
Se ha establecido relación entre las equivocaciones en la dispensación y una serie de causas, como insatisfacción del personal, poca relación con la supervisión, descansos escasos durante el trabajo, falta de atención, mala iluminación, equipamiento inadecuado, y horas de sueño insuficientes. Según los investigadores, estos elementos causan tensión mental y distracciones, con lo que se incrementa el número de errores. Curiosamente, sin embargo, no encontraron relación con la carga de trabajo31.
Según nuestros resultados, la omisión es el error de dispensación más frecuente.
En el Reino Unido, donde el SDMDU no es mayoritario, se han descrito tasas mayores de errores en la dispensación (2,1 % de las dosis dispensadas); entre las causas inmediatas, los autores señalan: equivocaciones en la selección, suposiciones erróneas sobre los productos implicados, factores relacionados con el etiquetado y colocación de los medicamentos, nombre o aspecto similar de éstos, interrupciones y distracciones, dependencia de los compañeros a la hora de identificar y rectificar las equivocaciones, poca experiencia y falta de sistemas de control de calidad en la dispensación32.
En el presente trabajo, el error global de dispensación (1,5 %) es superior al 0,8 % de otras investigaciones21; sin embargo, al cotejar los datos con estudios realizados en España, nuestras cifras de error son inferiores33,34.
Los errores de dispensación suelen ser interceptados antes de llegar al paciente; sin embargo, se han publicado casos que le han alcanzado, causándole lesión35.
En nuestro estudio, la magnitud de los resultados nos obliga a plantear una solución. Los métodos semiautomáticos y automáticos parecen una alternativa segura a la dispensación manual, pero exigen una inversión considerable y una redistribución de la actividad del SF y son susceptibles, cuando menos, al error derivado en la reposición manual del armario20. En los hospitales de nuestro estudio, el error oscila entre el 0,4 y el 1,17 % de las dispensaciones, y en los centros cuyo llenado se efectuó mediante Kárdex (Hp2 y Hp4), las cifras están comprendidas entre estos límites. Hasta el momento, el único método para garantizar la seguridad en la dispensación en dosis unitarias es la revisión de la totalidad de los cajetines.
Errores de administraciónLa observación directa, aplicada en esta parte del trabajo, es el mejor método para identificar errores de preparación/administración, en la que se detecta hasta el 92 % de los casos; sin embargo, resulta caro y se requiere personal entrenado19. Según nuestro estudio, el 2 % de las administraciones presentan un error; a pesar de ello, el porcentaje se eleva a 14,6 en las observaciones de Flynn et al36, en que la hora de la administración supone el 40 % de los casos, a diferencia de nuestro estudio, donde es infrecuente.
En esta fase del uso del medicamento, los errores significan el 8,61 % del total, menor que otros trabajos publicados, con el 26 y el 38 %11,24, y superior comparado con el 4,8 % de LaPointe et al10.
En la figura 4 se representa el error de administración en los distintos hospitales.
Los errores de administración son los más difíciles de impedir, ya que no hay ninguna barrera, excepto el propio paciente, para evitarlos. Si bien en algunos casos las consecuencias pueden ser leves, las equivocaciones de vía o de fármaco pueden ser graves; incluso las omisiones de ciertos medicamentos (insulina, antiepilépticos, corticoides, etc.) pueden perjudicar al paciente, especialmente si se perpetúan. Está demostrado que dos tercios de los errores de administración causan daño potencial al paciente, aunque solamente la quinta parte producen daño real37. En nuestros resultados, la omisión de administración de dosis prescritas es el incidente más frecuente.
Limitaciones del estudioEl estudio se realizó en 2 unidades de cada hospital, y no se extendió a la totalidad de los centros debido a lo difícil y costoso del método de detección. No hubo enmascaramiento en las observaciones, lo cual puede haber influido en los resultados de algunas etapas, especialmente en la de administración, a pesar de que el efecto Hawthorne, que consiste en la mejora en la actividad de un trabajador cuando éste es observado, desaparece al realizar la observación de manera secuencial, a lo largo del tiempo.
Las diferentes características de los hospitales participantes, lejos de suponer un inconveniente para la obtención de datos globales de error en nuestra población, suponen una representatividad mayor de ésta; más aún cuando el número mínimo de pacientes a estudiar por hospital haya sido el mismo.
Respecto al período de realización del estudio, estaba previsto que todos los centros comenzaran a la vez, para finalizar antes del período vacacional, algo que finalmente, no se pudo conseguir. Esto tuvo un impacto importante en la fase de administración; en algunos hospitales, esta fase se llevó a cabo durante un período distinto al resto del estudio (tabla 1).
Desde el punto de vista de la prevención, mediante la ejecución de este proyecto, se han detectado y evitado unos 2.000 errores. Los hospitales participantes han realizado un esfuerzo enorme para llevarlo a cabo, y se ha requirido personal específico para realizarlo, teniendo en cuenta que se han analizado únicamente 2 unidades en cada hospital y durante cerca de 1 mes. Esta dificultad muestra que los centros no disponen de controles de calidad exhaustivos en los procesos de uso del medicamento.
A pesar de las dificultades que entraña, la realización del estudio puede servir para iniciar otros con metodología similar en nuestro medio y, a partir de los resultados, mejorar la planificación de los sistemas de trabajo y establecer medidas para disminuir el error.
La detección y el registro de errores de medicación debería implantarse de forma sistemática utilizando criterios unificados. Lo mismo sucede en el diseño y la utilización de indicadores de seguridad.
FinanciaciónProyecto realizado con el apoyo económico de la Alianza para la Seguridad de los Pacientes en Cataluña, Departamento de Salud de la Generalitat de Cataluña.
Hospital Universitari Arnau de Vilanova: Laura Rumi, Irene Mangues, Manuel Cano, Nuria Amador, Ana Uson, Mireia Olmo, Maria Muñoz, Mireia Martínez. Hospital Mora d'Ebre: Rosa Montaña, Noélia Anadón. Hospital Universitari de Bellvitge: Liz Aliaga, Núria Turet, Ernest Argilaga, M. José Marrero, Ángel Fernández, Santiago Gallego, Montserrat Comella. Institut Catala d'Oncologia: Montse Rey, Eduard Fort, Zaida Codina, Ester Corrales, Francisco Moreno, Monica Salinas, M. José Baños Capio. Hospital General de Catalunya: Teresa Cerezo, Montserrat Santos, Remei González, Anabel Roldós, M. Lluïsa Ruiz, Montse Granados, Irene Weber, M. Pilar Marcos, Pablo Pila, Núria Calaf, Gemma Baronet, Mónica Sanmartín. Fundación Avedis Donabedian: Roser Anglés, Victoria Gimeno. Hospital de la Santa Creu i Sant Pau: Anna Montserrat, Laura Losa y personal de Farmacia (farmacéuticos y técnicos), y personal de enfermería de las salas Sant Albert y Sant Alfred.