La dificultad para dormir es común en la población anciana y se atribuye a cambios que la edad produce en la arquitectura del sueño y en el ritmo circadiano. La prevalencia de insomnio muestra un notable incremento a medida que avanza la edad a una proporción del 14 al 32% entre los mayores de 65 años. Si sumamos estos cambios fisiológicos del sueño con encontrarse ingresado en una Unidad de Cuidados Intensivos (UCI) el problema se agrava. La prevalencia de estos trastornos en estas unidades está entre el 22-61%. La deprivación del sueño puede contribuir al empeoramiento de los pacientes.
El objetivo principal es describir la calidad del sueño de los pacientes ingresados en la Unidad Coronaria de Cuidados Intensivos dl Hospital Miguel Servet y los factores ambientales que contribuyen a estos trastornos.
Material y métodosSe incluyeron 75 pacientes conscientes y orientados de la Unidad Coronaria de Cuidados Intensivos del Hospital Miguel Servet. La recogida de datos se realizó entre el 17 de febrero y el 30 de abril de 2011. Se les pidió que valorasen mediante la realización de una encuesta si habían dormido bien y que puntuasen los factores ambientales que les pudieran haber molestado.
Resultados y discusiónLa mayoría de los pacientes dijo haber dormido bien (66,7%). El factor ambiental que más les molestó fue el ruido. Al analizar los distintos ruidos, los pacientes identificaron escuchar gente hablando como el más molesto.
ConclusiónEs necesario implementar cambios en la unidad que favorezcan un sueño reparador.
Trouble sleeping is common in the elderly population and is attributed to changes that aging brings in the sleep architecture and circadian rhythm. The prevalence of insomnia shows a marked increase with advancing age, in a proportion of 14 to 32% among those over 65 years. If we add these physiological changes of sleep with those found in patients admitted to the Intensive Care Unit (ICU), the problem worsens. The prevalence of these disorders in these units is from 22 - 61%. Sleep deprivation may contribute to worsening of the patients.
The main objective is to describe the quality of sleep of patients admitted to the Coronary ICU of the Hospital Miguel Servet and the environmental factors that contribute to these disorders.
Material and methodsA total of 75 conscious and oriented patients in the Coronary ICU Hospital Miguel Servet were included. Data was collected between February 17 and April 30, 2011. The subjects were asked to state if they had slept well by means of a survey and to score the environmental factors that may have bothered them.
Results and discussionMost patients said they had slept well (66.7%). Noise was the environmental factor that bothered them most. In analyzing the different noises, patients identified hearing people talking as being the most annoying.
ConclusionChanges must be implemented in the unit that would favor restful sleep.
La dificultad para dormir es común en la población anciana y frecuentemente se atribuye a cambios que la edad produce en la arquitectura del sueño y en el ritmo circadiano, pero no necesariamente estos cambios producen trastornos del sueño y conducen al insomnio. Las personas mayores tienen, fisiológicamente, un sueño más fragmentado y despertares nocturnos más frecuentes que los adultos jóvenes1.
Entre los trastornos del sueño el insomnio es el más frecuente y puede ser primario o secundario a trastornos psiquiátricos, orgánicos o a la ingesta de determinadas sustancias o fármacos. En estudios poblacionales la prevalencia de insomnio muestra un notable incremento a medida que avanza la edad que alcanza, según los criterios utilizados y las distintas poblaciones de estudio, una proporción del 14 al 32% entre los mayores de 65 años1.
El insomnio no es solo un trastorno del sueño, pues también tiene consecuencias en la actividad diaria, conlleva mayor irritabilidad, cansancio, trastornos de la atención y de la memoria, aumenta el riesgo de caídas y dependencia a psicofármacos y empeora las relaciones familiares y sociales. Debido a la alta prevalencia de este trastorno, a su influencia en la calidad de vida y al progresivo envejecimiento de la población representa un problema con repercusiones médicas y sociales importantes1.
Si sumamos estos cambios fisiológicos del sueño debidos a la edad con encontrarse ingresado en una Unidad de Cuidados Intensivos (UCI) el problema se agrava. En un estudio realizado por Tembo y Parker nos enseñan que el sueño es importante en los pacientes críticos para recuperar su salud y para su supervivencia y hay evidencia suficiente que nos demuestra que estos pacientes no tienen suficiente tiempo de sueño ni de buena calidad debido a las condiciones ambientales de estas unidades2. La prevalencia de estos trastornos en estas unidades está entre el 22-61%3.
Este tipo de paciente presenta una alteración del patrón del sueño caracterizada por: predominancia de las fases 1 y 2 del sueño, acortamiento, disminución o ausencia de fases del sueño REM (Rapid Eye Movement), despertares muy frecuentes y períodos prolongados de sueño diurno (40-50% del sueño total ocurre durante el día)4–6. Woods, en 1972, llegó a contabilizar una media de 59,5 interrupciones en el sueño durante el postoperatorio de pacientes sometidos a una cardiotomía7. Tamburri et al. identificaron una media de 42,6 intervenciones para el cuidado del paciente a lo largo de una noche8.
La deprivación del sueño tiene consecuencias graves para el enfermo sometido a ventilación mecánica, prolongando el período de destete, y es citada por los pacientes, junto con el dolor, como uno de los factores físicos productores de estrés y ansiedad más importantes. Tiene efectos nocivos sobre la función inmune, neurológica, cardiovascular y respiratoria y puede producir psicosis y delirio2,9,10.
La causa más importante de alteración del sueño en los pacientes críticos son los factores ambientales propios de las UCI: ruido, luminosidad ambiental, necesidad de aplicar cuidados rutinarios con mucha frecuencia, etc. Pero también se citan el dolor, la incomodidad de la cama y la preocupación por su enfermedad o familia. Solo el ruido es capaz de provocar reacciones como vasoconstricción, cambios en la frecuencia cardiaca, elevación de la presión arterial, aumento de la secreción de adrenalina y de otras hormonas. A su vez, el consumo de fármacos también puede tener efectos negativos sobre el sueño11,12.
A lo largo de diferentes estudios se determinó la intensidad media de los niveles sonoros en una UCI a lo largo de las 24h entre 60 y 84dB (decibelios) con picos de más de 95dB, sobrepasando los límites de 45dB durante el día y los 35dB durante la noche que marca la Agencia de Protección Medioambiental de Estados Unidos como admisibles para un hospital. El ruido de una oficina llena tiene un promedio de 70dB y el de un taladro 80dB. El ruido que se tolera para quedarse dormido se encuentra por debajo de los 40dB5.
La mala calidad del sueño en los enfermos críticos es un problema grave que requiere un abordaje multidisciplinar. La Enfermería de las unidades de críticos debe identificar adecuadamente el problema y poner en marcha las medidas necesarias para su resolución, tomando en consideración las necesidades individuales y la situación de cada paciente. El impacto exacto de los factores ambientales depende de las características de construcción de cada unidad, su tamaño, orientación, ubicación dentro del hospital, etc6.
El sueño es una necesidad básica para la recuperación de la salud11. En ocasiones esto se olvida debido a la gran tecnificación de los cuidados de estas unidades. A ello se unen deficiencias en los conocimientos del personal sobre la importancia de la higiene del sueño del paciente. La consecuencia de una inadecuada higiene del sueño son los «arousals» (actividad cortical) que dan lugar a la conciencia o no conciencia de despertares y a la mala calidad del sueño. La psicosis de las unidades de cuidados intensivos y el síndrome de la UCI son procesos psicológicos que según se ha descrito afectan a pacientes de cuidados intensivos. Sugieren que la pobre calidad del sueño, debida en parte a la mala higiene del sueño, puede precipitar este proceso13.
En las UCI la Enfermería presta cuidados a los pacientes en un amplio abanico de necesidades que contempla desde los requerimientos de la alta tecnología médica hasta los cuidados más básicos; procurar el descanso-sueño de los pacientes ingresados en estas unidades es, sin duda, un cuidado básico de enfermería14. Es por ello por lo que se ha llevado a cabo este trabajo: para describir la calidad del sueño de que disponen los pacientes en nuestra unidad con el fin de conocer si descansan bien ya que una correcta higiene del sueño se trata de una labor propia de Enfermería.
El objetivo principal es describir la calidad del sueño de los pacientes ingresados en la Unidad Coronaria de Cuidados Intensivos del Hospital Miguel Servet y relacionarla con los factores asociados.
Los objetivos secundarios son:
- -
Determinar qué factores ambientales identifican los pacientes como más molestos para el sueño.
- -
Conocer cómo evoluciona la apreciación del sueño a lo largo del ingreso haciendo una valoración a partir de la segunda noche de ingreso en la unidad y otra al alta una vez en planta.
- -
Valorar el grado general de somnolencia diurna.
El presente estudio es de tipo observacional, descriptivo, de corte transversal, realizado en la Unidad Coronaria de Cuidados Intensivos del Hospital Miguel Servet de Zaragoza, entre el 17 de febrero y el 30 de abril de 2011.
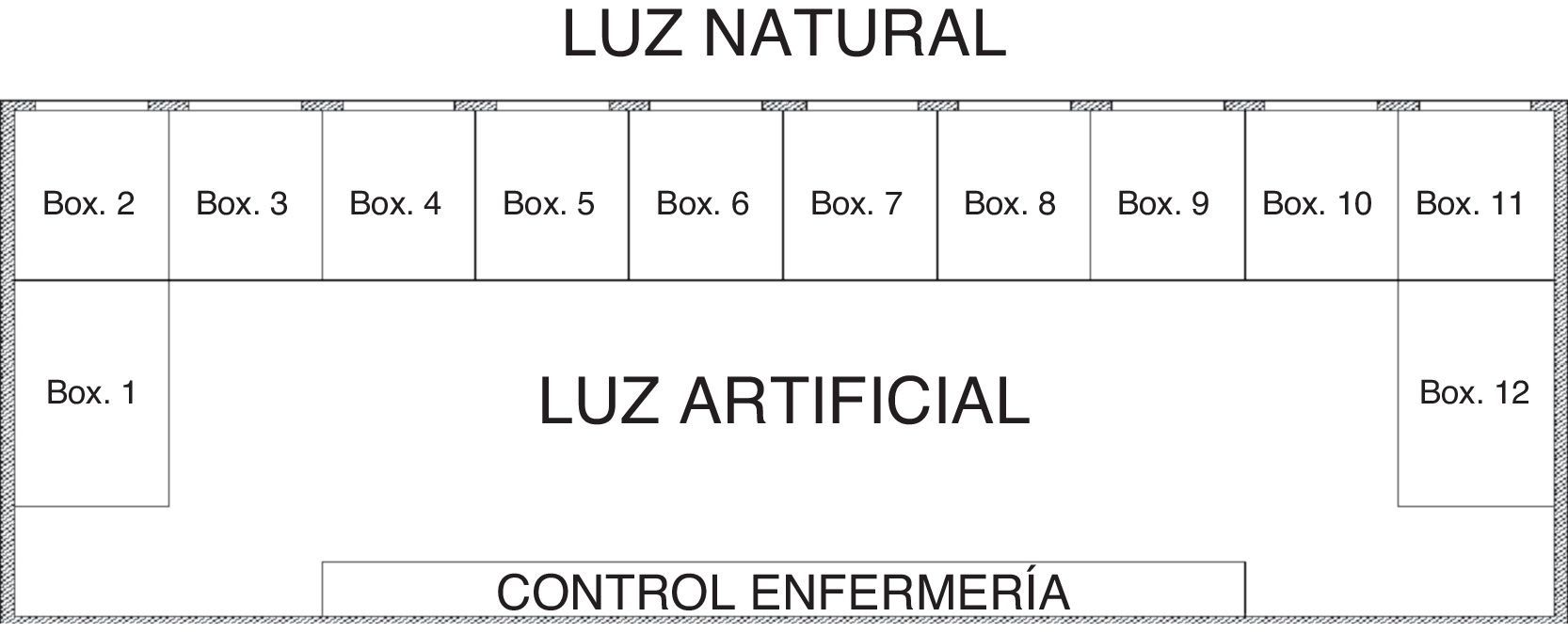
Descripción de la unidadLa Unidad Coronaria de Cuidados Intensivos del Hospital Miguel Servet tiene una estructura alargada con 12 camas, de las cuales solo las 10 camas que se sitúan en la parte frontal disponen de luz natural, mientras que las 2 camas que se sitúan en los extremos tienen luz artificial durante todo el día. Además, los boxes centrales se encuentran localizados justo frente al Control de Enfermería, donde el nivel de ruido es muy superior al de los boxes situados en los extremos (fig. 1).
SujetosSe incluyeron 75 pacientes conscientes y orientados de la Unidad Coronaria de Cuidados Intensivos del Hospital Miguel Servet. La recogida de datos se realizó entre el 17 de febrero y el 30 de abril de 2011. Se les pidió que valorasen mediante la realización de una encuesta si habían dormido bien durante su estancia en la unidad y que puntuasen de 1 a 10 los factores concretos que les pudieran haber molestado a la hora de dormir.
La encuesta fue llevada a cabo por el personal de Enfermería para facilitar la comprensión de la misma por parte de los pacientes. Se realizó una primera valoración tras la segunda noche de ingreso y una nueva valoración al alta de la unidad una vez en planta.
Se obtuvo el consentimiento informado de los pacientes de forma oral para la participación en el estudio y se les ofreció la opción de realizarlo por escrito, optando todos ellos por la forma verbal.
Criterios de inclusión- -
Permanecer conscientes y orientados a lo largo del ingreso (mediante la valoración a través de la escala de Glasgow, obteniendo la máxima puntuación).
- -
Tener capacidad de comunicación, verbal o no verbal.
- -
Permanecer ingresados en la unidad un mínimo de 2 noches.
- -
Todos aquellos pacientes que sufrieron alguna fase de desorientación temporo-espacial.
- -
Los que fueron dados de alta antes de un mínimo de 2 noches en la unidad.
Se ha utilizado la encuesta Freedman que este autor utilizó en su trabajo en 19995 (Anexo 1). Por el momento se desconoce la fiabilidad y validez de este cuestionario ya que sus autores afirman en su primer trabajo5 que la fiabilidad medida por el test-retest y la validez son desconocidas y que requerirían de un futuro estudio objetivo en el que utilizarían conjuntamente la polisomnografía y el cuestionario, pero este estudio se llevó a cabo en 2001 finalmente aplicando solo la polisomnografía, por lo que el cuestionario aún no ha sido validado.
Al cuestionario realizado por Freedman et al. para la elaboración de este trabajo se ha añadido la recogida de los siguientes datos: la temperatura de la habitación, la toma o no de medicación para dormir en el domicilio y en la UCI, además de la localización del box, ya que son datos que se han considerado relevantes para los resultados de la investigación. Algunos parámetros valorados por Freedman se han obviado, como por ejemplo la interrupción de la televisión ya que nuestros pacientes no disponen de ella en la habitación, y las alarmas se han agrupado en un solo parámetro. La traducción del cuestionario se ha llevado a cabo por el personal bilingüe de la Universidad de Ciencias de la Salud de Zaragoza.
Los pacientes evaluaron la calidad del sueño mediante una escala del 1 al 10 (1: pobre, 10: excelente) en casa y en la UCI. La calidad del sueño también se valoró a lo largo del ingreso con la misma escala. Los pacientes fueron preguntados acerca del grado general de somnolencia diurna mediante una escala del 1 al 10 (1: incapaz de mantenerse despierto, 10: completamente alerta y despierto) y también se valoró su evolución a lo largo del ingreso. Los efectos de los factores ambientales en las alteraciones del sueño también han sido valorados mediante una escala del 1 al 10 (1: no interrupción, 10: interrupción significativa). Los factores ambientales/actividades evaluados han sido: ruido, luz, cuidados de enfermería (baño, etc.), test diagnósticos (radiografía, etc.), actividades de enfermería (toma de constantes vitales, etc.), extracción de muestras de sangre y administración de medicamentos.
Los pacientes fueron preguntados sobre los efectos de los diferentes ruidos presentes en la UCI en relación con la posible alteración del sueño que los mismos provocaron usando una escala del 1 al 10 (1: no interrupción, 10: interrupción significativa). Los ruidos propios de la UCI que se incluyeron fueron: alarmas, pulsioxímetro (se incluye dentro de los ruidos ya que un fallo de sensado es muy habitual durante las horas de sueño ya que los pacientes se mueven, cambian de posición, originan un gran número de alarmas que se traducen en el monitor, lo que interrumpe el sueño de nuestros pacientes), escuchar a gente hablando, aspiración de secreciones, nebulizadores de oxígeno y el teléfono. Se recogerán para un posterior análisis las siguientes variables:
Variables cuantitativas: edad.
Variables cualitativas:
- ∘
Sexo.
- ∘
Calidad del sueño durante el día.
- ∘
Calidad del sueño durante la noche.
- ∘
Factores que condicionan la calidad del sueño.
- ∘
Toma de medicación para dormir.
- ∘
Localización del box.
Mediante el paquete estadístico SPSS versión 15. En la estadística descriptiva se ha utilizado la media aritmética y la desviación estándar para la edad y las frecuencias para las variables ordinales. Para el análisis bivariante se ha utilizado la prueba de Chi-cuadrado de Pearson. Las variables ordinales fueron recodificadas en 2 categorías. Las variables de calidad del sueño en la UCI y en el domicilio se han recodificado de la siguiente manera: los resultados del 1 al 5 los que han dormido mal y del 6 al 10 los que han dormido bien. En cuanto a la variable del grado general de somnolencia diurna se ha agrupado: del 1 al 5 a los que han permanecido somnolientos y del 6 al 10 a los que han permanecido alerta y despiertos durante el día. Tanto las actividades propias de la UCI como los factores ambientales y los distintos tipos de ruido que se valoran en el cuestionario se han recodificado de la siguiente manera: los resultados del 1 al 5 han sido los que no producen interrupción del sueño y los resultados del 6 al 10 los que han producido interrupción significativa del sueño.
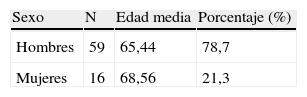
ResultadosSe incluyeron 75 pacientes, 59 hombres y 16 mujeres con una media de edad de 66,11±1,388 (tablas 1 y 2).
La estancia media de los pacientes fue de 4,59d, el número de días mínimo de 3 y el máximo de 32 con una desviación estándar de 3,553.
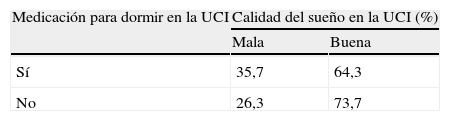
De estos 75 pacientes, un 22,7% refieren dormir mal en sus propios domicilios, mientras que este porcentaje asciende a un 33,3% cuando se encontraron ingresados en la UCI. De estos pacientes, un 22,7% tomaban medicación en sus casas para dormir y este porcentaje asciende al encontrarse ingresados en la UCI al 74,7%.
Cuando se asocia si se ve afectada la calidad del sueño por la toma o no de mediación para dormir no se obtiene relación entre ambas variables, por lo que podemos afirmar que no está relacionado que duerman mejor o peor con la toma o no de medicación (Chi-cuadrado: 0,564 y valor de p 0,453) (tabla 3). Por ejemplo, de los que tomaron medicación para dormir, un 64,3% reflejó haber dormido bien, y de los que no tomaron, durmieron bien un 73,7%.
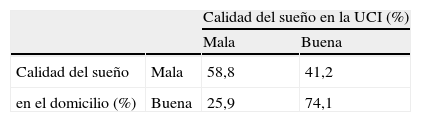
Al valorar por sexos la calidad del sueño en la UCI un 35,6% de los hombres y un 25% de las mujeres reflejaron haber sufrido una mala calidad del sueño durante su ingreso. Sin embargo, parece que no está relacionado el sexo con haber dormido mejor o peor (valor de p>0,05). Al analizar la calidad del sueño en el domicilio con el de la UCI el análisis estadístico nos demuestra que las variables están relacionadas (valor de p 0,011), lo que significa que los que duermen mal en sus domicilios también lo hacen en la UCI y viceversa (tabla 4). Un 58,8% de los que duermen mal en sus domicilios también lo hacen en la UCI y un 74,1% de los que duermen bien en sus domicilios reflejan haber descansado bien durante su ingreso en la UCI.
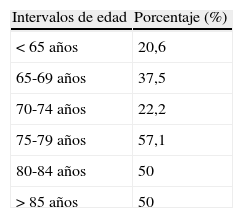
Al agrupar la muestra por intervalos de edad y relacionarlo estadísticamente con la calidad del sueño en la UCI no se hallan relacionadas las variables (valor de p>0,05). Sin embargo, se observa cómo prácticamente al ir aumentando la edad (excepto en el intervalo de los 70-74 años) los pacientes dan una peor valoración de su calidad del sueño en la UCI. Los que peor han valorado la calidad del sueño en la UCI son los que se encuentran entre 75 y 79 años (tabla 5).
Si analizamos la calidad del sueño a lo largo del ingreso por sexos no se han obtenido resultados significativos pero hay que destacar que los hombres duermen peor que las mujeres al principio del ingreso (un 68,4% de los hombres y un 50% de las mujeres duermen mal), a media estancia aproximadamente se igualan tanto hombres como mujeres (un 33,9% de los hombres y un 31,3% de las mujeres continúan durmiendo mal), mientras que al final del ingreso duermen peor las mujeres que los hombres (duermen mal un 20,7% de los hombres y un 35,7% de las mujeres). En cuanto a las cifras totales se observa cómo va mejorando la calidad del sueño a medida que avanzan los días de estancia. Al principio del ingreso solo un 35,6% refleja haber dormido bien, a media estancia un 66,7% y al final de la estancia esta cifra aumenta hasta un 76,4%.
El análisis bivariante entre la variable de calidad del sueño en el domicilio y de calidad del sueño en la UCI nos muestra una relación entre ambas variables con una prueba de Chi-cuadrado significativa solo en el caso de los hombres (valor de p 0,031), por lo que podemos afirmar que los hombres que duermen mal en sus domicilios lo harán también en la UCI y viceversa, pero esto no ocurre en el caso de las mujeres.
A la hora de valorar cómo ha evolucionado la apreciación del sueño a lo largo del ingreso vemos cómo al comparar la calidad del sueño del principio del ingreso con la calidad a media estancia encontramos que las variables están relacionadas en el caso de los hombres (valor de p 0,048). Luego los hombres que han dormido mal la primera noche lo han hecho a media estancia también y esto no ocurre en el caso de las mujeres. Sí que encontramos que las variables están relacionadas en ambos sexos al analizar la media estancia con el final de la estancia y ello nos demuestra que tanto hombres como mujeres si han dormido mal a media estancia lo han hecho también al final de la misma (valor de p 0,008 en el caso de los hombres y valor de p 0,001 en el caso de las mujeres). Al analizar la primera noche con las últimas solo en el caso de los hombres vemos relación entre las variables (valor de p 0,010).
En el caso de comparar la calidad del sueño de sus casas con la de la primera noche ingresados en la UCI no se obtuvo relación entre las variables (valor de p>0,05), por lo que los que duermen bien en sus casas no tienen porque hacerlo mal en la UCI y viceversa.
A la hora de valorar cómo ha evolucionado el grado general de somnolencia diurna a lo largo del ingreso vemos cómo de nuevo hay relación solo en el caso de los hombres al comparar al inicio del ingreso y a media estancia (Chi-cuadrado: 19,950 y valor de p 0,000). Al comparar la media estancia con el final del ingreso encontramos, al igual que en la calidad del sueño, que las variables se encuentran relacionadas en ambos sexos (Chi-cuadrado: 30,928 y valor de p 0,000 en el caso de los hombres y Chi-cuadrado: 10,080 y valor de p 0,001 en el caso de las mujeres). Sin embargo, al analizar el principio del ingreso con el final vemos, al igual que en el punto anterior, que solo están relacionadas en el caso de los hombres (Chi-cuadrado: 24,561 y valor de p 0,000).
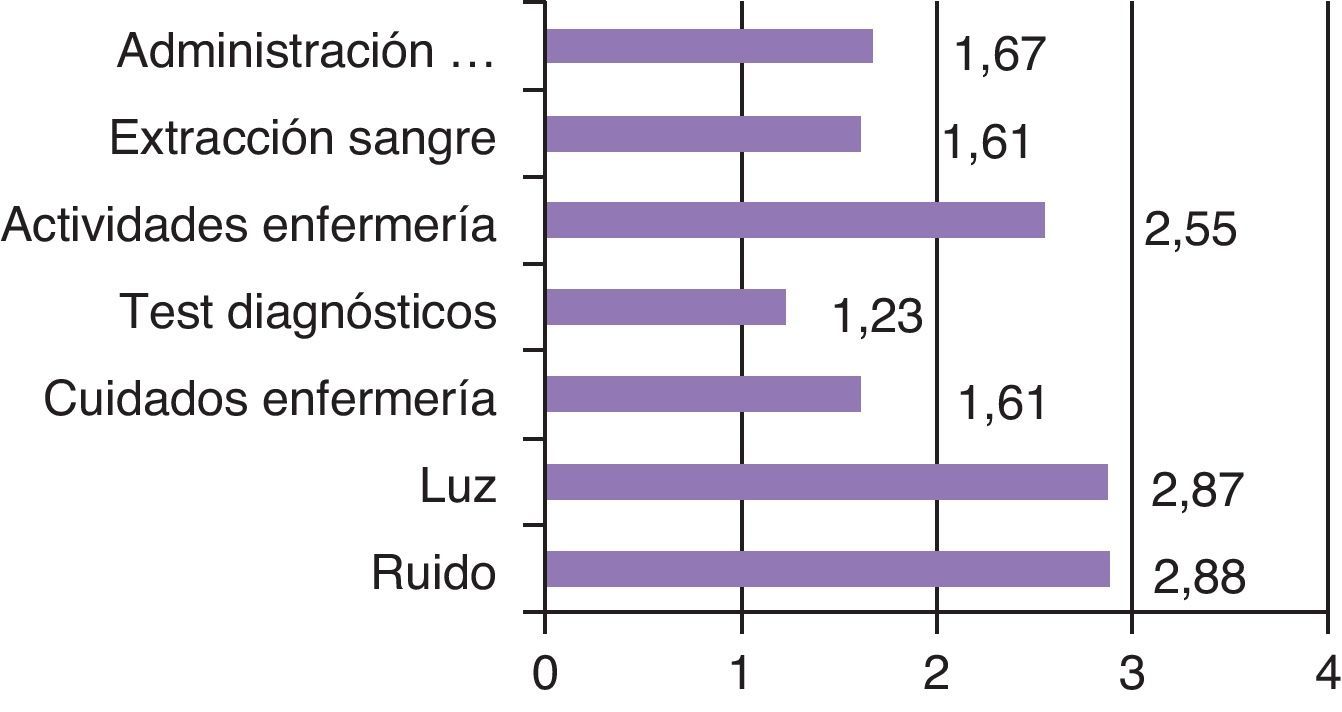
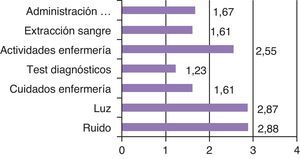
De los factores ambientales relacionados con la calidad del sueño en la UCI se obtienen los siguientes resultados: el ruido parece no estar relacionado con dormir mejor o peor tras el análisis estadístico, la luz tampoco parece estar relacionada ni los cuidados de enfermería, los test diagnósticos, las actividades de enfermería, las extracciones de sangre ni la administración de medicación tras realizar la prueba de Chi-cuadrado (valor de p>0,05). Sin embargo, al hacer la media de cada uno de los factores ambientales que perturbaron el sueño de los pacientes, como se muestra en la figura 2, destaca el ruido como el factor que les resultó más molesto, seguido de la luz y de las actividades de enfermería en las primeras posiciones.
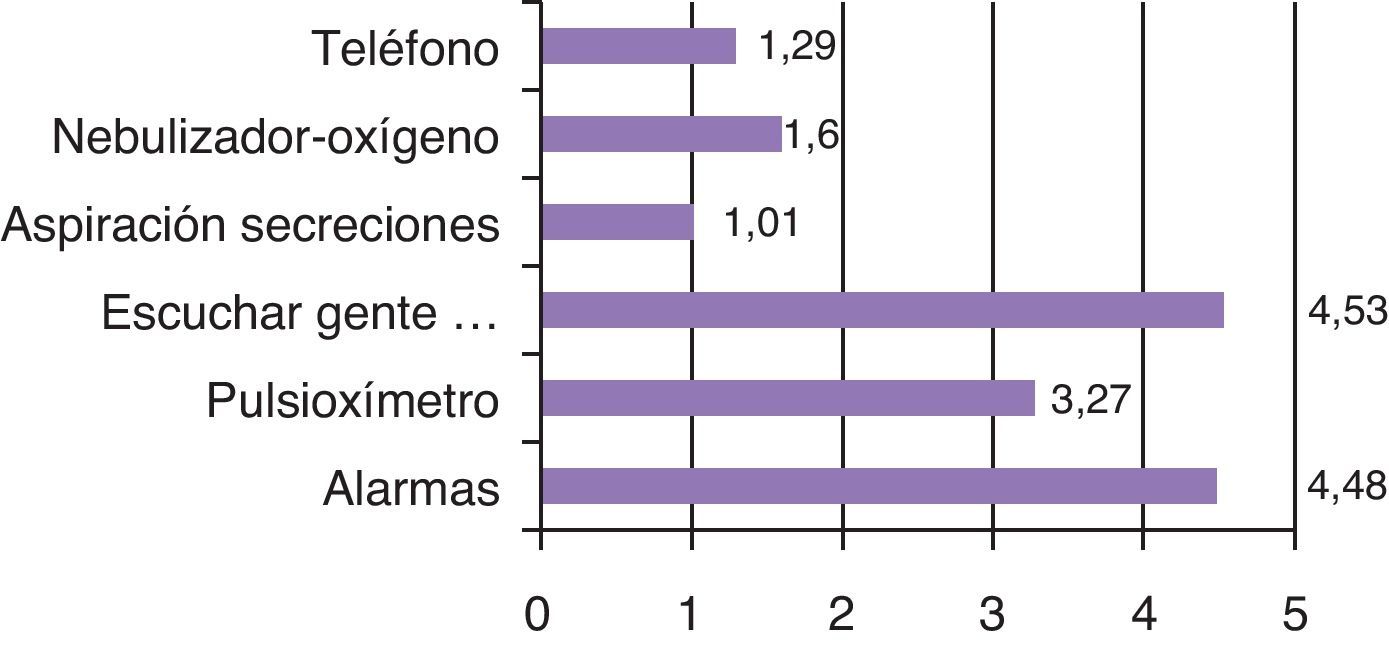
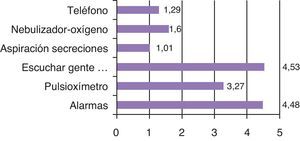
Al analizar los distintos ruidos presentes en la UCI tras el análisis estadístico no se han encontrado relacionadas las alarmas, el pulsioxímetro, escuchar gente hablando, la aspiración de secreciones, los nebulizadores de oxígeno ni el teléfono con la calidad del sueño en la UCI (valor de p>0,05). Al realizar la media de los diferentes tipos de ruidos presentes en la UCI los pacientes identificaron escuchar gente hablando como el más molesto, seguido del ruido de las alarmas y del pulsioxímetro, como se muestra en la figura 3.
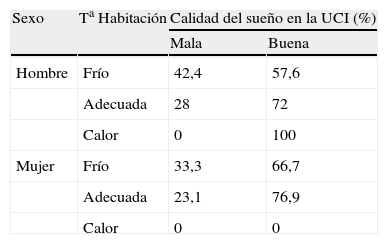
En cuanto a la temperatura de la habitación, no está relacionada con la calidad del sueño (valor de p>0,05) ni con la toma o no de medicación para dormir (valor de p>0,05). Sin embargo, un 42,4% de los hombres y un 33,3% de las mujeres que duermen mal refieren pasar frío en la habitación (tabla 6). Y, en general, un 48% dice haber pasado frío, un 50,7% refiere ser la temperatura adecuada y solo un 1,3% manifiesta haber tenido calor.
Si comparamos los boxes con más ruido (del 5 al 8) con la calidad el sueño en la UCI estas variables tampoco se han visto relacionadas tras el análisis estadístico (valor de p>0,05) y en el caso de los boxes que disponen de más luz, ya que se trata de luz natural (del 2 al 11), no se han hallado relacionadas las variables (valor de p>0,05).
DiscusiónSe ha evaluado subjetivamente la calidad del sueño y los factores ambientales que se dan en la Unidad Coronaria de Cuidados Intensivos del Hospital Miguel Servet mediante la realización de una encuesta al igual que en otros trabajos5,6,9,11,12,15. En general, nuestros pacientes han reflejado que han dormido aceptablemente bien durante su ingreso, a pesar del punto de vista del personal cuya opinión parecía contraria.
En trabajos de mayor envergadura se ha valorado objetivamente las alteraciones del sueño de los pacientes críticos mediante la polisomnografía, hallándose en todos ellos alteración del patrón del sueño caracterizada por: predominancia de las fases 1 y 2 del sueño, acortamiento, disminución o ausencia de fases del sueño REM (Rapid Eye Movement), despertares muy frecuentes y períodos prolongados de sueño diurno4,5,16–20; en este trabajo solo se ha valorado la parte subjetiva a través de la interpretación del propio paciente mediante una encuesta. También hay trabajos en los que se ha medido el nivel de ruido13,18–21, el nivel de luz21 e incluso otros en los que se ha grabado al paciente y al entorno8,19–21.
Al analizar la calidad del sueño del domicilio con el de la UCI el análisis estadístico nos demuestra que las variables están relacionadas, lo que significa que los que duermen mal en sus domicilios también lo hacen en la UCI y viceversa. Al valorarlo en relación con los grupos de edad vemos cómo conforme la edad aumenta parece peor valorada la calidad del sueño en la UCI, al contrario de lo que se ha observado en otros estudios5. La calidad del sueño se observa cómo mejora a lo largo de la estancia tanto en hombres como en mujeres.
La demografía de la muestra (n: 75) también puede ser significativa ya que hay más hombres (n: 59) que mujeres (n: 16) y es ahí, al analizar la situación por sexos, donde se han hallado resultados significativos en cuanto a la calidad del sueño a lo largo de la estancia. El tamaño de la muestra puede influir en la no relación entre algunas variables.
De los factores ambientales relacionados con la calidad del sueño en la UCI que perturbaron el sueño de los pacientes destaca el ruido como el factor que les resultó más molesto6, seguido de la luz y de las actividades de enfermería en las primeras posiciones. En un estudio realizado por Freedman en 1999 también se determinó el ruido como el factor más molesto para los pacientes, pero en su caso ocuparon el segundo y tercer lugar, respectivamente, los cuidados de enfermería y los test diagnósticos5. Sin embargo, este mismo autor en un trabajo posterior realizado en el año 2001 mediante la polisomnografía afirma que el factor ambiental del ruido no parece tan importante como lo había descrito anteriormente18. Otros autores localizan el dolor como el factor más disruptivo para los pacientes por encima del ruido e incluso en este trabajo afirman que los pacientes que durmieron ayudados de medicación tuvieron peor calidad de sueño que los que no tomaron nada. En cambio en el presente trabajo no se ha hallado relación entre estas variables11.
Los factores emocionales, el miedo y las preocupaciones de los pacientes no han sido valorados en este trabajo pero otros autores los sitúan como factores principales en alterar el sueño de los pacientes críticos9,14,15.
De los distintos ruidos presentes en la UCI los pacientes identificaron escuchar gente hablando como el más molesto, seguido del ruido de las alarmas y del pulsioxímetro. Estos resultados coinciden con el estudio publicado por Freedman en 19995.
Es importante controlar y reducir estos factores ambientales ya que, como se ha visto a lo largo de varios estudios en los que se identifican los factores más estresantes para los pacientes de la UCI, las alteraciones del sueño se sitúan en las primeras posiciones. En un estudio publicado por Ayllón Garrido se localiza «la dificultad/imposibilidad para dormir» como el 2.° factor percibido por los pacientes como más estresante, en el 14.° y 15.° lugar se localizó «escuchar muchas alarmas y escuchar muchos ruidos», respectivamente, como factores productores de estrés para los pacientes, y en la posición 22 y 23 «tener las luces encendidas frecuentemente y el despertar por las actividades de enfermería»22. Novaes publicó «No poder dormir» como 2.° factor estresante en su trabajo, tener las luces encendidas constantemente en 11.° lugar y los ruidos en la posición número 2223. El mismo autor en un trabajo posterior lo volvió a localizar en una 2.ª posición de estrés para los pacientes y hay que destacar que en este trabajo se encuentra en el número 19 la temperatura de la habitación24. Además, estos factores tienen efectos perjudiciales sobre la salud de nuestros pacientes tanto a nivel físico como psíquico y afectan al proceso de recuperación de la salud y aumentan la morbimortalidad25.
También se ha analizado la estructura de la unidad y si los boxes con más ruido o luz han propiciado una peor calidad del sueño para los pacientes que las han ocupado sin encontrarse relación alguna tras el análisis estadístico, al contrario que un estudio realizado en nuestro país en el año 2000 donde se encontró relación entre una peor calidad del sueño en los pacientes que se encontraban en un lugar determinado de la unidad6, aunque es importante estudiar las peculiaridades de cada unidad.
Parece realmente importante restringir el número de alarmas en las unidades de críticos a los eventos graves o que requieran una acción inmediata para evitar la contaminación acústica5, promover una atmósfera en la cual el descanso sea posible, minimizando los estímulos, reduciendo la intensidad de la luz, quitando el sonido a los teléfonos y facilitando la intimidad y una temperatura de la habitación óptima. Tener a la vista del paciente un reloj, un calendario para que se oriente y si es posible una ventana o luces suaves que indiquen al paciente los ritmos día-noche y prever las perfusiones intravenosas que se van a acabar para cambiarlas antes de que avise la bomba de infusión. Y en cuanto al personal de Enfermería distinguir entre tareas fundamentales y no fundamentales, reorganización de los cuidados para permitir el máximo sueño ininterrumpido posible, informar al resto del personal de por qué no deben interrumpir el sueño del paciente innecesariamente, de los efectos de sus conversaciones para el sueño de los mismos y de la importancia de reducir el nivel de ruido14.
Incluso se han realizado estudios en los que se ha desarrollado un programa de modificación del comportamiento del personal de la UCI junto con el establecimiento de períodos de no interrupción del sueño y se vió como se redujeron las alteraciones del sueño y los niveles de ruido durante el mismo. A su vez, vieron necesario evaluar regularmente las rutinas de trabajo y la educación del personal como necesarias para una correcta higiene del sueño12,13. Similar a otro trabajo en el que también se valoró, mediante la realización de una encuesta al personal de Enfermería, cómo estos profesionales veían que había mejorado el sueño de los pacientes tras un programa de promoción del sueño14,25.
LimitacionesEl diseño del estudio tiene una serie limitaciones ya que se ha evaluado la calidad del sueño en los pacientes de una forma subjetiva. No se ha podido de esta forma determinar la arquitectura del sueño ni el grado de alteración del mismo causado por los factores ambientales de esta unidad.
No se ha tenido en cuenta la enfermedad ni la severidad de la misma de cada uno de los pacientes que han participado en el estudio, lo que a lo mejor ha podido influir en los resultados del mismo.
Conclusión- 1.
La mayoría de los pacientes incluidos en el estudio han manifestado haber dormido bien habitualmente.
- 2.
Los factores ambientales que según los pacientes les han resultado más molestos a la hora de dormir han sido el ruido, la luz y las actividades de enfermería.
- 3.
Al analizar los diferentes tipos de ruidos presentes en la UCI los pacientes identificaron escuchar gente hablando como el más molesto, seguido del ruido de las alarmas y del pulsioxímetro.
- 4.
Es necesario implementar cambios en la unidad que favorezcan un sueño reparador y con las menores interrupciones posibles.
La autora declara no tener ningún conflicto de intereses.
Quiero manifestar mi agradecimiento a todo el personal de la Unidad Coronaria de Cuidados Intensivos del Hospital Miguel Servet por su ayuda prestada en la recogida de datos y muy especialmente a Margarita Llanos por su impecable e incondicional colaboración. A los profesores y al tutor de la Facultad de Ciencias de la Salud de la Universidad de Zaragoza por guiarme y enseñarme en la realización de este trabajo, especialmente a Carmen Muro, a Antonio García Tejedor y a Eva Gómez en el análisis estadístico y tratamiento de los datos.