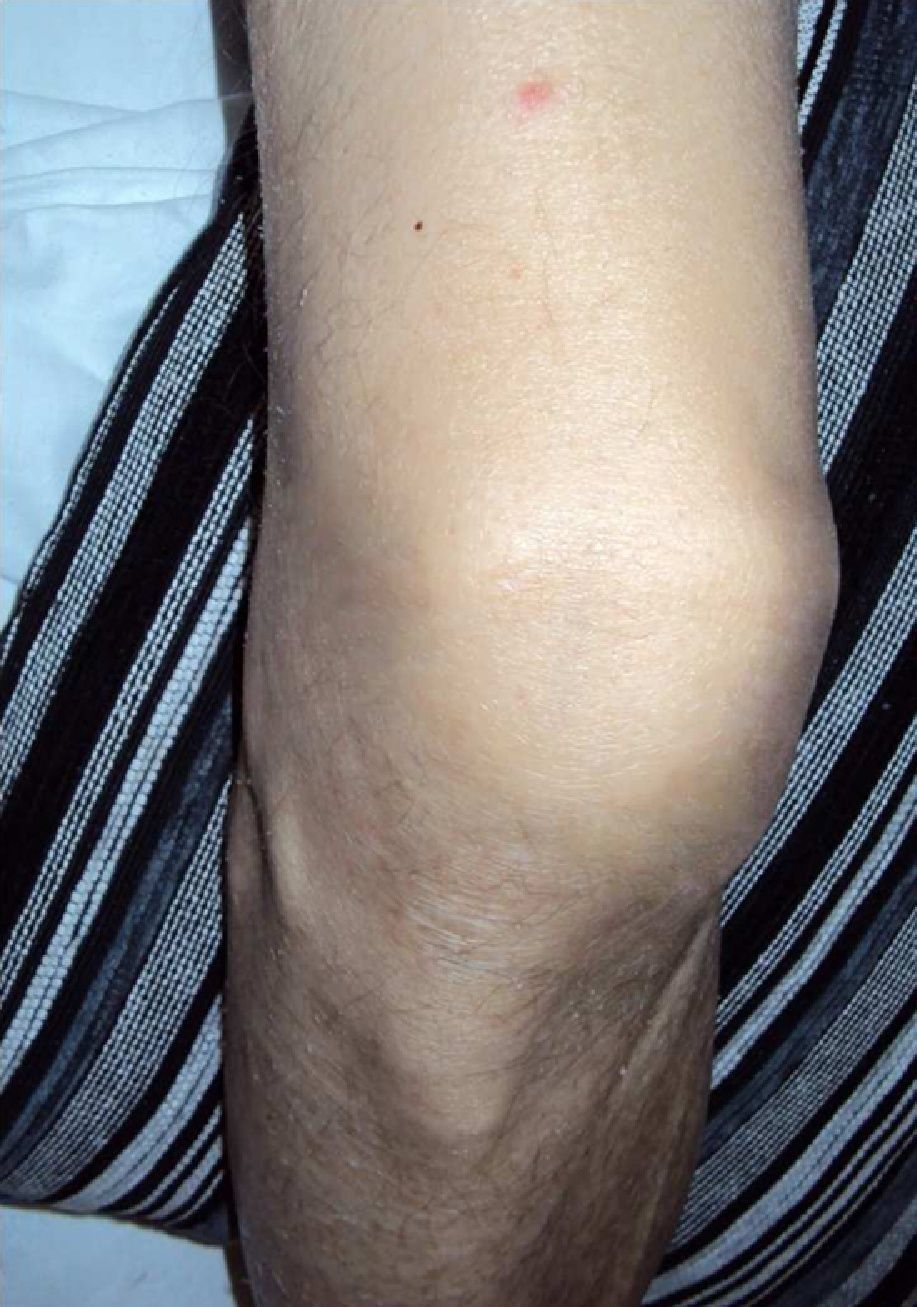
Varón de 46 años, VIH positivo estadio C3, sin tratamiento antirretroviral por decisión propia y con múltiples episodios de infección de transmisión sexual. Ingresa por dolor y tumefacción de rodilla derecha de 2 meses de evolución acompañados de fiebre y desorientación en la última semana. Pérdida de peso no cuantificada, tos, sudoración vespertina y lesiones rojizas papulares en genitales y miembros inferiores desde hace 3 meses. La exploración física muestra dichas lesiones, caquexia, candidiasis oral, tumefacción y dolor en la rodilla derecha (fig. 1).
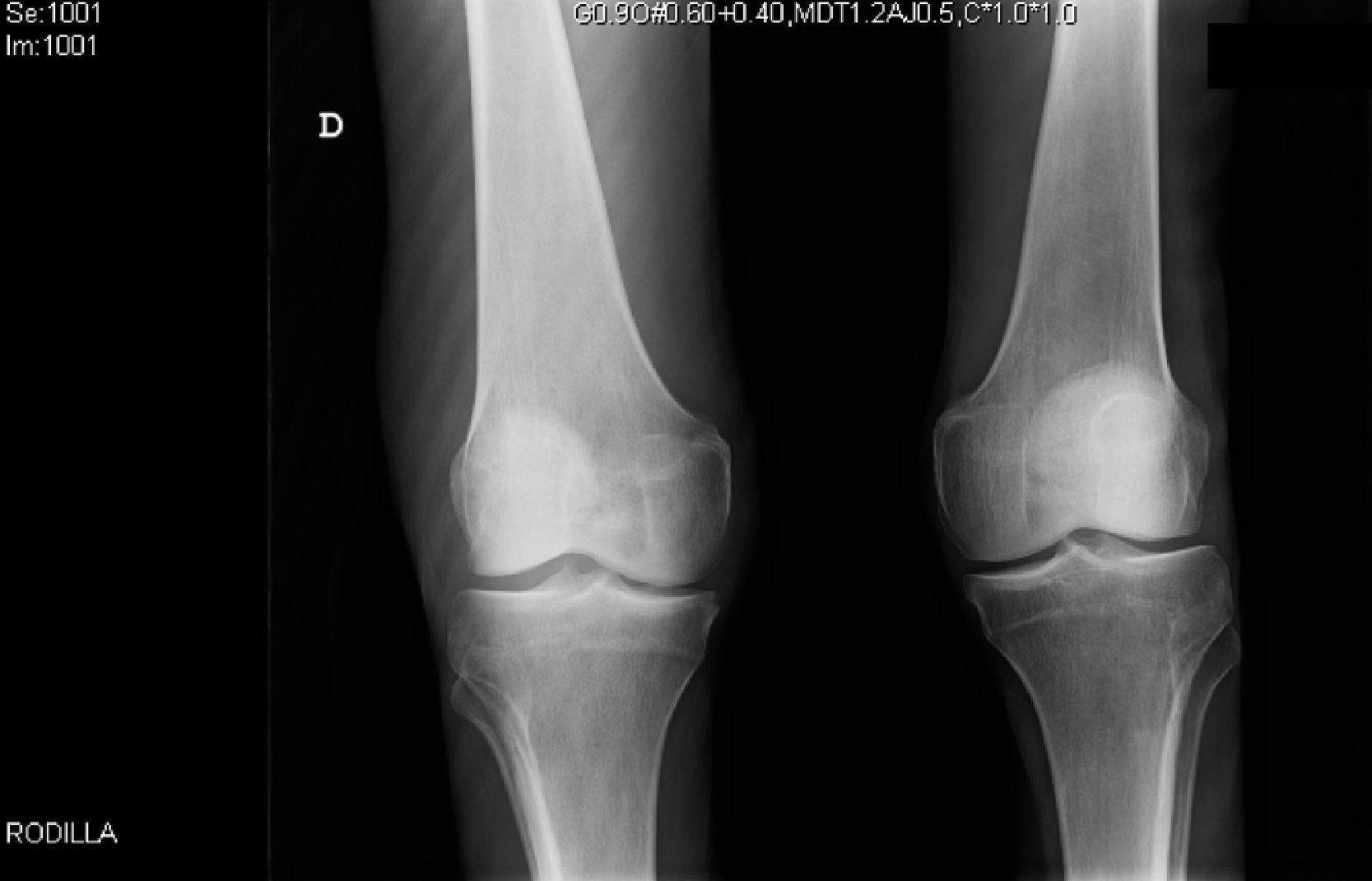
EvoluciónEn las pruebas complementarias destaca, en la analítica, Hb: 9,8mg/dl; leucopenia: 3.170/μl; linfopenia: 420/μl; albúmina: 2,1g/dl, y proteína C reactiva: 22,27mg/l. Carga viral VIH: 5,5e5copias/ml; CD4: 16/mm3 (4%). Hemocultivos positivos para Salmonella D9 y M. kansasii. Esputo: tinción para BAAR y cultivo negativo. Líquido articular: 28.000 leucocitos (95% PMN); glucosa: 3mg/dl; proteínas: 3,7g/dl; cultivo para bacterias estéril; tinción para BAAR: 10-90 bacilos/campo; PCR para M. tuberculosis complex de muestra directa: negativo; cultivo positivo para M. kansasii (resistente a isoniazida-CC 0,2mg/l, pirazinamida, amikacina, estreptomicina, kanamicina y para-aminosalicílico). Lesiones cutáneas: PCR positiva para VHS II con PCR en suero positiva para VVZ. La radiografía de rodilla mostró incremento de partes blandas (fig. 2). Radiografía de tórax: nódulos en ambos campos pulmonares. TAC toracoabdominal: nódulos pulmonares múltiples con consolidación en LII, hepatomegalia y adenopatía inguinal derecha con centro necrótico. RM cerebral: atrofia córtico-subcortical (encefalopatía VIH) y lesiones de sustancia blanca de la unión tálamo-peduncular izquierda. El estudio de LCR descartó infección activa, salvo carga viral VIH de 2.3e4copias/ml. Ante la evidencia de artritis séptica con bacteriemia por M. kansasii y probable infección pulmonar por el mismo organismo se inició empíricamente isoniazida, rifampicina, etambutol y claritromicina. Asimismo, dada la inmunosupresión severa, se comenzó conjuntamente el tratamiento antirretroviral con tenofovir/emtricitabina y raltegravir, con buena tolerancia, sin precisar desbridamiento quirúrgico, con lo que mejoraron las funciones cognitivas, el dolor y la tumefacción articular. Posteriormente el paciente abandonó el tratamiento a los 2 meses del alta hospitalaria, antes de conocer el resultado del antibiograma.
ComentarioLa presentación tardía (estadio C3) del VIH sigue siendo frecuente, y el retraso diagnóstico afecta a casi 4 de cada 10 nuevos diagnósticos de VIH1. La infección por M. tuberculosis es prevalente. Previo a la era HAART, la infección diseminada por M. avium complex también era frecuente; sin embargo, la infección por otras micobacterias atípicas es aún inusual. M. kansasii es un BAAR de crecimiento lento; descrito por primera vez en 19532, cobró mayor importancia con la aparición del SIDA3. La presentación clínica habitual es pulmonar, siendo muy rara la afectación musculoesquelética2,4. También puede causar enfermedad diseminada, sobre todo en inmunodeprimidos5. La mayor revisión de casos con afección musculoesquelética por M. kansasii fue referida por Bernard et al.2, que describió 50 casos hasta 1963, la mayoría en inmunodeprimidos. Posteriormente se han comunicado pocos casos4,6-8. La muñeca es la articulación más afectada, seguida de la rodilla, y el tiempo medio desde el inicio de los síntomas hasta el diagnóstico es de alrededor de 5 meses2. El diagnóstico requiere cultivo del líquido sinovial o biopsia del tejido sinovial. Está recomendado realizar PCR para micobacterias para la identificación inmediata, aunque el resultado negativo no excluye infección por micobacterias atípicas6. El tratamiento óptimo de la artritis por M. kansasii no está establecido6, y la duración recomendada es de 18 meses2,6,9. La mayoría de cepas son sensibles a la rifampicina9, y todas son resistentes a la pirazinamida2,3,9. La resistencia a la isoniazida de bajo nivel probablemente no tenga repercusión in vivo siempre que asocie rifampicina y esta sea sensible10. Es frecuente el retraso del diagnóstico debido a su curso indolente2, y por tanto debe ser considerado en el diagnóstico diferencial en pacientes con monoartritis de larga evolución y/o asociado a factores de riesgo. Por último, el origen de la bacteriemia por Salmonella D9 no se pudo establecer.