Caso clínico
Varón de 51 años remitido a la consulta por nódulos cutáneos en antebrazo derecho y una adenopatía en codo derecho. De profesión agricultor, dedicado al cultivo de viñedos. No tenía hábitos tóxicos ni antecedentes médicos de interés. Era portador de una prótesis de escafoides carpiano en muñeca derecha y había sufrido amputación del quinto dedo de la mano izquierda tras un accidente. El cuadro se inició 8 semanas antes, tras una punción accidental con un alambre en el dedo medio de la mano derecha cuando trabajaba en su viñedo. Al comienzo apareció dolor y posteriormente enrojecimiento en dicho dedo y en el dorso de la mano derecha, que se extendió "como un cordón" hasta el antebrazo. Fue tratado por su médico de familia con amoxicilina-ácido clavulánico, sin mejoría. A las 4 semanas, y ante la aparición de unos nódulos cutáneos en antebrazo derecho y una adenopatía dolorosa epitroclear, fue remitido al servicio de urgencias de nuestro hospital, diagnosticado de linfangitis, tratado con ciprofloxacino y remitido a la consulta de Medicina Interna ante la falta de respuesta.
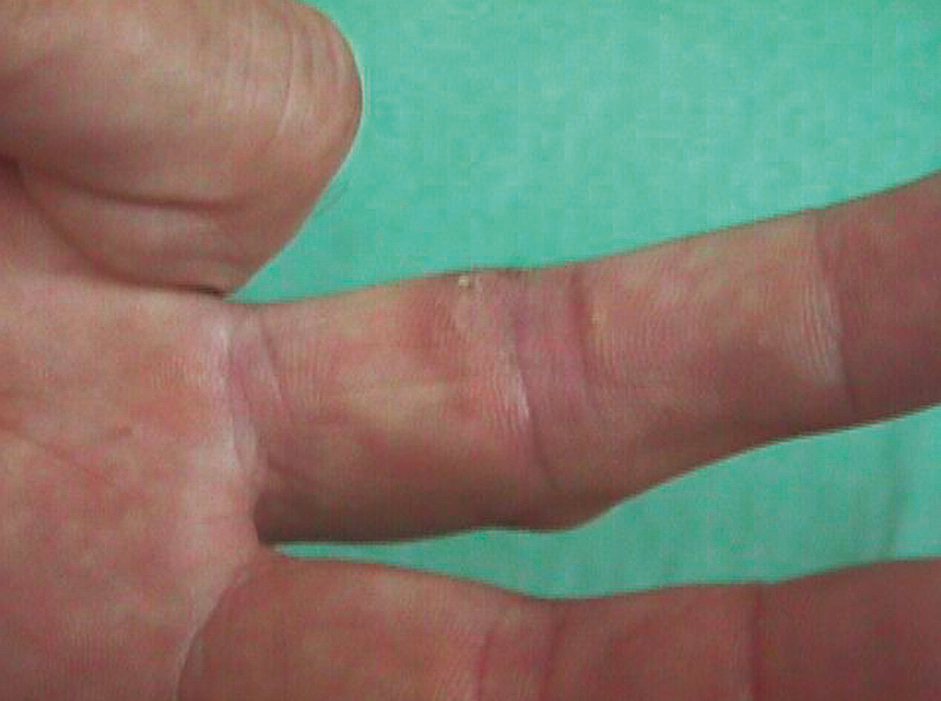
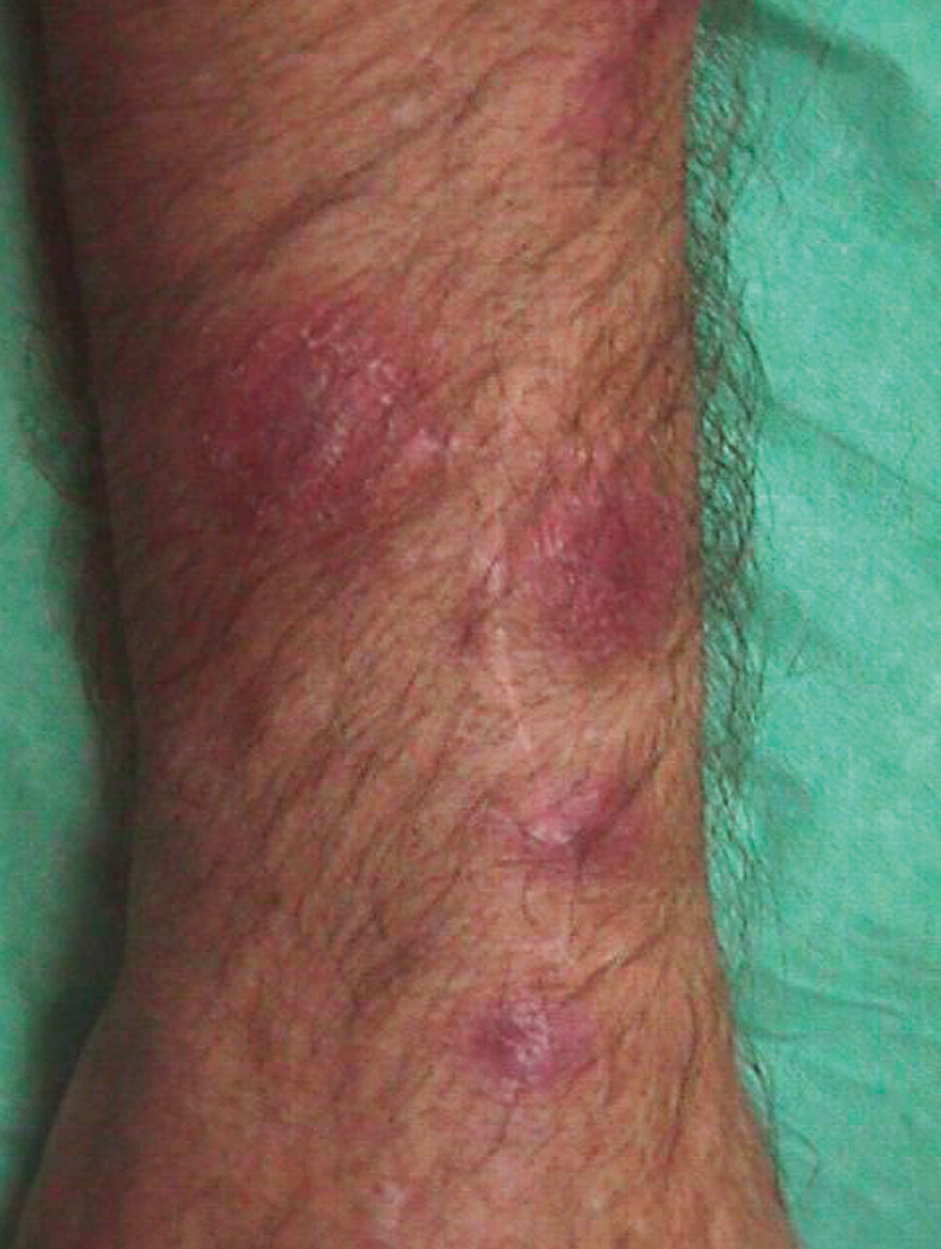
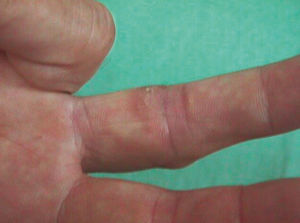
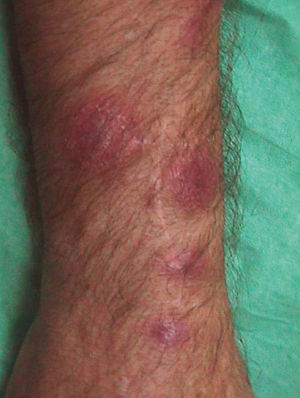
No tuvo fiebre, escalofríos ni sintomatología constitucional en ningún momento. La anamnesis por aparatos no aportó datos de interés. La exploración física general fue normal. La exploración del miembro superior derecho reveló una cicatriz de herida punzante a nivel de la articulación interfalángica proximal del dedo medio (fig. 1). Se observaron varios nódulos eritematosos, dolorosos al tacto, distribuidos en un trayecto lineal en el dorso de la mano, la muñeca y el antebrazo derechos (fig. 2). A nivel epitroclear derecho se palpó una adenopatía, elástica, dolorosa al tacto, de unos 2 cm de diámetro. Las exploraciones complementarias, que incluyeron radiografía de tórax, hemograma completo, recuento leucocitario y fórmula, recuento plaquetario, velocidad de sedimentación globular, proteína C reactiva, tiempos de coagulación y bioquímica general, fueron rigurosamente normales. En la punción-aspiración de la herida, las tinciones de Gram, PAS y Ziehl-Neelsen resultaron negativas y los cultivos convencionales bacterianos y fúngicos fueron estériles. En la biopsia de uno de los nódulos, el estudio anatomopatológico mostró una epidermis conservada con un infiltrado inflamatorio exuberante en dermis con formación de abscesos de células polimorfonucleares rodeados de células histiocitarias epitelioides y una capa más externa de células mononucleares. No se observaron granulomas. Las tinciones de Gram y PAS fueron negativas y la de Ziehl-Neelsen, positiva. Los cultivos convencionales bacterianos y fúngicos y los bacterianos en incubación prolongada fueron negativos.
Figura 1.
Figura 2.
Evolución
Se inició tratamiento empírico con trimetoprima-sulfametoxazol, que se mantuvo durante 6 meses, con respuesta lenta pero progresiva hasta la curación.
A los 2 meses creció en medio de Löwenstein-Jensen una micobacteria no tuberculosa que a los 4 meses fue identificada como Mycobacterium marinum por el Instituto Nacional de Microbiología.
Diagnóstico
Esporotricoide causado por Mycobacterium marinum.
Comentario
Mycobacterium marinum es una micobacteria fotocromógena de crecimiento lento que en el ser humano es el agente causal de la infección cutánea conocida como "granuloma de los acuarios" por su relación con actividades acuáticas y peces. Dicha lesión suele ser única aunque ocasionalmente produce lesiones múltiples que simulan una esporotricosis. Más raramente produce infecciones profundas (tenosinovitis) y de forma anecdótica, infecciones diseminadas, sobre todo en pacientes inmunocomprometidos. El diagnóstico de confirmación se basa en el aislamiento del germen en cultivo1.
En cuanto al tratamiento de esta infección, no existe ninguna pauta establecida. Parecen ser útiles los tratamientos con doxiciclina, minociclina, trimetropina-sulfametoxazol y rifampicina con etambutol. La claritromicina, sola o asociada con etambutol, parece ser el régimen de elección en la actualidad1,2.
En España, esta infección es rara; en el 82% de los casos afecta a las manos, en el 90% se relaciona con peces y, en contraste con lo reflejado en la literatura especializada anglosajona, la forma de presentación más frecuente es como esporotricoide2. Esto quizá se relacione con un diagnóstico más tardío y una mayor extensión regional de la infección.
En este caso es de resaltar la ausencia de contacto con peces o acuarios, que el paciente negó en diferentes entrevistas, así como la adquisición por punción mientras manipulaba vegetales, lo que nos hizo pensar en la esporotricosis como primer diagnóstico. Dicha posibilidad se descartó por los resultados de biopsia y los cultivos negativos para hongos. En cuanto a otras causas de esporotricoide, la posibilidad de infección por Nocardia sp. (dada su ácido-alcohol resistencia) se cubrió empíricamente con trimetoprima-sulfametoxazol y con posterioridad se desestimó con los resultados de cultivos de incubación prolongada. Leishmania sp. nos pareció improbable dada la ausencia de viajes a zonas endémicas, y fue descartada por el estudio anatomopatológico. Persistimos en tratamiento con trimetoprima-sulfametoxazol tras conocer el resultado del cultivo en medio de Löwenstein-Jensen, porque a los 2 meses de tratamiento y dada la buena evolución de las lesiones, M. marinum parecía el agente más probable y dicho fármaco, una alternativa terapéutica eficaz.
Creemos que este caso ilustra la necesidad de incluir a M. marinum en el diagnóstico diferencial de las lesiones esporotricoides, incluso en ausencia de contacto con agua o peces.
Correspondencia: Dr. J.C. García.
Rua dos Sapos, 1, 3.º G. 36001 Pontevedra. España.
Correo electrónico: juan.carlos.garcia.garcia@sergas.es
Manuscrito recibido el 11-12-2006; aceptado el 12-2-2007.