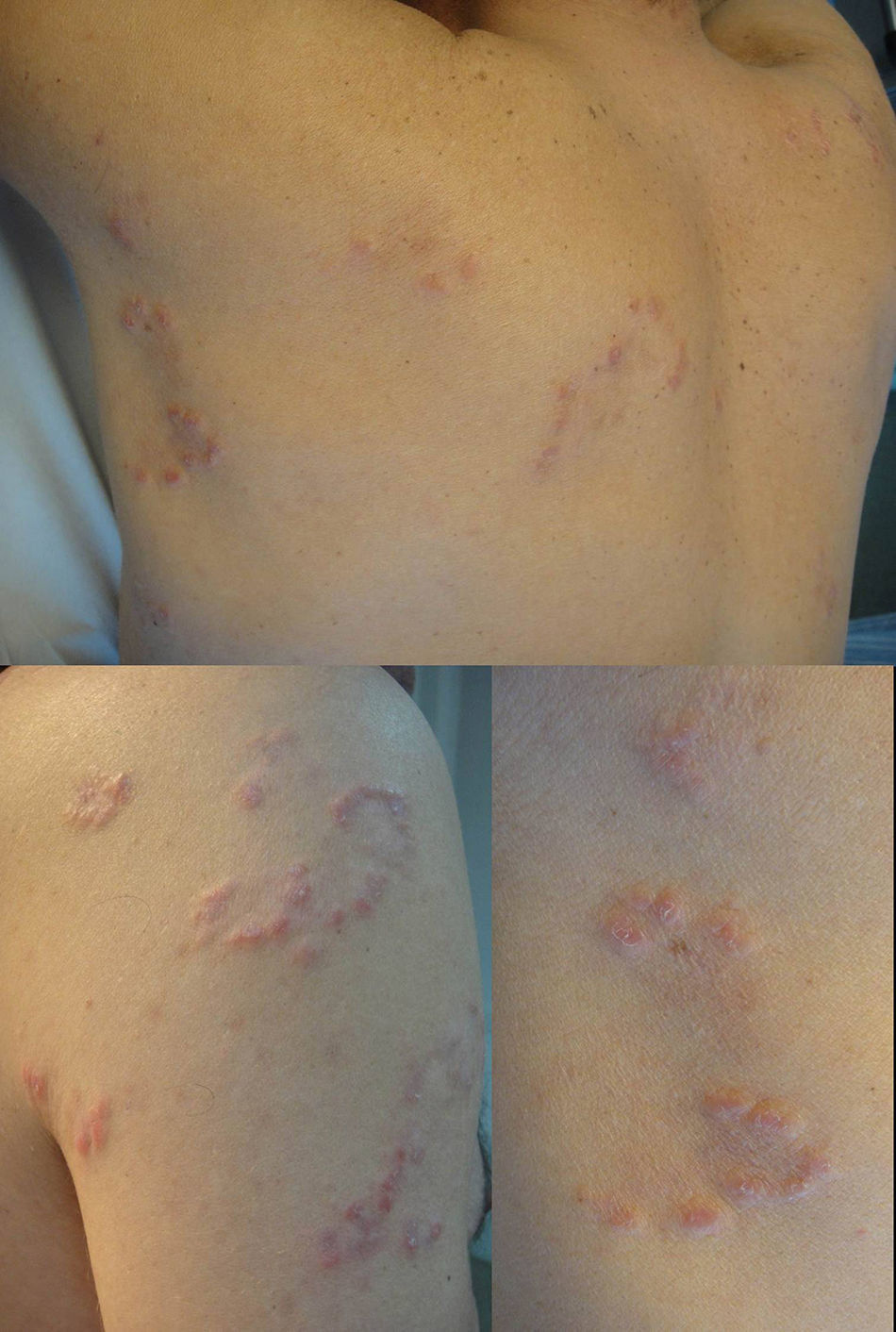
Varón de 50años de origen portugués, casado, sin antecedentes patológicos de interés que consultó por la presencia de varias placas cutáneas eritemato-marronáceas, de aspecto infiltrado, disposición policíclica y asintomáticas, localizadas en los hombros y la espalda (fig. 1) de 5meses de evolución. El paciente presentaba por lo demás buen estado general, no refería sintomatología acompañante y no se observaron otras lesiones cutáneas o mucosas. Con la sospecha clínica de proceso granulomatoso, se realizó una biopsia para estudio histológico de una de las placas infiltradas y se decidió tomar una conducta expectante.
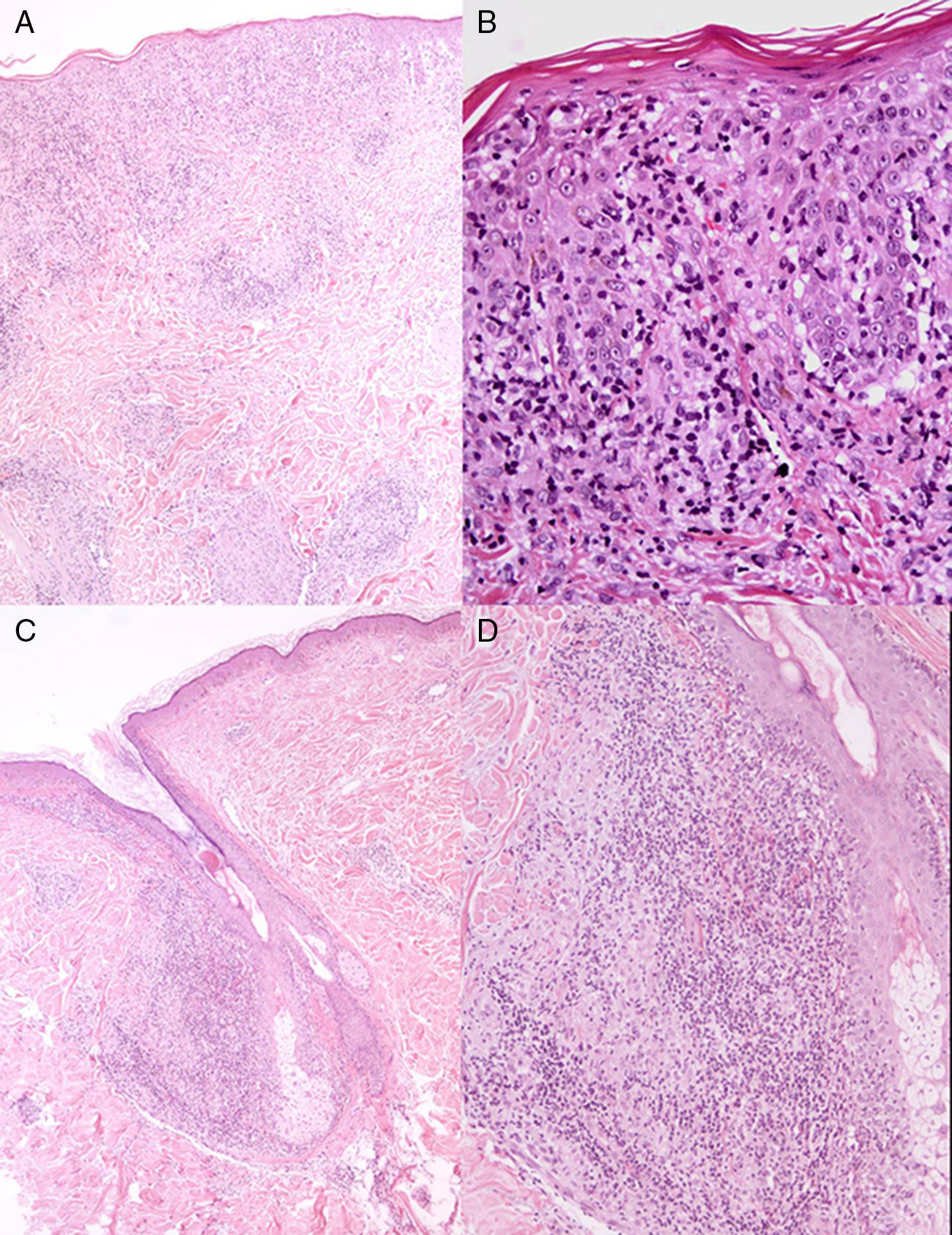
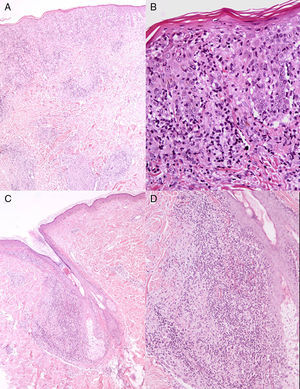
EvoluciónEn las siguientes semanas las lesiones permanecieron estables y el paciente, asintomático. El estudio histológico mostró un infiltrado en banda compuesto por linfocitos en la unión dermoepidérmica acompañado de exocitosis de linfocitos. A nivel de la dermis se observó un infiltrado denso, con refuerzo perifolicular compuesto de linfocitos, histiocitos y eosinófilos con focos de inflamación granulomatosa sin necrosis central (fig. 2). La presencia de infiltrado liquenoide y granulomas en la biopsia cutánea planteó las posibilidades de linfoma, infección por micobacterias, micosis profunda, sarcoidosis, lepra y sífilis. Las tinciones de Giemsa, PAS, Warthin-Starry, plata metenamida y Kinyoun no mostraron microorganismos. Así mismo la inmunohistoquímica (IHQ) para Treponema pallidum (TP) (Biocare Medical, Concord, California, EE.UU.) no reveló la presencia de espiroquetas en la biopsia cutánea. Los resultados de laboratorio incluyeron un hemograma y una bioquímica sin alteraciones. La enzima convertidora de angiotensina presentó un valor dentro de la normalidad y la serología para el virus de la inmunodeficiencia humana (VIH) fue negativa. Sin embargo, la serología luética reveló unas IgG positivas para TP con un título de RPR (rapid plasma reagin) de 1/64, confirmando la sospecha de lúes.
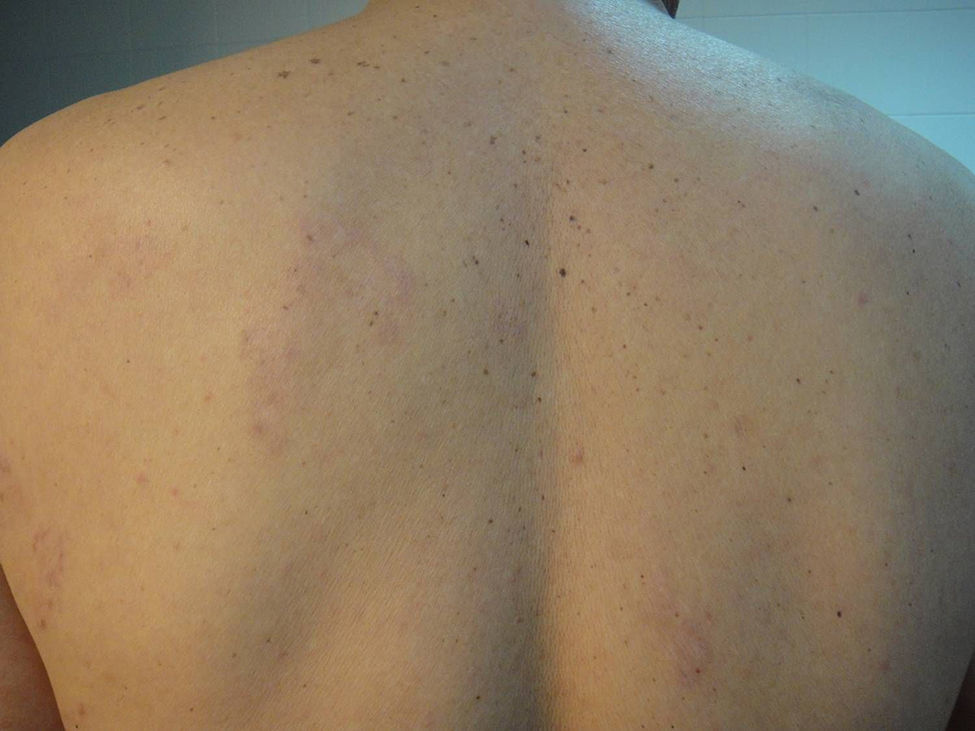
Con este diagnóstico re-interrogamos al paciente, quien confirmó haber tenido ocasionalmente relaciones sexuales de riesgo durante un periodo aproximado de un año, exclusivamente con mujeres. Según él mismo, la última relación de riesgo se produjo al menos 5meses antes del diagnóstico. Refirió además no conocer la identidad de estas parejas y no tener relaciones sexuales con su pareja estable desde hace años. No fue posible aclarar con mayor precisión estos datos. Dado que no se consigue establecer el momento de la infección y a pesar de la sospecha de sífilis secundaria, se decide tratar el proceso como una sífilis indeterminada. El paciente recibió 2,4MU de penicilina benzatina intramuscular cada semana durante 3semanas consecutivas, observándose una resolución completa de las lesiones días después de la última dosis (fig. 3). Seis meses más tarde el título de RPR ha descendido a 1/8 y el paciente no ha presentado nuevas lesiones (la serología para VIH persiste negativa).
DiagnósticoSífilis secundaria granulomatosa o nodular.
ComentarioLa clínica y la histología presentadas en este caso no fueron inicialmente sugestivas de sífilis. Histológicamente, el secundarismo luético se caracteriza por cambios epidérmicos, infiltrado rico en células plasmáticas y engrosamiento del endotelio vascular1. El infiltrado liquenoide ha sido descrito con frecuencia en lesiones de sífilis secundaria, aunque la presencia de granulomas, característica de lesiones de sífilis terciaria, se ha descrito raramente en lesiones de secundarismo2-4. En general, se considera que la formación de granulomas se relaciona con la progresión de la enfermedad, representando una transición al tercer estadio de la sífilis5. Se han descrito distintos tipos histológicos de granulomas (tipo sarcoideo, en empalizada, intersticial) en lesiones de secundarismo luético de larga evolución (>2-4meses)1,6,7. Revisando la literatura científica hemos encontrado tan solo otro caso de sífilis secundaria descrito con esta presentación histológica que combina ambos patrones8.
Nuestro paciente presentó una resolución clínica completa inmediatamente después del tratamiento y sin presencia cicatrices. La pérdida de células plasmáticas en el infiltrado, así como la falta de espiroquetas en la biopsia, se han relacionado con la formación de granulomas y la progresión de las lesiones5,9,10, lo que explicaría la negatividad de la IHQ para TP en nuestro caso.
Dado el claro aumento de la incidencia de sífilis en Occidente en la última década y teniendo en cuenta que un altísimo porcentaje de secundarismos presentan clínica cutánea, consideramos que es importante aumentar nuestro grado de sospecha de esta infección ante lesiones atípicas en pacientes fuera de los grupos clásicos de riesgo.