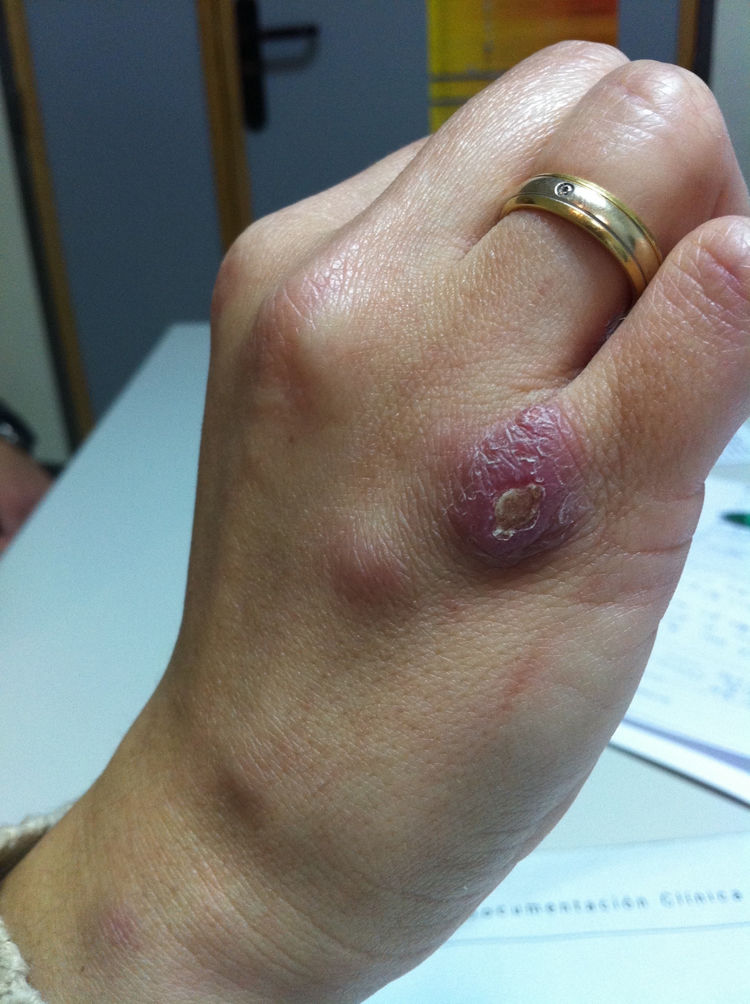
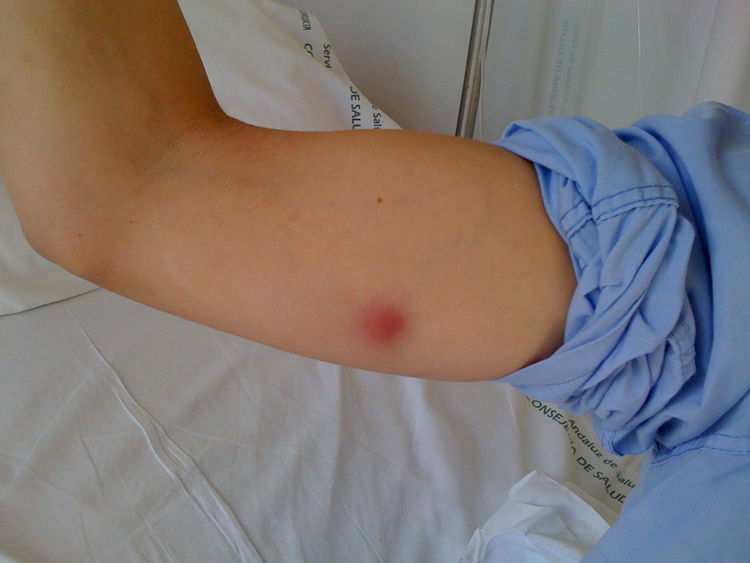
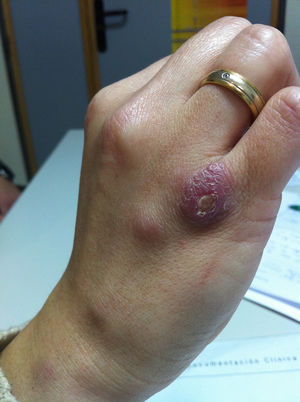
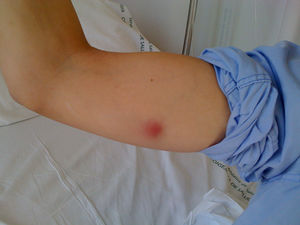
Mujer de 31 años sin antecedentes médicos de interés que consulta por la aparición de lesiones nodulares cutáneas eritematosas de seis semanas de evolución. La lesión inicial consistió en una pápula en la cara dorsal de su mano derecha, a nivel de la quinta articulación metacarpofalángica, que evolucionó a una lesión nodular ulcerada (fig. 1). Dos semanas después, presentó lesiones nodulares eritematosas y dolorosas ascendentes hasta el brazo. La paciente, durante este tiempo, realizó diversos tratamientos sin mejoría: fusidato de sodio en pomada, cloxacilina 500 mg/6 h/vía oral (v.o.) y amoxicilina-clavulánico 875 a 125 mg/8 h/v.o. No había presentado fiebre ni otros síntomas, ni otros hallazgos de interés en la exploración. El hemograma y una bioquímica general y hepática resultaron normales. Entre sus antecedentes epidemiológicos, destacaba la manipulación de un acuario doméstico con la inmersión frecuente de la mano derecha, para su mantenimiento. Con el diagnóstico provisional de linfangitis nodular por Mycobacterium marinum (M. marinum), se realizó una punción-aspiración con aguja fina de la lesión nodular de la mano y del brazo (fig. 2), enviándose el contenido purulento al laboratorio de microbiología. Se solicitó una radiología simple de la mano y del tórax.
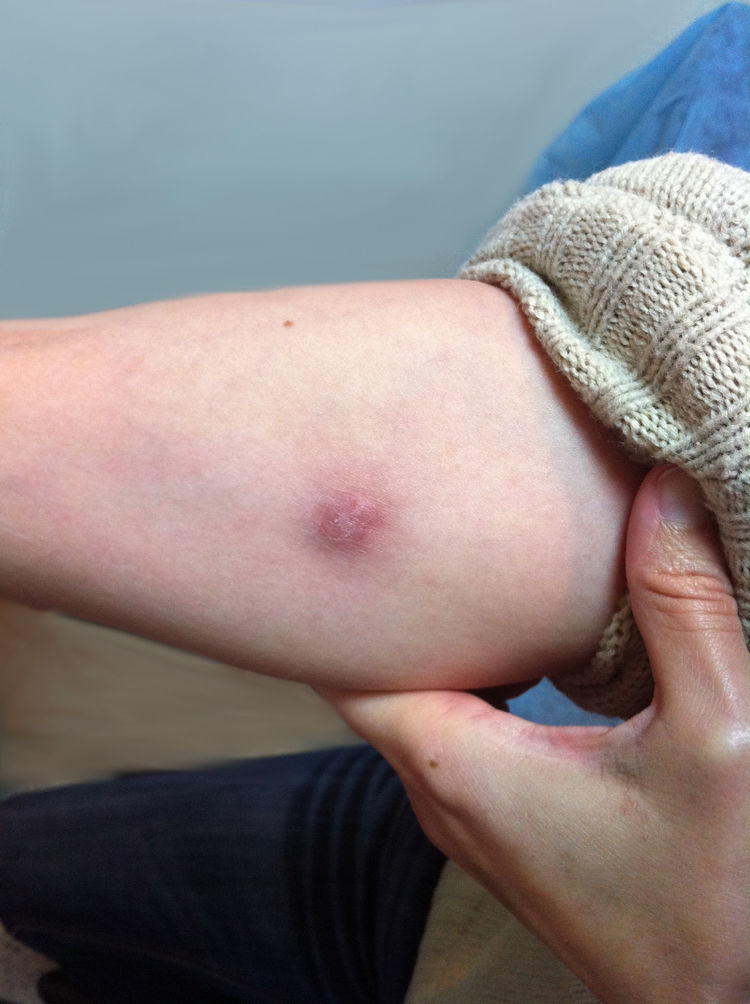
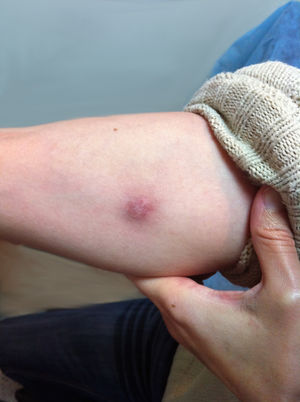
El cultivo de bacterias y la baciloscopia resultaron negativas, resultando los estudios radiológicos normales. Tras dos semanas de incubación a 30°C en Lowenstein-Jensen, se aisló M. marinum, iniciándose el tratamiento con claritromicina 500 mg/12 h/v.o. y rifampicina 600 mg/día/v.o. La cepa fue enviada al Centro de Referencia de Micobacterias (Facultad de Medicina, Córdoba, España) para la identificación definitiva. Tras el inicio del tratamiento, las heridas iniciales se mantuvieron estables (fig. 3), presentando nuevas lesiones nodulares < 1 cm en el antebrazo. Dos meses después, se objetivó la resolución completa de los nódulos y se observó una clara mejoría de la lesión de la mano. La paciente completó 14 semanas de antibioterapia. La técnica de reacción en cadena de la polimerasa e hibridación inversa (Genotype Mycobacterium CM/AS) confirmó el diagnóstico de infección por M. marinum. No se realizó antibiograma.
Mismo nódulo de la figura 2, con disminución de los signos inflamatorios, tras 14 días de tratamiento antibiótico adecuado.
El síndrome linfocutáneo (o linfangitis nodular) se caracteriza por una lesión cutánea inicial de inoculación, de tipo pápula o nódulo ulcerado, con la aparición posterior de nódulos subcutáneos secundarios y/o linfangitis1,2. Puede ser producido por determinados microrganismos1,2, siendo el M. marinum, entre las micobacterias, el agente etiológico más frecuente1. Se trata de una micobacteria no tuberculosa (MNT) de crecimiento intermedio, cuyo nicho ecológico es el agua y los animales acuáticos, y que necesita incubación entre 28 a 30°C3,4. Causa infecciones con una incidencia anual de 0,04 a 0,27 casos confirmados por cada 100.000 pacientes en Francia y EE. UU., respectivamente5,6. El 85% de las exposiciones conocidas se relacionan con: contacto con acuarios (49%), lesiones causadas por peces o mariscos (27,4%) y aquellas relacionadas con agua salada o salobre (8,8%)7, con un período de incubación de dos a cuatro semanas7. La presentación clínica distingue las formas cutáneas1,3,5,6,8: lesión papulonodular única en la extremidad (60%)5 o bien diseminación esporotricoide (25%)5, y las formas invasivas, cuando se afectan estructuras profundas (20 a 40%) (tenosinovitis, bursitis, artritis, osteomielitis)5,6 o se disemina (exclusivamente en inmunosupresión nativa o adquirida)9,10. En la serie más extensa publicada, que incluye 63 pacientes de 31 hospitales franceses, las extremidades superiores se afectaban en el 95% y en el 28% se dañaban estructuras profundas (tendón, articulación o hueso)5, con curación en el 72% de los casos vs. el 93% cuando se afecta la piel y partes blandas5. El diagnóstico diferencial1,2,4 debe incluir las infecciones cutáneas causadas por otras MNT, esporotricosis, nocardiosis, leishmaniasis y tularemia, siendo esencial el contexto epidemiológico2. El diagnóstico microbiológico de certeza se establece mediante el aislamiento del microorganismo en un cultivo de micobacterias (rentabilidad del 70 al 80%)4,5 o mediante técnicas moleculares, siendo la baciloscopia poco rentable (30% de los casos). Las pautas actuales sobre las infecciones por micobacterias no tuberculosas de la Infectious Diseases Society of America recomiendan el tratamiento de M. marinum con al menos dos agentes activos, siendo de primera elección, la claritromicina, el etambutol y la rifampicina10 que deben mantenerse, como mínimo, durante tres meses3,10 o de cuatro a seis semanas después de la resolución de las lesiones10. Como conclusión, M. marinum es causa rara de infecciones relacionadas con los acuarios, que debe sospecharse en lesiones de inoculación en manos que evolucionan a linfangitis nodular y requieren de antibióticos prolongados.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosA Pilar Ruiz-Martínez (Centro de Referencia de Micobacterias, Facultad de Medicina, Córdoba, España), quien realizó el estudio molecular para la identificación definitiva del germen.