El personal sanitario está expuesto a múltiples riesgos ocupacionales, de los cuales el riesgo biológico es el más frecuente. Por otra parte, los trabajadores colonizados, en período de incubación o aquellos que padecen una enfermedad infecciosa presentan un riesgo potencial de transmitir estas infecciones a otras personas, ya sean pacientes, familiares u otros trabajadores. Por lo tanto, las medidas destinadas a evitar los riesgos biológicos en el entorno sanitario son fundamentales.
En este artículo se revisan las principales recomendaciones para la prevención y el control de las enfermedades infecciosas que pueden afectar al personal sanitario. Se describen medidas específicas indicadas para cada infección, entre ellas las recomendaciones vacunales. Estas recomendaciones se han actualizado de acuerdo con la evidencia disponible y los cambios epidemiológicos descritos en los últimos años.
Healthcare workers are exposed to multiple occupational hazards, the most common being the biological risk. Moreover, colonized staff, or those in incubation period, or with an active infectious disease, could be at risk of transmitting these infections to others, such as patients, relatives or other workers. Therefore, measures to prevent biological risks in the healthcare environment are essential.
In this chapter, the main recommendations for the prevention and control of infectious diseases that can affect health care personnel are reviewed. Specific measures recommended for each infection, including vaccination guidance, are described. These recommendations were updated according to the available evidence and the epidemiological changes described in recent years.
El personal sanitario es el colectivo profesional expuesto a los más variados riesgos ocupacionales: biológicos, químicos, físicos y psicológicos. Los trabajadores hospitalarios tienen una probabilidad un 40% superior a la de otros grupos laborales de requerir una baja laboral debido a lesiones o enfermedades relacionadas con el trabajo. Por otro lado, aquellos que están colonizados, en período de incubación o padecen una enfermedad infecciosa tienen un riesgo potencial mayor de trasmitirla a otras personas, ya sean pacientes, familiares u otros trabajadores.
El riesgo biológico es, sin duda, el más frecuente entre los riesgos laborales de los trabajadores de la salud. En Estados Unidos, por ejemplo, se declaran cada año 800.000pinchazos que, teniendo en cuenta la existencia de un porcentaje de no declaración del 40-60%, representan una cifra global de más de 1,5millones de pinchazos al año.
En 1958, la American Medical Association (AMA) y la American Hospital Association (AHA) establecieron la necesidad de crear programas de salud laboral dirigidos al personal sanitario. En 1977 el Centers for Disease Control and Prevention (CDC) y el National Institute for Occupational Safety and Health (NIOSH) publicaron el impacto de los primeros programas de salud ocupacional, y en 1982 el CDC publicó las primeras guías para el control de la infección en el personal hospitalario. A partir de entonces el interés por este tema ha sido creciente, estimulado en gran parte por la aparición del sida y la necesidad de establecer medidas de protección de la transmisión del VIH en el medio sanitario.
La protección y el control del personal sanitario expuesto a riesgos biológicos o que padece determinadas enfermedades transmisibles son aspectos fundamentales en la epidemiología hospitalaria y deben incluirse en todo programa de prevención y control de las infecciones nosocomiales1-4.
En este artículo se revisan las medidas de prevención y control de las principales enfermedades infecciosas que pueden afectar al personal sanitario y las vacunas indicadas.
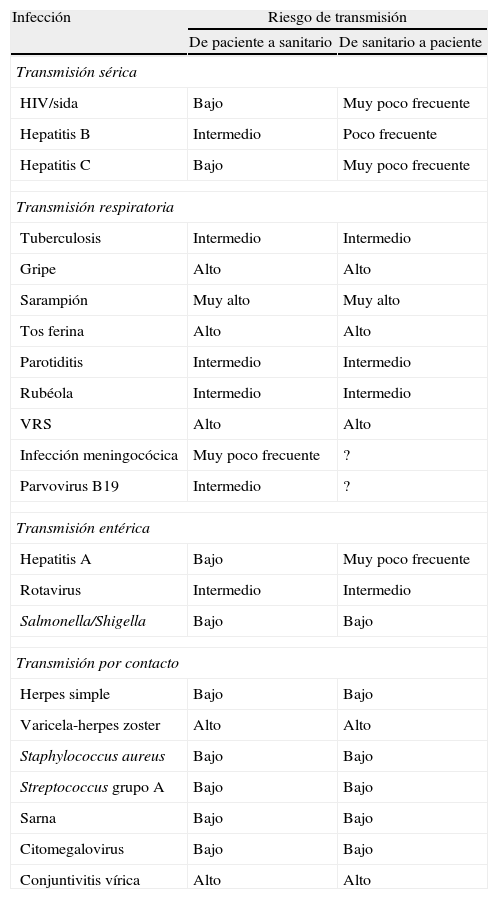
Principales infecciones ocupacionales en el personal sanitario. Medidas recomendadas para evitar la transmisión a los pacientesEn la tabla 1 se muestran las principales infecciones que pueden afectar al personal sanitario y su riesgo de transmisión a los pacientes1,5.
Riesgos biológicos del personal sanitario y su transmisión a los pacientes
| Infección | Riesgo de transmisión | |
| De paciente a sanitario | De sanitario a paciente | |
| Transmisión sérica | ||
| HIV/sida | Bajo | Muy poco frecuente |
| Hepatitis B | Intermedio | Poco frecuente |
| Hepatitis C | Bajo | Muy poco frecuente |
| Transmisión respiratoria | ||
| Tuberculosis | Intermedio | Intermedio |
| Gripe | Alto | Alto |
| Sarampión | Muy alto | Muy alto |
| Tos ferina | Alto | Alto |
| Parotiditis | Intermedio | Intermedio |
| Rubéola | Intermedio | Intermedio |
| VRS | Alto | Alto |
| Infección meningocócica | Muy poco frecuente | ? |
| Parvovirus B19 | Intermedio | ? |
| Transmisión entérica | ||
| Hepatitis A | Bajo | Muy poco frecuente |
| Rotavirus | Intermedio | Intermedio |
| Salmonella/Shigella | Bajo | Bajo |
| Transmisión por contacto | ||
| Herpes simple | Bajo | Bajo |
| Varicela-herpes zoster | Alto | Alto |
| Staphylococcus aureus | Bajo | Bajo |
| Streptococcus grupo A | Bajo | Bajo |
| Sarna | Bajo | Bajo |
| Citomegalovirus | Bajo | Bajo |
| Conjuntivitis vírica | Alto | Alto |
Modificado de Doebbeling5.
El adenovirus, microorganismo causal de la queratoconjuntivitis epidémica, es el principal agente etiológico de brotes nosocomiales de conjuntivitis. Los servicios de oftalmología y las unidades de cuidados intensivos neonatales son las áreas más frecuentemente implicadas. El período de incubación de la infección oscila entre 5 y 12días y su transmisibilidad abarca desde el inicio del período de incubación hasta 14días después del comienzo de los síntomas. La vía principal de transmisión son las manos del personal sanitario, aunque también se han descrito casos a partir de instrumentos oftalmológicos contaminados. La higiene de las manos, el uso de guantes y la correcta esterilización o desinfección del instrumental son las medidas de control más efectivas. El personal afecto de conjuntivitis vírica debería restringir el contacto con los pacientes y su entorno hasta que desaparezca la secreción ocular1. En el caso de las conjuntivitis bacterianas, dada su menor contagiosidad, no es necesaria ninguna restricción especial.
Hepatitis ALa infección nosocomial por el virus de la hepatitisA (VHA) es poco frecuente y su presentación en forma de brotes intrahospitalarios se ha descrito en escasas ocasiones, afectando principalmente a áreas de neonatología, donde la infección se ha producido a partir de recién nacidos con infección asintomática6. Los principales factores de riesgo de transmisión nosocomial del VHA se relacionan con el incumplimiento de las medidas higiénicas básicas de control de la infección: la higiene de manos, evitar comer o beber en la unidad y la utilización de guantes al manipular secreciones4. El período de incubación oscila entre 15 y 50días y el principal mecanismo de transmisión es la vía fecal-oral. El personal que padezca una hepatitisA debe restringir el contacto con los pacientes y su entorno, así como la manipulación de alimentos hasta 7días después del comienzo de la ictericia1. La vacunación frente al VHA en el medio sanitario está indicada para determinados grupos de alto riesgo de contraer la infección: manipuladores de alimentos, personal de laboratorio en contacto con el virus o con primates infectados, trabajadores que deban viajar a áreas de alta endemicidad, grupos de ayuda humanitaria, personal de instituciones para discapacitados mentales y personal de limpieza y recogida de residuos4. En nuestro medio, y teniendo en cuenta el cambio epidemiológico ocurrido en los últimos años, con un desplazamiento de la prevalencia de la infección a la edad adulta, estaría justificada la vacunación de los estudiantes de medicina y enfermería no inmunizados previamente, mediante la administración de la vacuna combinada de las hepatitisA y B3. No es necesario el control posvacunal, porque la vacuna es altamente inmunógena en población sana.
Hepatitis BLa infección por el virus de la hepatitisB (VHB) ha sido hasta hace pocos años la enfermedad profesional más frecuente en el personal sanitario, aunque este riesgo ha disminuido debido a los programas de vacunación. El riesgo de infección en personas no vacunadas después de una exposición percutánea a sangre contaminada varía entre el 10 y el 30%, dependiendo del grado de infectividad del paciente fuente5. El período de incubación oscila entre 45 y 180días. En el medio hospitalario el VHB se transmite por exposición percutánea o cutaneomucosa a sangre o fluidos corporales contaminados procedentes de pacientes con hepatitis aguda o portadores crónicos del virus. El personal con mayor riesgo de adquirir la infección es el que trabaja en contacto directo con sangre: trabajadores de laboratorio, hemodiálisis, hematología, servicios quirúrgicos y unidades de cuidados intensivos.
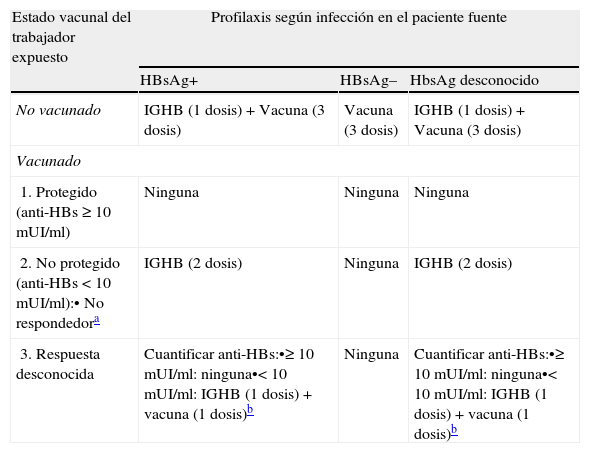
La vacuna frente al VHB está indicada en todo el personal sanitario3,4. El cribado prevacunal no es indispensable, pero es conveniente para conocer el estado inmunológico previo del personal en relación con el VHB, lo cual puede tener trascendencia en relación con exposiciones accidentales a material biológico. La valoración de la respuesta posvacunal es útil para conocer el grado de protección alcanzado y se realizará entre 1-2meses después de la vacunación mediante la determinación de las concentraciones de anti-HBs, considerándose adecuadas cifras ≥10mUI/ml. El personal que no alcanza niveles protectores tras la primovacunación debe ser revacunado con una segunda serie completa (3dosis)4. No se recomienda la revacunación periódica7. En la tabla 2 se muestran las recomendaciones a seguir en caso de exposición accidental al VHB. Las personas no vacunadas expuestas a un paciente portador del virus (HBsAg positivo) o con estado serológico desconocido deben recibir una dosis de inmunoglobulina hiperinmune lo más pronto posible (dentro de los 7 primeros días postexposición y de forma preferente en las primeras 72h) e iniciar la vacunación.
Protocolo de actuación frente a una exposición accidental al VHB en el personal sanitario
| Estado vacunal del trabajador expuesto | Profilaxis según infección en el paciente fuente | ||
| HBsAg+ | HBsAg– | HbsAg desconocido | |
| No vacunado | IGHB (1dosis) + Vacuna (3dosis) | Vacuna (3dosis) | IGHB (1dosis) + Vacuna (3dosis) |
| Vacunado | |||
| 1. Protegido (anti-HBs ≥10mUI/ml) | Ninguna | Ninguna | Ninguna |
| 2. No protegido (anti-HBs <10mUI/ml):• No respondedora | IGHB (2 dosis) | Ninguna | IGHB (2 dosis) |
| 3. Respuesta desconocida | Cuantificar anti-HBs:•≥ 10 mUI/ml: ninguna•< 10 mUI/ml: IGHB (1dosis) + vacuna (1dosis)b | Ninguna | Cuantificar anti-HBs:•≥ 10 mUI/ml: ninguna•< 10 mUI/ml: IGHB (1dosis) + vacuna (1dosis)b |
Dosis IGHB: 0,06ml/kg, por vía intramuscular.
Persona vacunada con 2pautas completas (6dosis) y anti-HBs <10mUI/ml. En caso de haber recibido solo una pauta completa (3dosis), se administrará IGHB (1dosis) y se revacunará (pauta de 3dosis).
A los 1-3meses, determinar anti-HBs: si <10mUI/ml, continuar vacunación (2dosis restantes).
De Arrazola y Campins4.
El personal portador del VHB (HBsAg positivo) que no realiza procedimientos invasivos no requiere ninguna restricción laboral especial. Los portadores que realizan procedimientos invasivos predisponentes a exposiciones deberán dejar de realizarlos si tienen una antigenemia elevada (HBeAg positivo) y podrán reincorporarse a su trabajo habitual cuando este marcador se negativice8.
Hepatitis CEl virus de la hepatitisC (VHC) es un microorganismo de transmisión sérica, por lo que en el medio hospitalario el contagio se produce por exposición percutánea o cutaneomucosa a sangre o fluidos corporales procedentes de personas con hepatitis aguda o crónica causada por este virus. El riesgo de transmisión del VHC después de una exposición percutánea se sitúa alrededor del 0,6-1,2%9,10. La transmisión nosocomial del VHC a pacientes a partir de un profesional sanitario infectado se ha descrito de forma excepcional, y en todos los casos se trata de sanitarios que realizan procedimientos invasivos9. El período de incubación medio es de 6 a 7semanas, aunque puede prolongarse hasta 6meses.
No existe en estos momentos ninguna medida de inmunoprofilaxis o quimioprofilaxis preexposición ni postexposición que se haya mostrado eficaz para la reducción del riesgo, por lo que hay que enfatizar la importancia de una adhesión estricta del personal sanitario a las precauciones estándar. El personal con infección por VHC que no realiza procedimientos invasivos no requiere ninguna restricción laboral especial. En caso de realizar procedimientos invasivos predisponentes a exposiciones, se limitará su actividad hasta que se documente la negatividad del ARN-VHC8,10.
Herpes simpleAunque la transmisión nosocomial del virus herpes simple es rara, se han descrito casos en salas de neonatos y en unidades de cuidados intensivos1. El personal sanitario con mayor riesgo de infectarse es el de enfermería, anestesistas, dentistas y los que efectúan terapia respiratoria. El período de incubación oscila entre 2 y 14días, y el mecanismo de transmisión principal es el contacto con las lesiones, tanto primarias como recurrentes, y con las secreciones que contienen el virus (saliva, secreciones vaginales o líquido amniótico). El personal sanitario con infección activa en las manos (panadizo herpético) debe evitar el contacto con los pacientes y su entorno hasta que las lesiones hayan cicatrizado. En el caso de infección orofacial se deberá evaluar la necesidad de restricción según el tipo de pacientes que atiendan; así, se restringirá el contacto con pacientes inmunodeprimidos y neonatos, siempre teniendo en cuenta la extensión y la severidad de las lesiones1. En personas con herpes genital no es necesaria la restricción laboral.
Infección por citomegalovirusLos principales reservorios de citomegalovirus (CMV) en el hospital son los niños y jóvenes infectados, y los pacientes inmunocomprometidos. Sin embargo, el riesgo de transmisión tanto para los pacientes como para el personal sanitario susceptible es muy bajo (2-3%)1. El CMV se transmite por contacto directo a través de secreciones o fluidos biológicos contaminados, especialmente la saliva y la orina, y también a través de las manos.
Los sanitarios que contraen la infección no requieren ninguna restricción laboral. El personal sanitario gestante que trabaja con pacientes de alto riesgo debe ser informado, aunque no está comprobada la necesidad de cambio de puesto de trabajo de manera sistemática a áreas con menor riesgo1.
Infección estafilocócicaEntre el 20 y el 40% de los adultos sanos son portadores asintomáticos de Staphylococcus aureus. En los últimos años se ha observado un aumento creciente de S.aureus resistente a meticilina (SARM) como agente causal de infecciones estafilocócicas; su epidemiología no difiere sustancialmente de la del S.aureus sensible, a excepción de su mayor incidencia en población geriátrica institucionalizada, inmunodeprimidos y pacientes graves. En los hospitales, las principales fuentes del microorganismo son los pacientes infectados y/o colonizados. El mecanismo de transmisión es principalmente a partir de las manos, ya sea a través del contacto del personal con pacientes infectados o colonizados, de la manipulación de objetos contaminados, y a través de portadores asintomáticos. El estado de portador más frecuente es el nasal; otras localizaciones menos frecuentes son las manos, la axila, el periné, la nasofaringe y la orofaringe. El personal que padece lesiones cutáneas exudativas deberá restringir el contacto con los pacientes hasta la curación de las mismas. En el caso de los portadores asintomáticos no está indicada ninguna restricción, a no ser que se trate de personal que epidemiológicamente tenga probabilidad de transmitir el microorganismo. Es recomendable que los trabajadores infectados o colonizados por SARM eviten el contacto directo con los pacientes hasta que reciban el tratamiento antibiótico adecuado11. Los cultivos de monitorización solo están indicados en los casos en que se demuestre la implicación del personal sanitario en la transmisión de la infección11.
Infecciones gastrointestinalesLa transmisión nosocomial de infecciones gastrointestinales a partir del personal sanitario es poco frecuente. El principal mecanismo de transmisión suele ser por contaminación de las manos de los individuos infectados y a través del contacto con objetos o superficies contaminadas; también se han descrito brotes nosocomiales por consumo de alimentos, agua o bebidas contaminadas1. Las principales medidas de prevención consisten en una adecuada higiene personal antes y después del contacto con pacientes o alimentos, con especial énfasis en la higiene de manos, y una adecuada desinfección del material o superficies en contacto con los pacientes. El personal sanitario afecto de una gastroenteritis aguda (con vómitos y/o diarrea) deberá ser sometido a pruebas diagnósticas para determinar la etiología del proceso, y si es infecciosa, se tiene que valorar el riesgo de transmisión para los pacientes. Los portadores crónicos de Salmonella spp. sintomáticos deben evitar el contacto con pacientes de alto riesgo (neonatos, inmunodeprimidos y ancianos) hasta disponer del resultado de al menos 2coprocultivos negativos obtenidos con un intervalo no inferior a 24h1. Los manipuladores de alimentos deberán restringir su actividad laboral tanto en fase de infección aguda como crónica. El personal de laboratorio que manipula muestras de heces y los cooperantes sanitarios que viajan a áreas endémicas deben seguir las recomendaciones vacunales específicas para la prevención de enfermedades de transmisión entérica, como la hepatitisA y la fiebre tifoidea2-4.
Infección meningocócicaLa transmisión nosocomial de Neisseria meningitidis es excepcional. El período de incubación de la infección oscila entre 2 y 10días y el de transmisibilidad hasta las 24h del inicio del tratamiento. El mecanismo de transmisión en el medio sanitario puede ser a partir de las secreciones respiratorias de enfermos con infección del tracto respiratorio inferior, sepsis o meningitis meningocócica, o a través de la manipulación del microorganismo en el laboratorio1. La inmunoprofilaxis o quimioprofilaxis sistemática del personal sanitario que atiende a pacientes con infección por N.meningitidis no se recomienda; únicamente los trabajadores en contacto directo y muy cercano con secreciones nasofaríngeas o respiratorias de pacientes con infección activa (respiración boca a boca, aspiración…) o los que realizan cultivos en el laboratorio sin la protección adecuada deben recibir quimioprofilaxis lo más pronto posible tras el contacto. El personal con infección meningocócica debe ser excluido del trabajo hasta transcurridas 24h del inicio del tratamiento.
La vacunación solo está indicada en trabajadores de laboratorios clínicos o de investigación que estén expuestos de forma continuada a aerosoles de N.meningitidis, o en sanitarios que viajen a áreas de alta endemicidad, especialmente si el contacto va a ser prolongado4.
Infección respiratoria aguda víricaEn general, las infecciones del tracto respiratorio superior son un importante problema en el medio hospitalario por su elevada frecuencia. Aunque pueden ser producidas por un variado número de virus, los virus influenza y el virus respiratorio sincitial (VRS) son los que se asocian a una mayor morbilidad. El virus influenza se transmite de persona a persona a través de las gotas respiratorias; su período de incubación es normalmente de 1 a 5días y puede transmitirse desde antes de iniciarse los síntomas hasta 7días después. El VRS afecta con mayor frecuencia a niños y se transmite a través de gotas gruesas de personas infectadas y por contacto directo, a través de las manos y objetos contaminados; su período de incubación es de 2 a 8días, aunque su transmisibilidad puede ser superior, especialmente en los niños, en que puede durar hasta 3 o 4semanas. El personal sanitario que padece una infección respiratoria aguda por cualquiera de los 2virus debe excluirse de la atención a pacientes de alto riesgo y del contacto con su entorno hasta que se resuelva el cuadro clínico agudo1.
La vacunación antigripal anual se recomienda en todo el personal sanitario, pero muy especialmente en los que están en contacto con pacientes4,12. Su finalidad es doble: la protección del propio sanitario y la reducción del riesgo de transmisión de la gripe a los pacientes. Hospitales con programas activos de vacunación de sus empleados han logrado disminuciones de la incidencia de gripe en el personal de hasta el 88% y una reducción de la mortalidad por complicaciones de esta infección en los pacientes cercana al 50%13-15.
A pesar de las evidencias científicas a favor de la inmunización, esta vacuna presenta, en general, bajas coberturas en el colectivo sanitario, con mejor aceptación entre médicos que en profesionales de enfermería. Las razones que los trabajadores alegan con mayor frecuencia para justificar su rechazo a la vacunación son la baja percepción del riesgo de enfermar, el temor a las reacciones adversas a la vacuna, el miedo a los pinchazos y la ausencia de contacto con pacientes de alto riesgo16-18.
Entre las estrategias diseñadas para mejorar las coberturas destacan una adecuada educación sanitaria del trabajador, el desplazamiento del personal de la unidad de vacunación a las distintas áreas laborales para vacunar a los trabajadores en su puesto de trabajo, la firma de un documento de rechazo por parte del trabajador que no acepta vacunarse y la inmunización obligatoria para los sanitarios que atienden pacientes de alto riesgo16-18. La única medida que ha conseguido elevar significativamente la cobertura han sido las políticas de inmunización obligatoria, que consideran la vacunación antigripal como un deber del trabajador sanitario (para proteger a los pacientes) y no una elección personal; en algunos centros sanitarios de Estados Unidos que han aplicado esta medida han alcanzado coberturas superiores al 90%18.
ParotiditisLa mayoría de casos de parotiditis observados en el personal sanitario son de adquisición comunitaria, aunque se han descrito casos de transmisión nosocomial4. El período de incubación es de 12 a 25días y las personas expuestas pueden ser infecciosas desde los 12 a los 25días postexposición, aunque estén asintomáticas. El mecanismo de transmisión es por vía aérea, a partir de las secreciones respiratorias, incluida la saliva. El personal sanitario afecto de parotiditis debe ser excluido del trabajo hasta 9días después del inicio del cuadro clínico. Los trabajadores susceptibles expuestos a un paciente con parotiditis deben ser excluidos del trabajo desde el decimosegundo día después de la primera exposición hasta el vigésimo sexto día después de la última exposición1. La vacuna de la parotiditis está indicada en el personal sanitario susceptible19. Actualmente, el Advisory Committee on Immunization Practices (ACIP) recomienda la administración de 2dosis de vacuna separadas entre sí por al menos 4semanas en adultos no inmunizados con alto riesgo de exposición20. En el caso del personal femenino, antes de administrar la vacuna hay que asegurar la no existencia de gestación y desaconsejar el embarazo durante el mes siguiente a la vacunación.
RubéolaLa transmisión nosocomial de la rubéola se ha descrito en múltiples ocasiones. Del 30 al 50% de los casos pueden ser subclínicos o inaparentes. El período de incubación oscila entre 12 y 23días, pero su transmisión puede variar desde una semana antes hasta 5-7días después del inicio del exantema (los niños con rubéola congénita pueden ser contagiosos durante meses o años)1. Es muy contagiosa y su transmisión se produce a partir del contacto con secreciones respiratorias (gotas). El personal afecto de rubéola debe ser excluido del trabajo hasta 5días después de la aparición del exantema1. Las personas susceptibles que hayan estado expuestas deben ser excluidas del contacto con pacientes hasta el vigésimo primer día después de la última exposición.
La vacuna de la rubéola está indicada en el personal sanitario que no tenga antecedentes de inmunidad natural o vacunal20. En el caso del personal femenino, antes de administrar la vacuna hay que asegurar la no existencia de gestación y desaconsejar el embarazo durante el mes siguiente a la vacunación.
SarampiónEl riesgo de sarampión en el personal sanitario es 13veces superior al de la población general4,21. Es una enfermedad altamente contagiosa. Su período de incubación es de 5 a 21días y su mecanismo de transmisión es por vía aérea. El personal que padezca sarampión debe ser excluido del trabajo hasta 7días después de que aparezca el exantema1. Los trabajadores susceptibles que se expongan a un paciente infectado deben ser también excluidos del trabajo desde el quinto día de la exposición hasta el vigésimo primer día. La vacuna del sarampión está indicada en el personal sanitario que no tenga constancia de un diagnóstico previo de sarampión, evidencia serológica de inmunidad o antecedente de vacunación4,20. En el caso del personal femenino, antes de administrar la vacuna hay que tener constancia de la no existencia de gestación y desaconsejar el embarazo durante el mes siguiente a la vacunación. La pauta vacunal recomendada es de 2dosis con un intervalo de un mes.
SarnaSe han descrito brotes de sarna en unidades de cuidados intensivos, centros de rehabilitación, unidades de larga estancia, hemodiálisis, urgencias, lavandería y, más recientemente, en pacientes inmunodeprimidos, especialmente en personas con infección por el VIH1. La transmisión nosocomial de la sarna se produce a través del contacto prolongado con la piel de una persona infestada. La transmisión por un contacto casual es infrecuente. El personal sanitario infestado debe restringir su contacto con los pacientes, al menos durante las primeras 24h tras la aplicación de un escabicida.
Tos ferinaLa transmisión nosocomial de Bordetella pertussis es frecuente, sobre todo en hospitales pediátricos22-24. Es una infección altamente contagiosa, su período de incubación es de 7 a 10días, aunque su transmisibilidad puede prolongarse hasta 3semanas después del inicio de los síntomas. El mecanismo de transmisión es a partir de las secreciones respiratorias o las gotas que emiten al respirar las personas infectadas. El personal sanitario juega un importante papel en la transmisión de esta enfermedad, por lo que es muy importante el cumplimiento estricto de las medidas de aislamiento y control de la infección en el hospital. En caso de una exposición a pacientes con tos ferina se recomienda efectuar quimioprofilaxis con azitromicina durante 5días (500mg/día el primer día y 250mg/día los 4días restantes). El personal sanitario con tos ferina o con sospecha clínica de la misma deberá abstenerse del contacto con pacientes desde el comienzo del estado catarral hasta la tercera semana después del inicio de los paroxismos, o hasta 5días después de haber iniciado el tratamiento antibiótico20. Actualmente la disponibilidad de una vacuna acelular de la tos ferina, junto con difteria y tétanos para uso en adultos (dTpa), permite la prevención eficaz de esta enfermedad en los sanitarios, así como el riesgo de transmisión nosocomial de la tos ferina a los pacientes, por lo que se considera una vacuna de indicación universal en el personal sanitario, especialmente en los que trabajan en las áreas de pediatría y obstetricia y en servicios de urgencias20,25. Los sanitarios sin antecedentes de vacunación previa deberán iniciar una pauta vacunal completa (3dosis: 0, 1, 6meses) (dTpa, dT y dT) y los primovacunados deberán recibir una dosis de recuerdo con dTpa, independientemente del tiempo transcurrido desde la última dosis de dT25,26.
TuberculosisLa transmisión nosocomial de la tuberculosis (TBC) sigue documentándose con relativa frecuencia. Además, en los últimos años se han descrito con una incidencia creciente brotes de TBC multirresistente, los cuales se asocian a una letalidad elevada. La incompleta implementación de las medidas de prevención y control de la transmisión de la TBC en los hospitales suele ser la causa principal de su aparición1. La transmisión se produce por vía aérea, a través de gotas respiratorias tanto gruesas como pequeñas procedentes de enfermos con tuberculosis pulmonar o laríngea bacilífera. El personal sanitario afecto de TBC pulmonar o laríngea activa deberá permanecer de baja laboral hasta que se documente la negatividad del esputo (3baciloscopias seriadas negativas). La vacuna BCG no está indicada en el personal sanitario en nuestro medio. La inmunización únicamente debería indicarse en las siguientes situaciones: personal que trabaja en áreas geográficas con elevada prevalencia de tuberculosis multirresistente y cuando la transmisión de estas cepas al personal sanitario sea probable (p.ej., malas condiciones de aislamiento e ineficacia de las medidas de control de la infección)4.
Varicela-herpes zosterLa transmisión del virus varicela-zoster en el medio sanitario es frecuente, y las fuentes de infección son tanto los propios pacientes como el personal sanitario o las visitas durante el período de incubación de la infección. En áreas pediátricas el caso índice suele ser un niño con varicela, y en servicios de hospitalización de adultos es más frecuente la transmisión a partir de pacientes con herpes zoster diseminado, infección frecuente en enfermos inmunodeprimidos1. La transmisión nosocomial de la varicela puede ser causa de infecciones graves en: a)niños prematuros nacidos de madre susceptible; b)niños nacidos con <28semanas de gestación o con ≤1.000g de peso, con independencia de la situación inmune de la madre, y c)personas inmunodeprimidas de cualquier edad. El período de incubación oscila entre 10 y 21días, aunque puede ser menor en pacientes inmunodeprimidos o mayor (hasta 28días) en personas que han recibido profilaxis con inmunoglobulina anti-varicela-zoster (IVZ). La transmisión de la infección puede producirse desde 2días antes del inicio del exantema hasta 5días después de su aparición y hasta que todas las lesiones estén en fase de costra. El mecanismo de transmisión es por vía aérea o por contacto con la secreción de las vesículas. El personal sanitario susceptible y expuesto a un caso de varicela debe recibir una dosis de vacuna de la varicela en las primeras 72h del contacto y continuar con una segunda dosis a los 30días de la primera. Además, deberá ser excluido del trabajo desde el décimo día después de la primera exposición hasta el vigésimo primer día (vigésimo octavo si se ha administrado IVZ) después de la última exposición1. El personal que padezca varicela debe ser excluido del trabajo hasta que todas las lesiones estén en fase de costra. En caso de herpes zoster localizado en un trabajador sanitario se recomienda cubrir las lesiones y restringir la atención de los pacientes de alto riesgo hasta que todas las lesiones estén en fase de costra. La vacuna de la varicela está especialmente indicada en el personal sanitario susceptible4,20; se recomienda efectuar cribado serológico prevacunal de las personas con historia negativa o desconocida de la enfermedad, ya que la prevalencia de esta infección en el adulto es superior al 90%27. No se recomienda la confirmación serológica de inmunidad posvacunal.
Virus de la inmunodeficiencia humanaLa transmisión nosocomial del virus de la inmunodeficiencia humana (VIH) es un hecho bien documentado. El riesgo de infección a partir de una exposición percutánea es del 0,3%, y depende del mecanismo y del tipo de lesión, y de la carga viral del paciente fuente en el momento de la exposición8. Existen recomendaciones oficiales bien consensuadas sobre las actuaciones a seguir en caso de exposición accidental al VIH en el medio sanitario y que son seguidas por la mayoría de centros. La transmisión del VIH en el medio sanitario a partir de un profesional sanitario infectado se ha documentado en escasas ocasiones8. Las recomendaciones a seguir en relación con la actividad laboral de los trabajadores sanitarios infectados difieren según los países. En general, se considera que el sanitario infectado por el VIH que no realiza procedimientos invasivos no debe seguir ninguna restricción laboral especial, siempre y cuando siga estrictamente la aplicación de las precauciones estándar. Por el contrario, en los trabajadores que realizan procedimientos invasivos se recomienda que se abstengan de forma permanente de realizar procedimientos que se consideran predisponentes a exposiciones8.
Los programas de prevención de riesgos biológicos en el personal sanitarioEl objetivo principal de un programa de prevención de riesgos biológicos en el personal sanitario es la reducción del impacto de estas patologías en los trabajadores y, consecuentemente, el riesgo de transmisión a los pacientes. Los aspectos fundamentales del programa deben ser:
- -
Monitorización de la incidencia de enfermedades infecciosas en el personal, sus efectos sobre la salud, el absentismo y los costes asociados.
- -
Definir el personal en riesgo.
- -
Definir responsabilidades en relación con la organización del programa, restricciones laborales, elaboración de guías, protocolos y recomendaciones prácticas.
- -
Protocolización de actividades relacionadas con el control de la infección.
Para llevar a cabo estos objetivos, las actividades a realizar son las siguientes:
- -
Revisión médica pre-empleo de cada trabajador, con valoración de su estado inmune frente a determinadas enfermedades infecciosas, antecedentes de vacunación y factores de riesgo individuales y ocupacionales para la adquisición y/o transmisión de infecciones.
- -
Seguimiento periódico del riesgo.
- -
Promoción de la adherencia del personal a las precauciones estándar.
- -
Desarrollo de programas y campañas de vacunación del personal.
- -
Garantizar el acceso permanente de los trabajadores a las medidas de profilaxis postexposición en las infecciones en que esté demostrada su efectividad.
- -
Garantizar el tratamiento adecuado de las infecciones contraídas en el lugar de trabajo.
Las vacunas indicadas en el personal sanitario se clasifican en: a)especialmente indicadas; b)de indicación restringida o limitada a determinadas áreas y puestos de trabajo, y c)vacunas sistemáticas del adulto (tabla 3)4,20.
Vacunas recomendadas en el personal sanitario
| Vacunas indicadas | Vacunas indicación limitada | Vacunas del adulto |
| Hepatitis BGripeSarampiónRubéolaVaricelaParotiditisTos ferina (dTpa) | Hepatitis ATuberculosisMeningocócicaFiebre tifoideaPoliomielitis | DifteriaTétanosNeumocócica (>60años o con factores de riesgo) |
En los últimos años se han utilizado diversas estrategias dirigidas a incrementar las coberturas vacunales en sanitarios. El enfoque debe ser doble. Por una parte, facilitar el acceso a la vacunación de quienes habitualmente ya se vacunan. No hay que olvidar que la principal barrera referida por los sanitarios «convencidos» es la falta de tiempo. Los programas de vacunación activa, con inmunización en el propio lugar de trabajo a través de equipos móviles, es la estrategia más efectiva. En nuestro centro, antes de la implantación de dicha estrategia las coberturas vacunales frente a la gripe eran de solo el 5%, cifra que se ha ido incrementando hasta situarse entre el 30-40% en los últimos años. Por otro lado, deben reforzarse los programas de formación continuada y las intervenciones dirigidas a los sanitarios «no convencidos». La realización de sesiones, talleres y conferencias sobre este tema, dirigidas a los diferentes colectivos profesionales del centro, con participación activa de aquellas personas que por su cargo o rol en la institución pueden ejercer un refuerzo positivo, es la estrategia más utilizada y con un impacto significativo en el colectivo médico.
Desgraciadamente, a pesar de la puesta en marcha de muchas de estas estrategias, de la insistencia en las recomendaciones anuales y de la publicación constante de trabajos sobre el tema, las coberturas vacunales del personal sanitario siguen siendo inaceptablemente bajas28. Por tanto, es evidente que hay que hacer algo más. Un reto importante es conseguir una mayor implicación institucional, no solo del propio centro, sino de las autoridades sanitarias, sociedades científicas y asociaciones de profesionales. La medida adoptada en Estados Unidos sobre la inclusión de la cobertura vacunal de los trabajadores como un indicador de calidad de un centro sanitario (Joint Commission on Accreditation of Healthcare Organizations), o la propuesta de los CDC de informar a los usuarios sobre el estado de vacunación de los sanitarios, pueden contribuir a mejorar la situación. La obligatoriedad de la vacunación para los sanitarios que atienden a pacientes de alto riesgo, medida ya implantada en algunos países, es sin duda la estrategia más efectiva, aunque no aplicable por el momento en España, donde las indicaciones vacunales son recomendaciones sanitarias, no medidas de obligado cumplimiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nota: sección acreditada por el Consell Català de Formació Continuada de les Professions Sanitàries. Consultar preguntas de cada artículo en: http://www.eslevier.es/eimc/formacion