El objetivo principal fue determinar la efectividad de la vacunación antigripal para evitar la hospitalización por agudización de la enfermedad pulmonar obstructiva crónica (EPOC). Como objetivos secundarios se estimó la prevalencia de vacunación y sus factores asociados.
MétodosSe realizó un estudio de cohortes retrospectivas que incluyó a los 1.323pacientes diagnosticados de EPOC del Área Básica de Salud del Pla d’Urgell (Lleida) y se clasificaron en 2cohortes: cohorte1, pacientes vacunados contra la gripe estacional (campaña 2011/2012), y cohorte2, no vacunados. Se cuantificaron los pacientes que requirieron ingreso hospitalario por exacerbación de la enfermedad entre el 1 de diciembre de 2011 y el 15 de marzo de 2012. Para cada paciente se registró información sobre las variables de interés. Se efectuó un análisis univariado y multivariado. La efectividad de la vacunación se calculó con la fórmula: E=(1–OR)×100. La OR y su intervalo de confianza del 95% (IC95%) se determinaron a través de modelos de regresión logística multivariante.
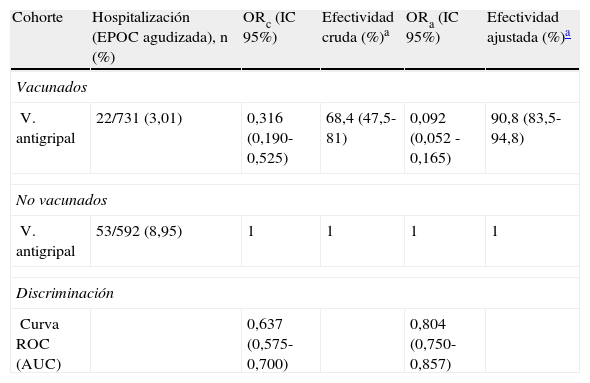
ResultadosEl 55,3% habían sido vacunados. Los pacientes vacunados eran de mayor edad y presentaban mayor comorbilidad asociada. A la vez, estos ingresaron menos (3,0% versus 8,9%, p<0,001). Las efectividades cruda y ajustada de la vacunación antigripal fueron del 68,4% (IC95%: 47,5-81,0) y del 90,8 (IC95%: 96,8-88,2), respectivamente.
ConclusiónLa vacunación antigripal es efectiva para evitar el ingreso por agudización. Sin embargo, la cobertura vacunal no es la deseada. Los programas para incrementar la tasa de vacunación en esta población reducirían el número de ingresos por agudización.
The main objective was to determine the effectiveness of influenza vaccination in preventing hospitalization due to exacerbation of chronic obstructive pulmonary disease (COPD). One secondary objective was to estimate the prevalence of vaccination, and to describe the factors that were associated with being vaccinated.
MethodsA retrospective cohort study was conducted that included 1,323 patients diagnosed with COPD in the Health Centre of the Pla d’Urgell (Lleida, Spain). They were classified into two cohorts: cohort1, patients vaccinated against seasonal influenza (campaign 2011/12), and cohort2, non-vaccinated. The number of patients in both cohorts requiring hospital admission for exacerbation of the disease between the 12/01/2011 and the 03/15/2012 was quantified. Information about the variables of interest was recorded for each patient. A univariate and multivariate analysis was performed. The effectiveness of vaccination was calculated with the formula: E=(1–OR)×100. The ORs and their 95% confidence interval (95%CI) were determined by multivariate logistic regression models.
ResultsJust over half (55.3%) of the patients had been vaccinated. Vaccinated patients were older and had more associated comorbidity. At the same time, they were less hospitalized (3.0% versus 8.9%; P=.001). The crude and adjusted effectiveness of influenza vaccination in this population subgroup was 68.4% (95%CI: 47.5-81.0) and 90.8 (95%CI: 96.8-88.2), respectively.
ConclusionInfluenza vaccination is effective in preventing hospitalization due to acute exacerbations in COPD patients. However, immunization coverage is not as high as desired. Designing programs to increase the rate of vaccination in this population would reduce the number of hospital admissions for COPD exacerbation.
La enfermedad pulmonar obstructiva crónica (EPOC) representa una de las causas más frecuentes de morbimortalidad en el mundo. Es la cuarta causa de mortalidad y se estima que el año 2020 ocupará el tercer lugar1. En Estados Unidos, unos 24millones de personas están diagnosticadas de EPOC (en España, 1,3millones)2, aunque es considerada una enfermedad infradiagnosticada3. El Epidemiological Study of COPD in Spain (EPI-SCAN) calculó en España una prevalencia de EPOC del 10,2%. Previamente, el Estudio Epidemiológico de la EPOC en España (IBERPOC) había determinado una prevalencia del 9,1%4. Los pacientes con EPOC suelen tener de media entre una y 4agudizaciones cada año, y esta suele ser la causa más frecuente de mortalidad y la primera causa de ingreso hospitalario por enfermedad respiratoria en este subgrupo poblacional5. Los problemas relacionados con la EPOC representan del 10 al 12% de las consultas en atención primaria y el 10% del total de ingresos hospitalarios6. Por lo tanto, estos pacientes generan un coste económico considerable7. Estas razones justifican que la EPOC sea considerada un problema de salud pública de primera magnitud8.
La vacunación antigripal es considerada la medida de prevención primaria más eficaz para prevenir la agudización de la EPOC9, y los Centers for Disease Control and Prevention (CDC) de Atlanta la recomiendan a todos los pacientes con enfermedades crónicas10. En algunos estudios la vacunación antigripal se ha asociado a la disminución en el número de ingresos hospitalarios por agudización de la enfermedad11–13. El 80% de la mortalidad en estos pacientes se atribuye directamente a complicaciones de la gripe. Sin embargo, en Estados Unidos siguen sin vacunarse entre el 40 y el 50% de las personas de alto riesgo14, y en el Reino Unido, el 52%. En España, la tasa de vacunación tampoco es la deseada15. La vacunación antigripal reduce la mortalidad en un 41% en los individuos de alto riesgo. Sin embargo, las tasas de vacunación en pacientes de riesgo, como los que padecen EPOC, son muy heterogéneas, por lo que hay estudios que concluyen que todavía son necesarios más trabajos para tratar de determinar la efectividad de la vacunación en diferentes áreas geográficas y en distintos subgrupos de pacientes. Igualmente, la prevalencia de EPOC varía según las series en función de la zona de estudio16. El objetivo principal del presente trabajo fue determinar la efectividad de la vacunación antigripal para evitar la hospitalización por EPOC agudizada en los pacientes del área geográfica del Pla d’Urgell (Lleida). Los objetivos secundarios fueron estudiar los factores asociados a vacunarse, los factores relacionados con el ingreso hospitalario por agudización de la enfermedad y estimar la prevalencia de vacunación antigripal en este subgrupo de pacientes.
Pacientes y métodosSe realizó un estudio de cohortes retrospectivas en un área básica de salud con una zona de influencia de 35.000habitantes.
Se incluyeron todos los pacientes con diagnóstico de EPOC registrados en la historia clínica informatizada (e-CAP), resultando un total de 1.323pacientes. Los pacientes en estudio fueron clasificados en 2cohortes según si habían recibido o no la vacunación antigripal en la campaña 2011/2012 (del 3 de octubre al 30 de noviembre). Así, el grupo1 incluyó a los pacientes con EPOC vacunados, y el grupo2, a los pacientes no vacunados. En un segundo tiempo para cada cohorte se cuantificaron los pacientes que habían requerido ingreso hospitalario por agudización de la EPOC en nuestro hospital de referencia (Hospital Universitario Arnau de Vilanova de Lleida) entre el 1 de diciembre de 2011 y el 15 de marzo de 2012, periodo de actividad gripal en nuestro medio. Se consideró como paciente con EPOC agudizada que requería hospitalización a aquel que estuvo ingresado al menos un día y que en el informe de alta constaba la EPOC agudizada como diagnóstico principal.
Variables a estudioPara cada paciente se obtuvo información a través del e-CAP sobre datos epidemiológicos y demográficos; antropométricos (peso, talla, índice de masa corporal [IMC], perímetro cintura); hábito tabáquico; datos espirométricos (FEV1, FVC, FEV1/FVC); gravedad de la EPOC (leve/desconocido [FEV1≤80%, FEV1/FVC<0,7 o sin ningún registro espirométrico], moderado [50%≤FEV1<80%, FEV1/FVC<0,7], grave [30%≤FEV1<50%, FEV1/FVC<0,7] y muy grave [FEV1<30% o FEV1<50% más insuficiencia respiratoria, FEV1/FVC<0,7]); comorbilidad asociada (hipertensión arterial [HTA], dislipidemia [DLP], diabetes mellitus tipo2 [DM], síndrome metabólico [SM], insuficiencia cardiaca [IC], cardiopatía isquémica [CI], insuficiencia renal crónica [IRC], cirrosis); antecedentes personales de neoplasia (de órgano sólido y hematológica). También si habían recibido la vacunación antigripal en las campañas anteriores (2010/2011 y 2009/2010). En los pacientes ingresados se cuantificaron los días de ingreso, y también si habían requerido ingreso hospitalario en la unidad de vigilancia intensiva (UVI), así como parámetros analíticos en urgencias (leucocitos y PCR). Para el diagnóstico de SM se utilizaron las definiciones de la National Cholesterol Education Program-Adult Panel Treatment (NCEP ATP3) 2005 y la de la International Diabetes Federation (IDF) 2006.
Análisis estadísticoSe realizó un análisis estadístico comparativo de las variables señaladas entre ambos grupos. Para las variables cualitativas se utilizó la prueba de Chi-cuadrado o el test exacto de Fisher, y para las variables cuantitativas, la t de Student o la prueba no paramétrica de Mann-Whitney si era necesario. Las variables cuantitativas se expresaron en forma de media y desviación típica. Se consideró que existían diferencias significativas si el valor de p era inferior a 0,05. La efectividad de la vacunación antigripal se calculó con la fórmula siguiente: Efectividad=(1–OR)×100, siendo OR la odds ratio. La OR se estimó a través de modelos de regresión logística en la cual la variable dependiente era el ingreso hospitalario por exacerbación de la EPOC y la independiente haber recibido la vacunación antigripal. El modelo se ajustó a partir de la probabilidad de recibir el tratamiento (propensity score) y la variable exposición. Las variables que se incluyeron en el propensity score fueron: edad, sexo, grado de severidad de la EPOC, HTA, DLP, DM, IC, CI, IRC, tabaquismo, haber recibido alguna vez la vacunación antigripal (anterior a 2011). Se presentaron tanto la OR cruda como ajustada, en todos los análisis se asumió un error alfa de 0,05 y se utilizó el programa estadístico SPSS.
El protocolo del presente estudio fue aprobado por el Comité Ético de Investigación Clínica (CEIC) del Instituto de Investigación en Atención Primaria (IDIAP) Jordi Gol.
ResultadosLa muestra incluyó a los 1.323pacientes diagnosticados de EPOC del área geográfica del Pla d’Urgell (Lleida), de los cuales 488 (36,9%) eran mujeres, y la edad media fue de 67,3años (DE=17,5). La mayoría de los pacientes presentaban un grado leve de EPOC (pacientes con una prueba de función respiratoria con patrón leve o sin ningún registro espirométrico en la historia clínica), el 22,1% eran diabéticos, el 57,2%, hipertensos, el 46,0%, dislipidémicos, el 33,3% estaban diagnosticados de SM, el 7,6% presentaban IC, el 7,7%, CI, el 15,7%, IRC, y el 0,6%, cirrosis.
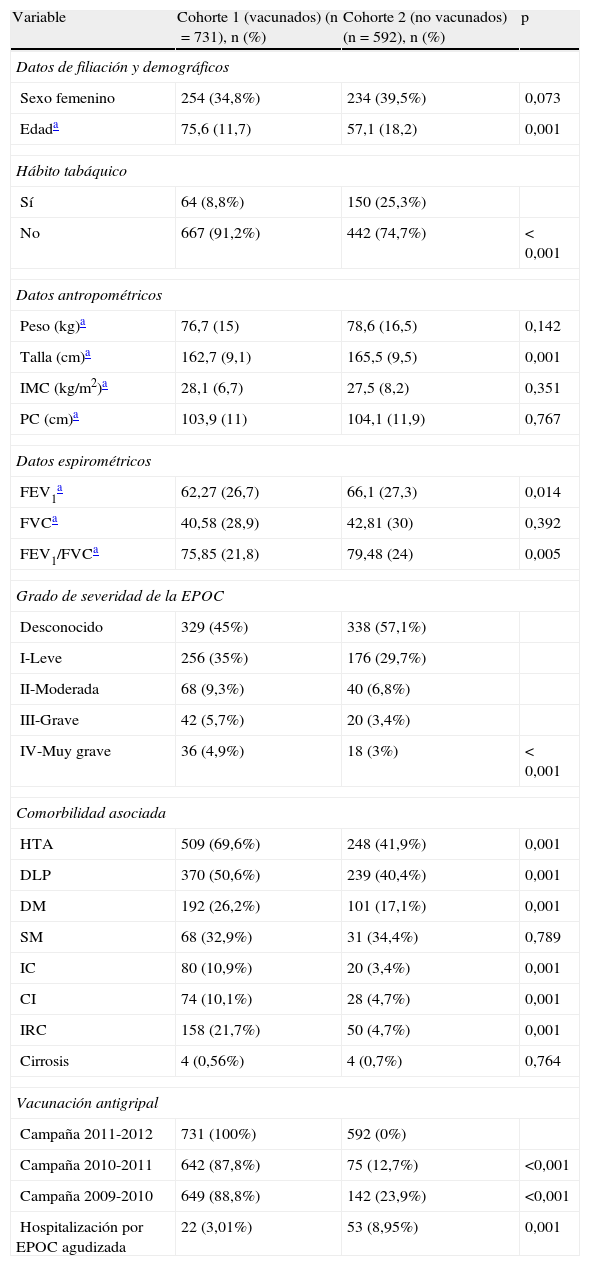
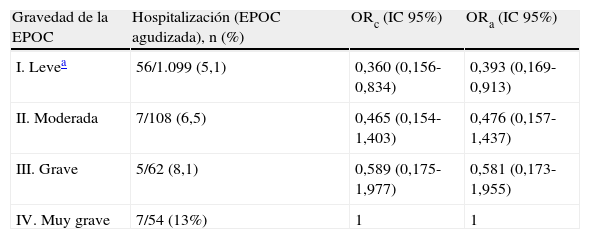
Los pacientes que fueron vacunados contra la gripe estacional (n=731) (cohorte1) eran de mayor edad (75,6años versus 57,1años), de forma significativa, respecto a los no vacunados (n=592) (cohorte2). Se observaron diferencias en cuanto al sexo (34,8% de mujeres versus 39,5%, respectivamente), pero no fueron estadísticamente significativas. Los pacientes de la cohorte de vacunados presentaban un porcentaje inferior de fumadores respecto los no vacunados (8,8% versus 25,3%, p<0,001). Los pacientes de la cohorte1 presentaban mayor comorbilidad asociada (DM, HTA, DLP, IC, CI, IRC). Entre los vacunados había un mayor número de pacientes que presentaban parámetros FEV1/FVC y FEV1 inferiores. Se observó que los pacientes que habían sido vacunados contra la gripe estacional en la pasada campaña 2011/2012, habían sido vacunados con mayor frecuencia en las campañas previas (2010/2011 y 2009/2010). En total, de los 1.323pacientes con EPOC ingresaron 75 (5,7%) (tabla 1). Se observaron diferencias significativas en cuanto a la hospitalización. Así, el 3,0% de los pacientes vacunados ingresaron por agudización de la EPOC frente al 8,9% en los no vacunados (tabla 1). Además, se observó que el riesgo de hospitalización aumentaba con la gravedad de la EPOC (tabla 2).
Análisis descriptivo de las variables de estudio en función de haber recibido o no la vacunación antigripal durante la campaña 2011/2012
| Variable | Cohorte 1 (vacunados) (n=731), n (%) | Cohorte 2 (no vacunados) (n=592), n (%) | p |
| Datos de filiación y demográficos | |||
| Sexo femenino | 254 (34,8%) | 234 (39,5%) | 0,073 |
| Edada | 75,6 (11,7) | 57,1 (18,2) | 0,001 |
| Hábito tabáquico | |||
| Sí | 64 (8,8%) | 150 (25,3%) | |
| No | 667 (91,2%) | 442 (74,7%) | < 0,001 |
| Datos antropométricos | |||
| Peso (kg)a | 76,7 (15) | 78,6 (16,5) | 0,142 |
| Talla (cm)a | 162,7 (9,1) | 165,5 (9,5) | 0,001 |
| IMC (kg/m2)a | 28,1 (6,7) | 27,5 (8,2) | 0,351 |
| PC (cm)a | 103,9 (11) | 104,1 (11,9) | 0,767 |
| Datos espirométricos | |||
| FEV1a | 62,27 (26,7) | 66,1 (27,3) | 0,014 |
| FVCa | 40,58 (28,9) | 42,81 (30) | 0,392 |
| FEV1/FVCa | 75,85 (21,8) | 79,48 (24) | 0,005 |
| Grado de severidad de la EPOC | |||
| Desconocido | 329 (45%) | 338 (57,1%) | |
| I-Leve | 256 (35%) | 176 (29,7%) | |
| II-Moderada | 68 (9,3%) | 40 (6,8%) | |
| III-Grave | 42 (5,7%) | 20 (3,4%) | |
| IV-Muy grave | 36 (4,9%) | 18 (3%) | < 0,001 |
| Comorbilidad asociada | |||
| HTA | 509 (69,6%) | 248 (41,9%) | 0,001 |
| DLP | 370 (50,6%) | 239 (40,4%) | 0,001 |
| DM | 192 (26,2%) | 101 (17,1%) | 0,001 |
| SM | 68 (32,9%) | 31 (34,4%) | 0,789 |
| IC | 80 (10,9%) | 20 (3,4%) | 0,001 |
| CI | 74 (10,1%) | 28 (4,7%) | 0,001 |
| IRC | 158 (21,7%) | 50 (4,7%) | 0,001 |
| Cirrosis | 4 (0,56%) | 4 (0,7%) | 0,764 |
| Vacunación antigripal | |||
| Campaña 2011-2012 | 731 (100%) | 592 (0%) | |
| Campaña 2010-2011 | 642 (87,8%) | 75 (12,7%) | <0,001 |
| Campaña 2009-2010 | 649 (88,8%) | 142 (23,9%) | <0,001 |
| Hospitalización por EPOC agudizada | 22 (3,01%) | 53 (8,95%) | 0,001 |
CI: cardiopatía isquémica; DLP: dislipidemia; DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; FEV1: volumen espiratorio máximo en el primer segundo; FEV1/FVC: ratio entre el volumen espiratorio máximo en el primer segundo y la capacidad vital forzada; FVC: capacidad vital forzada; HTA: hipertensión arterial; IC: insuficiencia cardíaca; IMC: índice de masa corporal; IRC: insuficiencia renal crónica; PC: perímetro cintura; SM: síndrome metabólico
Riesgo de hospitalización por EPOC agudizada en pacientes con EPOC según la gravedad. Área Básica de Salud de Mollerussa (Lleida)
| Gravedad de la EPOC | Hospitalización (EPOC agudizada), n (%) | ORc (IC 95%) | ORa (IC 95%) |
| I. Levea | 56/1.099 (5,1) | 0,360 (0,156-0,834) | 0,393 (0,169-0,913) |
| II. Moderada | 7/108 (6,5) | 0,465 (0,154-1,403) | 0,476 (0,157-1,437) |
| III. Grave | 5/62 (8,1) | 0,589 (0,175-1,977) | 0,581 (0,173-1,955) |
| IV. Muy grave | 7/54 (13%) | 1 | 1 |
EPOC: enfermedad pulmonar obstructiva crónica; IC: intervalo de confianza; ORa: odds ratio «ajustada»; ORc: odds ratio «cruda».
Riesgo de hospitalización ajustada por propensity score. Las variables que se incluyen en el propensty score son: edad, sexo, grado de severidad de la EPOC, hipertensión, dislipidemia, diabetes mellitus, insuficiencia cardiaca, cardiopatía isquémica, insuficiencia renal crónica, tabaquismo, administración alguna vez de la vacunación antigripal (anterior a 2011).
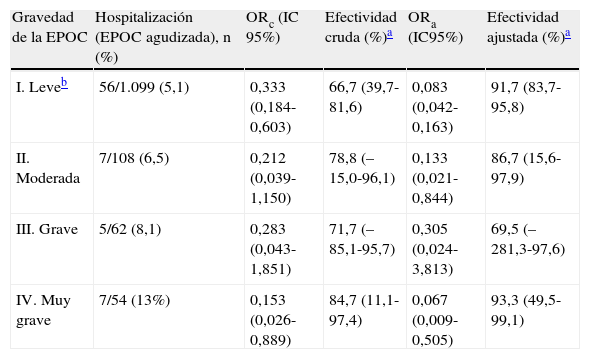
Las efectividades cruda y ajustada de la vacunación antigripal (campaña 2011/2012) para evitar el ingreso hospitalario por agudización de la EPOC en los pacientes del área geográfica del Pla d’Urgell fueron del 68,4 y del 90,8%, respectivamente (tabla 3). Las efectividades cruda y ajustada de la vacuna antigripal según el grado de gravedad de la EPOC se detallan en la tabla 4. Así, las efectividades cruda y ajustada de la vacunación antigripal en los pacientes con EPOC leve fueron del 66,7 y del 91,7%, respectivamente, y para los pacientes con EPOC muy grave, del 84,7 y del 93,3%, respectivamente. La efectividad de la vacuna parece que aumenta con la gravedad de la EPOC, aunque el estudio carecía de la potencia estadística suficiente para dilucidar este aspecto.
Pacientes hospitalizados en las cohortes de vacunados y no vacunados y efectividad cruda y ajustada de la vacuna antigripal para evitar la hospitalización. Área Básica de Salud de Mollerussa (Lleida)
| Cohorte | Hospitalización (EPOC agudizada), n (%) | ORc (IC 95%) | Efectividad cruda (%)a | ORa (IC 95%) | Efectividad ajustada (%)a |
| Vacunados | |||||
| V. antigripal | 22/731 (3,01) | 0,316 (0,190-0,525) | 68,4 (47,5-81) | 0,092 (0,052 -0,165) | 90,8 (83,5-94,8) |
| No vacunados | |||||
| V. antigripal | 53/592 (8,95) | 1 | 1 | 1 | 1 |
| Discriminación | |||||
| Curva ROC (AUC) | 0,637 (0,575-0,700) | 0,804 (0,750-0,857) | |||
EPOC: enfermedad pulmonar obstructiva crónica; IC: intervalo de confianza; ORa: odds ratio «ajustada»; ORc: odds ratio «cruda». ROC (AUC): receiver operating characteristic (area under the curve), característica operativa del receptor (área bajo la curva).
Riesgo de hospitalización ajustada por propensity score. Las variables que se incluyen en el propensty score son: edad, sexo, grado de severidad de la EPOC, hipertensión, dislipidemia, diabetes mellitus, insuficiencia cardiaca, cardiopatía isquémica, insuficiencia renal crónica, tabaquismo, administración alguna vez de la vacunación antigripal (anterior a 2011).
Efectividad cruda y ajustada de la vacuna antigripal para evitar la hospitalización en pacientes con EPOC según la gravedad. Área Básica de Salud de Mollerussa (Lleida)
| Gravedad de la EPOC | Hospitalización (EPOC agudizada), n (%) | ORc (IC 95%) | Efectividad cruda (%)a | ORa (IC95%) | Efectividad ajustada (%)a |
| I. Leveb | 56/1.099 (5,1) | 0,333 (0,184-0,603) | 66,7 (39,7-81,6) | 0,083 (0,042-0,163) | 91,7 (83,7-95,8) |
| II. Moderada | 7/108 (6,5) | 0,212 (0,039-1,150) | 78,8 (–15,0-96,1) | 0,133 (0,021-0,844) | 86,7 (15,6-97,9) |
| III. Grave | 5/62 (8,1) | 0,283 (0,043-1,851) | 71,7 (–85,1-95,7) | 0,305 (0,024-3,813) | 69,5 (–281,3-97,6) |
| IV. Muy grave | 7/54 (13%) | 0,153 (0,026-0,889) | 84,7 (11,1-97,4) | 0,067 (0,009-0,505) | 93,3 (49,5-99,1) |
EPOC: enfermedad pulmonar obstructiva crónica; IC: intervalo de confianza; ORa: odds ratio «ajustada»; ORc: odds ratio «cruda».
Incluye a todos los pacientes con un grado de EPOC «leve» y los que no tienen ningún resultado espirométrico registrado en su historia clínica informatizada.Riesgo de hospitalización ajustada por propensity score. Las variables que se incluyen en el propensty score son: edad, sexo, grado de severidad de la EPOC, hipertensión, dislipidemia, diabetes mellitus, insuficiencia cardiaca, cardiopatía isquémica, insuficiencia renal crónica, tabaquismo, administración alguna vez de la vacunación antigripal (anterior a 2011).
En este estudio se ha constatado que las efectividades cruda y ajustada de la vacunación antigripal (campaña 2011/2012) en los pacientes con EPOC para evitar el ingreso hospitalario por exacerbación es notable (68,4 y 90,8%, respectivamente), pero la prevalencia de vacunación antigripal en estos pacientes (52,2%) se debe considerar insuficiente.
La efectividad ajustada de la vacuna antigripal observada en este estudio es superior a la media determinada en una revisión publicada en 200917, en la que se revisaban un total de 257estudios sobre efectividad de la vacunación para prevenir el ingreso por patología respiratoria aguda. La estimación global combinada del riesgo de hospitalización para personas con EPOC vacunadas fue del 0,74 respecto a los no vacunados (IC95% 0,68-0,81) (p<0,01)17. En el estudio de Sánchez et al.2 la estimación de ingresos evitados por la vacunación fue del 59% (IC95%: 22-79; p<0,001). Otros estudios18-23 habían encontrado resultados que oscilaban entre el 30 y el 76%. Adicionalmente, una revisión Cochrane14 del año 2006 concluyó que la vacunación antigripal era efectiva en población adulta pero que los niveles de efectividad dependían de la relación entre la cepa circulante y la vacuna utilizada. En esta revisión también se comenta el estudio de Howells que estimó una efectividad de la vacuna para pacientes con EPOC del 87%, similar a la observada en este estudio.
Se debe señalar que la vacuna también mostró una notable efectividad para los diferentes grados de gravedad de EPOC, aunque en estos casos los resultados no fueron estadísticamente significativos debido a la menor potencia de las estimaciones. En este estudio la efectividad de la vacunación antigripal ha sido mayor en los pacientes con un patrón de EPOC más grave, hecho descrito también por otros autores. Así, Menon et al.11 hallaron un efectividad de la vacuna de hasta el 75% en los pacientes con EPOC grave, siendo la eficacia general de la vacunación en estos pacientes del 67%, eficacia prácticamente igual a la eficacia cruda hallada en este estudio. El estudio de Wongsurakiat et al.23 reveló que la vacuna es altamente efectiva (76%) en la prevención de la agudización de la enfermedad, siendo la efectividad de hasta el 85% en los pacientes con EPOC leve y grave. Un metaanálisis publicado recientemente, en que se seleccionaron 31estudios de los 5.707artículos publicados entre 1967 y 2011, concluyó que la vacuna ofrece una efectividad moderada con una protección heterogénea según la estación del año, aunque faltan más estudios con muestras de pacientes >65años24.
La prevalencia de vacunación antigripal en diferentes series de pacientes con patología crónica oscila entre el 40 y el 60%10. En nuestro estudio fueron vacunados el 52,2% de los pacientes con EPOC del Pla d’Urgell. Algunos autores25 han señalado que los pacientes con EPOC e IC suelen presentar mejores tasas de vacunación. En nuestro trabajo se ha observado que los pacientes con mayor comorbilidad asociada suelen vacunarse más, apreciación también descrita por otros autores26. Además, hay que tener en cuenta que únicamente el 18% de los pacientes vacunados lo solicitan directamente a su médico de atención primaria26. También se debe señalar que los pacientes fumadores se vacunan menos que los no fumadores, tal y como han señalado otros estudios27. El estudio presenta la ventaja de utilizar como variable dependiente (outcome) el ingreso hospitalario restringido a los meses de máxima actividad gripal en nuestro medio, y por tanto sería el periodo de mayor riesgo de ingreso por virus gripal en este grupo de pacientes, tal y como se ha constatado en otros estudios. Además, el grupo de comparación fueron también enfermos de EPOC no vacunados, por lo que los valores de efectividad vacunal estimados pueden no ser comparables a otros estudios que utilizan otras variables dependientes y grupos de comparación (población general o pacientes de varios grupos de riesgo).
LimitacionesSe han incluido en el estudio todos los pacientes que tenían codificado el diagnóstico de EPOC en el e-CAP con el posible sesgo de selección por no incluir a pacientes no diagnosticados o no registrados de EPOC. Igualmente se consideró como paciente vacunado al paciente que tenía registrada la vacunación en su historia clínica informatizada, por lo que podrían haberse clasificado erróneamente pacientes vacunados en el sector privado y no registrados adecuadamente. Sin embargo, si estos errores no son diferenciales no deberían sesgar los resultados del estudio. Se cuantificaron los pacientes que habían sido ingresados en nuestro hospital de referencia sin tener en cuenta los que habían podido ingresar por EPOC agudizada en otro centro sanitario no público, aunque el Hospital Universitario Arnau de Vilanova capta a la mayoría de pacientes de nuestra área y es poco probable el ingreso en otros centros hospitalarios. Adicionalmente se consideró adecuado el criterio médico seguido a la hora de determinar qué pacientes con agudización de la EPOC requerían ingreso hospitalario y qué pacientes podían ser manejados ambulatoriamente.
El grupo de pacientes no fumadores estuvo compuesto por pacientes no fumadores actuales, por exfumadores y por pacientes sin registro de este hábito. De todos modos, en caso de existir diferencias entre los 2grupos todavía reforzaría más los resultados observados sobre esta variable.
La efectividad ajustada tan elevada de la vacunación antigripal (90,8%) podría estar ligeramente sobreestimada, puesto que estos pacientes vacunados contra la gripe es probable que estén más vacunados de la antineumocócica 23-V, y dado que el registro de esta vacuna es reciente, es un efecto que no se pudo controlar, aunque este y otros factores se han intentado corregir estimando las OR mediante la técnica del propensity score.
Hay que considerar que en el curso de la pasada campaña vacunal (2011-2012) hubo una concordancia (matching) limitada entre las cepas vacunales y las circulantes, y ello podría sugerir una sobreestimación de la efectividad28. Es cierto que se han publicado estudios observacionales sobre la efectividad de la vacunación antigripal que ofrecen resultados muy protectores con escasa plausibilidad, aunque algunos resultados pueden estar justificados por el tipo de variable dependiente utilizada (infección, hospitalización o muerte) y por los grupos de comparación (población general, pacientes mayores de 65años o pacientes de grupos de riesgo específico). En estos casos se tiende a sobreestimar los beneficios de la vacunación29-35.
ConclusiónEn conclusión, los resultados del presente estudio y la evidencia disponible señalan que la efectividad de la vacunación antigripal para evitar el ingreso por agudización de la EPOC es heterogénea y varía en función de las series, pero se constata que se asocia a una disminución notable del riesgo de ingreso hospitalario por exacerbación. La prevalencia de vacunación antigripal, aunque es una medida de prevención efectiva, no es la deseada en la población indicada. Los pacientes con mayor comorbilidad asociada (HTA, DLP, DM, IC, CI, IRC) suelen presentar una mejor tasa de vacunación; por el contrario, los pacientes fumadores se vacunan menos que los no fumadores. Por lo tanto, el desarrollo de programas para intentar incrementar la tasa de vacunación en la población diana podría contribuir de forma notoria a la prevención de la hospitalización por exacerbación de la enfermedad. Estos programas, además de incidir en el colectivo de pacientes de riesgo, también se deben dirigir a los pacientes diagnosticados de EPOC con menos comorbilidades. En los fumadores, además de insistir en el abandono del tabaco, también se debe priorizar la vacunación antigripal.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.