Actualizar las recomendaciones sobre alteraciones psiquiátricas y psicológicas en la infección por el VIH, desde el punto de vista asistencial.
MétodosEste documento ha sido consensuado por un panel de expertos de la SPNS, de la SEP, de GESIDA y de la SEIP, tras revisar los resultados de eficacia y seguridad de ensayos clínicos, estudios de cohortes y de farmacocinética publicados en revistas biomédicas (PubMed y Embase) o presentados a congresos. La fuerza de la recomendación y la gradación de su evidencia se basan en los criterios del sistema GRADE.
ResultadosLa atención al paciente VIH debe incluir la atención psicológica y psiquiátrica, para lo cual es necesario realizar una detección precoz de dichos pacientes. En caso de ideación suicida, remitir al paciente a una unidad de psiquiatría. Se recomienda el tratamiento farmacológico cuando hay comorbilidad con depresión moderada o severa. Se debe buscar la etiología del trastorno neuropsiquiátrico antes de usar psicofármacos en los pacientes VIH. El manejo global de la salud de los adolescentes VIH debe incluir una valoración de la salud mental, estresores ambientales y sistemas de apoyo. El entrenamiento en el manejo de las emociones tanto propias como del paciente es fundamental para conseguir proporcionar una asistencia óptima.
ConclusionesEn este documento se actualizan las recomendaciones previas respecto a alteraciones psiquiátricas y psicológicas, incluyendo las patologías más frecuentes tanto en adultos como en niños.
This consensus document is an update of psychiatric and psychological disorders guidelines in HIV-patientes, from the standpoint of care.
MethodsThis document has been approved by expert panel of SPNS, SEP, GESIDA and SEIP, after reviewing the results of efficacy and safety of clinical trials, cohort and pharmacokinetic studies published in biomedical journals (PubMed and Embase) or presented at conferences. The strength of recommendation and gradation of their evidence are based onthe GRADE system.
ResultsHIV Patient care should include psychological and psychiatric care which is necessary for early detection thereof. Should suicidal ideation, refer the patient to a psychiatric unit. Pharmacological treatment is recommended when there is comorbidity with moderate or severe depression. You should look for the etiology of neuropsychiatric disorder before using psychoactive drugs in HIV patients. The overall management of the health of HIV adolescents should include an assessment of mental health, environmental stressors and support systems. Training in the management of the patient both own emotions is critical to getting provide optimal care.
ConclusionsThese new guidelines updated previous recommendations regarding psychiatric and psychological disorders, including the most common pathologies in adults and children.
La importancia de las alteraciones psiquiátricas y psicológicas y su repercusión en los pacientes con infección por el VIH requiere un estudio particularizado y una colaboración muy estrecha con psiquiatras y psicólogos debido a su complejidad y a la necesidad de una actualización continuada.
El objetivo del presente documento es aportar información práctica desde el punto de vista asistencial, relativo a los principales cuadros y síndromes clínicos que se producen en la infección por el VIH, con el fin de proporcionar estrategias de tratamiento adecuadas a cada paciente y servir de herramienta de consulta para todos los profesionales que atienden a pacientes con infección por el VIH y que pueden presentar o presentan alguna de las alteraciones recogidas en este documento.
El documento va dirigido a todos los profesionales que trabajan en la práctica clínica en el ámbito del VIH.
MetodologíaPara la elaboración de este documento se constituyó un grupo de expertos compuesto por especialistas en medicina interna-infectología, psiquiatría, psicología y pediatría con experiencia en el ámbito del VIH, actuando 3 miembros del panel como coordinadores. Cada miembro del panel ha aceptado participar de forma voluntaria y altruista.
Cada redactor realiza una revisión de la evidencia científica (última revisión, diciembre de 2014) disponible de cada uno de los aspectos que se incluyen en el documento, y con ella escribe su capítulo, que es discutido y revisado por el revisor asignado. Una vez compilado el documento, se remite a todos los miembros del panel para su discusión. Posteriormente, se realiza una reunión de consenso de todo el panel y se somete a la revisión externa, exponiéndose durante un periodo de tiempo en la web de las entidades promotoras para que los y las profesionales a los que va dirigido y cualquier persona interesada pueda aportar matices o cambios, decidiendo el panel a posteriori su inclusión o no.
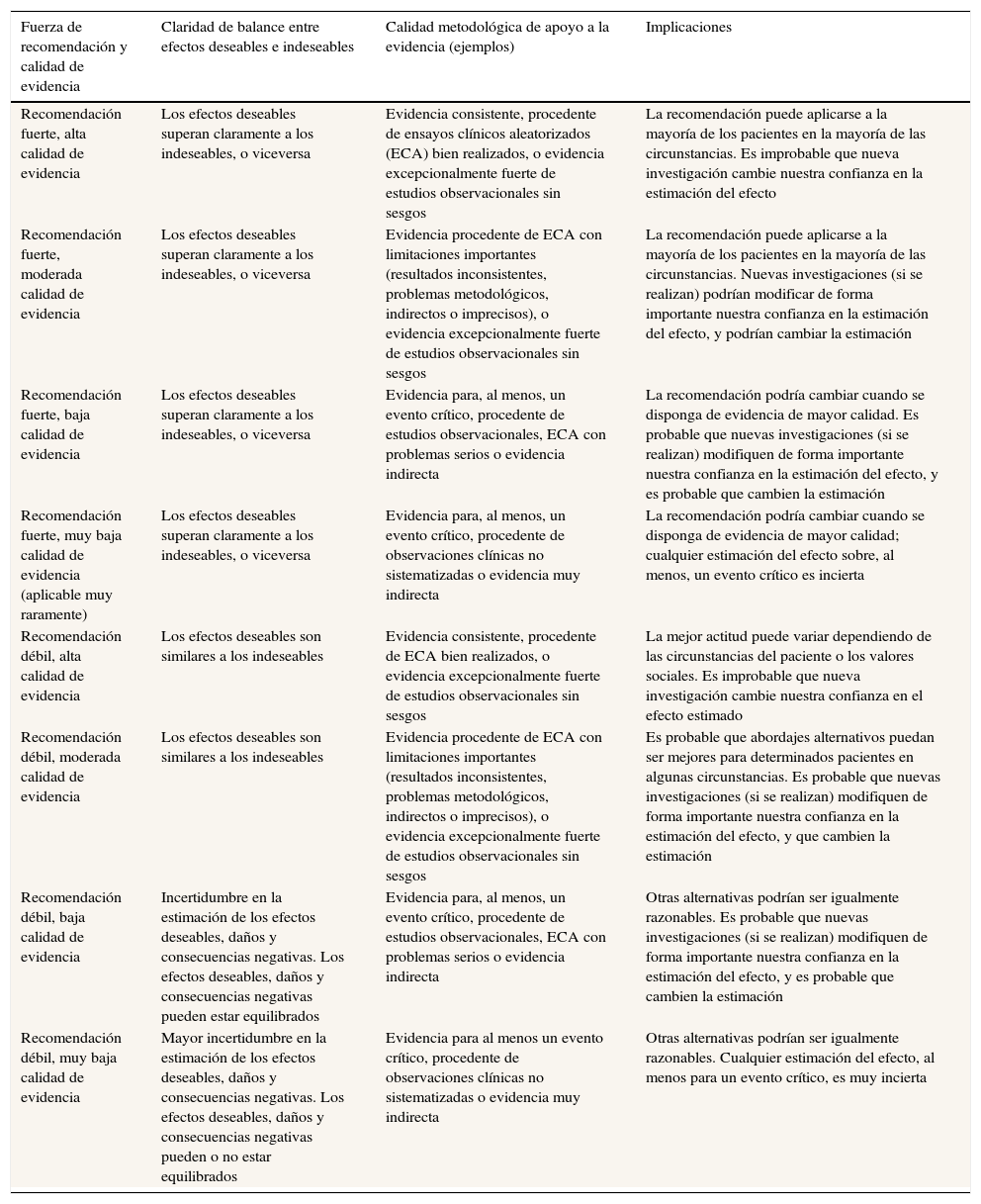
Para la valoración de la calidad de la evidencia y la graduación de las recomendaciones se ha utilizado el sistema Grading of Recommendations of Assessment Development and Evaluations (GRADE) (tabla 1)1.
Fuerza de las recomendaciones y calidad de evidencias según el sistema GRADE
| Fuerza de recomendación y calidad de evidencia | Claridad de balance entre efectos deseables e indeseables | Calidad metodológica de apoyo a la evidencia (ejemplos) | Implicaciones |
|---|---|---|---|
| Recomendación fuerte, alta calidad de evidencia | Los efectos deseables superan claramente a los indeseables, o viceversa | Evidencia consistente, procedente de ensayos clínicos aleatorizados (ECA) bien realizados, o evidencia excepcionalmente fuerte de estudios observacionales sin sesgos | La recomendación puede aplicarse a la mayoría de los pacientes en la mayoría de las circunstancias. Es improbable que nueva investigación cambie nuestra confianza en la estimación del efecto |
| Recomendación fuerte, moderada calidad de evidencia | Los efectos deseables superan claramente a los indeseables, o viceversa | Evidencia procedente de ECA con limitaciones importantes (resultados inconsistentes, problemas metodológicos, indirectos o imprecisos), o evidencia excepcionalmente fuerte de estudios observacionales sin sesgos | La recomendación puede aplicarse a la mayoría de los pacientes en la mayoría de las circunstancias. Nuevas investigaciones (si se realizan) podrían modificar de forma importante nuestra confianza en la estimación del efecto, y podrían cambiar la estimación |
| Recomendación fuerte, baja calidad de evidencia | Los efectos deseables superan claramente a los indeseables, o viceversa | Evidencia para, al menos, un evento crítico, procedente de estudios observacionales, ECA con problemas serios o evidencia indirecta | La recomendación podría cambiar cuando se disponga de evidencia de mayor calidad. Es probable que nuevas investigaciones (si se realizan) modifiquen de forma importante nuestra confianza en la estimación del efecto, y es probable que cambien la estimación |
| Recomendación fuerte, muy baja calidad de evidencia (aplicable muy raramente) | Los efectos deseables superan claramente a los indeseables, o viceversa | Evidencia para, al menos, un evento crítico, procedente de observaciones clínicas no sistematizadas o evidencia muy indirecta | La recomendación podría cambiar cuando se disponga de evidencia de mayor calidad; cualquier estimación del efecto sobre, al menos, un evento crítico es incierta |
| Recomendación débil, alta calidad de evidencia | Los efectos deseables son similares a los indeseables | Evidencia consistente, procedente de ECA bien realizados, o evidencia excepcionalmente fuerte de estudios observacionales sin sesgos | La mejor actitud puede variar dependiendo de las circunstancias del paciente o los valores sociales. Es improbable que nueva investigación cambie nuestra confianza en el efecto estimado |
| Recomendación débil, moderada calidad de evidencia | Los efectos deseables son similares a los indeseables | Evidencia procedente de ECA con limitaciones importantes (resultados inconsistentes, problemas metodológicos, indirectos o imprecisos), o evidencia excepcionalmente fuerte de estudios observacionales sin sesgos | Es probable que abordajes alternativos puedan ser mejores para determinados pacientes en algunas circunstancias. Es probable que nuevas investigaciones (si se realizan) modifiquen de forma importante nuestra confianza en la estimación del efecto, y que cambien la estimación |
| Recomendación débil, baja calidad de evidencia | Incertidumbre en la estimación de los efectos deseables, daños y consecuencias negativas. Los efectos deseables, daños y consecuencias negativas pueden estar equilibrados | Evidencia para, al menos, un evento crítico, procedente de estudios observacionales, ECA con problemas serios o evidencia indirecta | Otras alternativas podrían ser igualmente razonables. Es probable que nuevas investigaciones (si se realizan) modifiquen de forma importante nuestra confianza en la estimación del efecto, y es probable que cambien la estimación |
| Recomendación débil, muy baja calidad de evidencia | Mayor incertidumbre en la estimación de los efectos deseables, daños y consecuencias negativas. Los efectos deseables, daños y consecuencias negativas pueden o no estar equilibrados | Evidencia para al menos un evento crítico, procedente de observaciones clínicas no sistematizadas o evidencia muy indirecta | Otras alternativas podrían ser igualmente razonables. Cualquier estimación del efecto, al menos para un evento crítico, es muy incierta |
Para la elaboración de los capítulos se ha realizado una búsqueda bibliográfica en las siguientes bases de datos: Medline, Pubmed, UpToDate, Web of Science, Registro Cochrane y MD Consult, incluyendo artículos desde el año 2000 al 2014. También se han consultado las últimas guías clínicas de la OMS, la APA y la SEP.
Contextos de actuación. Características de los diferentes abordajesLas particularidades del enfermo mental van a influir en la evolución de la infección por VIH. Se trata de una población muy vulnerable, en la que parece existir un infradiagnóstico. Además, la falta de conciencia de enfermedad hace que la adherencia a los tratamientos psiquiátricos sea baja2, lo que viene a complicarse con la indicación del tratamiento antirretroviral.
Además, muchos de estos pacientes están en situación de precariedad social y económica y pertenecen a poblaciones vulnerables3. Por estos motivos, la atención a estos pacientes tiene que ser multidisciplinar, implicando a especialistas de salud mental, a internistas-infectólogos y a distintos servicios de apoyo. Además, es fundamental la existencia de una relación adecuada entre el paciente, la familia y el equipo asistencial.
RECOMENDACIONES- 1.
La atención al paciente VIH debe incluir la atención psicológica y psiquiátrica (recomendación fuerte, alta calidad de evidencia).
- 2.
Los principios fundamentales de dicha atención son escucha y apoyo, confidencialidad, establecer un buen vínculo terapéutico, psicoeducación, coordinación y adaptación de los distintos contextos asistenciales (recomendación fuerte, alta calidad de evidencia).
- 3.
Es necesario detectar y tratar precozmente los trastornos psiquiátricos y psicológicos (recomendación fuerte, alta calidad de evidencia).
Las experiencias del impacto, proceso, aceptación y vivencia de la infección por el VIH pueden ser diferentes dependiendo de la edad, el origen, el nivel educativo, la orientación sexual, el nivel de conocimientos sobre el VIH, entre otros aspectos4.
Las reacciones emocionales tienen que ser detectadas primariamente por el personal médico para poder realizar un consejo asistido pertinente según la reacción observada5-7 o, en su defecto, hacer una adecuada derivación a otros servicios (p.ej., psicología, psiquiatría) o a organizaciones que trabajen con pacientes con VIH. Esto lleva a plantear la necesidad de disponer servicios de apoyo psicológico, grupos de ayuda mutua e información sobre la evolución de la infección y los tratamientos, sobre todo para los recién diagnosticados.
El aislamiento personal o la percepción de falta de soporte social, a mediano o largo plazo, pueden provocar estados de depresión crónica, muy prevalente entre las personas con VIH si se la compara con la población general8,9. Intervenciones a nivel individual (p.ej., psicoterapia breve) pueden ser útiles en estos estados.
RECOMENDACIÓN- 1.
Se recomienda que en la atención al paciente recién diagnosticado con el VIH se incluya la atención psicológica, en la que los principios fundamentales sean la escucha y apoyo, la confidencialidad, la psicoeducación, la coordinación y adaptación en los distintos contextos asistenciales (recomendación fuerte, bajo nivel de evidencia).
En la exploración psicopatológica hay que valorar la orientación del paciente y el estado de sus funciones superiores, así como su conducta, su apariencia y su conciencia de enfermedad (médica y psiquiátrica). Hay que interrogar sobre el estado de ánimo, el nivel de ansiedad, el pensamiento, la presencia de posibles alteraciones sensoperceptivas (alucinaciones) y la motricidad10.
RECOMENDACIÓN- 1.
En cualquier paciente con infección por el VIH que presenta un primer episodio psiquiátrico, siempre hay que pensar de inicio en una causa orgánica: delirium, deterioro cognitivo, abuso de sustancias, cuadros secundarios a enfermedades sistémicas o del SNC, etc. (recomendación fuerte, moderada calidad de evidencia).
Ante cualquier evento vital, como puede ser la notificación del diagnóstico de la infección, puede aparecer una reacción emocional que, habitualmente, se manifiesta en forma depresiva y ansiosa. Si esta reacción emocional es excesiva a lo esperable, hablamos de trastorno adaptativo11. Una de las complicaciones más graves de esta reacción es la aparición de ideación suicida, por lo que se debe estar alerta ante todo pensamiento suicida y remitir al paciente a una unidad de psiquiatría. El tratamiento de elección es la psicoterapia. En función de la gravedad de la sintomatología, el tipo de complicación y la situación clínica del paciente, también se podrá utilizar tratamiento psicofarmacológico. El tipo de psicoterapia que ha mostrado ser más eficaz es la cognitivo-conductual12. Los psicofármacos a utilizar serán ansiolíticos o antidepresivos, según predomine ansiedad o depresión. En el caso de los ansiolíticos, el tratamiento no deberá ser superior a 2 meses.
RECOMENDACIONES- 1.
Una de las complicaciones más graves de esta reacción es la aparición de ideación suicida, por lo que se debe estar alerta ante todo pensamiento suicida y remitir al paciente a una unidad de psiquiatría (recomendación fuerte, alta calidad de evidencia).
- 2.
El tipo de psicoterapia que ha mostrado ser más eficaz es la cognitivo-conductual. Los psicofármacos a utilizar serán ansiolíticos o antidepresivos, según predomine ansiedad o depresión. En el caso de los ansiolíticos, el tratamiento no deberá ser superior a 2 meses (recomendación fuerte, moderada calidad de evidencia).
Los trastornos del estado de ánimo incluyen la depresión y la distimia (diferenciándose básicamente en la intensidad y duración de la sintomatología), la manía (exaltación del ánimo) y el trastorno bipolar (cuando ha aparecido un episodio maníaco con o sin episodio depresivo previo). El diagnóstico se basa en la clínica y en los criterios de las clasificaciones de las enfermedades11, así como en el uso de diversas escalas que valoran la gravedad del trastorno13. Ante la presencia de sintomatología depresiva debe descartarse la posibilidad de que sea secundario a algún tratamiento o a alguna enfermedad intercurrente.
Para el tratamiento de la manía y el trastorno bipolar se recomienda la derivación al psiquiatra y la administración de antipsicóticos y de estabilizadores del estado de ánimo (litio o ácido valproico), teniendo especial cuidado en controlar los niveles plasmáticos de los fármacos. Para el tratamiento de la depresión y distimia se utilizarán antidepresivos y psicoterapia. Se recomienda el uso de ISRS como antidepresivos de primera elección14. En caso de asociación de ansiedad o insomnio, se recomienda añadir una benzodiacepina u optar por un antidepresivo sedativo.
RECOMENDACIONES- 1.
Se debe interrogar siempre la presencia de sintomatología depresiva e iniciar el tratamiento correcto en caso de episodio depresivo (recomendación fuerte, baja calidad de evidencia).
- 2.
Se recomienda el uso de antidepresivos y psicoterapia para el tratamiento de la depresión y distimia. Se recomienda el uso de ISRS como antidepresivos de primera elección (recomendación fuerte, alta calidad de evidencia).
- 3.
En caso de asociación de ansiedad o insomnio, se recomienda añadir una benzodiacepina u optar por un antidepresivo sedativo (recomendación fuerte, baja calidad de evidencia).
- 4.
En caso de presentación de sintomatología maniforme, y tras descartar su posible origen orgánico, se recomienda remitir al paciente al psiquiatra de referencia con carácter urgente (recomendación fuerte, baja calidad de evidencia).
Existen diferentes trastornos que cursan con ansiedad, como el trastorno por estrés postraumático, el trastorno obsesivo-compulsivo, el trastorno por ansiedad generalizada, la fobia social u otras fobias específicas y el trastorno de pánico. También puede aparecer sintomatología ansiosa asociada a un trastorno depresivo. Se recomienda el tratamiento farmacológico cuando hay comorbilidad con depresión moderada o severa14. Las medidas terapéuticas incluyen medidas saludables generales, psicoterapia (especialmente la de orientación cognitivo-conductual, el counselling y grupos de apoyo y autoayuda) y el tratamiento farmacológico15. Los ISRS son los fármacos de primera línea en el tratamiento para trastornos de ansiedad generalizada, fobia social, trastornos obsesivo-compulsivos y por estrés postraumático. Las benzodiacepinas son la elección en cuadros agudos, ansiedad grave y durante períodos cortos de tiempo (entre 2 y 6 semanas), pero siempre deben utilizarse con precaución e incluso evitarse en algunos pacientes por las interacciones farmacológicas, la sensibilidad a efectos secundarios de los pacientes VIH y el riesgo de habituación.
RECOMENDACIONES- 1.
Se recomienda el tratamiento farmacológico cuando hay comorbilidad con depresión moderada o severa (recomendación fuerte, baja calidad de evidencia).
- 2.
Los ISRS son los fármacos de primera línea en el tratamiento para trastornos de ansiedad generalizada, fobia social, trastornos obsesivo-compulsivos y por estrés postraumático. Para valorar la eficacia de los ISRS es necesario que el tratamiento farmacológico con estos se mantenga al menos 12 semanas; si ha habido respuesta a las 12 semanas, debe continuarse durante 6 meses más (recomendación fuerte, alta calidad de evidencia).
- 3.
Debe valorarse la retirada del efavirenz en pacientes con ideas o intentos previos de suicidio (recomendación fuerte, moderada calidad de evidencia).
- 4.
Las benzodiacepinas son la elección en cuadros agudos, ansiedad grave y durante períodos cortos de tiempo (entre 2 y 6 semanas), pero siempre deben utilizarse con precaución e incluso evitarse en algunos pacientes por las interacciones farmacológicas, la sensibilidad a efectos secundarios de los pacientes VIH y el riesgo de habituación (recomendación fuerte, moderada calidad de evidencia).
- 5.
Los tratamientos psicológicos también son de utilidad como tratamiento único o complementario (recomendación fuerte, alta calidad de evidencia).
Se definen como un patrón permanente de experiencia interna y de conducta que se aparta de las expectativas de la cultura del sujeto y que se manifiesta en 2 o más de las siguientes áreas: cognición, afectividad, relaciones interpersonales o control de impulsos.
Se distinguen básicamente 3 grupos de trastornos de personalidad2:
- •
Grupo o cluster A o de trastornos excéntricos (paranoide, esquizoide y esquizotípico).
- •
Grupo B o de trastornos caracterizados por la dramatización excesiva y las alteraciones graves de conducta (antisocial, límite, histriónico y narcisista).
- •
Grupo C o de la personalidad ansiosa (evitador, dependiente y obsesivo-compulsivo).
Los trastornos del grupo B son los más frecuentes en pacientes VIH, especialmente el antisocial y límite. Con relación al tratamiento, en los trastornos de personalidad se recomienda un tratamiento que combine psicoterapia y farmacoterapia, reservando esta última para el manejo sintomático
RECOMENDACIONES- 1.
En relación con el tratamiento, en los trastornos de personalidad se recomienda un tratamiento que combine psicoterapia y farmacoterapia, reservando esta última para el manejo sintomático (recomendación fuerte, alta calidad de evidencia).
- 2.
En pacientes VIH hay que considerar especialmente la hospitalización si existe riesgo suicida o autolesivo (recomendación fuerte, alta calidad de evidencia).
Los trastornos psicóticos se caracterizan por un conjunto de síntomas que tienen en común la pérdida del juicio sobre la realidad: alucinaciones (visuales, auditivas y corporales), ideas delirantes (creer cosas irreales con pleno convencimiento) y alteraciones de la vivencia del yo (transmisión y lectura del pensamiento), lo que genera gran ansiedad en el individuo2.
Los fármacos de elección son los antipsicóticos atípicos o de segunda generación: clozapina (está contraindicado con ritonavir), risperidona (aumenta sus niveles junto a ritonavir), olanzapina (disminuye sus niveles junto a ritonavir), quetiapina (los IP inhiben su metabolismo y aumentan su toxicidad, por lo que la asociación está contraindicada; los no nucleósidos efavirenz, nevirapina y etravirina inducen su metabolismo y pueden reducir su eficacia), ziprasidona y aripriprazol (su interacción es en el mismo sentido que la de quetiapina, aunque, a diferencia de esta, no se encuentran contraindicadas con IP), y amisulprida (escaso riesgo de interacción).
RECOMENDACIONES- 1.
Se recomienda tener presente el posible origen orgánico de los síntomas psicóticos. Si no hay patología orgánica se debe pensar en un origen farmacológico o por tóxicos. Una vez descartados los anteriores, se pensará en patología psiquiátrica (recomendación fuerte, baja calidad de evidencia).
- 2.
En un paciente que presenta por primera vez un episodio psicótico es aconsejable la realización de una prueba de imagen cerebral (TC craneal o RM cerebral). Ante la presencia de sintomatología psicótica es necesario iniciar inmediatamente tratamiento con fármacos antipsicóticos. También es aconsejable ingresar al paciente para realizar un correcto diagnóstico diferencial y ajustar bien el tratamiento. Se recomienda ser cauto con el tratamiento farmacológico: comenzar a dosis bajas, mantenerlo el menor tiempo posible, vigilar las interacciones y efectos secundarios (recomendación fuerte, baja calidad de evidencia).
En la identificación de los trastornos nutricionales se valorará si se trata de alteraciones de etiología orgánica, tóxica o psicológica, o si bien son trastornos establecidos de conducta alimentaria. Siempre que se detecten alteraciones emocionales en el marco de un trastorno alimentario se recomienda la derivación al psicólogo clínico y al psiquiatra para su valoración y tratamiento.
Los trastornos del sueño son muy prevalentes en las personas con infección por VIH16, y si bien incluyen el insomnio, hipersomnia y parasomnia, el primero es el más común. El tratamiento psicológico de orientación cognitivo-conductual y el tratamiento farmacológico etiopatogénico completan el abordaje terapéutico. Los psicofármacos más utilizados son las benzodiacepinas16. Efavirenz es un fármaco que se asocia con alteraciones del sueño en una proporción importante de pacientes, especialmente en las primeras semanas de tratamiento. En algunos pacientes la primera medida para tratar el insomnio debería ser la sustitución de este por un fármaco alternativo.
Las disfunciones sexuales más frecuentes en los pacientes VIH son la disfunción eréctil o impotencia en hombres y el deseo sexual inhibido en hombres y mujeres. El tratamiento más adecuado es la combinación multidisciplinaria de lo orgánico, lo psicológico y lo relacional. Si se detecta que existen trastornos sexuales, se recomienda la derivación al sexólogo, al psicólogo clínico o al psiquiatra para su adecuado diagnóstico e intervención, siempre de forma coordinada.
RECOMENDACIONES- 1.
Siempre que se detecten alteraciones emocionales en el marco de un trastorno alimentario se recomienda la derivación al psicólogo clínico y al psiquiatra para su valoración y tratamiento (recomendación fuerte, baja calidad de evidencia).
- 2.
En relación con los trastornos del sueño, el clínico debe preguntar por los factores de estilo de vida y del entorno, examinar su contribución relativa al insomnio y hacer las recomendaciones necesarias; incluso los factores que puedan parecer obvios no deben ser pasados por alto (recomendación débil, baja calidad de evidencia).
- 3.
En pacientes en tratamiento con efavirenz, el insomnio puede ser una causa justificada de retirada de este fármaco (recomendación fuerte, alta calidad de evidencia).
- 4.
Si se detecta que existen trastornos sexuales, se recomienda la derivación al sexólogo, al psicólogo clínico o al psiquiatra para su adecuado diagnóstico e intervención, siempre de forma coordinada (recomendación débil, baja calidad de evidencia).
El síndrome confusional o delirium se considera una urgencia médica que requiere examen físico con exploración neurológica, historia clínica y examen mental y pruebas de laboratorio, para detectar la causa que lo desencadena17. Para el tratamiento se debe identificar la causa y tratarla específicamente. Se recomienda buscar la etiología del trastorno neuropsiquiátrico antes de usar psicofármacos en los pacientes VIH. En los estados de agitación que precisen sedación se recomienda el uso inicial de antipsicóticos, como haloperidol o risperidona18.
RECOMENDACIONES- 1.
Se recomienda buscar la etiología del trastorno neuropsiquiátrico antes de usar psicofármacos en los pacientes VIH (recomendación débil, baja calidad de evidencia).
- 2.
En los estados de agitación y delirium que precisen sedación se recomienda el uso inicial de antipsicóticos como haloperidol o risperidona (recomendación fuerte, moderada calidad de evidencia).
El tratamiento del trastorno por uso de sustancias es eficaz para la prevención tanto primaria como secundaria del VIH19.
El abordaje terapéutico del uso de sustancias psicoactivas (USP) es complejo, puesto que, además de la adicción, tiene que considerar sus implicaciones familiares y sociolaborales20.
El papel fundamental del médico general o de cualquier no especialista en el abuso de sustancias es detectar el consumo y derivar a los centros especializados en toxicomanías, donde podrán abordar con mayor profundidad el problema19. Un primer paso esencial es identificar la motivación que el paciente tiene para cambiar.
Los principales tratamientos se basan en terapias psicológicas y de apoyo individual, grupal y sociofamiliar. El tratamiento farmacológico se ha demostrado eficaz fundamentalmente para la dependencia de alcohol y opiáceos. Se ha considerado lamotrigina para el consumo de cocaína en pacientes VIH12. Algún estudio sugiere que naltrexona y mirtazapina podrían ser beneficiosos para el consumo de cocaína y sustancias anfetamínicas21.
RECOMENDACIONES- 1.
Se recomienda en cada visita médica transmitir mensajes de evitación de conductas de riesgo en el contexto de consumo de sustancias (recomendación débil, baja calidad de la evidencia).
- 2.
El tratamiento del USP debe ser individualizado, combinando varias estrategias (consejo, psicoterapia individual/sociofamiliar y tratamiento farmacológico) (recomendación débil, baja calidad de la evidencia).
- 3.
Las intervenciones precisan ser mantenidas en el tiempo y coordinadas entre distintos servicios (médicos, sociosanitarios, legales…) (recomendación débil, baja calidad de la evidencia).
El impacto emocional que supone el diagnóstico de VIH aconseja una valoración integral y continua donde se tengan en cuenta no solo los aspectos biológicos sino también los aspectos psicológicos y sociales. El objetivo de esta valoración es aliviar el sufrimiento y mejorar la calidad de vida22.
El profesional debe intentar detectar las reacciones emocionales y actitudes iniciales derivadas del diagnóstico y evaluar indicios que requieran una intervención especializada en salud mental.
La forma, el momento y el lugar en que se comunica el diagnóstico influyen de manera decisiva en la reacción de los pacientes. El diagnóstico debe comunicarse de forma individual y confidencial, dedicando el tiempo necesario para evaluar el estado emocional y permitir al paciente exponer sus inquietudes y temores23.
Cualquier intervención psicoterapéutica, bien sea desde un enfoque individual, grupal o familiar, es importante para una evolución clínica positiva de la infección VIH. Existe evidencia que avala que las intervenciones psicoterapéuticas son más efectivas que las intervenciones farmacológicas, al menos en trastornos depresivos de intensidad leve/moderada24,25.
RECOMENDACIONES- 1.
El apoyo psicológico puede ser realizado por diferentes profesionales de la salud y debe realizarse desde el momento del diagnóstico. La comunicación para que sea efectiva debe cumplir los principios generales de una «buena comunicación» (recomendación fuerte, alta calidad de evidencia).
- 2.
Intervenciones psicológicas, particularmente las que incorporan técnicas cognitivo-conductuales (reestructuración cognitiva y técnicas de manejo del estrés), han mostrado ser efectivas tanto para disminuir la sintomatología depresiva y la ansiedad, como para mejorar el afrontamiento a los estresores asociados a la infección por VIH (recomendación fuerte, moderada calidad de evidencia).
- 3.
Intervenciones dirigidas a temas específicos de la infección VIH, como reducción y prevención del riesgo y adherencia al tratamiento antirretroviral, muestran resultados prometedores aunque no concluyentes (recomendación fuerte, baja calidad de evidencia).
Las directrices generales, aplicables especialmente en pacientes con infección por el VIH en estadio sintomático, incluyen10:
- 1.
Administración de dosis iniciales más bajas e incremento más lento.
- 2.
Programación de la posología lo menos compleja posible.
- 3.
Tener en cuenta el perfil de efectos secundarios para evitar sucesos adversos innecesarios.
- 4.
Considerar vías metabólicas y de eliminación del fármaco para reducir a mínimos tanto las interacciones entre medicamentos como las lesiones en el órgano diana.
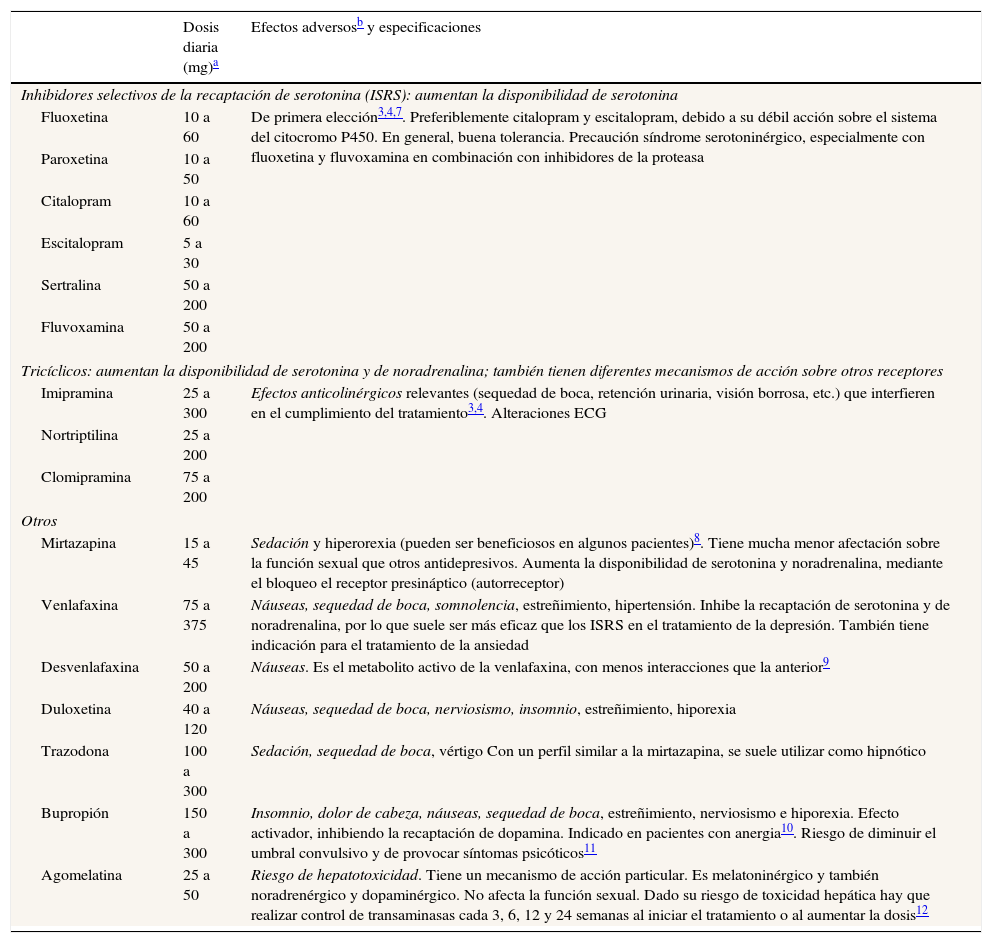
Los estudios sobre su eficacia y los ensayos clínicos indican que los antidepresivos suelen ser bien tolerados por los pacientes VIH, incluso aquellos con infección sintomática por el VIH. En la tabla 2 se resume el manejo de los antidepresivos.
Resumen del manejo de los antidepresivos
| Dosis diaria (mg)a | Efectos adversosb y especificaciones | |
|---|---|---|
| Inhibidores selectivos de la recaptación de serotonina (ISRS): aumentan la disponibilidad de serotonina | ||
| Fluoxetina | 10 a 60 | De primera elección3,4,7. Preferiblemente citalopram y escitalopram, debido a su débil acción sobre el sistema del citocromo P450. En general, buena tolerancia. Precaución síndrome serotoninérgico, especialmente con fluoxetina y fluvoxamina en combinación con inhibidores de la proteasa |
| Paroxetina | 10 a 50 | |
| Citalopram | 10 a 60 | |
| Escitalopram | 5 a 30 | |
| Sertralina | 50 a 200 | |
| Fluvoxamina | 50 a 200 | |
| Tricíclicos: aumentan la disponibilidad de serotonina y de noradrenalina; también tienen diferentes mecanismos de acción sobre otros receptores | ||
| Imipramina | 25 a 300 | Efectos anticolinérgicos relevantes (sequedad de boca, retención urinaria, visión borrosa, etc.) que interfieren en el cumplimiento del tratamiento3,4. Alteraciones ECG |
| Nortriptilina | 25 a 200 | |
| Clomipramina | 75 a 200 | |
| Otros | ||
| Mirtazapina | 15 a 45 | Sedación y hiperorexia (pueden ser beneficiosos en algunos pacientes)8. Tiene mucha menor afectación sobre la función sexual que otros antidepresivos. Aumenta la disponibilidad de serotonina y noradrenalina, mediante el bloqueo el receptor presináptico (autorreceptor) |
| Venlafaxina | 75 a 375 | Náuseas, sequedad de boca, somnolencia, estreñimiento, hipertensión. Inhibe la recaptación de serotonina y de noradrenalina, por lo que suele ser más eficaz que los ISRS en el tratamiento de la depresión. También tiene indicación para el tratamiento de la ansiedad |
| Desvenlafaxina | 50 a 200 | Náuseas. Es el metabolito activo de la venlafaxina, con menos interacciones que la anterior9 |
| Duloxetina | 40 a 120 | Náuseas, sequedad de boca, nerviosismo, insomnio, estreñimiento, hiporexia |
| Trazodona | 100 a 300 | Sedación, sequedad de boca, vértigo Con un perfil similar a la mirtazapina, se suele utilizar como hipnótico |
| Bupropión | 150 a 300 | Insomnio, dolor de cabeza, náuseas, sequedad de boca, estreñimiento, nerviosismo e hiporexia. Efecto activador, inhibiendo la recaptación de dopamina. Indicado en pacientes con anergia10. Riesgo de diminuir el umbral convulsivo y de provocar síntomas psicóticos11 |
| Agomelatina | 25 a 50 | Riesgo de hepatotoxicidad. Tiene un mecanismo de acción particular. Es melatoninérgico y también noradrenérgico y dopaminérgico. No afecta la función sexual. Dado su riesgo de toxicidad hepática hay que realizar control de transaminasas cada 3, 6, 12 y 24 semanas al iniciar el tratamiento o al aumentar la dosis12 |
La administración de antipsicóticos en pacientes en fases avanzadas de la infección por el VIH se asocia a un incremento de la incidencia de efectos secundarios extrapiramidales (rigidez, hipoacinesia y distonía). Los neurolépticos típicos de alta potencia (el haloperidol es el más utilizado en los estudios publicados) tienen una tendencia mayor a producir efectos secundarios extrapiramidales.
Los fármacos antipsicóticos atípicos o de segunda generación (clozapina, risperidona, paliperidona, sertindol, olanzapina, ziprasidona, quetiapina y aripiprazol) tienen eficacia similar y menos tendencia a provocar efectos extrapiramidales26,27.
El tratamiento antipsicótico de elección es la paliperidona, dado su menor riesgo de efectos secundarios extrapiramidales, bajo riesgo de interacciones farmacocinéticas y menor riesgo de producir síndrome metabólico respecto a otros antipsicóticos. Algunos de ellos (clozapina, olanzapina y quetiapina) pueden producir síndrome metabólico28.
Respecto a la clozapina, es especialmente necesario supervisarla en los pacientes VIH+, dado el riesgo de agranulocitosis. También existe el riesgo de crisis comicial, en especial combinada con ritonavir, ya que este puede inhibir diversas isoenzimas del citocromo P450 implicadas en el metabolismo de la clozapina29. La asociación de clozapina con inhibidores de la proteasa potenciados con ritonavir está contraindicada.
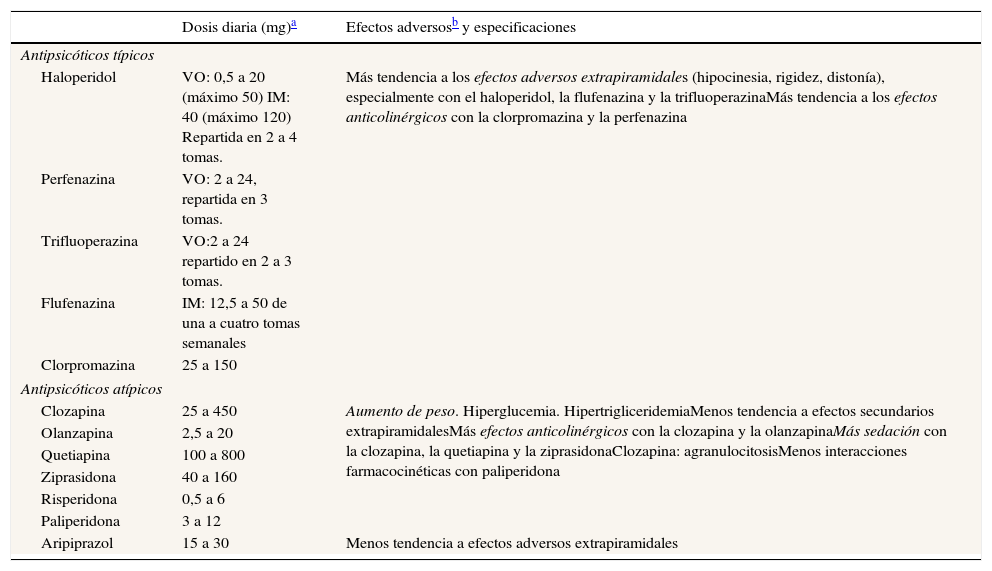
En la tabla 3 se resume el manejo de los antipsicóticos, y en la tabla 4, el manejo de los eutimizantes.
Manejo de los antipsicóticos
| Dosis diaria (mg)a | Efectos adversosb y especificaciones | |
|---|---|---|
| Antipsicóticos típicos | ||
| Haloperidol | VO: 0,5 a 20 (máximo 50) IM: 40 (máximo 120) Repartida en 2 a 4 tomas. | Más tendencia a los efectos adversos extrapiramidales (hipocinesia, rigidez, distonía), especialmente con el haloperidol, la flufenazina y la trifluoperazinaMás tendencia a los efectos anticolinérgicos con la clorpromazina y la perfenazina |
| Perfenazina | VO: 2 a 24, repartida en 3 tomas. | |
| Trifluoperazina | VO:2 a 24 repartido en 2 a 3 tomas. | |
| Flufenazina | IM: 12,5 a 50 de una a cuatro tomas semanales | |
| Clorpromazina | 25 a 150 | |
| Antipsicóticos atípicos | ||
| Clozapina | 25 a 450 | Aumento de peso. Hiperglucemia. HipertrigliceridemiaMenos tendencia a efectos secundarios extrapiramidalesMás efectos anticolinérgicos con la clozapina y la olanzapinaMás sedación con la clozapina, la quetiapina y la ziprasidonaClozapina: agranulocitosisMenos interacciones farmacocinéticas con paliperidona |
| Olanzapina | 2,5 a 20 | |
| Quetiapina | 100 a 800 | |
| Ziprasidona | 40 a 160 | |
| Risperidona | 0,5 a 6 | |
| Paliperidona | 3 a 12 | |
| Aripiprazol | 15 a 30 | Menos tendencia a efectos adversos extrapiramidales |
Estabilizadores del humor
| Dosis diaria (mg) | Efectos adversos y especificaciones | |
|---|---|---|
| Carbonato de litio | Mantener concentraciones (0,6 a 1,0 mEq/l) | Temblor, poliuria, polidipsia, diarrea, aumento de peso, alteraciones ECG. No requiere metabolismo hepático, por lo que es una opción razonable para pacientes que reciben fármacos antirretrovirales18,19. Requiere monitorización de niveles plasmáticos, de función renal y función tiroidal con regularidad (cada 6-12 meses). Riesgo de neurotoxicidad, a pesar de niveles plasmáticos adecuados. Es preferible evitar pacientes con manía secundaria al VIH o en fases avanzadas de la infección por el VIH |
| Valproato | Mantener concentraciones (40 a 100 μg/ml) | Náuseas, vómitos, diarrea, estreñimiento, aumento de peso, temblores, ataxia, somnolencia, cefalea, aplasia medular, hepatitis. Especialmente indicado en pacientes que desarrollen una manía secundaria al virus o al consumo de sustancias psicoactivas. Aumenta la replicación vial mediante un mecanismo indeterminado. Puede tener un efecto protector frente a los síntomas neurológicos del sida20 |
| Carbamazepina | Mantener concentraciones. (4 a 10 μg/ml) | Aplasia medular, agranulocitosis, mareo, vértigo, cefalea, visión borrosa, náuseas y vómitos (menos frecuentes si se inicia la terapia con dosis progresivas), ataxia y hepatitis. Se utiliza poco en pacientes VIH+, dado su riesgo de complicaciones medulares, como la leucopenia o la anemia aplásica y su potente efecto inductor enzimático21,22 |
| Lamotrigina | 100-400 mg/día (1 o 2 veces al día) | Eficaz para la prevención de las fases depresivas del trastorno bipolar23. Ha mostrado eficacia y buena tolerancia en el tratamiento del dolor neuropático en pacientes VIH |
Es preferible evitar este tipo de fármacos en pacientes con dependencia del alcohol y en los que tienen antecedentes de abuso de sustancias30.
Si se administran determinadas benzodiacepinas con inhibidores de la isoenzima 3A del citocromo P450, debe esperarse una reducción de la eliminación de la benzodiacepina con el aumento consiguiente de la sedación, que podría provocar incluso depresión respiratoria. La única benzodiacepina comercializada en España que solo es metabolizada por glucuronidación es lorazepam.
Gabapentina y pregabalinaPregabalina tiene indicación para el trastorno de ansiedad. Son fármacos con riesgo escaso de interacción farmacológica, ya que no se metabolizan. Algunos estudios indican su utilidad en pacientes VIH+ con dolor neuropático31.
Zolpidem y zopiclonaSe utilizan como hipnóticos.
Tratamientos alternativosPara tratar síntomas como el insomnio, la depresión del estado de ánimo, la fatiga, la ansiedad o los déficits neurocognitivos, los pacientes VIH tienden a tomar sustancias llamadas «naturales» o de medicinas alternativas. El Hypericum perforatum (hierba de san Juan), la valeriana, la sadenosilmetionina (SAM-e), la melatonina, el Gingko biloba y el kava-kava son algunas de estas sustancias. Se ha demostrado que la hierba de san Juan contiene una sustancia con un efecto inductor potente de la isoenzima 3A del citocromo P450, y puede por lo tanto reducir las concentraciones plasmáticas y la efectividad de algunos fármacos antirretrovirales.
RECOMENDACIONES- 1.
Se recomienda de forma general (recomendación fuerte, baja calidad de evidencia):
- a.
Administración de dosis iniciales más bajas e incremento más lento.
- b.
Programación de la posología lo menos compleja posible.
- c.
Tener en cuenta el perfil de efectos secundarios para evitar sucesos adversos innecesarios.
- d.
Considerar vías metabólicas y de eliminación del fármaco para reducir a mínimos tanto las interacciones entre medicamentos como las lesiones en el órgano diana.
- a.
- 2.
Para el tratamiento psicofarmacológico de la depresión en pacientes VIH+ es recomendable aplicar el modelo de atención basada en la monitorización (measurement-based care [MBC]) de Adams y colaboradores (recomendación fuerte, moderada calidad de evidencia).
- 3.
El tratamiento de elección para la depresión son los antidepresivos inhibidores selectivos de la recaptación de serotonina (recomendación fuerte, alta calidad de evidencia).
- 4.
El tratamiento antipsicótico de elección es la paliperidona, dado su menor riesgo de efectos secundarios extrapiramidales, bajo riesgo de interacciones farmacocinéticas y menor riesgo de producir síndrome metabólico respecto a otros antipsicóticos (recomendación débil, moderada calidad de evidencia).
- 5.
Hay que evitar la utilización de benzodiacepinas en pacientes con antecedentes de trastorno por consumo de alcohol y de sustancias (recomendación fuerte, moderada calidad de evidencia).
- 6.
Se desaconseja la administración simultánea de hierba de san Juan e inhibidores de la proteasa o inhibidores no nucleósidos de la transcriptasa inversa para el tratamiento de la depresión (recomendación fuerte, alta calidad de evidencia).
En general, muchos psicofármacos tienen metabolismo hepático mediado por el citocromo P-450, y los estudios disponibles son escasos. Como norma general, ante la prescripción de cualquier psicofármaco a un paciente que reciba tratamiento antirretroviral se recomienda iniciarlo con dosis bajas e ir aumentando lentamente hasta conseguir el efecto clínico deseado. En la tabla 532-47 se ofrece información sobre las asociaciones contraindicadas o no recomendadas con psicofármacos. El metabolismo de los antirretrovirales y su efecto inductor e inhibidor, así como las contraindicaciones con otros fármacos, pueden consultarse en detalle en Documento de consenso de GESIDA/Plan Nacional sobre el Sida respecto al tratamiento antirretroviral en adultos con infección por el virus de la inmunodeficiencia humana41.
Asociaciones contraindicadas o no recomendadas por psicofármacos (no se incluyen otras asociaciones que requieren ajuste de dosis o mayor seguimiento: ver otras fuentes de información2-17)
| Antirretroviral | Asociaciones contraindicadas o no recomendadas por psicofármacos |
|---|---|
| Inhibidores de la transcriptasa inversa análogos de nucleósidos | |
| Efavirenz | Carbamazepina |
| Hypericum (hierba de san Juan) | |
| Midazolam | |
| Pimozidaa | |
| Triazolam | |
| Hypericum (hierba de san Juan) | |
| Nevirapina | Hypericum (hierba de san Juan) |
| Etravirina | Carbamazepina |
| Diazepam | |
| Fenitoína | |
| Fenobarbital | |
| Hypericum (hierba de san Juan) | |
| Rilpivirinaa | Carbamazepina |
| Fenitoína | |
| Fenobarbital | |
| Hierba de san Juan o hipérico (Hypericum perforatum) | |
| Oxcarbazepina | |
| Inhibidores de la proteasa del VIH | |
| Inhibidores de la proteasa del VIH potenciados con ritonavir | Con ATV/r, LPV/r y SQV/r: Evitar fármacos que puedan prolongar el intervalo QT (contraindicados con SQV/r, p.ej., antidepresivos tricíclicos o trazodona) |
| ¿Carbamazepina? (No contraindicado según fichas técnicas EMA/FDA, pero en general probablemente sea mejor evitarla) | |
| Cloracepato (contraindicado según ficha técnica EMA; no contraindicado según FDA) | |
| Clozapinaa (contraindicado según ficha técnica EMA; no consta en ficha técnica FDA) | |
| Decepam (contraindicado según ficha técnica EMA; no contraindicado según FDA) | |
| Deriv. ergotamina | |
| Disulfiram (contraindicado según ficha técnica EMA; no contraindicado según FDA) | |
| Estazolam (no comercializado en España) (contraindicado según ficha técnica EMA; no contraindicado según FDA) | |
| ¿Fenitoína? (no contraindicada según ficha técnica EMA, pero en general probablemente sea mejor evitarla) | |
| ¿Fenobarbital? (no contraindicado según ficha técnica EMA, pero en general probablemente sea mejor evitarlo) | |
| Flurazepam (contraindicado según ficha técnica EMA; no contraindicado según FDA) | |
| Hypericum (hierba de san Juan) | |
| Meperidina o petidina | |
| Metanfetamina | |
| Midazolam oral | |
| Pimozidaa | |
| Quetiapinaa (contraindicado según ficha técnica EMA; no consta en ficha técnica FDA) | |
| Sertindola | |
| Triazolam (contraindicado según ficha técnica EMA; no contraindicado según FDA) | |
| Atazanavira (ATV) no potenciado | Buprenorfina |
| Carbamazepina | |
| Deriv. ergotamina | |
| Fenitoína | |
| Fenobarbital | |
| Hypericum (hierba de san Juan) | |
| Oxcarbazepina | |
| Midazolam oral | |
| Pimozidaa | |
| Sertindola | |
| Triazolam | |
| Antagonistas CCR5 | |
| Maraviroc | Hypericum perforatum (hierba de san Juan) |
| Inhibidores de la integrasa del HIV | |
| Raltegravir | No se han descrito |
| Dolutegravir | Carbamazepina |
| Fenitoína | |
| Fenobarbital | |
| Hypericum (hierba de san Juan) | |
| Oxcarbazepina | |
| Elvitegravir/cobicistat (EVG/cobi) | Carbamazepina |
| Derivados de la ergotamina | |
| Fenobarbital | |
| Fenitoína | |
| Hypericum (hierba de san Juan) | |
| Midazolam por vía oral | |
| Oxcarbazepina | |
| Pimozidaa | |
| Sertindola | |
| Triazolam | |
ATV/r: atazanavir potenciado con ritonavir; Cp: concentraciones plasmáticas; DRV/r: darunavir/ritonavir; EFV: efavirenz; ETR: etravirina; EVG: elvitegravir; FPV: fosamprenavir; IP: inhibidores de la proteasa; IRNA: inhibidores de la recaptación de noradrenalina; IRSN: inhibidores de la recaptación de serotonina y noradrenalina; ISRS: inhibidores selectivos de la recaptación de serotonina; LPV: lopinavir; NVP: nevirapina; RTV o /r: ritonavir; SQV: saquinavir.
Estos fármacos pueden prolongar el intervalo QT y causar arritmias cardíacas graves/mortales. Utilizar con mucha precaución con antirretrovirales que prolonguen el intervalo QT como saquinavir (según ficha técnica de Invirase® contraindicados), lopinavir y atazanavir. Ritonavir produce una prolongación moderada y asintomática del intervalo PR en algunos pacientes sanos. De forma rara, se han notificado raros casos de bloqueo auriculoventricular de segundo o tercer grado en pacientes en tratamiento con ritonavir con enfermedad cardíaca estructural subyacente y anomalías preexistentes en el sistema de conducción o en pacientes que reciben medicamentos que se conoce que prolongan el intervalo PR. Ritonavir se debe usar con precaución en estos pacientes. Adicionalmente a su efecto sobre la prolongación del QT (farmacodinamia), debe considerarse su efecto inhibidor del metabolismo (farmacocinética), que provoca un aumento de la concentración de otros fármacos, y si estos también prolongan el QT, el impacto será mayor por sus mayores concentraciones. A modo orientativo se cita el riesgo de algunos psicofármacos incluidos en la lista de la web CredibleMeds®17 (no se trata de un listado exhaustivo): riesgo conocido de torsade de pointes (TdP): citalopram, clorpromazina, escitalopram, haloperidol, metadona, pimozida; riesgo posible de TdP dado que prolongan el QT: aripiprazol, atazanavir, clozapina, litio, mirtazapina, olanzapina, paliperidona, quetiapina, rilpivirina (a dosis superiores a las terapéuticas según ficha técnica del producto), risperidona, saquinavir, sertindol, ziprasidona; riesgo condicional (si sobredosis, interacciones o factores de riesgo individuales, como síndrome congénito de QT largo): amitriptilina, clomipramina, desipramina, doxepina, fluoxetina, imipramina, nortriptilina, paroxetina, ritonavir, sertralina, trazodona, trimipramina.
Se recomienda al lector que consulte las diferentes páginas disponibles sobre interacciones farmacológicas, entre las que se encuentran las siguientes:
- 1.
Se debe registrar en la historia clínica todos los medicamentos (antirretrovirales, psicofármacos y otros), productos naturales y medicinas alternativas que toma el paciente para evaluar posibles interacciones entre ellos (recomendación fuerte, moderada calidad de evidencia).
- 2.
Se deben tener en cuenta las contraindicaciones y realizar los ajustes de dosis correspondientes cuando sea necesario (recomendación fuerte, alta calidad de evidencia).
- 3.
Se debe considerar la monitorización de los niveles plasmáticos en los casos en los que sea posible cuando se administren 2 o más fármacos con posibles interacciones farmacocinéticas relevantes, para evitar toxicidad o ineficacia terapéutica (recomendación fuerte, moderada calidad de evidencia).
- 4.
Cuando se empleen psicofármacos de estrecho margen terapéutico (como los antidepresivos tricíclicos) o que puedan dar toxicidad importante (como prolongación del intervalo QT) junto con antirretrovirales que pudieran aumentar sus niveles plasmáticos (en general inhibidores de la proteasa del VIH o elvitegravir/cobicistat), se recomienda iniciar el psicofármaco a dosis bajas y aumentarlas de forma muy progresiva en función de la eficacia/tolerabilidad (recomendación fuerte, moderada calidad de evidencia).
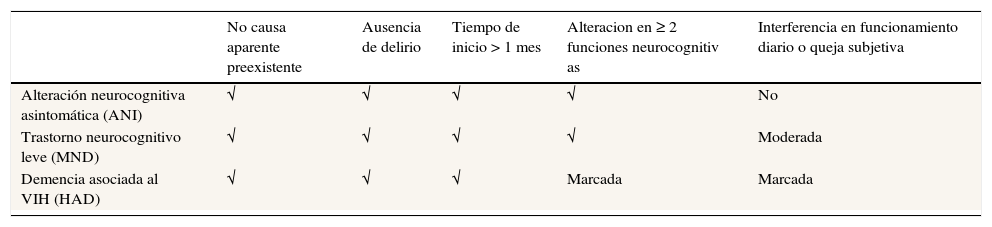
La alteración del funcionamiento neurocognitivo es una complicación frecuente en la infección por VIH en la actualidad48-54. La forma más conocida de deterioro neurocognitivo es la demencia asociada al VIH (HIV-associated dementia [HAD]), y representa el trastorno más severo. También se han definido otros 2 trastornos de tipo más leve: la alteración neurocognitiva asintomática (asymptomatic neurocognitive impairment [ANI]) y el trastorno neurocognitivo leve (mild neurocognitive disorder [MND]). Los criterios para la definición de cada uno de estos trastornos se resumen en la tabla 6.
Criterios para la clasificación diagnóstica de los trastornos neurocognitivos asociados al VIH (HIV-associated neurocognitive disorders [HAND])
| No causa aparente preexistente | Ausencia de delirio | Tiempo de inicio > 1 mes | Alteracion en ≥ 2 funciones neurocognitiv as | Interferencia en funcionamiento diario o queja subjetiva | |
|---|---|---|---|---|---|
| Alteración neurocognitiva asintomática (ANI) | √ | √ | √ | √ | No |
| Trastorno neurocognitivo leve (MND) | √ | √ | √ | √ | Moderada |
| Demencia asociada al VIH (HAD) | √ | √ | √ | Marcada | Marcada |
Basado en la propuesta de Antinori et al. (2007)48.
La exploración neuropsicológica es el método de evaluación necesario para el diagnóstico de un trastorno neurocognitivo asociado al VIH. A pesar de ello, son imprescindibles otros métodos para lograr ese diagnóstico, tales como la evaluación del funcionamiento diario, el descarte de otras comorbilidades o la evaluación del estado emocional, incluyendo síntomas depresivos y de ansiedad, principalmente.
RECOMENDACIONES- 1.
Ante la sospecha de síntomas de alteración neurocognitiva debería realizarse un cribado neurocognitivo validado en población con VIH. En caso de un resultado positivo, y descartadas otras comorbilidades, se aconseja realizar una exploración neuropsicológica completa (recomendación fuerte, moderada calidad de evidencia).
- 2.
La exploración neuropsicológica completa debe ser realizada por un profesional especializado, el cual principalmente llevará a cabo una batería de pruebas neuropsicológicas validadas y estandarizadas con las que podrá determinar la existencia de alteración neurocognitiva (recomendación fuerte, alta calidad de evidencia).
- 3.
Los dominios cognitivos recomendados en la exploración neuropsicológica son los siguientes: atención/memoria de trabajo, velocidad de procesamiento de la información, memoria verbal, aprendizaje, función ejecutiva, fluencia verbal y función motora. Los resultados en estos dominios deben ofrecer siempre puntuaciones estandarizadas, según la disponibilidad de datos normativos, y principalmente de acuerdo con la edad, el sexo y el nivel educativo (recomendación fuerte, alta calidad de evidencia).
- 4.
Se considerará existencia de alteración cognitiva cuando: a)exista una puntuación en un test estandarizado por debajo de al menos una desviación estándar por debajo de la media en al menos 2 dominios cognitivos; b)se descarte la ausencia de delirios o de causas previas a la infección del VIH que puedan haber producido la alteración cognitiva, y c)se evalúe la interferencia en el funcionamiento de la vida diaria, lo cual sirve principalmente para diferenciar entre la alteración neurocognitiva asintomática (ANI) y el trastorno neurocognitivo leve (MND) (recomendación fuerte, baja calidad de evidencia).
- 5.
Es necesario diferenciar entre la existencia de alteración cognitiva por la propia acción del virus o, en cambio, por la acción de otras condiciones de riesgo, o de ambas situaciones. Esto a veces puede ser difícil dependiendo de la clínica del paciente, aunque como mínimo es fundamental realizar un diagnóstico diferencial donde se valoren otras causas que puedan estar provocando la alteración cognitiva (recomendación fuerte, alta calidad de evidencia).
Se ha detectado una mayor prevalencia de trastornos psicopatológicos en niños que han adquirido la infección perinatalmente que en la población general no infectada por el VIH55-57.
Los diagnósticos más prevalentes son: los trastornos de ansiedad (40%) —que incluyen fobia social, ansiedad de separación, agorafobia, trastorno de ansiedad generalizada, trastorno obsesivo compulsivo y fobias específicas—, el trastorno por déficit de atención e hiperactividad (21%), los trastornos de conducta (13%) y el trastorno oposicionista desafiante (11%).
Se debería valorar la derivación a salud mental en las siguientes situaciones: conflictos escolares, conflictos interpersonales, enfermedad de los padres o pérdida de personas significativas o ante la aparición de los síntomas referidos en la tabla 7.
La revelación de la infección deberá iniciarse precozmente y siempre antes de la adolescencia (época de crisis). Las guías españolas e inglesas recomiendan empezar a los 9 años, aunque posiblemente pueda iniciarse algo más tarde en niños que en niñas, debido al componente de retraso madurativo en los varones El pediatra tomará un rol activo, animando y asesorando a la familia en este proceso. También valorará la necesidad de atención psicológica familiar en aquellos casos en que existan dificultades (resistencias a la revelación).
Mantener el diagnóstico en secreto causa estrés psicológico e interfiere en el adecuado afrontamiento de la enfermedad. Comunicar el diagnóstico a personas significativas aumenta el apoyo social y mejora la adherencia58. Los adolescentes deben conocer y sopesar los beneficios y los costos potenciales de comunicar el diagnóstico. Dada la dificultad y complejidad que reviste este tema, se aconseja una ayuda psicológica orientada al desarrollo de estrategias de afrontamiento específicas.
Transición: paso a la consulta de adultosLos programas de transición han mostrado ser efectivos en la mejora de la asistencia, de la adherencia, de la morbimortalidad y de la satisfacción del paciente y del cuidador59.
No existe una edad cronológica establecida para realizar la transición, ni tampoco un modelo de transición concreto.
La transición debe ser un proceso deliberado y planificado que se iniciará en la consulta pediátrica, como mínimo 2 años antes del traspaso, e irá dirigido a las necesidades médicas y psicosociales del paciente60,61 (tabla 8).
Plan de transición de la consulta de niños a la de adultos
| 1. Asegurar la revelación del diagnóstico |
| 2. Asegurar que posee habilidades para su cuidado en la consulta de adultos (identificar y describir síntomas, concertar citas, puntualidad en las visitas, pedir recetas con suficiente anticipación) |
| 3. Abordar las barreras individuales (retrasos en el desarrollo, ansiedad, condiciones de vida) que impiden la adquisición de estas habilidades |
| 4. Preparar la historia médica con el paciente (hospitalizaciones anteriores, alergias, etc.) |
| 5. Asegurar que el adolescente entiende la enfermedad y su manejo |
| 6. Organizar la transición según las necesidades individuales: médicas, salud mental, toxicomanías, servicios sociales (empleo, vivienda, transporte, etc.) |
El equipo de transición será un equipo multidisciplinar formado por el/la pediatra, el/la especialista de adultos de referencia, psicología, trabajo social y enfermería.
Se considerará que la transición ha sido exitosa cuando el paciente haya aceptado que tiene una enfermedad crónica, haya aprendido las habilidades necesarias para su cuidado y se haya adaptado al sistema sanitario adulto con una adherencia correcta.
RECOMENDACIONES- 1.
En la consulta pediátrica será útil contar con un instrumento de cribado que permita detectar de forma rápida psicopatología para derivar a salud mental (recomendación débil, moderada calidad de evidencia).
- 2.
El manejo global de la salud de los adolescentes VIH debe incluir una valoración de la salud mental, estresores ambientales y sistemas de apoyo (recomendación débil, moderada calidad de evidencia).
- 3.
En la adolescencia, la existencia de psicopatología no tratada impedirá una correcta adherencia al tratamiento (recomendación débil, moderada calidad de evidencia).
- 4.
Es importante incluir la valoración del estado neuropsicológico en el seguimiento pediátrico (recomendación débil, moderada calidad de evidencia).
- 5.
La revelación del diagnóstico deberá iniciarse precozmente, antes de la adolescencia. La explicación sobre la enfermedad será adaptada a la edad y madurez cognitiva del paciente (recomendación débil, moderada calidad de evidencia).
- 6.
La transición debe ser un proceso deliberado y planificado que se iniciará en la consulta pediátrica e irá dirigida a las necesidades médicas y psicosociales del paciente (recomendación débil, moderada calidad de evidencia).
El conocido síndrome de burnout afecta principalmente a las personas que trabajan al servicio y en contacto con otras personas, y muy especialmente a los profesionales sociosanitarios62. En la tabla 9 se recogen los síntomas más frecuentes del síndrome de burnout.
Síntomas más frecuentes del síndrome de burnout
| Físicos | AsteniaSíntomas motores como agitación, tics nerviosos y temblor de manosCefaleasDolor muscular (especialmente en la zona lumbar)Baja inmunidad (aparición de resfriados, enfermedades menores)Pérdida de apetitoTrastornos del sueñoInapetencia sexual |
| Emocionales | Sensación de fracasoBaja autoestimaDesapego, sensación de soledadFalta de motivaciónAislamiento del entorno |
| Comportamentales | Evitación de responsabilidadesAislamiento socialAplazamiento del deberUso de alcohol o drogasTrastornos de la conducta alimentariaNo asunción de responsabilidad frente a los erroresAbsentismo e incumplimiento del horario laboral |
Las intervenciones basadas en abordajes cognitivo-conductuales y las técnicas de mindfulness (entrenamiento de la atención plena centrada en el presente) han resultado exitosas para disminuir los niveles de ansiedad y estrés tanto en personal médico como de enfermería63. En concreto, los programas de mindfulness han sido una de las intervenciones que ha generado más estudios y que ha producido beneficios más destacados, ya sea en la disminución del propio burnout64 como en el aumento del bienestar, satisfacción laboral y profesionalidad65.
RECOMENDACIONES- 1.
Si se evidencia burnout, la intervención cognitivo-conductual y las técnicas de mindfulness pueden ayudar a disminuir los niveles de ansiedad y depresión y el propio burnout (recomendación fuerte, alta calidad de evidencia).
- 2.
Es importante que tanto los profesionales de la salud de forma individual como los equipos sociosanitarios se autoevalúen de forma periódica con el fin de detectar posibles situaciones de burnout, muy negativas tanto para ellos como para los pacientes (recomendación fuerte, baja calidad de evidencia).
- 3.
El entrenamiento en el manejo de las emociones tanto propias como del paciente es fundamental para conseguir proporcionar una asistencia óptima (recomendación fuerte, baja calidad de evidencia).
La realización de este documento ha sido financiada con fondos propios de la SPNS.
AutoríaTodos los miembros del Panel son autores de esta publicación.
Declaración del conflicto de interesesCon el fin de evitar y/o minimizar los posibles conflictos de intereses, las personas que forman el panel de expertos/as han realizado una declaración formal de intereses. En esta declaración parte de los/as autores/as han recibido financiación para participar en congresos y para la realización de investigaciones, así como han recibido pagos como ponentes por parte de instituciones públicas y laboratorios farmacéuticos. Estas actividades no afectan a la claridad del presente documento, por no entrar en conflicto de intereses lo recomendado con los honorarios y/o ayudas recibidas. Cabe resaltar que con respecto a los fármacos, en el documento solamente se habla de principio activo y no de marca comercial.
Conflicto de interesesPiedad Arazo declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. En el pasado ha efectuado labores de consultoría en los laboratorios Abbvie, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha recibido compensación económica por charlas de Abbvie, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha recibido compensaciones económicas por escritura de manuscritos de los laboratorios Abbvie y Janssen, así como pagos por desarrollo de presentaciones educacionales para Abbvie, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare.
Pablo Bachiller declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha efectuado labores de consultoría para Gilead Sciences, Janssen, y ha recibido compensación económica por charlas de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck, Boehringer-Ingelheim, GlaxoSmithKline y ViiV Healthcare.
Carmen Bayon declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Jordi Blanch declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha recibido compensación económica por charlas de Abbott Laboratories, Gilead Sciences, Janssen y Servier.
Vicente Estrada declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha efectuado labores de consultoría en los laboratorios Abbvie, Gilead Sciences y Janssen; ha disfrutado de becas para investigación clínica de Abbvie, Boehringer-Ingelheim, Gilead Sciences y Janssen, y ha recibido compensación económica por charlas de Abbvie, Boehringer-Ingelheim, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare.
José Luis Fernández declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Carmina R. Fumaz declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. En el pasado ha recibido compensación económica por charlas de Abbvie, Bristol-Myers Squibb, Gilead Sciences y ViiV Healthcare.
M. José Galindo declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. En el pasado ha efectuado labores de consultoría en los laboratorios Abbvie, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha recibido compensación económica por charlas de Abbvie, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare; ha recibido compensaciones económicas por escritura de manuscritos de los laboratorios Abbvie y Janssen, así como pagos por desarrollo de presentaciones educacionales para Abbvie, Bristol-Myers Squibb, Gilead Sciences, Janssen, Merck y ViiV Healthcare.
Maribel González Tomé declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
José Antonio Iribarren declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha efectuado labores de consultoría en los laboratorios Abbvie y Janssen-Cilag, ha recibido becas de investigación clínica de laboratorios Abbvie, Bristol-Myers Squibb, Gobierno Vasco, FIPSE y FISS; ayudas para asistencia a congresos de Abbvie, Gilead, Janssen-Cilag y ViiV, y ha participado en actividades educativas, charlas o simposios patrocinados por Abbvie, Bristol-Myers Squibb, Gilead, Merck, Novartis Janssen, Pfizer y ViiV.
Jaime Locutura declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha efectuado labores de consultoría para Abbvie, Bristol-Myers Squibb, Gilead Sciences y ViiV Healthcare; ha recibido compensaciones económicas por charlas de Abbvie, Bristol-Myers Squibb, Gilead Sciences, Janssen-Cilag, Merck Sharp & Dohme y ViiV Healthcare, así como pagos por desarrollo de material educacional para Abbvie, Boehringer-Ingelheim y ViiV Healthcare.
Fernando Lozano declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha efectuado labores de consultoría para Abbvie, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmithKline, Janssen, Merck-Sharp & Dohme, Pfizer, Roche Pharmaceuticals y ViiV Healthcare, y ha recibido compensación económica por charlas de Abbvie, Bristol-Myers Squibb, Gilead Sciences, GlaxoSmithKline, Janssen, Merck-Sharp & Dohme, Pfizer y ViiV Healthcare.
Ana Mariño declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha recibido apoyo para acudir a reuniones y congresos de los laboratorios Bristol-Myers Squibb, Janssen-Cilag, Gilead Sciences, ViiV Healthcare, Abbvie, Merck y Boehringer-Ingelheim.
M. José Mellado declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
José A. Muñoz-Moreno declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha efectuado labores de consultoría, o ha recibido financiación para presentaciones o proyectos de investigación, por parte de Abbott Laboratories, Bristol-Myers Squibb, Gilead Sciences, Merck, Boehringer-Ingelheim, GlaxoSmithKline y ViiV Healthcare.
Marisa Navarro declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Ricard Navinés declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Juan Francisco Pérez-Prieto declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Rosa Polo declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Águeda Rojo declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Araceli Rousaud declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Jesús Sánchez-Hernández declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Declara no tener conflicto de intereses.
Jesús Santos declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha efectuado labores de consultoría en los laboratorios Abbvie, Bristol-Myers Squibb, Gilead Sciences y Janssen; ha recibido compensación económica por charlas de Bristol-Myers Squibb, MSD, Janssen y Gilead Sciences, y pagos por desarrollo de presentaciones educacionales para Bristol-Myers Squibb, Gilead Sciences, Janssen y MSD.
Montse Tuset declara no haber recibido ninguna ayuda ni subvención relacionada con este documento. Ha disfrutado de becas para investigación clínica de laboratorios Bristol-Myers Squibb, Gilead Sciences, Merck y Janssen, y ha recibido compensación económica por charlas de Janssen, Merck, Gilead y ViiV Healthcare.
El Plan Nacional sobre el Sida y las juntas directivas de las Sociedades científicas participantes agradecen las aportaciones y opiniones de Juan Emilio Losa y Carlos Dueñas, que han contribuido a mejorar la redacción y a enriquecer el contenido del documento.
Miembros del Grupo de Expertos de la Secretaria del Plan Nacional sobre el SIDA (SPNS), Sociedad Española de Psiquiatría (SEP), Grupo de Estudio de SIDA (GeSIDA) y Sociedad Española de Infectología Pediátrica (SEIP).
Writing Committee: Rosa Polo. Especialista en Medicina Interna. Secretaría Plan Nacional sobre el Sida. Madrid. Jordi Blanch. Especialista en Psiquiatría. Servicio de Psiquiatría y psicología. Hospital Clinic. Barcelona. Jaime Locutura. Especialista en Medicina Interna. Hospital Universitario de Burgos. Piedad Arazo. Especialista en Medicina Interna. Unidad de VIH. Hospital Miguel Servet. Zaragoza. Pablo Bachiller. Especialista en Medicina Interna. Consulta de Enf. Infecciosas. Hospital Universitario Rio Hortega. Valladolid. Carmen Bayon. Especialista en Psiquiatría. Hospital Universitario La Paz. IdiPaz. Madrid. Vicente Estrada. Especialista en Medicina Interna. Unidad de VIH. Hospital Clínico Universitario. Madrid. Jose Luis Fernández. Especialista en Psiquiatría. Servicio de Interconsulta del Complejo Hospitalario Universitario de Vigo. Carmina Fumaz. Especialista en Psicología Clínica.Hospital de Día de VIH. Hospital Universitario Germans Trias i Pujol. Badalona. Mª José Galindo. Especialista en Medicina Interna. Unidad de VIH. Hospital Clínico Universitario. Valencia. Maribel Gonzalez Tomé. Especialista en Pediatría. Hospital 12 de octubre. Madrid. Jose Antonio Iribarren. Especialista en Medicina Interna. Unidad de VIH. Hospital Universitario de Donostia. San Sebastian. Fernando Lozano. Especialista en Medicina Interna. Unidad Clínica de Enf. Infecciosas y Microbiología. Hospital Universitario de Valme. Sevilla. Ana Mariño. Especialista en Medicina Interna. Unidad de Enfermedades Infecciosas. Complejo Hospitalario Universitario de Ferrol. Mª José Mellado. Especialista en Pediatría. Hospital Universitario La Paz. Madrid. Jose A. Muñoz-Moreno. Psicólogo Clínico y de la Salud. Fundació Lluita contra la SIDA - Hospital Universitari Germans Trias i Pujol. Badalona (Barcelona). Maria Luisa Navarro. Especialista en Pediatría. Hospital Universitario Gregorio Marañon. Madrid. Ricard Navinés. Especialista en Psiquiatría. Servicio de Psiquiatría y Psicología Hospital Clinic. Barcelona. Juan Francisco Pérez Prieto. Especialista en Psiquiatría. Servicio de Psiquiatría Hospital clínico Universitario. Valencia. Agueda Rojo. Especialista en Psiquiatría. Unidad de Hospitalización Psiquiátrica del Complejo Hospitalario Universitario de Vigo. Araceli Rousaud. Especialista en Psicología. Servicio de Psiquiatría y Psicología Hospital Clinic. Barcelona. Jesús Sanchez Hernandez. Especialista en Psicología Clínica. Hospital Universitario de Burgos. Jesús Santos. Especialista en Medicina Interna. Unidad de VIH. Hospital Universitario Virgen de la Victoria. Málaga Montse Tuset. Farmacéutica. Servicio de farmacia del Hospital Clinic. Barcelona.
Los miembros del Grupo de Expertos de la Secretaria del Plan Nacional sobre el SIDA (SPNS), Sociedad Española de Psiquiatría (SEP), Grupo de Estudio de SIDA (GeSIDA) y Sociedad Española de Infectología Pediátrica (SEIP) están listados en el Anexo.